Le differenze nei fattori di rischio tra i modelli di recidiva in pazienti dopo resezione curativa per il carcinoma gastrico avanzato
Abstract
sfondo
modelli di recidiva nei pazienti che sono stati sottoposti a gastrectomia curativa per il carcinoma gastrico avanzato possono essere classificati come peritoneale, ematogena, o linfatico. Lo scopo di questo studio è stato quello di chiarire le differenze nei fattori di rischio tra questi diversi tipi di criterio di ricorrenza.
Metodi
corsi post-operatorie, compresi i siti di recidiva e periodi tra la chirurgia e la recidiva, di pazienti che erano stati sottoposti a gastrectomia curativo per avanzati carcinoma gastrico (più di pT2 invasione) sono stati intervistati in dettaglio. . Fattori clinico-patologici sono stati esaminati come potenziali fattori di rischio indipendenti per ogni criterio di ricorrenza, sulla base di sopravvivenza libera da recidiva, utilizzando l'analisi multivariata
Risultati
L'analisi multivariata ha identificato profondità di invasione tumorale (pT4 vs. pT2 /3; hazard ratio ( HR), 7,05; P
< 0,001), il numero di metastasi linfonodali (pN2 /3 vs pN0 /1; HR, 4.02; P = 0.001
), e la differenziazione istologica (G3 /4 vs. G1 /2, HR, 2.22; P = 0,041
) fattori di rischio indipendenti per le metastasi peritoneali. Il numero di metastasi linfonodali (HR, 26.21; P
< 0,001) e invasione vascolare venoso (HR, 5,09; P = 0,001
) sono stati identificati come fattori di rischio indipendenti per le metastasi ematogena. Il numero di metastasi linfonodali (HR, 6,00; P = 0,007
) e profondità di invasione tumorale (HR, 4,70; P = 0,023
) sono stati identificati come fattori di rischio indipendenti per le metastasi linfatica
Conclusioni <. br> Questo studio ha chiarito le differenze nei fattori di rischio tra i vari modelli di recidiva. Un attento esame dei fattori di rischio potrebbe aiutare a prevenire la supervisione di recidive e di migliorare la rilevazione di recidive durante il follow-up. Il numero di metastasi linfonodali rappresenta un fattore di rischio indipendente per tutti e tre i modelli di recidiva; in tal modo, i pazienti con linfonodi multiple metastasi linfonodali meritano particolare attenzione.
Parole
gastrici modelli di carcinoma di recidiva fattore di prognosi di rischio Sfondo
anche dopo aver eseguito la resezione chirurgica curativa, la morte da recidiva è frequente tra i pazienti con carcinoma gastrico avanzato. Tuttavia, la diagnosi precoce dei siti di ricorrenza a volte è difficile. Una ragione di ciò è che la recidiva può mostrare i vari modelli. modelli di recidiva nei pazienti che sono stati sottoposti a resezione chirurgica curativa per il carcinoma gastrico avanzato possono essere classificati come peritoneale, ematogena o metastasi linfatiche. Chiarimento delle differenze nei fattori di rischio tra questi modelli di recidiva può essere utile nel post-operatorio di follow-up per garantire che le recidive non sono mancati e per consentire la terapia aggiuntiva, compresa la chemioterapia o la radioterapia, da avviare già in fase di recidiva.
Lo scopo di questo studio, quindi, è stato quello di chiarire le differenze nei fattori di rischio tra questi tre modelli di ricorrenza tra i pazienti che avevano subito una resezione curativa per carcinoma gastrico avanzato.
Metodi
pazienti
pazienti con neoplasie primarie sincrone di altri organi o che avevano subito la chemioterapia neoadiuvante sono stati esclusi dallo studio. Un totale di 132 pazienti (87 uomini, 45 donne) che si erano sottoposti a resezione curativa chirurgica ed era stato patologico con diagnosi di carcinoma gastrico avanzato (definito come il carcinoma si estende più profondamente di quanto la muscolare propria) tra aprile 1999 e il dicembre 2011 l'Organizzazione Nazionale Hospital a Hakodate Hospital, Hakodate, Giappone, sono stati registrati in studio. Tutti questi pazienti hanno mostrato risultati negativi sulla citologia peritoneale intra-operatoria. L'età media al momento dell'intervento era di 69 anni (range, da 30 a 92 anni). Le procedure chirurgiche per questi pazienti coinvolti gastrectomia totale per 53 pazienti, gastrectomia distale 70, gastrectomia prossimale per 6, e pancreaticoduodenectomy per 3. Il grado di linfadenectomia stato livello D2 in 71 pazienti e sotto D2 in 61, secondo i 2010 giapponese linee guida sul trattamento del cancro gastrico [1]. Trattamento adiuvante dopo resezione chirurgica è stata somministrata a discrezione del singolo chirurgo. Un totale di 61 pazienti (di cui 3 su 19 pazienti in stadio 1, 15 su 51 a fase 2, e 43 del 61 in stadio 3 secondo la classificazione TNM dei tumori maligni
[2]) hanno ricevuto la somministrazione orale di S- 1 o UFT per circa 1 anno, o fino a quando gli effetti collaterali sono diventati troppo forti da tollerare.
postoperatorio di follow-up
La maggior parte dei pazienti ha ricevuto regolari sessioni di follow-up ogni 3 mesi. Ad ogni visita, un esame clinico, sono state effettuate analisi ematologica (tra cui saggi marcatore tumorale per l'antigene carcinoembrionario e carboidrati antigene 19-9), e al torace e radiografia addominale. endoscopia digestiva è stata eseguita annualmente. Il follow-up si è conclusa nel marzo 2012. Il periodo medio di sopravvivenza per tutti i pazienti era di 32 mesi (range, 1 a 157 mesi). La tomografia computerizzata
dell'addome è stata eseguita ogni 6 mesi o con il sospetto di recidiva clinica, tra cui un aumento dei marcatori tumorali di sopra dei livelli patologici è stato visto. La scintigrafia ossea è stata utilizzata per sospetta metastasi ossee. Se un'ostruzione intestinale non è stato migliorato con l'inserimento del tubo lungo, il paziente è stato esaminato per la diffusione peritoneale e subito un intervento chirurgico, se necessario.
Fattori clinico-patologiche
Questo studio ha esaminato otto fattori clinico-patologici come fattori di rischio candidato per recidiva dopo resezione curativa di tecnologie avanzate carcinoma gastrico: estensione del tumore primario (pT2 /3 contro pT4); numero di linfonodi metastatici (pN0 /1 vs pN2 /3); grading istopatologico (G1 /2, tra cui il carcinoma papillare, rispetto a G3 /4, tra cui il carcinoma a cellule anello con sigillo, adenocarcinoma mucinoso, secondo la Classificazione TNM dei tumori maligni
[2]); invasione venosa; invasione vascolare linfatica; sesso; età (< 70 anni vs ≥70 anni); e l'estensione della linfoadenectomia sistematica (D2 o meno di D2, secondo le linee guida di trattamento del cancro gastrico giapponesi 2010 [1]). In questo studio, le prestazioni di chemioterapia adiuvante non è stato esaminato come fattore di rischio di recidiva candidato, perché questo fattore correlato con altri fattori (pT4 e pN2 /3)
. Fattori prognostici per la sopravvivenza totale
fattori di rischio per la sopravvivenza globale sono stati esaminati utilizzando l'analisi univariata e multivariata per confrontarli per ogni modello di recidiva.
Esami di fattori di rischio in base ai modelli di recidiva
il tipo di ricorrenza è stato classificato in base a studi di imaging o reperti intra-operatoria e la biopsia nei pazienti sottoposti a re-intervento. L'incidenza di recidiva dipende dal tempo da resezione chirurgica. Abbiamo quindi esaminato i fattori di rischio associati con il tempo di sopravvivenza libera da recidiva (RFS): 1. RFS è stato definito come l'intervallo tra il completamento di un intervento chirurgico e le recidive.
2. Per i pazienti con due o tre modelli di ricorrenza rilevati in modo asincrono, RFS per tutti i modelli di ricorrenza è stato definito come l'intervallo tra la chirurgia e il primo criterio di ricorrenza.
3. I pazienti con due o tre modelli di ricorrenza rilevati simultaneamente sono stati classificati come che mostra tutti i modelli di ricorrenza rilevati. 4
. In un esame per un modello di recidiva, dati provenienti da pazienti con solo gli altri modelli di ricorrenza sono stati censurati a partire dalla data di accadimento degli altri modelli di ricorrenza.
5. I dati per i pazienti che non hanno vissuto recidiva sono stati censurati a partire dalla data di osservazione finale.
6. I dati per i pazienti che sono morti senza recidiva sono stati censurati a partire dalla data del decesso.
Analisi statistica
Le curve di sopravvivenza sono stati costruiti utilizzando il metodo di Kaplan-Meier e le differenze in termini di sopravvivenza globale e RFS in analisi univariata sono stati valutati utilizzando il log-rank test. Il modello di rischio proporzionale di Cox è stato utilizzato per eseguire l'analisi multivariata. Tutti i test sono stati due lati; I valori di P
< 0,05 sono stati considerati statisticamente significativi
. Risultati
modelli di ricorrenza
Tra i 132 pazienti sottoposti a resezione curativa per il carcinoma gastrico avanzato, 66 erano vivi senza recidiva e 6 erano vivi con recidiva di carcinoma gastrico, a marzo 2012 , mentre 21 pazienti erano morti di altre malattie, senza evidenti recidiva di carcinoma gastrico e 39 era morto di carcinoma gastrico recidivante.
dei 45 modelli di recidiva, peritoneale solo, ematogena-only, linfatico-solo, tutti e tre i modelli combinati , ematogena con linfatica, peritoneale con ematogena e peritoneale con modelli linfatici sono stati osservati in 21, 8, 2, 4, 5, 2, e 3 pazienti, rispettivamente. le curve di sopravvivenza globale dopo resezione chirurgica con i tre modelli di ricorrenza sono mostrati in Figura 1. Il periodo di sopravvivenza globale mediana per peritoneale, ematogena, e modelli di metastasi linfatiche era 22,6 mesi (range, 7 a 115 mesi), 32,5 mesi (da 8 a 72 mesi ), e 40.5 mesi (da 8 a 72 mesi), rispettivamente. Nessuna differenza statistica è stata osservata tra i tre modelli di ricorrenza (p = 0,939)
. Figura 1 Curve di sopravvivenza complessiva dei pazienti con recidiva in tre modelli di ricorrenza.
Fattori prognostici nel sopravvivenza globale
L'impatto delle variabili clinico-patologiche sulla sopravvivenza globale in tutti i 132 pazienti sono riportati in tabella 1. differenziazione istologico, profondità di invasione del tumore, il numero di metastasi linfonodali, l'invasione dei vasi linfatici e vasi venosi invasione sono stati identificati come fattori prognostici per la sopravvivenza totale sulla analisi univariata (P = 0,020
, P
< 0,001, P
< 0,001; p = 0,016
, e P = 0.026
rispettivamente). All'analisi multivariata, la differenziazione istologica, profondità di invasione del tumore primario e il numero di metastasi linfonodali sono stati identificati come fattori indipendenti che influenzano la sopravvivenza generale (P = 0.006
, P = 0,040
, e P
< 0,001 rispettivamente) .table 1 univariata e multivariata analisi della sopravvivenza globale
variabile
n
tasso di sopravvivenza a 5 anni (%)
univariata P
multivariata P rischio relativo (95% intervallo di confidenza)
Età (anni)
0,104
< 70
74
61,7
≥70
58
45.2
Sex
0,165
Maschio
87
58,8
femminile
45
47,0
linfoadenectomia
0,647
< D2
61
56,2
D2
71
54,8
istologica differenziazione
0.002
0.006
G1 o G2
58
70,7
1
G3 o G4
74
41,2
2,15 (1,23-3,85)
profondità di invasione tumorale
< 0,001 0,040
pT2 o pT3
64
77,2
1 pT4
68
35,6
1,85 (1,03-3,47)
numero di metastasi linfonodali
< 0,001
< 0,001
pN0 o pN1
74
72,8
1 pN2 o pN3
58
36,5
2,71 (1,53-4,98)
linfatico invasione
0.016
negativo
45
70,7
positivo
87
48,1
invasione venosa
0,026
negativo
84
62,7
positivo
fattori 48
39,4
di rischio per modelli di ricorrenza
peritoneale metastasi
i RFS mediani per i 30 pazienti con metastasi peritoneali è stata del 14,5 mesi (range, 3,4 a 64,2 mesi). L'impatto delle variabili clinico-patologiche sulla RFS di recidiva peritoneale sono riportati nella tabella 2. All'analisi univariata, la differenziazione istologica, profondità di invasione del tumore, e il numero di metastasi linfonodali sono stati identificati come fattori di rischio per le metastasi peritoneali (P = 0,022
, P
< 0,001 e P
< 0,001, rispettivamente). All'analisi multivariata, la differenziazione istologica, profondità di invasione del tumore, e il numero di metastasi linfonodali rappresentato fattori indipendenti di rischio associati con metastasi peritoneali (P = 0.041
, P
< 0,001 e P = 0,001
, rispettivamente) .table 2 univariata e multivariata analisi di sopravvivenza libera da recidiva per peritoneale metastasi
Variabili
n
tasso di recidiva cumulativa a 5 anni (%)
univariata P
multivariata P rischio relativo (95% intervallo di confidenza)
Età (anni)
0.460
< 70
74
30,6
≥70
58
30,0
Sex
0,126
Maschio
87
23,6
femminile
45
48,7
linfoadenectomia
0,595
< D2
61
29,0
D2
71
33,0
istologica differenziazione
0,022 0,041
G1 o G2
58
20.4
1 G3 o G4
74
42,3
2,22 (1,03-5,17)
Profondità di tumore invasione
< 0,001
< 0,001
pT2 o pT3
64
8,0
1 pT4
68
53,6
7,05 (2,42-30,05)
numero di metastasi linfonodali
< 0,001
0.001
pN0 o pN1
74
13,2
1 pN2 o pN3
58
53,7
4,02 (1,03-5,17)
linfatico invasione
0,120
negativo
45
23,1
positivo
87
36,0
invasione venosa
0.441
negativo
84
29,1
positivo
48
34,6
ematogena metastasi
siti di recidiva nei 19 pazienti con recidiva ematogena erano il fegato in dieci pazienti (52,6%), delle ossa su quattro (21,1%), pleura in tre (15,8%), polmoni in tre (15,8%), cervello in due (10,5%), e intramurale stomaco residua, ceppo non-resecato o sito di anastomosi, in due (10,5%). Alcuni pazienti hanno avuto recidive in più di un sito.
La mediana RFS dei 19 pazienti con metastasi peritoneali è stato 14,2 mesi (range, da 2.1 a 59,8 mesi). L'impatto delle variabili clinico-patologiche su RFS per metastasi ematogena sono riportati nella tabella 3. All'analisi univariata, profondità di invasione del tumore, il numero di metastasi linfonodali, l'invasione dei vasi linfatici, e l'invasione venosa sono stati identificati come fattori di rischio per le metastasi ematogena (p
= 0.009, P
< 0,001; p = 0.004
, e P
< 0,001, rispettivamente). All'analisi multivariata, il numero di metastasi linfonodali e invasione vascolare venosa rappresentato fattori di rischio indipendenti per le metastasi ematogena (P
< 0,001 e P = 0.001
, rispettivamente) .table 3 univariata e multivariata analisi di libera da recidive sopravvivenza per ematogena metastasi
Variabili
n
tasso di recidiva cumulativa a 5 anni (%)
univariata P
multivariata P rischio relativo ( 95% intervallo di confidenza)
Età (anni)
0.309
< 70
74
27,1
≥70
58
13,5
Sex
0,505
Maschio
87
20,2
femminile
45
28,3
linfoadenectomia
0,234
< D2
61
20.9
D2
71
25,1
differenziazione istologica
0,094
G1 o G2
72
14,5
G3 o G4
59
31,2
profondità di invasione tumorale
0,009 0,708
pT2 o pT3
64
13,0
1 pT4
68
33,1
1.23 (0.43 a 4.08)
numero di metastasi linfonodali
< 0,001
< 0,001
pN0 o pN1
74
2.0
1 pN2 o
pN3 58
47,7
26.21 (3,66-581,73)
linfatico invasione
0.004
0.982
negativo
45
3.3
1
positivo 87
32.5
1,03 (0,14-22,26)
invasione venosa
< 0,001
0.001
negativo
84
12,9
1 positivo
48
49,3
5.09 (1,89-14,87)
linfatico metastasi
i RFS mediani per i 14 pazienti con metastasi linfatica (di cui 3 pazienti con lymphangiosis carcinomatosa) era 15,3 mesi (range da 4.2 a 59,8 mesi). L'impatto delle variabili clinico-patologiche su RFS per metastasi linfatica sono riportati nella tabella 4. All'analisi univariata, profondità di invasione del tumore e numero di metastasi linfonodali sono stati identificati come fattori di rischio per le metastasi linfatica (P = 0,001
, e P
< 0,001, rispettivamente). All'analisi multivariata, profondità di invasione del tumore e numero di metastasi linfonodali rappresentato fattori di rischio indipendenti per le metastasi linfatica (P = 0.023
e P
= 0,007, rispettivamente) .table 4 univariata e multivariata analisi di sopravvivenza libera da recidiva per linfatici metastasi
Variabili
n
tasso di recidiva cumulativa a 5 anni (%)
univariata P
multivariata P rischio relativo (95 % intervallo di confidenza)
Età (anni)
0,949
< 70
74
21,2
≥70
58
12,3
Sex
0,609
Maschio
87
16,9
femminile
45
23,0
linfoadenectomia
0,492
< D2
61
20,4
D2
71
18,5
differenziazione istologica
0,074
G1 o G2
58
14,6
G3 o G4
74
27.9
profondità di invasione tumorale
0.001
0.023
pT2 o pT3
64
7.7
1 pT4
68
31,2
4,70 (1,21 al 31,28)
numero di metastasi linfonodali
< 0,001 0,007
pN0 o pN1
74
5,0
1 pN2 o pN3
58
38,1
6,00 (1,56-39,83)
linfatico invasione
0,073
negativo
45
8.4
positivo
87
24,8
invasione venosa
0,122
negativo
84
14.9
positivo
48
35,3
Discussione
Questo studio ha esaminato le differenze nei fattori di rischio tra i vari modelli di recidiva in pazienti sottoposti a resezione chirurgica curativa per il carcinoma gastrico avanzato. Come risultato, i fattori di rischio indipendenti per ogni modello di ricorrenza sono stati identificati come segue. Per le metastasi peritoneale, sono stati identificati profondità di invasione del tumore, il numero di metastasi linfonodali, e la differenziazione istologica. Per le metastasi ematogena, numero di metastasi linfonodali, e invasione vascolare venoso sono stati identificati. Per le metastasi linfatica, profondità di invasione del tumore, e il numero di metastasi linfonodali sono stati identificati.
Semina di cellule tumorali nella cavità addominale rappresenta il primo passo in metastasi peritoneali. Ciò significa che pT4 può essere ragionevolmente considerato un fattore di rischio indipendente per le metastasi peritoneali, come riportato in precedenza [3-6]. differenziazione istologico è stato anche rilevato come un fattore di rischio per le metastasi peritoneali in alcune relazioni [4, 6-9]. Sebbene alcuni rapporti hanno descritto metastasi linfonodali come fattore di rischio indipendente per metastasi peritoneale, come nel nostro risultato [4, 5, 10-12], il ruolo di metastasi linfonodali metastasi peritoneale è stato poco chiaro. Tuttavia, perché recidiva peritoneale verificato in pazienti con tumore limitato alla mucosa gastrica o sottomucosa ma con metastasi linfonodali, invasione del sistema linfatico dalle cellule tumorali è stato suggerito come il meccanismo di recidiva peritoneale sottostante [13, 14]. Inoltre, lesioni al sistema linfatico durante le procedure operatorie in pazienti con molto ampie linfonodi metastatici può consentire la diffusione delle cellule tumorali vitali nella cavità peritoneale [12].
Il primo passo per metastasi ematogena è l'invasione delle cellule tumorali nel lumen della circolazione venosa. La nostra scoperta di invasione vascolare come un fattore indipendente per le metastasi ematogena è ragionevole. Lo stesso risultato è stato riportato da altre istituzioni [15, 16]. Tuttavia, l'invasione nave non è incorporato come un fattore di Unione per il controllo internazionale Cancer (UICC) criteri di stadiazione o la classificazione giapponese di carcinoma gastrico. L'attenzione deve quindi essere somministrato a ripetersi ematogena nei pazienti che presentano invasione vascolare, anche se lo stadio del tumore è comunque relativamente basso. Viceversa, il numero di metastasi linfonodali potrebbe essere un fattore di rischio indipendente per metastasi ematogena causa del collegamento dei canali linfatici nella circolazione sistemica attraverso il dotto toracico. Noguchi et al
. [16] hanno riportato venosa invasione e metastasi linfonodali come fattori di rischio per metastasi epatiche. Kodera et al
. [17] hanno riportato metastasi linfonodali come un fattore di rischio per metastasi ossee.
Per quanto riguarda le metastasi linfatica, il numero di metastasi linfonodali e profondità di invasione tumorale rappresentato fattori di rischio indipendenti. In questo studio, tuttavia, invasione vascolare linfatica non era identificato come un fattore di rischio di metastasi linfatica, forse per le seguenti ragioni. In primo luogo, le cellule tumorali fluire attraverso i vasi linfatici alle navi lontane. Le cellule tumorali invadono i vasi linfatici sono quindi a volte non rilevati in campioni resecati. In secondo luogo, vasi linfatici sono talvolta difficili da distinguere dalla vascolarizzazione venosa. Inoltre, alcuni vasi linfatici sono pensati per essere distrutto da invasione delle cellule tumorali, in modo da patologi non può sempre rilevare correttamente invasioni dei vasi linfatici. In terzo luogo, se il numero di cellule tumorali invadono vasi linfatici è piccolo, l'invasione potrebbe non essere riflessa nella prognosi paziente. Inoltre, quantificare il grado di invasione vascolare linfatico è oggettivamente difficile. Tuttavia, il numero di metastasi linfonodali riflette deflusso delle cellule tumorali nei vasi linfatici. Nel nostro studio, il numero di metastasi linfonodali è stata stratificata in N0 /N1 o N2 /N3. Questa stratificazione di metastasi linfonodali può essere considerata riflettere la quantità di cellule tumorali invadono reti linfatiche migliore rispetto alla presenza o assenza di invasione vascolare linfatica.
Come nostro risultato, alcuni rapporti hanno descritto il numero di metastasi linfonodali come fattore di rischio per le metastasi linfatica [12, 14]. L'identificazione di pT4 come un fattore indipendente per le metastasi linfatica potrebbe riflettere l'invasione delle cellule di cancro in tutto il livello sottosierosa attraverso i vasi linfatici abbondanti.
Lo stato di metastasi linfonodali è stato identificato come il più importante fattore prognostico nei pazienti sottoposti a gastrectomia [ ,,,0],3, 4, 7, 18-21]. Ciò si riflette nel fatto che il numero di metastasi linfonodali rappresentato un fattore prognostico indipendente per tutti i tre modelli di recidiva nel presente studio. Come accennato in precedenza, il numero di metastasi linfonodali potrebbe riflettere la quantità di cellule tumorali nei canali linfatici peritoneo e sia il maggiore e minore omento. Preoperatoria neoadiuvante per i pazienti con un forte segnale di metastasi linfonodali potrebbe quindi essere accettabile per ridurre semina delle cellule tumorali nella cavità addominale come risultato di procedure chirurgiche. Tuttavia, nessuno studio randomizzati hanno ancora affrontato i benefici di sopravvivenza di questo approccio [1]. Gli studi randomizzati controllati terapia neoadiuvante per i pazienti con metastasi linfonodali sono quindi necessari per chiarire mezzi per conseguire una migliore prognosi nei pazienti sottoposti a resezione curativa.
Conclusioni
fattori di rischio per recidiva dopo gastrectomia curativa per il carcinoma gastrico avanzato differire tra i modelli di recidiva. Prestando maggiore attenzione ai fattori di rischio specifici di recidiva presenti nei pazienti, la probabilità di siti mancanti di recidiva potrebbe essere diminuita e ricorrenze identificato in precedenza. Ciò consentirebbe un trattamento adeguato per essere iniziato in modo più rapido per i pazienti con recidiva. Inoltre, lo stato di metastasi linfonodali contribuito a tutte le forma di recidive, anche le metastasi peritoneali. Per i pazienti in cui metastasi linfonodali si sospetta in fase preoperatoria, terapia neoadiuvante potrebbe essere utilizzato per ottenere migliori risultati di trattamento
Abbreviazioni
HR:.
Hazard ratio
RFS:
la sopravvivenza ricorrenza senza
UICC:.
Unione per il controllo internazionale Cancer
dichiarazioni
Autori 'iniziale ha presentato file per
di seguito sono riportati i link ai file inviati originali degli autori per le immagini. 12957_2012_1313_MOESM1_ESM.tif Autori file originale per la figura 1 interessi in competizione
Gli autori dichiarano di non avere interessi in gioco.
Autori contributi
MO, HD, e MI effettuato resezioni chirurgiche. MO, TS e SH rivisto il manoscritto per importanti contenuti intellecutual. YN effettuato resezioni chirurgiche e raccolto dati clinici e progettato questo studio e ha redatto il manoscritto. Tutti gli autori hanno letto e approvato il manoscritto finale.
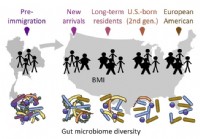 La migrazione colpisce il microbiota intestinale che a sua volta influisce sui ricercatori sulla salute
La migrazione colpisce il microbiota intestinale che a sua volta influisce sui ricercatori sulla salute
 I microbi polmonari potrebbero aiutare a prevedere gli esiti nei malati gravi
I microbi polmonari potrebbero aiutare a prevedere gli esiti nei malati gravi
 La ricerca collega la prevalenza di SARS-CoV-2,
La ricerca collega la prevalenza di SARS-CoV-2,
 Misure per prevenire la trasmissione di SARS-CoV-2 attraverso le acque reflue nelle regioni povere
Misure per prevenire la trasmissione di SARS-CoV-2 attraverso le acque reflue nelle regioni povere
 Gli scienziati estraggono il genoma umano completo da una "gomma da masticare" vecchia di migliaia di anni
Gli scienziati estraggono il genoma umano completo da una "gomma da masticare" vecchia di migliaia di anni
 Test utilizzati per la diagnosi di GERD
Test utilizzati per la diagnosi di GERD
 Antibiotico X-206 efficace contro SARS-CoV-2 in vitro
La pandemia di COVID-19 continua a causare molti casi gravi e fatali di malattie polmonari, spesso sfociando in disfunzioni multiorgano e collasso cardiovascolare. Senza vaccino o terapia provata, son
Antibiotico X-206 efficace contro SARS-CoV-2 in vitro
La pandemia di COVID-19 continua a causare molti casi gravi e fatali di malattie polmonari, spesso sfociando in disfunzioni multiorgano e collasso cardiovascolare. Senza vaccino o terapia provata, son
 L'uso a lungo termine di antibiotici nei prematuri promuove batteri intestinali resistenti ai farmaci
I neonati molto prematuri sono spesso malati e richiedono un trattamento antibiotico per salvare le loro vite. Però, quando questa forma di terapia dura per 20 mesi o più, può influenzare il microbiom
L'uso a lungo termine di antibiotici nei prematuri promuove batteri intestinali resistenti ai farmaci
I neonati molto prematuri sono spesso malati e richiedono un trattamento antibiotico per salvare le loro vite. Però, quando questa forma di terapia dura per 20 mesi o più, può influenzare il microbiom
 Aumentano i rischi per la biodifesa posti dalla biologia sintetica
Uno studio commissionato dal Dipartimento della Difesa degli Stati Uniti ha scoperto che esistono diversi strumenti di ingegneria genetica che potrebbero essere utilizzati per ideare armi biologiche i
Aumentano i rischi per la biodifesa posti dalla biologia sintetica
Uno studio commissionato dal Dipartimento della Difesa degli Stati Uniti ha scoperto che esistono diversi strumenti di ingegneria genetica che potrebbero essere utilizzati per ideare armi biologiche i