Gastrektómia v komplexnej liečbe pokročilého karcinómu žalúdka synchrónnym pečeňových metastáz: a výhľadovo porovnávacia štúdia
abstraktné
pozadia
systémová chemoterapia je kľúčom k liečbe pokročilého karcinómu žalúdka. Prínosom pomocnú operáciu po predoperačné chemoterapii pri karcinóme žalúdka s pečeňových metastáz nebola dobre zavedené metódy
Štyridsať deväť pacientov s karcinómom žalúdka s diagnózou synchrónnym pečeňových metastáz spočiatku dostávali chemoterapiu boli rozdelené do nasledujúcich dvoch skupín .: chirurgii skupina: 25 pacientov, ktorí podstúpili gastrektómii a následne dostala pooperačné chemoterapie a kontrolná skupina. 24 pacientov, ktorí boli liečení iba chemoterapiou
Výsledky
Medián celkového prežitia pacientov v skupine chirurgie skupiny a kontrolného bolo 20,5 a 9,1 mesiaca, v tomto poradí, (p = 0,006
). Medián prežívania bez progresie v skupine operácie bol 10,9 mesiacov, sa štatistickú významnosť v porovnaní s 5,0 mesiacov v kontrolnej skupine (p = 0,001)
. Multivariačný analýza ukázala, že reakcia na chemoterapiu bol jediný nezávislý faktor v predikciu prognózu. Prežitie pacientov, ktorí dosiahli čiastočné odpovede (PR) bola predĺžená v prípade, že adjuvantná chirurgický zákrok (P
= 0,024). Žiadny významný rozdiel v prežitie pacientov bolo v kombinácii pečeňové resekcii v porovnaní s pacientmi, vykonáva len gastrektómii.
Závery
pre rakovinu žalúdka synchrónnym pečeňových metastáz, adjuvans gastrektómia nasleduje chemoterapia môže byť prospešné pre prežitie v porovnaní s chemoterapiou sám, najmä u pacientov, ako odpoveď na počiatočné predoperačnú chemoterapiu.
Kľúčové
Advanced karcinómu žalúdka pečeňových metastáz Adjuvantná gastrektómii pečeňové resekcii pozadí
karcinómu žalúdka je jedným z najčastejších nádorových ochorení na svete. V Číne, to je druhou najčastejšou rakovinou príčinou smrti rebríčka po rakovine pľúc [1]. To je obyčajne zistený u pokročilejších štádiách na jeho počiatočnej fáze často chýba zvláštne symptóm. Pečeňové metastázy je jedným z prognostických faktorov predpovedajú zlé prežitia u rakoviny žalúdka. Takmer 5-10% pacientov s karcinómom žalúdka má zapojenie synchrónneho pečeňových metastáz, kedy diagnóza get [2].
Systémová chemoterapia je kľúčom k liečbe pokročilého karcinómu žalúdka (AGC). Viac trás rôznych chemoterapeutických režimov boli vykonané na predĺženie prežitia pacientov s AGC. Klasické režimy chemoterapie pre AGC patrí CF a ECF [3]. Paclitaxel je anti-mitotická liek, ktorý bol široko používaný pri liečbe rôznych nádorov vrátane rakoviny žalúdka. Klinické štúdie potvrdili bezpečnosť a účinnosť paklitaxelu a kapecitabín (PX) kombinované chemoterapie v AGC [4-6].
Hoci veľký pokrok bol dosiahnutý v chemoterapii, výsledok pacientov s AGC je stále zlá. progresie nádoru je bežné u pacientov s prechodným regresii po chemoterapii v dôsledku rezistencie. Chirurgia je ďalší spôsob, ako získať dlhoročnú doba prežitia u pacienta s pokročilou rakovinou sa. Význam ordinácie pre AGC, a to najmä pre pečeňových metastáz z rakoviny žalúdka, je stále uniká [7-14]. V poslednej dobe, Suzuki et al. hlásené, že adjuvantnej chirurgický zákrok bol účinný po odpovedi chemoterapie u pacientov s AGC pečeňových metastáz [15]. V niektorých prípadoch, adjuvantnej chirurgický zákrok za následok ďalšie dlhodobé prežitie. Avšak, pevné dôkazy z perspektívne štúdie chýba.
Táto štúdia preto, ktorého cieľom je zistiť, či adjuvantnej chirurgický zákrok nasledovať chemoterapia bolo výhodnejšie ako samotnou chemoterapiou u pacientov s rakovinou žalúdka synchrónnym pečeňových metastáz po predoperačnej chemoterapii.
Metódy
pacienti a študijný plán
tejto štúdie bolo zaradených 49 pacientov s AGC liečených v období od júna 2008 do decembra 2011 v nemocnici v Pekingu rakoviny. Všetci pacienti boli diagnostikovaní s synchrónnych pečeňových metastáz a umiestnená na chemoterapie, paclitaxel kapecitabínom (PX). Potom boli pacienti rozdelení do dvoch skupín na základe ich preferencie po multidisciplinárneho tímu (MDT) diskusiu. Skupina chirurgia prešla adjuvantnej gastrektómii (D2) a následne pooperačné chemoterapiou (PX). Kontrolná skupina dostávala rovnakú chemoterapii, ako bolo popísané vyššie bez akéhokoľvek prevádzky (ďalší súbor 1). Informovaný písomný súhlas bol získaný od všetkých pacientov, a štúdia bola schválená etickou komisiou v nemocnici v Pekingu rakoviny, Čína.
Kritérií pre zaradenie
Pacienti boli histologicky dokázaným adenokarcinómom žalúdka s pečeňovou metastázy označené CT /MRI (AJCC TNM verzie 7). Žiadny peritoneálnej alebo inej vzdialenej metastázy; vekové rozpätie, ≥ 18 rokov; Karnofsky skóre ≥ 70; D2 uzlín na paliatívnu gastrektómii (počet lymfatických uzlín ≥15.); žiadne súbežné choroby, ktoré môžu spôsobiť smrť do 3 mesiacov; zodpovedajúce hlavnou funkciou orgánu (hemoglobín ≥90 g /l; počet neutrofilov ≥1.5 x 10
9 /l; počet krvných doštičiek ≥100 x 10 9 /l; ALB ≥30 g /l, AST, ALT, a ALP ≤2.5 násobok hornej hranice normálnych hodnôt, celkový bilirubín < 1,5 násobok hornej hranice normálu; kreatinínu nižšia, ako je horná hranica normálu)
chemoterapia
kapecitabín (1000 mg /m 2. ) bola podávaná orálne počas 30 minút po rannom a večernom jedlom po dobu 2 týždňov, po ktorom nasleduje bez drog intervale 1 týždňa (jeden cyklus). Paclitaxel (80 mg /m 2) sa zriedi v 0,9% fyziologickom roztoku a podávaný ako 2-h infúzie v ráno v deň 1 a deň 8 každého cyklu (to znamená, každé 3 týždne). Infúzia paclitaxel bola zahájená súčasne s podaním kapecitabínom. Odpovede boli klasifikované v súlade s pokynmi riečisku. Pacienti v skupine chirurgii boli umiestnené na pooperačné chemoterapiu do 4 až 6 týždňov po gastrektómia.
Definícia adjuvantnej gastrektómii
pacientov s progresívnym ochorením, nie sú považované za vhodné pre resekcii. Adjuvantná resekcii žalúdka zahŕňala neprítomnosť primárneho nádoru, a to ako makroskopicky a mikroskopicky D2 lymfadenektómia. Resekcia marža predstavovala najmenej 5 cm pre čiastočné gastrektómii. V totálnej gastrektómii, proximálna resekcia marža nie menej ako 2 cm, zatiaľ čo distálnej resekcia rozpätie bolo nie menej ako 5 cm. Simultánne pečeňové resekcia bola vykonaná, keď pečeňových metastáz mohla byť kuratívny reseko- prostredníctvom zhodnotenia.
Follow-up
Pacientky boli hodnotené každý mesiac odhaliť prípadné nepriaznivé udalosti s verbálnej rozhovoru, fyzikálneho vyšetrenia a krvných testov, vrátane kompletnej krvného obrazu a meranie pečene a obličiek, až do progresie ochorenia. Brucha CT /MRI a meranie CEA a CA19-9 bola vykonávaná každé 3 mesiace. Celková doba prežitia bola definovaná ako čas od diagnózy AGC s synchrónnych pečeňových metastáz do úmrtia z akejkoľvek príčiny alebo poslednej kontroly. Prežívanie bez progresie (PFS) bola definovaná ako časový úsek po ošetrení, počas ktorého sa ochorenie byť horšie. Porovnali
Štatistická analýza
Údaje týkajúce sa charakteristiky pacientov v oboch skupinách pomocou chi-square test. Údaje získané od pacientov, ktorí boli nažive, alebo stratené zo sledovania boli cenzurované. Primárnym cieľom bolo prežitie. Kumulatívne prežitie bola odhadnutá pomocou metódy Kaplan-Meiera (SPSS verzia 19 softvér) a porovnania medzi skupinami bolo vykonané pomocou log-rank testu. Viacrozmernom analýza Cox pomerného rizika regresného modelu (dozadu, postupného) bol vytvorený s cieľom posúdiť vplyv každej premennej na prežitie. Významnosť bola stanovená na P Hotel < 0.05.
Výsledky
pacientov charakteristiky
celkom 49 pacientov s AGC synchrónny pečeňové metastázy boli ošetrené v tejto štúdii. Tabuľka 1 ukazuje charakteristiky pacientov. Neboli zistené žiadne významné nerovnováhy medzi oboma skupinami, pokiaľ ide o vlastnosti primárnej rakoviny žalúdka s výnimkou, pokiaľ ide o primárnu umiestnení nádoru. V skupine chirurgia, 25% primárneho nádoru nastala u EGJ alebo hornej tretine žalúdka, podstatne nižšia ako 42,9%, z toho v kontrolnej skupine (P
= 0,003). Žiadna štatistická významnosť bola zistená v veku, typu Borrmann, histologického stupňa, patologickú klasifikáciu a T fáza medzi týmito dvoma skupinami (P Hotel &0,05) .Table 1 Klinické patologické dát pacientov s AGC synchrónny pečeňových metastáz
Clinical patologické údaje
Skupina prešla adjuvantnej gastrektómii
Group chemoterapiou jedinou
P
hodnoty
Age
61,4 ± 9,5
60,8 ± 7,9
0,834
BSA
1,758 ± 0,186
1,743 ± 0,142 0,755
Pohlavie (muž verzus žena)
3,2: 1
5: 1
0,725
primárna lokalizácia nádoru
0,003
EGJ
4 (16,7%)
0 (0%)
U
2 (8,3%)
9 ( 42,9%)
M Sims 3 (12,5%)
5 (23,8%)
L
15 (62,5%)
7 (33,3%)
typ Borrmann
0,355
Aj
0 (0%)
0 (0%)
II Sims 3 (13,6%)
4 (21,1%)
III
19 (86,4%)
14 (73,7%)
IV
0 (0%)
1 (5,3%)
histologického stupňa
0,594
nízku diferenciáciou
9 (40,9%)
9 (45,0%)
Medián a nízka diferenciácie
0 (0%)
1 (5,0%)
Median diferenciáciu
4 (18,2%)
4 (20,0%)
vysokej a strednej diferenciácie
9 (40,9%)
6 (30,0%)
Patologická klasifikácia
0,273
adenokarcinóm
22 (91,7%)
21 (100%)
karcinóm Malobunkový
1 (4,2%) NETHRY.cz 0 (0%)
karcinómu pečatný prsteň buniek
1 (4,2%)
0 ( 0%)
T etapa (TNM version 7)
0,387
T2 Sims 3 (13,0%)
1 (5,0%)
T3
1 (4,3%)
0 (0%)
T4A
17 (73,9%)
15 (75,0%)
T4b
2 (8,7%)
4 (20,0%)
liečba
všetkých 49 pacientov boli umiestnené na troch cyklov chemoterapie (PX). Hodnotenie odozvy u pacientov po chemoterapii bol uvedený v ďalšej súbor 2. V skupine chirurgia, 14 (60,9%) pacientov dosiahlo čiastočné odpovede (PR) a 8 (34,8%) pacientov dosiahlo stabilizácie ochorenia (SD), významne vyšší v porovnaní s 7 (31,8%), PR a 3 (13,6%), SD v kontrolnej skupine (P
= 0,001). Všetci pacienti boli hodnotená toxicity, ktoré sú uvedené v doplnkových súboru 3. Pacienti boli vo všeobecnosti dobre tolerované po celú dobu štúdie. Vedľajšie účinky súvisiace s PX boli pozorované u 31 (63,3%) pacientov. Najčastejšími nežiaducimi účinkami boli únava (44,9%) a anémia (36,7%). Stupeň 4 nežiaduce účinky boli zriedkavé. Zníženie dávky pri chemoterapii došlo u piatich (12,2%) pacientov.
Celkom 25 pacientov podstúpilo adjuvantnej gastrektómii nasledovaný pooperačné chemoterapiu. Ako je ukázané na ďalší súbor 4, osem (32,0%) pacientov podstúpilo totálnu gastrektómii. Trinásť (52%) pacientov podstúpilo kombinovaný pečeňové resekcii s gastrektómia. Pooperačné komplikácie zahŕňali gastroparézy a brušné infekcie došlo u štyroch (16%) pacientov.
Prežitie pacientov
Median dĺžky sledovania v skupine chirurgie skupiny a kontroly boli 19,6 a 9,5 mesiacov, resp. Medián celkového prežívania (OS) pacientov v skupine operácie bol 20,5 mesiaca, čo bolo štatisticky dlhšieho než 9,1 mesiacov v kontrolnej skupine (obr. 1a, P
= 0,006). Miera prežitia 1- a 2-rok boli 72 a 32% v skupine chirurgii a 41 a 8% u kontrolnej skupiny, v danom poradí. Okrem toho, priemerné PFS v skupine operácie bol 13,0 mesiacov, so štatistickou významnosťou v porovnaní s 5,8 mesiacov v kontrolnej skupine (obr. 1b, P
= 0,005). Obr. 1 Kaplan-Meierove krivky prežitia u pacientov s AGC pečeňových metastáz. a, b Porovnanie OS a PFS medzi adjuvantnej chirurgie a chemoterapie skupiny. c Porovnanie OS medzi rôznymi reakciami na chemoterapiu (PR, SD, a PD). d Porovnanie OS od pacientov, ktorí pôvodne dosiahli PR po chemoterapii potom podstúpil operáciu a adjuvantnej pacientmi, ktorí majú iba chemoterapiou začiatku dosiahnuť PR
Ďalej sme analyzovali účinnosť prežitia chemoterapie u všetkých pacientov AGC. Pacienti boli rozdelení do troch skupín na základe odpovede na PX. Medián OS pacientov, ktorí dosiahli PR bol 23,3 mesiacov, výrazne dlhšia ako 18,7 a 6,1 mesiacov u pacientov, ktorí dosiahli SD a progresie ochorenia (PD), v uvedenom poradí (obr 1c, P
. ≪ 0,001). V tejto štúdii, viac pacientov, ktorí dosiahli PR a SD bolo zaradených do skupiny chirurgii, než v kontrolnej skupine po MDT diskusie. Následne sme vykonali analýzu podskupiny podľa odpovede na chemoterapiu. Medián OS u pacientov, ktorí dosiahli PR po chemoterapii v chirurgii a kontrolných skupín bol 30,0 a 10,2 mesiaca, v tomto poradí, s významnou štatistických rozdielov (obr. 1d, P
= 0,024). Žiadny významný rozdiel v OS bol identifikovaný u pacientov, ktorí sa na SD po chemoterapii (dáta nie sú uvedené).
Pre ilustráciu účinnosti pečeňové resekcii v AGC s pečeňových metastáz, sme porovnávali prežitia pacientov v skupine, ktorí podstúpili operáciu kombinovanú pečeňové resekcia alebo nie. Medián OS bol 16,3 mesiaca u pacientov s kombinovanou pečeňovou resekciu, bez štatistickej významnosti v porovnaní s 30,0 mesiacov u pacientov bez poškodenia funkcie resekcia (obr. 2a, P
= 0.235). Dôležité je, že u pacientov, ktorí dosiahli PR po predoperačnej chemoterapii, stredná OS u pacientov, ktorí podstúpili v kombinácii žalúdku a pečene resekcie bol 23,3 mesiacov, bez štatistickej významnosti v porovnaní s 30,0 mesiacov u pacientov liečených gastrektómii (obr. 2b, P
= 0,338). Obr. 2 Kaplan-Meierove krivky prežitia u pacientov, ktorí podstúpili adjuvantnú chirurgický zákrok. Porovnanie OS medzi pacientmi, ktorí podstúpili gastrektómii a pacientov liečených kombinovanou žalúdočné a pečeňové resekcii. b Porovnanie OS od pacientov, ktorí pôvodne dosiahli PR po chemoterapii potom podstúpil gastrektómii a pacientov, ktorí pôvodne dosiahnuté PR po chemoterapii potom reagoval s kombinovaným žalúdka a pečene resekcie
medzi všetkými 49 chorých, počas 2 rokov sledovania, 43 pacientov rozvinuté zobrazovanie definované progresie. Potom sme sa zaraďujú pacientov do dvoch skupín: jedna liečil protinádorovou po progresii a druhý dostal podporné starostlivosti po progresii. Medián OS bol 16,3 mesiacov v skupine prešlo protinádorovú liečbu, sa štatistickou významnosťou v porovnaní s 5,6 mesiacov v skupine dostala podpornú starostlivosť po progresiu (viď obr. 3a, P
= 0,001). Z 43 pacientov, 16 pacientov dosiahli PR po počiatočnej chemoterapii. Jedenásť zo 16 pacientov podstúpilo adjuvantnej gastrektómii, zatiaľ čo zostávajúce pacienti boli liečení iba chemoterapiou. Medián OS z 11 pacientov bol 30,0 mesiaca, výrazne predĺžila než 9,9 mesiacov v zostávajúcich (obr. 3b, P
= 0,021). Obr. 3 Kaplan-Meierove krivky prežitia u pacientov s progresiou nádoru. Porovnanie OS medzi pacientmi s protinádorovou liečbu a podpornú starostlivosťou po progresii nádoru. b Porovnanie OS medzi adjuvantnej chirurgie a chemoterapie skupiny u pacientov s progresiou nádoru, ktorí boli pôvodne dosiahnutých PR po chemoterapii
jednorozmerné a viacrozmerné analýzy prognostických faktorov
Výsledky jednorozmerné analýzy sú uvedené v ďalšej oblasti 5. Nasledujúce bolo zistené, dva faktory, ktoré majú byť univariately vzťahujúce sa k lepším výsledkom: odozvu na chemoterapiu (P Hotel &0,001) a adjuvans gastrektómii (P
= 0,006). Žiadny rozdiel prežitie bolo zistené, vek, pohlavie, primárne umiestnenie nádoru, typ Bormann, patologické klasifikácie, a T stupeň (P Hotel &0,05). Analýza s mnohými premennými preukázala odozvu na chemoterapiu ako nezávislý faktor v predpovedanie prognózu (tabuľka 2, P
= 0,026) .Table 2 multivariačný analýza prognostických faktorov pre OS pacientov AGC synchrónnym pečeňových metastáz
Premenné
HR
CI (95%)
P
hodnota
Prekonal gastrektómia
1,327
0,501-3,517
0,569
Response vyhodnotenie
0,026
SD verzus PR
0,228 0,076 - 0,682
0,008
PD verzus PR
0,292
0,096-0,888
0,030
diskusia
rakovina žalúdka je hlavnou príčinou úmrtí na nádorové ochorenie na svete. Výsledok u pacientov s AGC je veľmi zlá. Stratégia liečby AGC synchrónnym pečeňových metastáz stále nie je dobre zavedená. Kombinovaná chemoterapia je spôsob, ako zlepšiť prežitie a kvalitu života pacientov s AGC. Kang et al. štúdii fázy II PX zhodnotiť túto kombináciu vo AGC [6]. Výsledky boli sľubné, ktorý zahŕňal vysokú mieru odozvy (44,5% PRS) a predĺžil prežitie pacienta (medián OS: 11,3 mesiacov). V našom prúd, single-stred proces AGC synchrónnym pečeňových metastáz, je v súlade s predchádzajúcimi štúdiami, predliečenie PX viedlo k celkovému rýchlosti odozvy 42,8% (PR).
S odvolaním účinnosť chirurgie pre AGC, gastrektómia je indikovaný aby utíšenie aktívnych symptómov, ako je krvácanie a obštrukcie; Avšak role resekcii žalúdka pri liečbe pacientov s minimálnymi príznakmi a non-liečebných faktorov, vrátane pečeňových metastáz zostáva kontroverzné. Štúdie preukázali zlepšenie prežitia u pacientov, ktorí podstúpili AGC paliatívnej gastrektómii v porovnaní s tými, ktorí nemali [9, 10, 12]. Lin et al. hlásil, že obaja doba prežitia a paliatívnej trvania boli významne dlhší u pacientov s štádium IV rakoviny žalúdka po paliatívnej gastrektómii ako non-resekčných operáciách [12]; Avšak, iní znamenal, že žiadne pacienti alebo len vybrané podmnožiny pacientov s AGC by mohli ťažiť z non-ozdravné gastrektómii [8, 11]. Li et al. preukázali, že iba pacienti s jedným peritoneálnej šírenia mal prínos pre prežitie od paliatívnej resekcia, zatiaľ čo iní s jediným pečene, vzdialených lymfatických uzlín, či vo viacerých miestach metastáz nemal nič [11]. Jeden možný dôvod pre trvalé diskusie je, že heterogénne u pacientov s rôznymi klinickými parametrami bolo zaradených v rôznych štúdiách. Napríklad, multiorgánové metastázy môže byť faktorom pre predikciu zlú prognózu AGC.
V poslednej dobe rastúcej štúdia hodnotila kombinovanú účinnosť non-liečebného zákroku sa perioperačnej systémové chemoterapie v AGCS. Predoperačnej chemoterapie za cieľ downstagingu primárny tumor, zatiaľ čo pooperačné chemoterapie bol podávaný na liečbu rakoviny a zostatkovej micrometastasis. Kokkola et al. hlásené, že pacienti s metastatickým karcinómom žalúdka prekonal gastrektómii následnou pooperačné chemoterapiou mal lepší medián OS než u pacientov, ktorí podstúpili gastrektómii bez chemoterapia [16]. V inej štúdii bol medián OS pacientov AGC podstúpilo gastrectomies po ukončenej reakcii na chemoterapiu dosiahla 28,5 mesiacov [15], ktorá bola trvajú dlhšie, ako je rozsah pre mediánom prežitia (5 ~ 24 mesiacov) u pacientov, ktorí podstúpili non-ozdravné gastrektómii [17 ]. Pacienti by mohli ťažiť z non-liečebného zákroku pri predoperačnej chemoterapie bola účinná. Avšak, väčšina z týchto štúdií bola retrospektívna štúdia s obmedzeným počtom zaradených pacientov, a prospektívnej štúdie sú oprávnené na určenie hodnoty adjuvantnej gastrektómii po predoperačnej chemoterapii v AGCS.
V tejto štúdii sme prospektívne porovnávali účinnosť adjuvantnej chirurgie a navyše chemoterapia (PX) s chemoterapiou samotnou nasledujúce odpovede na neoadjuvantnej /predoperačnej chemoterapii pre AGC synchrónnym pečeňových metastáz. Obaja medián OS a PFS pacientov v skupine chirurgii boli štatisticky trvajú dlhšie ako chemoterapia iba pre skupiny. Avšak, v viacnásobnej analýzy odozva na chemoterapiu bol jediný pozitívny prognostický faktor v AGCS a nemá žiadny vplyv na adjuvantnej operáciu. V tejto štúdii, viac pacientov, ktorí dosiahli PR a SD bolo zaradených do skupiny chirurgii, než v kontrolnej skupine pre kuratívny zámer. Chudobné prežitie v kontrolnej skupine môže byť spôsobená vysokou rýchlosťou PD v tejto skupine. V podskupine analýzy prežitia pacientov, ktorí dosiahli PR bola predĺžená v prípade, že adjuvantnej chirurgický zákrok. Z tohto dôvodu je podskupina pacientov by mohli mať prospech z adjuvantnej chirurgického zákroku po odpovedi na chemoterapiu.
Ďalšou dôležitou otázkou je o chirurgickej resekcii pečene metastáz z AGC. Pečeňové metastázy z rakoviny žalúdka sú zriedka odporúča chirurgiu sú často komplikované s inými vzdialených metastáz. Rad štúdií bolo zistené, že účinnosť pečeňové resekcii pečeňových metastáz z rakoviny žalúdka pochybné, zatiaľ čo iní ukazujú, že kombinovaná pečeňové resekcii vedie k dlhodobé prežitie u niektorých vybraných pacientov [7, 13, 14]. Aj keď, indikácia k operácii, ktorú možno považovať za relé na analýze prognostických faktorov pre rakovinu žalúdka s pečeňových metastáz. Pacienti s dobrým prognostickým kapacitou by mohli mať prospech z pečeňové resekcii. Kodera a kol. k záveru, že obaja "počet metastatických uzlíkov" a "osamelý tumor" boli spoločné nezávislé prognostické faktory pre rakovinu žalúdka s pečeňovou metastázy [18]. Iní sa uvádza, že pacienti s synchrónny solitárnej pečeňových metastáz a bez serózna invázii môžu byť kritériá pre resekcii pečene [19, 20]. Obohatiť dôkazy pre kombinovanú pečeňové resekcii v AGC s pečeňových metastáz, sme porovnávali prežitie pacientov, ktorí podstúpili operáciu pečene alebo nie. Výsledky ukázali, že pacienti, ktorí podstúpili gastrektómii navyše pečeňové resekcii utrpelo zlých výsledkov. Nebola nájdená žiadna klinická prospešnosť pečeňové resekcia, kedy boli liečení pacienti s AGC pečeňových metastáz. Možný dôvod je, že väčšina pacientov zaradených do našej štúdii bolo diagnostikovaných s viacerými metastáz uzlíkov. Systémová terapia je stále hlavným stratégie pre pacientov s viacerými metastáz lézií.
Okrem toho, k zlyhaniu liečby je bežné u pacientov s AGC pečeňových metastáz. Optimálna stratégia liečby po zlyhaní liečby zostáva klinickú obavy. V našej štúdii väčšina pacientov, u ktorých zlyhala počiatočnú liečbu prijal sekundárne anti-nádorové terapiu vrátane systémovej chemoterapia, rádioterapia, alebo intervenčné liečby. Zvyšné štyri pacienti, ktorí dostávali podpornú starostlivosť všetci zomreli počas 10 mesiacov. Liečba anti-tumor predĺžil prežitie na 16,3 mesiacov. Preto pacienti, u ktorých zlyhala počiatočnú liečbu by mali prospech z sekundárnej anti-nádorové terapiu. Je zaujímavé, že u pacientov so zlyhaním liečby, 16 z nich dosiahol PR po chemoterapii. Jedenásť zo 16 pacientov, ktorí podstúpili gastrektómii mal lepšie výsledky ako ostatní, ktorí nemali liečiť chirurgicky. V súlade s tým, pacienti s progresie nádoru po dočasnej regresii na chemoterapiu by tiež mať prospech z adjuvantnej operáciu po počiatočnej chemoterapii.
Závery
PX je sľubným kombinovaná chemoterapia režim pre AGV s pečeňových metastáz. Reakcia na chemoterapiu je jediný nezávislý prognostický faktor pre prežitie pacienta. Adjuvantnej gastrektómia je rozumné u pacientov reakcii na predoperačné chemoterapiu. . Stále viac sa ukazuje pre resekcii pečeňových metastáz od spoločnosti AGC potreba
Notes
Ziyu Li Biao Fan a Fei Shan prispel rovnakým spôsobom na tejto práci
Skratky
AGC :.
Pokročilý rakovina žalúdka
CA19-9:
sacharidy antigén 19-9
CEA:
karcinoembryonální antigén
CF:
cisplatina a fluorouracil
ECF:
epirubicín, cisplatina a fluorouracil
EGJ:
esophagogastric križovatka
MDT:
multidisciplinárneho tímu
OS:
celkového prežitia
PD:
progresie ochorenia
PFS:
prežitie bez progresie
PR:
čiastočná odpoveď
PX:
paclitaxel a kapecitabín
SD:
stabilizácia ochorenia
deklarácia
Poďakovanie
Táto práca bola financovaná Natural Science Foundation Číny (No. 81341072), National Science & Technológia pilier Program v 12. päťročnom pláne obdobie (č 2011BAZ03191), Peking Mestská Science & Technológia Komisia (č Z121100007512010) a Ministerstvo zdravotníctva Špeciálny fond (No. 201202014). Radi by sme poďakovali všetkým pacientom, ktorí sa zúčastnili tejto štúdii
Ďalšie súbory
ďalší súbor. 1: študijného systému. Pacientov bolo zaradených do dvoch skupín na základe ich preferencie po MDT diskusie. Dodatočné Súbor 2: Vyhodnotenie odozvy všetkých pacientov AGC synchrónnym pečeňových metastáz po troch cyklov chemoterapie (PX). Viac pacientov v skupine chirurgii dosiahnuté PR a SD po chemoterapii, ako v kontrolnej skupine. Dodatočné súbor 3: Nežiaduce účinky chemoterapie u všetkých 49 pacientov. Pacienti boli vo všeobecnosti dobre tolerovaná v tejto štúdii. Dodatočné Súbor 4: Zhrnutie 25 pacientov podstúpilo adjuvantnej AGC gastrektómii. Asi polovica pacientov podstúpilo kombinovaný pečeňové resekcii s gastrektómia. Dodatočné súbor 5: Jednorozmerná analýza prognostických faktorov pre OS pacientov AGC synchrónnym pečeňových metastáz. Reakcia na chemoterapiu a pomocnú gastrektómii boli faktory vzťahujúce sa k lepším výsledkom. Konkurenčné záujmy
Autori vyhlasujú, že nemajú žiadne protichodné záujmy. Podieľanie sa
autori '
JJ a ZL koncipovaný dizajn štúdie a podieľal sa na kritickú revíziu rukopis a štúdie dohľadom. BF a FS zhromažďujú a analyzujú dáta a navrhol rukopis. LT, ZB, AW, LZ, XW, XZ, SL, a HR zhromaždil a zhromaždil dáta. Všetci autori čítať a schválená konečná rukopis.
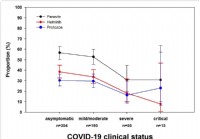 Výskum ukazuje, že zamorenie črevnými parazitmi znižuje závažnosť ochorenia COVID-19
Výskum ukazuje, že zamorenie črevnými parazitmi znižuje závažnosť ochorenia COVID-19
 Poslanci bielkovín z ľudského mikrobiómu osvetľujú ľudské zdravie
Poslanci bielkovín z ľudského mikrobiómu osvetľujú ľudské zdravie
 Strava a výživa ovplyvňujú mikrobiómy v sliznici hrubého čreva
Strava a výživa ovplyvňujú mikrobiómy v sliznici hrubého čreva
 Jedlo selektívne ovplyvňuje črevné mikróby, tvrdí štúdia
Jedlo selektívne ovplyvňuje črevné mikróby, tvrdí štúdia
 Suplementácia mastných kyselín s krátkym reťazcom zlepšuje regeneráciu mŕtvice,
Suplementácia mastných kyselín s krátkym reťazcom zlepšuje regeneráciu mŕtvice,
 Črevné baktérie môžu predpovedať riziko pľúcnej hypertenzie
Črevné baktérie môžu predpovedať riziko pľúcnej hypertenzie
 Opatrenia na zabránenie prenosu SARS-CoV-2 odpadovou vodou v chudobných oblastiach
Vedci z celého sveta sa snažia pochopiť, ako sa šíri koronavírusová choroba 2019 (COVID-19) a nový patogén, ktorý ju spôsobuje-závažný akútny respiračný syndróm koronavírus 2 (SARS-CoV-2). V časopis
Opatrenia na zabránenie prenosu SARS-CoV-2 odpadovou vodou v chudobných oblastiach
Vedci z celého sveta sa snažia pochopiť, ako sa šíri koronavírusová choroba 2019 (COVID-19) a nový patogén, ktorý ju spôsobuje-závažný akútny respiračný syndróm koronavírus 2 (SARS-CoV-2). V časopis
 Málo dôkazov o trombocytopénii spojenej s vakcínou mRNA COVID-19,
navrhuje novú štúdiu FDA Aj keď bol zavedený rad vakcín na boj proti pandémii koronavírusovej choroby 2019 (COVID-19), boli hlásené niektoré závažné nežiaduce účinky, vo forme trombocytopénie. Nová št
Málo dôkazov o trombocytopénii spojenej s vakcínou mRNA COVID-19,
navrhuje novú štúdiu FDA Aj keď bol zavedený rad vakcín na boj proti pandémii koronavírusovej choroby 2019 (COVID-19), boli hlásené niektoré závažné nežiaduce účinky, vo forme trombocytopénie. Nová št
 Ľudské koronavírusy potrebujú na účinný prenos medzi povrchmi organické materiály
Závažný akútny respiračný syndróm koronavírus 2 (SARS-CoV-2) od svojho vzniku na konci decembra 2019 rýchlo nakazil viac ako 191 miliónov ľudí na celom svete. Vírus spôsobuje COVID-19 (koronavírusová
Ľudské koronavírusy potrebujú na účinný prenos medzi povrchmi organické materiály
Závažný akútny respiračný syndróm koronavírus 2 (SARS-CoV-2) od svojho vzniku na konci decembra 2019 rýchlo nakazil viac ako 191 miliónov ľudí na celom svete. Vírus spôsobuje COVID-19 (koronavírusová