Прогностические факторы у больных раком желудка диффузного типа (linitis PLASTICA) после оперативного лечения
Аннотация
Цель
варианты лечения для пациентов с диффузным типом рака желудка (linitis ПЛАСТИКА) обсуждаются спорно. Иногда обсуждалось, что эти пациенты должны рассматриваться в первую очередь в паллиативной целью консервативной без резекции.
Методы
В одноцентровом анализа, мы исследовали 120 пациентов с раком желудка диффузного типа. Всем пациентам была выполнена полная гастрэктомия, 45 пациентов даже multivisceral резекцию из-за проникающими роста или метастазов. Сыворотка опухолевый маркер CEA, CA 72-4 и СА 19-9 регистрировали у всех пациентов перед операцией. Иммуноцитохимическое обнаружение свободных перитонеальных опухолевых клеток (СПРЩЖ обнаружена) с использованием Ber-EP4 антитела коррелировало со стадией опухоли и выживаемость. Срединная продолжительность наблюдения составила 38 месяцев.
Результаты
Полная ставка резекцию составила 31% (n = 37). 61% (п = 73) всех пациентов имели уже отдаленные метастазы во время операции, 80% из них карциноматоз брюшины. Медиана выживаемости для всей группы составила 8 месяцев, после полной резекции 17 месяцев. Промывание цитология, отдаленные метастазы, скорость резекция, и уровни CA19-9 оказали существенное влияние на выживание.
Заключение
Существенное преимущество выживаемости у пациентов с раком желудка диффузного типа могут быть achived только после полной резекции. Мы могли бы определить подгруппы пациентов с крайне неблагоприятным прогнозом даже после хирургической резекции. Тщательное предоперационное постановка, в том числе диагностической лапароскопии для исключения перитонеального карциноматозе и свободных перитонеального опухолевых клеток, прежде чем резекция должно быть обязательным у этих пациентов.
Ключевые слова
рак желудка прогностические факторы диффузного тип рака желудка linitis PLASTICA свободных перитонеального опухолевых клеток Введение <бр> Пациенты с linitis PLASTICA желудка, имеют плохой прогноз с выживанием пятилетнего 3-10% в различных исследованиях [1, 2]. Имея это пагубное прогноз в виду, разногласие в лечении этих пациентов до сих пор существует. Вопрос заключается в том, подходит ли для этих пациентов или начать с консервативное лечение [3-6] хирургическая резекция.
Так как перитонеального высева, расширенной лимфатический узел метастазирования и расширением опухоли в соседние органы являются довольно распространенным явлением, только около 20% пациентов с linitis PLASTICA выгоды от тотальной гастрэктомии [7, 8]. Поскольку полная резекция не представляется возможным в большинстве больных с linitis PLASTICA желудка, результатом послеоперационного облучения с или без химиотерапии или неоадъювантной подходы обсуждались в последние несколько лет [8-10]. У пациентов с раком желудка диффузного типа с перстнем внешний вид, как известно, показывают очень мало на уровень ответа мультимодальной терапии с химио- или радио-химиотерапии [5-11].
The linitis Plastica представляет 7-10% желудка аденокарциномы в своей типичной "перстнем" -формы [2]. в нескольких докладах были направлены именно на лечение, постановку и прогноз этой организации, цель данного исследования состояла в том, чтобы указать его клинические особенности, варианты лечения и прогностических факторов для более индивидуально лечение.
Пациенты и методы
обзор нашей перспективной базы данных для пациентов, оперированных по поводу рака желудка определили 120 пациентов с linitis ПЛАСТИКА, что составляет 8, 6% всех пациентов с раком желудка, оперированных на период десять период времени года (п = 1396).
по определению linitis PLASTICA на послеоперационные гистологических образцов всех включенных пациентов были локально продвинутой стадии опухоли (рТ3 или pT4 категории), и диффузная инфильтрация опухолевыми перстневидно клеток. Все опухоли принадлежали диффузного типа по классификации Lauren. Макроскопический внешний вид был классифицирован во время предоперационной эндоскопии как тип Боррманна III или IV. Мы исключили пациентов с паллиативной химиотерапии без после резекции. Последующая деятельность по итогам была завершена для всех пациентов. Средняя продолжительность наблюдения составила 38 месяцев (диапазон от 2 до 120 месяцев).
Унифицированная процедура постановки была выполнена всем пациентам, включая эндоскопии, эндосонографии, УЗИ брюшной полости, и компьютерная томография. Опухолевые маркеры сыворотки CEA, CA 19-9 и CA 72-4 были получены у всех пациентов до начала лечения. Диагностический лапароскопии была выполнена у 70 пациентов. Во время этой процедуры был получен абдоминальный лаваж. Сразу же после открытия брюшной полости 500 мл физиологического раствора, вводили в верхнюю часть живота, за которым следует набор из пяти образцов по 60 мл каждого из поддиафрагмального пространства. шаги центрифугирование, подготовка слайдов и иммуноцитохимическое окрашивание проводили, как описано ранее [12]. Моноклональные antiepithelial не-цитокератин антитела Ber-EP4 (Dako, Hamburg, Германия) использовали для иммуногистохимического окрашивания показывает широкую картину реактивности с большинства эпителиальных тканей и метки клетки карциномы. Традиционные цитологические критерии злокачественности должны были присутствовать в Бер-Ep4-позитивных клеток [13]. Все слайды были оценены двумя независимыми рецензентами.
Все пациенты прошли в общей сложности (п = 75) или расширенный (п = 45) гастрэктомию включая лимфаденэктомии отсеков I и II по единым блоком резекции (D2 лимфаденэктомии). Multivisceral резекция с частичной резекции поджелудочной железы, печени, толстой кишки и селезенки должна была быть выполнена у 10 пациентов из-за инфильтративного роста. У 43 пациентов, расширенная резекция должны были быть выполнены для отдаленных метастазов. В 40 из этих случаев ограниченный перитонеального карциноматоз и у 12 пациентов небольшие метастазы в печень может быть резекция. Патогистологическая работой с глубиной инвазии, вовлечении узловой, отдаленными метастазами, и статус резекция были зарегистрированы в соответствии с UICC 2002 [14].
Последующая деятельность по итогам была проведена в нашей амбулаторной онкологической клиники в соответствии со стандартным протоколом. У всех пациентов каждые три месяца в течение первого года и каждые шесть месяцев в последующие годы. Пациенты прошли клиническое обследование, УЗИ, КТ и эндоскопию каждый раз.
Статистика
Данные выражены в виде срединных значений и диапазонов. Уровень выживаемости были рассчитаны в соответствии с Каплана-Мейера для различных групп и сравнивались с помощью теста logrank. Данные по выживанию дается как наблюдаемым общей выживаемости и включают послеоперационную смертность. Онкомаркеров CEA, CA 19-9 и CA 72-4 были закодированы в виде двоичных переменных с использованием статистических данных журнала ранга для определения оптимальных пороговых точек для дискриминации пациентов с низким и высоким уровнем риска. Прогностическое влияние всех анализируемых факторов на продолжительность жизни после резекции оценивали по пропорциональному Harzard модель Кокса с использованием пакета программ SPSS (SPSS INC. Чикаго, Иллинойс, США), которая обеспечивает оценки относительного риска вместе с 95% доверительными интервалами. Значение оценивали с помощью критерия хи-квадрат анализа. Для сравнения прогностической силы различных факторов, ковариатой отбор осуществлялся с помощью множественной регрессии с помощью прямой процедуры ступенчатого, который выбирает коэффициенты с самой высокой дополнительной прогностической информации. Все тестовые решения были выполнены на уровне значимости р &ЛТ; 0.05.
Результаты
Сто двадцать пациентов с linitis PLASTICA были включены в данное исследование. Средний возраст пациентов составил 57,7 лет (диапазон от 28 до 83 лет). Соотношение мужчин и женщин было 1: 1.
Предоперационное стадирование показали основную локализацию диффузной карциномы желудка в антральном отделе желудка и привратника желудка (41,4%), в корпусе (33,6%) или глазного дна (24,1%) , Эндоскопически 14,2% всех пациентов показали тип Бормана III, 75,8% в Боррманна тип IV опухоли.
Повышенные сывороточные уровни CEA, CA 19-9 и СА 72-4 были обнаружены в 25,2%, 30% и 39% соответственно. СЕА и СА 72-4 не оказало существенного влияния на выживание, локализации опухоли, морфологии, массы опухоли, серозной инфильтрации или метастатическим статуса. Журнал ранга статистики показали, что высокие значения СА 19-9 (отрезан уровень &GТ; 45 Ед /л) коррелирует с худшим 5-летним survivalrate (р = 0,007) (рисунок 1). Установлена корреляция между pTNM-категории и высоких значений СА 19-9 не может быть подтверждена. Рисунок 1 Накопительное выживаемости пациентов с диффузным типом рака желудка после хирургической резекции. Сравнение пациентов с высоким и низким предоперационной сывороточные уровни CA19-9 (отсечка 45 Ед /л). р = 0,007.
диагностическая лапароскопия может добавить ценную информацию о стадии опухоли, как очень безопасная процедура. Там не было ни произойти в любое послеоперационное осложнение, ни дополнительного распространения опухоли у всех 70 пациентов. Особенно локальная глубина инвазии (T3- против T4-я категория) вполне может быть определена. С помощью лапароскопии или лапаротомии в начале гастрэктомии, перитонеальный карциноматоз может часто легко визуализировать и подтверждается с помощью биопсии у 33% всех пациентов. Печени метастазирование может быть продемонстрирована с интраоперационного ультразвукового исследования и биопсии у 10% больных.
При исследовании промывной жидкости выявлено в 26,7% клеток злокачественных опухолей (СПРЩЖ обнаружена). У пациентов с отрицательным цитологии, скорость 5-летней выживаемости составила 20% по сравнению с 2% у пациентов с положительной цитологией (медиана выживаемости 13 против 3-х месяцев, р &л; +0001) (рис 2.). Значимая корреляция между СПРЩЖ обнаружена и перитонеального карциноматозом или pTNM-категории не может быть найден. В 11 случаях (15,7%) положительная цитология может быть найден без каких-либо признаков перитонеального или отдаленными метастазами. В 12 случаях с исходно отрицательной промывной цитологии мы нашли перитонеальный карциноматозе во время гастрэктомии. Рисунок 2 Совокупная выживаемость больных с диффузным типом рака желудка после хирургической резекции. Сравнение пациентов с против без иммуноцитологического обнаружения свободных перитонеального опухолевых клеток перед операцией. р &л; . 0.001
После предоперационной процедуры ступенчатого все пациенты прошли резекцию; в общей сложности гастроэктомия проводили в 61,7% больных, А transhiatal гастроэктомия было сделано в 22,5% случаев. У пациентов с раком желудка pT4 с инвазией соседних органов (8,3%) в multivisceral резекции (желудка, толстой кишки, поперечной селезенки или поджелудочной железы) была выполнена. Паллиатив субтотальная гастрэктомия в связи с синдромом злокачественного желудка на выходе было сделано в 7,5% больных. Тип резекции не оказывает существенного влияния на послеоперационной заболеваемости и смертности. Все пациенты после резекции multivisceral выжили по крайней мере 30 дней. Через 90 дней три из этих пациентов (37,5%) умерли по сравнению с 44 смертельных случаев во всем исследуемой группе (36%).
The патогистологическая Операцию (в соответствии с UICC2002 [14]) приводится в таблице 1. 60,8% всех пациентов имели отдаленные метастазы. В 80% этих пациентов перитонеальный карциноматоз может быть поставлен диагноз. Полная резекция была возможна в 31% (n = 37), 69% пациентов была выявлена остаточная disease.Table 1 Классификация диффузного типа карциномы желудка у 120 больных в соответствии с UICC 2002
<й>
<й>
пациентов (n = 120) завод
пациентов (%)
пТл категория
T3
82 <бр> 65
T4
38
35
пН категория
n0
15
12.5
N1
23
19,2
N2
22
18,3
N3
60
50
пМ категории
M0
47
39,2
M1
73
60,8
R категория
R0
37
30,8
R1
38
31,7
R2
45
37.5
Градация
G2
6
5
G3
94
78,3
G4
20
16.7
медиана общей выживаемости всех пациентов с linitis PLASTICA исследованной было 8 месяцев; пятилетняя выживаемость 8% (рисунок 3). Пациенты, которые подверглись полному резекция опухоли (R0), имели среднее время выживания 17 месяцев (диапазон от 13 до 21 месяцев), в то время как пациенты с микроскопическими (R1) или макроскопической (R2) остаточной опухоли показал среднее время выживания только 6 месяцев (диапазон от 4 до 8 месяцев (р &л; +0001) (рисунок 3) Там не было никакой разницы в выживаемости после R1- и R2-резекция у больных с перитонеального карциноматозом или какой-то другой отдаленными метастазами.. , продолжительность жизни была значительно хуже (р &л; +0001);. месяцев медиана выживаемости составила 16 (M0) (диапазон от 8 до 24) по сравнению с 6 (M1) (диапазон от 4 до 8) Рисунок 3 Накопленная выживаемости больных с карциномой диффузного типа желудка после хирургической резекции Сравнение пациентов после полной резекции и у пациентов с остаточной болезни р и Лт;... 0.001
после однофакторного анализа полной резекции, отрицательный промывание цитология, высокий уровень СА 19-9 и наличие отдаленных метастазов имела значительное влияние на выживание. В данном исследовании мы не нашли влияние пола, возраста, локализации опухоли и опухолевых маркеров в сыворотке крови, как CEA или CA 72-4 после выживания. После многофакторного анализа, наиболее существенное преимущество выживаемости у пациентов с linitis PLASTICA желудка может быть достигнуто только после полной резекции у больных без отдаленных метастазов. У больных с перитонеального карциноматозом, высокий уровень СА 19-9 и положительным промывание цитологии определяют подмножество пациентов с крайне неблагоприятным прогнозом.
Обсуждение
Термин "linitis Пластика" (греческий язык для льняной ткани или нетто) был введен Бринтоном 1858 на основе макроскопических критериев [15]. Вплоть до 1943 года было неясно, является ли linitis Пластика, также называемый "бурдюк желудка", был воспалительный или опухолевого заболевания, когда Сапфир описал макроскопические морфологии, неопластическая природа и прогрессирование с метастатическим распространением этого типа карциномы [16, 17].
тип диффузный рак желудка характеризуется инфильтрацией опухолевыми клетками со значительным десмопластической ответ, придавая жесткую, фиброзный внешний вид к стене [2 ]. Гистопатологически, linitis Пластика состоят из диффузно, проникающих, маленькие, атипичные клетки, которые часто имеют перстень внешний вид [18]. Они распространяются рано через лимфатическую распространения и локального расширения в соседние органы или в брюшную карциноматозом. Большинство наших пациентов показали на момент постановки диагноза вовлеченности лимфатических узлов и отдаленных метастазов. 87,5% наших пациентов показали, поражения лимфатических узлов, половина из них брюшины имплантатов, в 20% мы видели положительные paraaortal лимфатические узлы считая, как отдаленные метастазы (M1 (LYM) в соответствии с UICC [14]). Гематогенным метастаз печени относительно редко, связанный с linitis PLASTICA (10%) [18]. В случае метастазов в печени, отдаленных метастазов в лимфатических узлах или перитонеального карциноматозом, наши пациенты показали среднюю выживаемость всего 6 месяцев. Гастрэктомия может быть выполнена только в паллиативной целью у этих больных.
Рак желудка диффузного типа имеет чрезвычайно плохой общий прогноз. Средняя продолжительность жизни наших пациентов было всего 8 месяцев, пять лет выживания 8%. Для того, чтобы решить, о надлежащей обработки модальность дотошная процедура постановки необходимо. Нашей целью было определить прогностические факторы для того, чтобы исключить пациентов, которые не будут иметь никакой пользы от первичной резекции.
Диагностическая лапароскопия оказалась очень безопасной процедурой для диагностики местного распространения опухоли, состояние лимфатических узлов, отдаленные метастазы, а также гистологическое доказательство перитонеального имплантатов. В 60% наших обследованных пациентов перитонеального высева может быть диагностирован только во время лапароскопии, но не имели CT-корреляции [19, 20].
Опухолевого маркера СА 19-9 (отсечку значение 45 Ед /л) могут быть идентифицированы в качестве прогностического фактора. В наших пациентов коллективными высокими предоперационной сывороточные уровни CA19-9 были в значительной степени связано с унылой выживаемости. СА 19-9, как известно, повышен в желудочных карцином с поражением лимфатических узлов и брюшины распространения [2]. CA 72-4 коррелирует с массой опухоли [21].
Иммуноцитохимическая обнаружения FPTCs оказался независимым дополнительным сильным прогностическим фактором, как описано также в других опухолевых образований до [22-24]. Короткая продолжительность жизни этих пациентов подобен пациентов с M1-заболевания [25, 26]. Там не было никакой корреляции со стадией опухоли или наличием метастазов. Удивительно, но FPTCs не коррелировали с наличием перитонеального карциноматоза.
Карциноматоз брюшины, как правило, предполагается, что происходит в результате проливать от опухолевых клеток, от серозной поверхности первичной опухоли или через лимфатическую дренажную систему [27, 28] , Лимфоретикулярной органы, называемые milkey пятна, происходят на протяжении большей сальником и может представлять собой барьер для перитонеального высева [29]. Полученные данные свидетельствуют о том, что высвобождение опухолевых клеток из лимфатических капилляров играет важную роль в брюшную распространения. Недостающие FPTCs у больных с уже вкрапленных перитонеального карциноматозом предположить, что пролития опухолевых клеток может быть только Milde. Тем не менее, FPTCs без существующего перитонеального карциноматозом следует рассматривать в качестве предшественника. Наши результаты показывают, что пациенты с FPTCs имеют один и тот же прогноз, как у больных с отдаленными метастазами.
Значительное преимущество выживаемости пациентов с linitis PLASTICA может быть достигнуто только после полной резекции [2, 3, 18]. 31% всех обследованных пациентов может быть полностью резекцию. Эта подгруппа пациентов имели медиану выживаемости 17 месяцев и сделал значительно лучше, чем у пациентов с остаточной опухоли. Разница в выживаемости между пациентами с микроскопическим (R1-) и макроскопических (R2-) остаточной опухоли не достигало статистической значимости [2, 18]. Даже пациенты с multivisceral резекции имели значительное преимущество в выживаемости. Послеоперационная летальность после резекции желудка и multivisceral резекции были равны с той же скоростью, выживаемости 30 и 90 дней. Аналогичные преимущества выживаемости при местно-распространенном желудочных карцином, обработанных с multivisceral резекции также может быть продемонстрировано с помощью Furukawa [30, 31].
В заключение мы могли бы определить подгруппы пациентов с диффузным раком желудка, которые извлекают выгоду из первичной хирургической резекции. Прогноз больных раком желудка диффузного типа могут быть смягчены только с помощью полной резекции. Таким образом, операция показана, если R 0-резекция можно ожидать, даже если multivisceral резекция будет необходимо. С точки зрения дотошного постановки диагностической лапароскопии с брюшной лаваж иммуногистохимического обследования для FPTCs, чтобы раскрыть даже скрытую перитонеальный распространение, как представляется, является обязательным. В присутствии перитонеального карциноматозом или положительного промывной цитологии, резекция не дает никаких преимуществ выживания.
 Меры по предотвращению передачи SARS-CoV-2 со сточными водами в бедных регионах
Меры по предотвращению передачи SARS-CoV-2 со сточными водами в бедных регионах
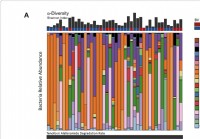 Микробиом влагалища может влиять на эффективность профилактической терапии ВИЧ.
Микробиом влагалища может влиять на эффективность профилактической терапии ВИЧ.
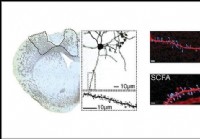 Добавление короткоцепочечных жирных кислот улучшает восстановление после инсульта,
Добавление короткоцепочечных жирных кислот улучшает восстановление после инсульта,
 Обычный грибок, обнаруженный на коже, может вызвать воспалительное заболевание кишечника.
Обычный грибок, обнаруженный на коже, может вызвать воспалительное заболевание кишечника.
 Ограниченное воспаление кишечника при COVID-19
Ограниченное воспаление кишечника при COVID-19
 Средиземноморская диета способствует здоровому старению с более здоровым микробиомом кишечника
Средиземноморская диета способствует здоровому старению с более здоровым микробиомом кишечника
 Микробиомы кишечника и полости рта предсказывают тяжесть COVID-19
Один вопрос, который продолжает оставаться без ответа во время продолжающейся пандемии коронавирусного заболевания 2019 года (COVID-19), заключался в том, почему в тяжелом заболевании наблюдается четк
Микробиомы кишечника и полости рта предсказывают тяжесть COVID-19
Один вопрос, который продолжает оставаться без ответа во время продолжающейся пандемии коронавирусного заболевания 2019 года (COVID-19), заключался в том, почему в тяжелом заболевании наблюдается четк
 Ультрафиолетовый свет B полезен для кишечного микробиома
Небольшое исследование, опубликованное в журнале Границы иммунологии 24 октября, 2019, показывает, что воздействие ультрафиолетового света B (UVB), что обычно достигается за счет воздействия солнечн
Ультрафиолетовый свет B полезен для кишечного микробиома
Небольшое исследование, опубликованное в журнале Границы иммунологии 24 октября, 2019, показывает, что воздействие ультрафиолетового света B (UVB), что обычно достигается за счет воздействия солнечн
 Первоначальные результаты проекта «Микробиом человека» вызвали «сотни последующих исследований».
Проект микробиома человека (HMP) - это инициатива, разработанная Национальными институтами здравоохранения для характеристики микробиома человека как у здоровых взрослых, так и у людей с определенными
Первоначальные результаты проекта «Микробиом человека» вызвали «сотни последующих исследований».
Проект микробиома человека (HMP) - это инициатива, разработанная Национальными институтами здравоохранения для характеристики микробиома человека как у здоровых взрослых, так и у людей с определенными