 Kaksi yleisintä tulehduksellisen suolistosairauden tyyppiä ovat Crohnin tauti ja haavainen paksusuolitulehdus.
Kaksi yleisintä tulehduksellisen suolistosairauden tyyppiä ovat Crohnin tauti ja haavainen paksusuolitulehdus.
Mitään erityistä ruokailusuunnitelmaa ei ole osoitettu tehokkaaksi tulehduksellisen suolistosairauden (IBD) hoidossa. Mutta joillekin ihmisille syömiensä ruokien muuttaminen voi auttaa hallitsemaan IBD:n oireita.
Yleisiä ruokasääntöjä ei ole. Muutokset, jotka auttavat yhtä IBD:tä sairastavaa henkilöä, eivät ehkä lievitä toisen oireita. Keskustele lääkärisi ja ehkä ravitsemusterapeutin kanssa siitä, mitä ruokia sinun pitäisi syödä ja mitä ei. Heidän ehdotuksensa riippuvat siitä, mihin suolistosi osaan se vaikuttaa ja mikä sairaus sinulla on.
Lääkärisi voi ehdottaa joitain seuraavista muutoksista:
Vaikka saatat joutua rajoittamaan tiettyjä ruokia, sinun tulee silti pyrkiä syömään aterioita, jotka sisältävät kaikki tarvitsemasi ravintoaineet.
LÄHDE:naistenterveys .gov. Tulehduksellinen suolistosairaus.
Haavainen paksusuolitulehdus (UC) ja Crohnin tauti (CD) tunnetaan tulehduksellisina suolistosairauksina (IBD). IBD:n tarkka syy on edelleen tuntematon. Näiden sairauksien uskotaan johtuvan geneettisten ja ei-geneettisten tai ympäristötekijöiden yhdistelmästä (esimerkiksi infektioista), jotka ovat vuorovaikutuksessa kehon immuunijärjestelmän (puolustusjärjestelmän) kanssa. Kun suoliston immuunijärjestelmä ei toimi kunnolla, monet valkosolut kerääntyvät suolen sisäkalvoon (limakalvoon). Sitten valkosolut vapauttavat kemikaaleja, jotka johtavat kudosvaurioon (tulehdus). Tämä limakalvon tulehdus voi aiheuttaa ripulia, joka on haavaisen paksusuolentulehduksen ja Crohnin taudin yleisin oire, joko suolistokomplikaatioiden kanssa tai ilman.
IBD:n suolistokomplikaatioita esiintyy, kun suolistotulehdus on vakava, ulottuu suoliston sisäkalvon (limakalvon) ulkopuolelle, on laajalle levinnyt ja/tai pitkäkestoinen (krooninen). Esimerkiksi vakava limakalvotulehdus voi aiheuttaa haavaumia, verenvuotoa ja myrkyllistä megakoolonia (tila, jossa paksusuolen laajeneminen tai laajentuminen menettää kykynsä supistua kunnolla). Tulehdus, joka ulottuu sisävuorauksen ulkopuolelle ja suolen seinämän läpi, on vastuussa ahtaumista (arpeutuminen, joka aiheuttaa suolen seinämän kapenemista) ja fisteleitä (putkimaisia käytäviä, jotka lähtevät suolen seinämästä ja liittyvät muihin elimiin tai ihoon). Strictures puolestaan voi johtaa ohutsuolen bakteerien liikakasvuun (SIBO). Jos ohutsuolen tulehdus on laajalle levinnyt, ravintoaineiden imeytymishäiriö voi olla komplikaatio. Krooninen tulehdus voi liittyä myös paksusuolensyöpään.
Suurin osa IBD-potilaista kokee jaksoja, jolloin heidän sairautensa voimistuu (leimaa) tai laantuu (remissiot). Vaikka useimmat potilaat tarvitsevat lääkitystä IBD:hen, he voivat elää normaalia, tuottavaa elämää. Joillekin potilaille, mutta ei varmasti kaikille, kehittyy IBD:n suolistokomplikaatioita. Kun näitä komplikaatioita ilmenee, ne tulee tunnistaa ja yleensä hoitaa. Joillekin IBD-potilaille kehittyy suolen ulkopuolisia komplikaatioita (ulkosuolen ulkopuolisia), kuten tietynlaisia niveltulehdusta, ihottumaa, silmäongelmia ja maksasairautta. Näitä suoliston ulkopuolisia komplikaatioita käsitellään muissa IBD-artikkeleissa.
Tässä katsauksessa kuvataan erityyppisiä suolistokomplikaatioita, jotka liittyvät IBD:hen, ja esitetään myös yhteenveto niiden diagnoosi- ja hoitomenetelmistä. Huomaa, että termejä suolisto, suole ja suoli käytetään synonyymeinä. Ohutsuoli tai suolet sisältävät ylhäältä alas, pohjukaissuolen, tyhjäsuolen ja sykkyräsuolen. Paksusuolia kutsutaan myös paksusuoleksi.
Joitakin IBD:n suolistokomplikaatioita esiintyy sekä haavaisessa paksusuolitulehduksessa että Crohnin taudissa. Esimerkiksi vatsakipua ja suolistoverenvuotoa aiheuttava tulehtuneen suoliston limakalvon (limakalvon) haavauma voi vaikeuttaa molempia sairauksia. Koska sekä haavainen paksusuolentulehdus että Crohnin tauti liittyvät paksusuoleen, molemmissa sairauksissa esiintyy paksusuoleen liittyviä komplikaatioita, kuten toksinen megakoolon ja paksusuolen syöpä. Lisäksi ei ole suolistokomplikaatioita, joita esiintyy vain haavaisessa paksusuolitulehduksessa, ei Crohnin taudissa. Toisaalta tiettyjä IBD:n suolistokomplikaatioita esiintyy pääasiassa Crohnin taudissa (esimerkiksi fistelit) tai yksinomaan Crohnin taudissa, ei haavaisessa paksusuolitulehduksessa (esimerkiksi imeytymishäiriö ja SIBO).
Erot suolistokomplikaatioissa haavaisen paksusuolitulehduksen ja Crohnin taudin välillä riippuvat näihin sairauksiin liittyvän tulehduksen luonteenomaisesta erilaisesta käyttäytymisestä. Crohnin taudissa tulehdus ulottuu yleensä sisävuorauksesta (limakalvosta) koko suolen seinämän paksuuden läpi. Tämä leviävä tulehdusprosessi voi siten johtaa fisteleihin, paiseisiin tai suolen ahtaumiin. Sitä vastoin haavaisen paksusuolentulehduksen tulehdus rajoittuu paksusuolen sisäkalvoon. Näiden erityisten komplikaatioiden kehittyminen on siksi paljon harvinaisempaa haavaisessa paksusuolitulehduksessa. Myös Crohnin tauti voi vaikuttaa mihin tahansa ruoansulatuskanavan alueeseen suusta peräaukkoon, kun taas haavainen paksusuolitulehdus rajoittuu paksusuoleen. Siksi ohutsuoleen liittyviä komplikaatioita, kuten imeytymishäiriötä ja SIBO:ta, esiintyy, kuten aiemmin mainittiin, vain Crohnin taudissa, ei haavaisessa paksusuolitulehduksessa.
Kun suolen sisäkalvon tulehdus muuttuu vakavaksi, se voi murtautua sisävuoren läpi ja muodostaa haavaumia. Haavaiseen paksusuolentulehdukseen liittyvät haavat sijaitsevat paksusuolessa, kun taas Crohnin taudissa haavaumia voi esiintyä kaikkialla suolistossa suusta (aftiset haavaumat) peräaukkoon. Haavaisen paksusuolitulehduksen haavat ovat tutkittuna tyypillisesti matalia ja niitä on enemmän, kun taas Crohnin taudin haavat ovat yleensä syvempiä ja niillä on selkeämmät rajat.
Suolistohaavojen aiheuttamia oireita ovat pääasiassa vatsakipu, kouristukset ja verenvuoto. Joskus IBD:ssä voi kuitenkin esiintyä haavaumia, mutta niihin ei liity oireita (oireeton).
Crohnin taudissa tulehdus ja siihen liittyvät haavaumat esiintyvät yleisimmin sykkyräsuolessa, jejunumissa ja paksusuolessa, mutta joskus niitä voi esiintyä pohjukaissuolessa. Huomaa kuitenkin, että nämä haavat ovat täysin erilaisia kuin paljon yleisemmät happoon liittyvät pohjukaissuolen mahahaavat.
Suoliston haavaumat voidaan diagnosoida katsomalla suoraan suoliston limakalvoa. Käytettävissä on erilaisia menetelmiä, joissa käytetään endoskoopeiksi kutsuttuja katseluinstrumentteja. Endoskoopit ovat joustavia, ohuita, putkimaisia instrumentteja, jotka työnnetään maha-suolikanavaan (GI) joko suun tai peräsuolen kautta toimenpiteestä riippuen. Se, mikä toimenpide suoritetaan, riippuu tutkittavana olevasta ruoansulatuskanavan osasta. Endoskopia voidaan tehdä joko ylemmän tai alemman ruoansulatuskanavan osalta. Endoskooppi asetetaan suun kautta ylempää endoskopiaa varten tai peräsuolen kautta alaendoskopiaa varten. Paksusuoli tutkitaan joko sigmoidoskopialla (sigmoidoskoopilla) paksusuolen alaosan (sigmoidi) osalta tai kolonoskopialla (kolonoskooppia käyttämällä) koko paksusuolen osalta.
Ylempi ruoansulatuskanava tutkitaan esophago-gastro-duodenoskopia (EGD) -nimisellä menetelmällä. Tätä toimenpidettä varten käytetään ylemmän GI-endoskooppia. EGD on hyödyllinen Crohnin taudin haavaumien havaitsemisessa ruokatorvessa, mahassa ja pohjukaissuolessa.
Crohnin taudin haavaumia ohutsuolessa voidaan nähdä enteroskopiaksi kutsutulla menettelyllä, jossa käytetään erityistä endoskooppia (kutsutaan enteroskooppiksi). Mutta enteroskopiat vaativat erityisiä laitteita, eikä niitä ole laajalti saatavilla. Ohutsuolen haavaumat diagnosoidaan kuitenkin useammin röntgentutkimuksella, jota kutsutaan "ohutsuolen seurannaksi" (SBFT). Tässä testissä potilas nielee muutaman kupillisen bariumia, joka peittää ohutsuolen limakalvon. Röntgenkuvassa barium voi osoittaa haavaumia. SBFT ei kuitenkaan välttämättä ole tarkka, eikä se välttämättä havaitse pieniä haavaumia ohutsuolessa. Potilailla, joilla epäillään ohutsuolen Crohnin taudin haavaumia ja joilla on kuitenkin normaalit SBFT-tutkimukset, ohutsuolen CT (tietokonetomografia) ja kapselin enteroskopia voi olla hyödyllinen diagnoosissa.
Kapselienteroskopia on toimenpide, jossa potilas nielee pienen pillerin kokoisen kameran. Pillerin sisällä oleva kamera ottaa useita kuvia ohutsuolen sisäpuolelta ja lähettää nämä kuvat langattomasti potilaan vyötärön ympärillä olevaan tallentimeen. Tallennetut kuvat tarkistetaan myöhemmin lääkärin toimesta. Sekä ohutsuolen TT:n että kapselin enteroskopian on joissakin tutkimuksissa havaittu olevan tarkempia kuin perinteinen SBFT ohutsuolen Crohnin taudin diagnosoinnissa.
IBD:n haavaumien hoidossa pyritään vähentämään taustalla olevaa tulehdusta erilaisilla lääkkeillä. Näitä lääkkeitä ovat mesalamiini (Asacol, Pentasa tai Rowasa), kortikosteroidit, antibiootit tai immunosuppressiiviset lääkkeet, kuten 6-MP (6-merkaptopuriini, purinetoli) tai atsatiopriini (Imuran). Joissakin tapauksissa haavat voivat olla erittäin vastustuskykyisiä näille hoidoille, ja vahvempien lääkkeiden käyttö saattaa olla tarpeen. Näitä lääkkeitä ovat immunosuppressiiviset lääkkeet, syklosporiini (Neoral tai Sandimmune) tai uudempi infliksimabi (Remicade), joka on vasta-aine jollekin kehon tulehdusta aiheuttavasta kemikaalista, jota kutsutaan tuumorinekroositekijäksi (TNFa). Adalimumabi (Humira) ja sertolitsumabi (Cimzia) kuuluvat myös samaan lääkeluokkaan kuin infliksimabi. Joskus lääkehoito ei paranna IBD-haavoja, ja tarvitaan kirurgista hoitoa.
Verenvuoto suolistosta tai maha-suolikanavan (GI) verenvuoto voi vaikeuttaa sekä haavaisen paksusuolitulehduksen että Crohnin taudin kulkua. GI-verenvuotoa kutsutaan usein peräsuolen verenvuodoksi, kun veri tulee ulos peräsuolesta, yleensä ulosteiden mukana. Jos verenvuodon lähde on paksusuolessa, veri on yleensä punaista. Mitä pidempään veri on suolessa, sitä tummemmaksi se kuitenkin tulee. Siten peräsuolen verenvuoto, joka tulee korkeammalta suolikanavasta, on yleensä mustaa, lukuun ottamatta erittäin nopeaa verenvuotoa, joka voi silti olla punaista.
Haavaisesta paksusuolitulehduksesta kärsivät potilaat kokevat yleensä jonkinasteista kroonista (pitkäaikaista) peräsuolen verenvuotoa, joka voi olla jatkuvaa tai ajoittaista. Verenvuoto voi olla lievää, kuten silloin, kun se rajoittuu satunnaisiin pisaroihin wc-paperille tai veriraivoille ulosteiden ympärillä. Toisinaan verenvuoto voi kuitenkin olla vakavampaa tai akuuttia, jolloin vuotaa suurempia määriä verta tai suuria verihyytymiä. Vakavampi peräsuolen verenvuoto johtuu todennäköisesti vakavammasta tulehduksesta ja paksusuolen laajasta haavautumisesta. Crohnin taudissa voi esiintyä myös lievää tai vaikeaa suolistotulehdusta, mutta haavaumat ja verenvuoto ovat harvempia kuin haavaisessa paksusuolitulehduksessa. Crohnin taudin haavaumien syvän luonteen vuoksi maha-suolikanavan verenvuoto on kuitenkin yleensä akuuttia (äkillistä ja lyhytaikaista) ja satunnaista. Lisäksi Crohnin taudissa verenvuotokohta voi olla missä tahansa ruoansulatuskanavassa, myös paksusuolessa.
Suolen verenvuoto IBD:ssä diagnosoidaan yleensä EGD:llä ylemmän maha-suolikanavan osalta tai kolonoskopialla alemman ruoansulatuskanavan osalta. Nämä menetelmät mahdollistavat verenvuotokohdan suoran visualisoinnin, mikä voi olla erityisen hyödyllistä. Lisäksi ylempien GI-endoskooppien tai kolonoskooppien kautta voidaan käyttää erityisiä instrumentteja, jotka voivat tehokkaasti hoitaa verenvuotovaurioita ja pysäyttää jatkuvan verenhukan. Joskus, jos verenvuoto on vakava ja verenvuotokohdan epäillään olevan ohutsuolessa, muita testejä voidaan tarvita. Yksi näistä testeistä on erityinen röntgentutkimus, nimeltään angiogrammi, joka käyttää väriainetta visualisoimaan suoliston verisuonia, joista saattaa vuotaa verta. Toinen testi on isotooppilääketieteellinen tutkimus, jota kutsutaan merkittyjen punasolujen skannaukseksi, joka seuraa punasoluja verenkierrosta suolistoon. Jokainen näistä testeistä voi auttaa tunnistamaan verenvuotokohdan. Verenvuotokohdan määrittäminen on erityisen tärkeää, jos leikkaus on lopulta tarpeen.
Mitään lääkkeitä ei ole vielä osoitettu erityisesti pysäyttävän akuutin GI-verenvuodon IBD:ssä. Alkuperäinen lähestymistapa IBD:hen liittyvään GI-verenvuotoon on kuitenkin taustalla olevan tulehduksen ja haavauman aggressiivinen lääkehoito. Krooninen verenvuoto saattaa reagoida lääkkeisiin, jos tulehdus paranee ja haavat paranevat. Jos lääkkeet tai endoskooppiset hoidot eivät estä akuuttia tai vaikeaa kroonista verenvuotoa, suolen verenvuotoalueen kirurginen poisto (resektio) voi kuitenkin olla tarpeen.
Kun tulehdus on olemassa pitkään (krooninen), se voi joskus aiheuttaa arpia (fibroosia). Arpikudos ei yleensä ole yhtä joustavaa kuin terve kudos. Siksi, kun fibroosia esiintyy suolistossa, arpeutuminen voi kaventaa asiaankuuluvien suolen osien käytävän (ontelon) leveyttä. Näitä ahtautuneita alueita kutsutaan striktuureiksi. Ahtaumat voivat olla lieviä tai vakavia riippuen siitä, kuinka paljon ne estävät suolen sisällön kulkeutumisen kaventuneen alueen läpi.
Crohnin taudille on ominaista tulehdus, joka pyrkii koskettamaan suoliston syvempiä kerroksia. Sen vuoksi rajoitteita esiintyy yleisemmin Crohnin taudissa kuin haavaisessa paksusuolitulehduksessa. Lisäksi Crohnin taudin ahtaumat voivat esiintyä kaikkialla suolistossa. Muista, että haavaisen paksusuolentulehduksen suolistotulehdus rajoittuu paksusuolen sisäkalvoon (limakalvoon). Näin ollen kroonisessa haavaisessa paksusuolentulehduksessa hyvänlaatuisia (ei pahanlaatuisia) paksusuolen ahtaumia esiintyy vain harvoin. Itse asiassa paksusuolen kaventunut osa haavaisessa paksusuolitulehduksessa voi johtua pikemminkin paksusuolen syövästä kuin hyvänlaatuisesta (ei syöpää aiheuttavasta), kroonisesta tulehduksellisesta ahtaumasta.
Yksilöt eivät välttämättä tiedä, että heillä on suoliston ahtauma. Ahtauma ei välttämättä aiheuta oireita, jos se ei aiheuta merkittävää suolen tukkeutumista (tukoksia). Jos ahtauma on tarpeeksi kapea estääkseen suolen sisällön sujuvan kulkemisen, se voi kuitenkin aiheuttaa vatsakipua, kouristuksia ja turvotusta (turvotusta). Jos ahtauma aiheuttaa vielä täydellisemmän suolen tukkeutumisen, potilaat voivat kokea voimakkaampaa kipua, pahoinvointia, oksentelua ja kyvyttömyyttä ulostaa.
Ahtauman aiheuttama suolitukos voi myös johtaa suolen perforaatioon. Suolen on lisättävä supistusten voimakkuutta työntääkseen suolen sisällön suolen kaventumisen läpi. Suolen supistuva segmentti ahtauman yläpuolella voi siksi kokea lisääntynyttä painetta. Tämä paine joskus heikentää suolen seinämää tällä alueella, mikä saa suolet muuttumaan epänormaalin leveiksi (laajentumaan). Jos paine nousee liian korkeaksi, suolen seinämä voi repeytyä (rei'ittyä). Tämä rei'itys voi johtaa vakavaan vatsaontelotulehdukseen (peritoniitti), paisteisiin (infektio- ja mätäkokoelmiin) ja fisteleihin (putkimaiset käytävät, jotka lähtevät suolen seinämästä ja liittyvät muihin elimiin tai ihoon). Ohutsuolen ahtaumat voivat myös johtaa bakteerien liikakasvuun, mikä on jälleen yksi IBD:n suolistokomplikaatio.
Ohutsuolen suolen ahtaumat voidaan diagnosoida ohutsuolen seurantaröntgenkuvauksella (SBFT). Tätä tutkimusta varten potilas nielee bariumia, joka hahmottaa ohutsuolen sisäkalvon. Näin ollen röntgenkuvaus voi näyttää suoliston käytävän tai ontelon leveyden. Yläsuolikanavan endoskopiaa (EGD) ja enteroskopiaa käytetään myös ohutsuolen ahtaumien paikantamiseen. Jos epäillään paksusuolen ahtaumaa, bariumia voidaan lisätä paksusuoleen (bariumperäruiske), jonka jälkeen tehdään röntgenkuva ahtaumien paikallistamiseksi. Kolonoskopia on toinen diagnostinen vaihtoehto.
Suoliston ahtaumat voivat koostua arpikudoksen (fibroosin) ja tulehtuneen ja siksi turvonneen kudoksen yhdistelmästä. Looginen ja joskus tehokas hoito näihin ahtaumiin on siksi tulehdusta vähentävä lääkitys. Jotkut IBD:n lääkkeet, kuten infliksimabi, voivat kuitenkin pahentaa joitain ahtaumia. Syynä on, että nämä lääkkeet voivat itse asiassa edistää arpikudoksen muodostumista paranemisprosessin aikana. Jos ahtauma on pääosin arpikudosta ja aiheuttaa vain lievää kapenemista, oireita voidaan hallita yksinkertaisesti ruokavalion muutoksilla. Potilaan tulee esimerkiksi välttää runsaasti kuitua sisältäviä ruokia, kuten raakoja porkkanoita, selleriä, papuja, siemeniä, pähkinöitä, kuituja, leseitä ja kuivattuja hedelmiä.
Jos ahtauma on vakavampi ja se voidaan saavuttaa ja tutkia endoskoopilla, sitä voidaan hoitaa venyttämällä (laajenemalla) endoskopian aikana. Tässä menettelyssä käytetään erityisiä instrumentteja endoskoopin läpi ahtauma avaamiseksi, yleensä pallolla, joka viedään endoskoopin läpi. Kun pallo kulkee kurotuksen läpi, se täyttyy ja pallon voima laajentaa ahtautta suuremmaksi, mikä avaa luumenin ja tekee siitä leveämmän. Jos tämä ei auta, jotkut potilaat tarvitsevat leikkausta. Yleensä tämä toimenpide ei tuota pitkäkestoisia tuloksia.
Leikkaus on joskus tarpeen suoliston ahtaumien hoitoon. Leikkaukseen voi kuulua koko suolen kaventuneen osan leikkaaminen (resektio), varsinkin jos kyseessä on pitkä ahtauma. Viime aikoina on kehitetty rajoitetumpi leikkaus, nimeltään strikuroplastia. Tässä toimenpiteessä kirurgi yksinkertaisesti leikkaa auki ahtautuneen segmentin pituussuunnassa ja ompelee sitten kudoksen kiinni poikittain suurentaakseen suolen käytävän (ontelon) leveyttä. Leikkauksen jälkeen Crohnin tautia sairastavilla potilailla tulee silti ottaa lääkitystä tulehduksen uusiutumisen estämiseksi, erityisesti ahtaumakohdassa. Syynä tähän suositukseen on se, että vatsaleikkausten jälkeen toistuva suolistotulehdus on yleinen ongelma Crohnin taudissa. Lisäksi leikkauksen jälkeisten suolistofisteleiden ja paiseiden riski kasvaa Crohnin tautia sairastavilla potilailla. Siksi Crohnin tautia sairastaville potilaille tulee tehdä vain ehdottoman välttämätön vatsan leikkaus.
Suolistofistelit ovat putkimaisia yhteyksiä suolen ja muiden elinten tai ihon välillä. Fistulit muodostuvat, kun tulehdus ulottuu kaikkien suolen kerrosten läpi ja etenee sitten tunneliin muiden kudosten kerrosten läpi. Näin ollen fistelit ovat paljon yleisempiä Crohnin taudissa kuin haavaisessa paksusuolitulehduksessa. (Jälkimmäisessä, kuten muistatte, tulehdus rajoittuu paksusuolen sisäkalvoon.) Fistulit ovat usein useita. Ne voivat yhdistää suolen muihin suolen silmukoihin (enteroenteriset fistelit), vatsan seinämään (enterokutaaninen), peräaukon ympärillä olevaan ihoon (perianaalinen) ja muihin sisäisiin kohtiin, kuten virtsarakkoon (enterovesical), emättimeen ( enterovaginaaliset), lihakset ja kivespussi.
Crohnin tautia sairastavilla potilailla fisteleitä voi muodostua suolen ahtaumien yhteydessä. Yksi syy tähän yhteyteen on se, että sekä fistelit että ahtaumat voivat alkaa tulehduksesta koko suolen seinämän paksuudelta (transmuraalinen tulehdus). Myöhempi arpeutuminen (fibroosi) aiheuttaa ahtaumia, kun taas jatkuva tulehdus ja kudostuho johtaa fisteleihin. Ahtauma voi myös auttaa luomaan fistelin. Kuten jo mainittiin, suolen perforaatio voi tapahtua tukkivan ahtauman yläpuolella. Rei'itys voi luoda alueen suolen seinämän ulkopuolelle. Tällöin tähän kanavaan voi kehittyä fisteli.
Jotkut fistelit, erityisesti ne, jotka yhdistävät vierekkäisiä suolen silmukoita, eivät välttämättä aiheuta merkittäviä oireita. Muut fistelit voivat kuitenkin aiheuttaa merkittävää vatsakipua ja ulkoista valumista tai aiheuttaa suuren suolen osan ohituksen. Tällainen ohitus voi tapahtua, kun fisteli yhdistää yhden suolen osan toiseen osaan, joka on alempana suolistossa. Fistula luo siten uuden reitin suolen sisällölle. Tämä uusi reitti ohittaa suolen segmentin fistelin ylemmän ja alemman yhteyden suoleen välillä. Joskus fistelit voivat avautua ja sulkeutua satunnaisesti ja epätasaisesti. Siten esimerkiksi fistelin ulkopuoli saattaa parantua ennen fistelin sisäpuolta. Jos näin tapahtuu, suolen sisältö voi kertyä fistuloiseen kanavaan ja aiheuttaa infektiotaskua ja mätä (absessi). Paise voi olla melko kivulias ja vaarallinen, varsinkin jos infektio leviää verenkiertoon.
Fistulia on joskus vaikea havaita. Vaikka fistelin ulkoinen aukko voi olla helppo nähdä, suolistossa olevaa sisäpuolista aukkoa ei ehkä ole helppo paikantaa. Syynä tähän vaikeuteen on se, että suolen fisteleissä voi olla pitkiä, mutkaisia tunneleita, jotka lopulta johtavat ihoon tai sisäelimeen. Endoskopia saattaa havaita fistelin sisäisen aukon, mutta se voidaan helposti unohtaa. Joskus ohutsuolen bariumröntgenkuva paikantaa fistelin. Usein voidaan kuitenkin vaatia yleisanestesiassa tehtävää tutkimusta, jotta voidaan tutkia perusteellisesti alueet, joilla on fisteleitä, erityisesti peräaukon ja emättimen ympärillä.
Suolistofistelet, jotka eivät aiheuta oireita, eivät usein vaadi hoitoa. Merkittäviä oireita aiheuttavat fistelit vaativat kuitenkin yleensä hoitoa, vaikka niitä on usein vaikea parantaa.
Perianaalisen peräaukon ympärillä olevia fisteleitä voidaan joskus parantaa antibiooteilla, metronidatsolilla (Flagyl) tai siprofloksasiinilla (Cipro). Vasteena antibiooteille jotkut näistä fisteleistä jopa sulkeutuvat kokonaan. Myös hoito immunosuppressiivisilla lääkkeillä, atsatiopriinilla tai 6MP:llä, parantaa peräaukon (perianaalin) ympärillä olevia fisteleitä lähes kahdella kolmasosalla potilaista, mukaan lukien täydellinen paraneminen kolmannella. Viime aikoina uuden lääkkeen infliksimabi (Remicade), joka on vasta-aine yhdelle kehon tulehdusta aiheuttavasta kemikaalista, on osoitettu tuottavan hyvin samanlaisia tuloksia. Muista kuitenkin, että infliksimabi saattaa pahentaa ahtaumaa, joka, kuten mainittiin, voi joskus liittyä fisteleihin.
Kun fistulien hoitoon käytettävät lääkkeet lopetetaan, ne avautuvat yleensä uudelleen 6 kuukauden - vuoden kuluessa. Steroidit eivät paranna fisteleitä, eikä niitä tule käyttää tähän tarkoitukseen. Muita immuunijärjestelmää heikentäviä lääkkeitä, kuten syklosporiinia tai takrolimuusia (FK506 tai Prograf), tutkitaan parhaillaan fistulien hoitoon. Joskus fistulien hoitoon tarvitaan suolen lepoa syöttämällä potilasta yksinomaan täydellisellä parenteraalisella (laskimonsisäisellä) ravinnolla (TPN) eikä mitään suun kautta. Vaikka nämä fistelit parantuvat vasteena TPN:lle, ne yleensä toistuvat, kun syömistä jatketaan.
Fistulat vaativat joskus leikkausta. Esimerkiksi kun peräaukon ympärillä olevat fistelit muuttuvat erittäin vakaviksi, ne voivat häiritä potilaan kykyä hallita suolen liikkeitä (kontinenssi). Tässä tilanteessa kirurgi voi tehdä iholle aukon (ostomia) suolesta fistelien yläpuolelle. Siten suolen sisältö siirtyy pois fistelistä. Toisinaan, kun se on ehdottoman välttämätöntä, suolistofistelet poistetaan kirurgisesti, yleensä yhdessä asiaankuuluvan suolen osan kanssa. Suolesta virtsarakkoon tai emättimeen meneviä fisteleitä on usein erittäin vaikea sulkea pelkällä lääkehoidolla, ja ne vaativat usein leikkausta.
Halkeamat ovat repeämiä peräaukon limakalvossa. Ne voivat olla pinnallisia tai syviä. Halkeamat ovat erityisen yleisiä Crohnin taudissa. Ne eroavat fisteleistä siinä, että halkeamat rajoittuvat peräaukkoon eivätkä liity muihin suoliston osiin, muihin sisäelimiin tai ihoon. Silti halkeamat voivat aiheuttaa lievää tai vaikeaa peräsuolen kipua ja verenvuotoa, erityisesti suolen liikkeissä. Yleisin peräaukon halkeamien hoito on säännölliset istumakylvyt tai paikalliset voiteet, jotka rentouttavat peräaukon ympärillä olevaa lihasta (sulkijalihasta). Pienien määrien botuliinitoksiiniruiskeiden peräaukon ympärillä oleviin lihaksiin on raportoitu auttavan rentouttamaan sulkijalihasta, mikä mahdollistaa halkeamien paranemisen. Tämän tyyppisen terapian hyödyt ovat kuitenkin edelleen kiistanalaisia. Joskus leikkausta tarvitaan peräaukon halkeaman jatkuvan kivun tai verenvuodon lievittämiseksi. Esimerkiksi kirurgi voi leikata (leikkauttaa) halkeaman. Vaihtoehtoisesti peräaukon ympärillä oleva lihas voidaan leikata (sulkijalihas) rentouttaaksesi sulkijalihaksen, jotta halkeama voi parantua. Kuten kaikissa Crohnin tautia sairastavien potilaiden leikkauksissa, leikkauksen jälkeisiä suolistokomplikaatioita voi kuitenkin esiintyä usein.
Ohutsuolen bakteerien liikakasvu (SIBO) voi ilmetä Crohnin taudin, mutta ei haavaisen paksusuolitulehduksen komplikaationa, koska ohutsuole ei ole osallisena haavaisessa paksusuolitulehduksessa. SIBO voi johtua, kun läsnä on osittain tukkiva ohutsuolen ahtauma tai kun paksu- ja ohutsuolen välinen luonnollinen este (ileocecal valve) on poistettu kirurgisesti Crohnin taudissa. Normaalisti ohutsuolessa on vain vähän bakteereja, kun taas paksusuolessa on valtava määrä bakteereja. Jos ahtauma esiintyy tai ileocekaaliläppä on poistettu, paksusuolen bakteerit pääsevät ohutsuoleen ja lisääntyvät siellä. SIBO:n avulla ohutsuolen bakteerit alkavat hajottaa (sulattaa) ruokaa normaalia korkeammalla ruoansulatuskanavassa. Tämä ruoansulatus tuottaa kaasua ja muita tuotteita, jotka aiheuttavat vatsakipua, turvotusta ja ripulia. Lisäksi bakteerit muuttavat kemiallisesti suoliston sappisuoloja. Tämä muutos heikentää sappisuolojen kykyä kuljettaa rasvaa. Tuloksena oleva rasvan imeytymishäiriö on toinen ripulin syy Crohnin taudissa. (Kuten aiemmin mainittiin, suolen limakalvon tulehdus on yleisin ripulin syy IBD-potilailla.)
SIBO voidaan diagnosoida vetyhengitystestillä (HBT). Tässä testissä potilas nielee tietyn määrän glukoosia tai muuta sokeria, jota kutsutaan laktuloosiksi. Jos bakteerit ovat lisääntyneet ohutsuolessa, glukoosi tai laktuloosi metaboloituu näiden bakteerien toimesta, mikä aiheuttaa vedyn vapautumisen hengityksessä. Vedyn määrä hengityksessä mitataan tietyin aikavälein sokerin nauttimisen jälkeen. Potilaalla, jolla on SIBO, vety poistuu hengitykseen nopeammin kuin vety, jota paksusuolen normaalit bakteerit tuottavat. Näin ollen suurten vetymäärien havaitseminen aikaisin testauksen aikana osoittaa SIBO:n mahdollisuutta. Toinen testi, joka voi olla tarkempi, käyttää sokeria, jota kutsutaan ksyloosiksi. Tässä testissä nielty ksyloosi on merkitty hyvin pienellä määrällä radioaktiivista hiiltä 14 (C14). C14 mitataan hengityksessä ja tulkitaan soveltamalla samoja periaatteita kuin vedyn HBT:ssä.
The best treatment for bacterial overgrowth is antibiotics for approximately 10 days using, for example, neomycin, metronidazole, or ciprofloxacin. After this treatment, the breath test may be repeated to confirm that the bacterial overgrowth has been eliminated. SIBO may recur, however, if the stricture itself is not treated, or if the bacterial overgrowth is due to the surgical removal of the ileocecalvalve.
The risk of developing colon cancer is 20 times higher for patients with IBD than it is for the general population. The association with colon cancer is more clearly established in ulcerative colitis than in Crohn's disease. An increased risk most likely also exists, however, for patients with Crohn's disease that affects the colon. In ulcerative colitis, the risk of acquiring colon cancer increases according to how much of the colon is involved and the duration of colitis. Thus, after about 8 to 10 years of ulcerative colitis, especially if the entire colon is involved, the risk of developing colon cancersubstantially increases. Other risk factors for colon cancer in IBD patients include a liver disease called primary sclerosing cholangitis (PSC), a family history of colon cancer, and a history of liver transplantation. Additional possible risk factors include the use of concurrent immunosuppressive medications and a deficiency of the vitamin, folic acid.
The way in which colon cancer develops in IBD patients is thought to be different from the way in which it develops in other people. In individuals without IBD, usually a benign (not malignant) polyp initially forms in the colon. Then, depending on the type of polyp and the genetic makeup of the patient, the polyp may eventually become cancerous. In IBD, the constant processof inflammatory injury and repair of the lining of the colon (colonic mucosa) isbelieved to make the individual more susceptible to the cancer. The idea is that the mucosal cells are dividing so rapidly that they are liable to make mistakes in their DNA (mutations). These mutated cells can then become pre-cancerous (dysplastic) cells, which later can turn into cancer.
Additionally, pre-cancerous cells in IBD develop in ways other than in a polyp. In fact, pre-cancerous cells can develop in tissue that appears completely normal or exhibits only mild irregularities. For this reason, a colon cancer may not be discovered in IBDpatients until the cancer has progressed to a later stage. In later stages, thecancer can invade tissues beyond the colon or spread (metastasize) to otherparts of the body.
As already mentioned, patients with IBD, especially ulcerative colitis, have an increasedrisk of developing colon cancer. Performing a colectomy (removal of the colon)before the cancer develops in these patients is a sure way to prevent coloncancer. Actually, the concept is to remove the pre-cancerous cells (dysplasia)in the colon before they can turn into cancer. Accordingly, inspection for dysplasia and cancer by yearly colonoscopies with multiple colonic biopsies isrecommended for patients with ulcerative colitis. The monitoring is suggested to begin after thepatient has had ulcerative colitis for 8 to10 years. Many physicians recommend a similarmonitoring program for Crohn's disease patients who have inflammation of the colon (colitis),even though the association with colon cancer is less well established in Crohn's disease.Remember that ulcerative colitis involves only the colon, whereas Crohn's disease, which involves the smallbowel, colon, or both, often does not affect the colon.
Colonoscopy clearly is the best method for monitoring colon cancer. An otherwise negative colonoscopy in ulcerative colitis, however, does not guarantee that the colon is free of cancer orpre-cancerous cells. The reason for this is that the multiple biopsies that aredone during the colonoscopy still make up only a tiny percentage of the entire lining of the colon. However, if pre-cancerous cells are found on a microscopic examination of the biopsies, a colectomy (surgical removal of the colon) may be recommended to prevent cancer from developing. One caution here is that the diagnosis of dysplasia should be made only in the absence of concurrent, active, inflammation of the colon. This is due to the fact that inflammation sometimes can mimic the microscopic appearance of dysplasia.
In patients with Crohn's disease, there is an increased risk of developing lymphoma oradenocarcinoma of the small intestine. Since the small intestine is not involved in ulcerative colitis, there is no increased risk of this cancer in ulcerative colitis patients. Even though there is a higher risk of these cancers in Crohn's disease, the percentage of patients actually contracting them is very small. Still, certain conditions predispose Crohn's disease patients to an even higher cancer risk. These conditions include bypassed segments of the bowel and chronic fissures, fistulas, or strictures. Even so,routine monitoring for small bowel cancer in Crohn's disease patients by X-ray or enteroscopy is not currently recommended because these diagnostic procedures are difficult, time-consuming, and not very effective for this purpose. If however, after many years of Crohn's disease, the disease suddenly changes its course or becomes difficult to treat, the possibility of a small bowel cancer should be investigated.
Not all polyps that are found in IBD patients are pre-cancerous or cancerous.Some polyps form as a result of the inflammatory and healing processes. These polyps are called inflammatory polyps or pseudopolyps, and they do not turn into cancer. The only way to make sure that polyps do not have pre-cancerous or cancerous cells, however, is to remove (biopsy) and examine them under the microscope.
Toxic megacolon is a widened (dilated) segment of the colon in a patient withsevere inflammation of the colon (colitis). The megacolon develops when thelining of the colon is so inflamed that the colon loses its ability to contractproperly. When this happens, the propelling (peristaltic) contractions areunable to move the intestinal gas along through the colon. The colon, therefore, accumulates excessive amounts of gas. The gas then increases the pressure on thebowel wall, which causes the colon to dilate.
Patients with toxic megacolon usually are very ill, with abdominal pain, bloating (distention), and fever. Thedilated colon can allow bacteria to leak through the bowel wall into the bloodstream (septicemia). With continuing dilation, the inflamed colonic wall becomesat high risk for bursting (perforating) and causing inflammation of the abdominal cavity (peritonitis). Both septicemia and peritonitis are serious infections, which, in some cases, can even lead to death.
Toxic megacolon typically occurs when inflammation of the colon is severe. This complication, however, does not occur exclusively in patients with ulcerative colitis or Crohn's disease. Thus, a toxic megacolon can develop in other types of colitis, such as amebiasis or bacillary dysentery (shigella). Narcotics, codeine, or anti-diarrheal medications such asdiphenoxylate (Lomotil) or loperamide (Imodium) can decrease the contractions ofthe colon and allow excessive gas to accumulate. These medications, therefore, predispose to the development of toxic megacolon and should be avoided during severe episodes (flares) of colitis.
Malabsorption means abnormal intestinal absorption. Crohn's disease usually affects the small intestine, which is the part of the gut that absorbs most nutrients.Remember that Crohn's disease involves the small bowel and/or the colon, while ulcerative colitis involves only the colon. Crohn's disease of the upper part (duodenum) and middle part (jejunum) of the small intestine may interfere with the absorption of proteins, sugars, iron,vitamins, and fats. This widespread malabsorption in Crohn's disease, which does not occur in ulcerative colitis, may lead to weight loss and malnutrition. In addition, some unabsorbed nutrients can cause the small or large intestine to secrete increased amounts of liquid, which worsens the diarrhea in Crohn's disease. (As previously mentioned, diarrhea is the most common symptom in patients with IBD, with or without the intestinal complications.) The lower end (ileum) of the small intestine is the part of the bowel most commonly involved in Crohn's disease. In ulcerative colitis, however, the function of the ileum is normal. When the ileum is involved in patients with Crohn's disease (or surgically removed),a decreased absorption of vitamin B12 may occur. If a deficiency of B12 develops, a particular type of anemia called pernicious anemia can result.
The ileum is also the major area for intestinal absorption of bile acids. The bile acids are compounds that are secreted in the bile by the liver into the duodenum. The major function of bile acids is to help transport and absorb fats,mostly in the jejunum. Bile acids that are not absorbed by a diseased or removed ileum pass into the colon. The bile acids then induce the colon to secrete liquid, which aggravates the diarrhea. If the bile acids are not sufficiently absorbed in the colon and consequently become deficient, fat malabsorption and more diarrhea can result.
Extensive Crohn's disease, usually involving the surgical removal of several intestinal segments over the years, can lead to a debilitating condition known as short bowel syndrome. In this condition, the patients hav emany of the intestinal complications of Crohn's disease, including severe malabsorption. They can also suffer from the previously mentioned complications not directly affecting the intestinal tract (extraintestinal). Additionally, these patients frequently have certain other extraintestinal complications, such asosteoporosis (thin or porous bones), osteomalacia (soft bones), gallstones, and kidney stones.
The treatment of malabsorption in patients with IBD includes medications to treat the underlying intestinal inflammation. Decreasing the inflammation can improve the intestinal absorption of the nutrients that were malabsorbed. The malabsorption or deficiency of B12 may need to be treated by administering the vitamin in the vein or into the muscle. Diarrhea that is induced by bile acid scan be treated with cholestyramine, a compound that works by binding the bile acids.
Supplemental calories and nutrients may be administered as special liquid diets. These so-called elemental diets are composed of proteins, carbohydrates,vitamins, and fats that are broken down into smaller particles that are easier for the intestine to absorb. Unfortunately, however, these diets often do not smell or taste very good. Nevertheless, they can be administered through a small tube inserted through the nose (enteral feeding). For patients who are unable to tolerate any food or liquid by mouth or by enteral feeding, nutrition may need to be given solely through the veins (total parenteral nutrition). Finally, a small bowel transplant can now be done for patients with severe Crohn's disease or otherwise unmanageable short bowel syndrome.
 Mistä ummetus voi olla merkki?
Mistä ummetus voi olla merkki?
 Ihmisen koronavirukset tarvitsevat orgaanisia materiaaleja siirtyäkseen tehokkaasti pintojen välillä
Ihmisen koronavirukset tarvitsevat orgaanisia materiaaleja siirtyäkseen tehokkaasti pintojen välillä
 Suolistoinfektiot, jotka voivat aiheuttaa Hashimoton
Suolistoinfektiot, jotka voivat aiheuttaa Hashimoton
 meksikolainen paistettu muna-cellence
meksikolainen paistettu muna-cellence
 IBS vs. IBD:Mitä eroja on oireiden välillä?
IBS vs. IBD:Mitä eroja on oireiden välillä?
 Terveyden kohokohdat:9. helmikuuta 2012
Terveyden kohokohdat:9. helmikuuta 2012
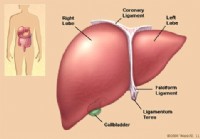 Huumeiden aiheuttama maksasairaus
Mikä on lääkkeiden aiheuttama maksasairaus? Kuva maksasta Lääkkeiden aiheuttamat maksasairaudet ovat maksasairauksia, jotka johtuvat lääkärin määräämistä lääkkeistä, reseptivapaista lääkkeistä, vit
Huumeiden aiheuttama maksasairaus
Mikä on lääkkeiden aiheuttama maksasairaus? Kuva maksasta Lääkkeiden aiheuttamat maksasairaudet ovat maksasairauksia, jotka johtuvat lääkärin määräämistä lääkkeistä, reseptivapaista lääkkeistä, vit
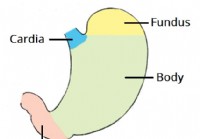 Vatsa
1 anatominen asento 2 anatominen rakenne 2.1 Vatsan jaot 2.2 Suuremmat ja pienemmät kaarevat 3 anatomista suhdetta 4 mahalaukun sulkijalihasta 4.1 Ruokatorven alasulkijalihas 4.2 Pylorinen sulkijal
Vatsa
1 anatominen asento 2 anatominen rakenne 2.1 Vatsan jaot 2.2 Suuremmat ja pienemmät kaarevat 3 anatomista suhdetta 4 mahalaukun sulkijalihasta 4.1 Ruokatorven alasulkijalihas 4.2 Pylorinen sulkijal
 Lazy Man's Moules Mariniéres (SCD / Paleo Friendly)
Mitä? Olen laiska mies. Kunnioitan ranskalaista ruoanlaittoa ja kaikkea. Niistä saa hyvää ruokaa. Mutta tämä ei ollut romanttinen illallinen, se oli hektinen tiistai-ilta. Minun piti siis tehdä sitä,
Lazy Man's Moules Mariniéres (SCD / Paleo Friendly)
Mitä? Olen laiska mies. Kunnioitan ranskalaista ruoanlaittoa ja kaikkea. Niistä saa hyvää ruokaa. Mutta tämä ei ollut romanttinen illallinen, se oli hektinen tiistai-ilta. Minun piti siis tehdä sitä,