epiteliales gástricas Una endoscopia de segunda exploración no se puede reducir el sangrado después de la disección endoscópica de la submucosa de neoplasia epitelial gástrica
Resumen Antecedentes
endoscópica de la submucosa gástrica disección (ESD) ha llegado poco a poco a ser recomendado como el tratamiento óptimo para el cáncer gástrico precoz; Sin embargo, uno de los problemas principales es el sangrado postoperatorio. Aunque segunda exploración endoscópica se realiza convencionalmente para reducir el riesgo de sangrado postoperatorio, sus beneficios aún no ha sido claramente dilucidado. El objetivo de este estudio fue determinar el beneficio de la segunda exploración endoscópica.
Métodos
un total de 459 lesiones en los pacientes eran EDS gástrica se sometió entre mayo de 2004 a abril de 2013 nuestro hospital fueron incluidos en el análisis. Los pacientes se dividieron en aquellos que tenían el sangrado dentro de las 24 horas después de la EDS (sangrado inmediato) y aquellos en los que se produce hemorragia 24 horas o más después del procedimiento (hemorragia tardía); la enfermedad subyacente, la edad, el lugar de la lesión, el diámetro de la pieza operatoria, y diámetro de la lesión fueron analizadas para identificar los factores de riesgo de sangrado postoperatorio después de la EDS.
Resultados
Post-EDS hemorragia inmediata o retardada ocurrieron en 23 de la 459 casos (5,0%). Segunda exploración endoscópica se realizó en 210 de 447 casos (47,0%) con exclusión de 12 casos con sangrado inmediato; en el 237 restante de los 447 casos (53,0%), no se realizó. Post-EDS retrasó sangrado ocurrió en 6 de los 210 casos (2,9%) y 5 de los 237 casos (2,1%), sin diferencias estadísticamente significativas entre los dos grupos. En general, los siguientes factores fueron identificados como los factores de riesgo de hemorragia postoperatoria: edad temprana (P = 0,005)
, lesiones en el segmento L (p = 0,042)
, y el gran tamaño de la pieza resecada (P
= 0,005). Los factores de riesgo identificados en el grupo de sangrado inmediato fueron lesiones en el segmento l (p = 0,032
), de gran tamaño de la pieza operatoria (P Hotel < 0,001), y el gran tamaño tumoral (p =
0,011), y los del grupo de hemorragia tardía eran jóvenes edad (p = 0,013
) y la enfermedad renal concomitante (P = 0,011
).
Conclusiones
los resultados de este estudio sugieren que la segunda mirar endoscopia gástrica después de la EDS puede no ser útil para prevenir la hemorragia postoperatoria.
Palabras clave
postoperatoria sangrado gástrico neoplasia disección endoscópica submucosa de segunda exploración del fondo endoscopia gástrica
EDS ha llegado poco a poco a ser recomendado como el tratamiento óptimo para principios cáncer gástrico. Esta técnica se puede utilizar ahora para la resección de lesiones de gran tamaño y las lesiones de úlcera que no puede ser resecado por la resección endoscópica de la mucosa tradicional [1] -. [3] | sangrado postoperatorio es una entre las principales complicaciones de la ESD. De acuerdo con informes anteriores, el sangrado post-ESD se produce en un estimado de aproximadamente el 5% de los casos [4] - [6]. Mientras que la frecuencia de hemorragia postoperatoria está disminuyendo gradualmente debido al desarrollo de la terapia de coagulación posterior a la EDS y el uso de inhibidores de la bomba de protones (IBP), que sigue siendo uno de los principales problemas que deben ser resueltos en relación con la EDS. Segunda exploración endoscópica después de la hemostasia para la hemorragia por úlcera péptica se ha notificado a ser útil para la prevención de nuevas hemorragias [7] - [9]. Por lo tanto, de segunda exploración endoscópica también se realiza convencionalmente después de la EDS en muchas instituciones; Sin embargo, sus beneficios aún no se ha dilucidado.
este sentido, realizó un estudio retrospectivo para examinar si de segunda exploración endoscópica podría ser útil para la prevención de la hemorragia post-EDS. También se evaluaron los factores de riesgo de hemorragia postoperatoria.
Métodos Pacientes y lesiones
nos centramos en un total de 488 lesiones en los pacientes que se sometieron a la EDS gástrico entre mayo de 2004 y abril de 2013 en nuestro hospital. En los casos con lesiones sincrónicas múltiples, las lesiones que mostraron invasión más profunda o eran más grandes de diámetro si la profundidad de la invasión fue la misma fueron incluidos. Después de la exclusión de un total de 29 lesiones (11 con una lesión de cáncer residual, 12 con perforación, 2 con neumonitis por aspiración, 1 en la que se cambió el tratamiento con la cirugía abierta, y 3 en el que no se encontró ninguna evidencia de cáncer en la pieza resecada ), se consideraron un total de 459 lesiones (405 lesiones de cáncer gástrico precoz, 54 lesiones de adenoma gástrico) para ser evaluable. La Tabla 1 muestra las características clínico-patológicas de estas características patients.Table 1 clinicopatológicas de los pacientes y las lesiones gástricas
Edad (años, media ± DE)
71,4 ± 8,8
Género Hombre /Mujer
344 (74,9% ) /115 (25,1%)
Lesión
tipo elevada /tipo deprimido
256 (55,8%) /203 (44,2%)
Localización del tumor T /M /L
75 (16,3% ) /179 (39,0%) /205 (44,7%)
tamaño de la pieza resecada (mm, media ± dE)
40,3 ± 15,3
El tamaño del tumor (mm, media ± dE) de 17,2 ±
11.0
Histopatología adenoma /carcinoma
52 (11,3%) /407 (88,7%)
profundidad de la invasión (M /SM1 /SM2)
405 (88,2%) /39 (8,5%) /15 (3.3%)
hallazgos ulcerosas ausente /presente
426 (92,8%) /33 (7,2%)
resecabilidad
de una sola pieza de resección
446 (97,2%)
Completa La resección
403 (87,8%)
Las enfermedades subyacentes
enfermedades del corazón
72 (15,7%)
enfermedad renal
21 (4,6%)
enfermedad hepática
45 ( 9.8%)
enfermedad pulmonar
36 (7,8%)
enfermedad cerebral
45 (9,8%)
Hipertensión
209 (45,5%): perfil diabetes mellitus
75 (16,3%)
hiperlipidemia
67 (14,6%)
Antes de la EDS, los pacientes habían sido sometidos a exámenes endoscópicos, incluyendo cromoendoscopia, endoscopía magnificada, la ultrasonografía endoscópica y la biopsia, y la tomografía computarizada toracoabdominal. EDS gástrico se indica para los cánceres gástricos tempranos que satisfacen los criterios de Gotoda et al., Lesiones que se sospecha fuertemente como sea canceroso, y adenomas para los que los pacientes solicitan la resección [10, 11].
Este protocolo de estudio fue aprobado por Dokkyo Médico Comité de Ética de la Universidad. consentimiento informado
procedimiento de la EDS y la administración por vía oral
Los pacientes recibieron rabeprazol sódico 20 mg /día desde el día anterior a la EDS para aumentar el pH gástrico y lograr la hemostasia fácil en el momento de la EDS [Todos los pacientes dieron por escrito antes del procedimiento. ,,,0],12, 13].
en el momento del procedimiento de ESD, los pacientes recibieron pentazocina 15 mg /dosis /h y la infusión intravenosa continua de propofol para la sedación. Propofol se administró de acuerdo con el método descrito en el documento de Kiriyama et al. [14] El procedimiento de la EDS se describe en otro lugar [15] - [17]. En resumen, las periferias de las lesiones fueron marcados con el cuchillo doble (KD-650 L; Olympus). Una solución inyección local se preparó mezclando glicerol y hialuronato de sodio a una relación de 1: 1 y la adición de adrenalina y índigo carmín. La solución se inyecta localmente en la capa submucosa [18, 19]. A continuación, la lesión se realizó una incisión circunferencial con un margen de 5 mm fuera de la marca con un cuchillo de doble o IT Knife (KD-610 L, Olympus), seguido de la resección de la capa submucosa debajo de la lesión, justo por encima de la capa muscular. Si había un poco de sangrado, la hemostasia se logró con el cuchillo usado durante el procedimiento de ESD. Sin embargo, en caso de sangrado moderado a severo, la hemostasia se logró utilizando Coagrasper (FD-411QR, Olympus). En la mayoría de los casos, el sangrado puede ser detenido con unas pinzas hemostáticas; Sin embargo, en casos raros en los que el sangrado no pudo ser detenido, se utilizó el clip EZ (HX-610-135, Olympus). Inmediatamente después de la ESD, los vasos sanguíneos expuestos en la base de la úlcera fueron tratados con pinzas hemostáticas o un clip, en la medida posible [19, 20].
En general, los pacientes fueron sometidos a análisis de sangre y radiografías toracoabdominal en el día después de la EDS; si no había problemas, se les permitió tomar líquidos; desde el día 2 después de la EDS, se les permitió tomar las comidas por vía oral, a partir de gachas de arroz. En caso de que se llevó a cabo de segunda exploración endoscópica, que se llevó a cabo en unos pocos días después de la EDS (1,24 ± 0,53 días, intervalo de 1-3 días). Cuando la endoscopia de segunda exploración reveló hemorragia o vasos expuestos, la hemostasia se realizó utilizando las pinzas hemostáticas o un clip. Cuando se observó perforación o sangrado post-EDS, el programa de descarga y reanudación de la comida fue cambiado dependiendo de la condición de los pacientes individuales. Si se produce el sangrado post-EDS, se realizó la endoscopia de emergencia, y la hemostasia endoscópica se realizó mediante el recorte o la cauterización. Si los pacientes no tuvieron problemas durante el curso de la hospitalización, fueron dados de alta dentro de 1 semana después de la EDS.
Durante el período de intervalo de la EDS a la reanudación de la ingesta de comida por vía oral (generalmente 2 días), los pacientes fueron manejados por dos veces la administración intravenosa -Daily de 20 mg de omeprazol o 30 mg de lansoprazol. Después se reanudó la ingesta de comidas, los pacientes recibieron rabeprazol sódico por vía oral 20 mg /día durante 8 semanas [21].
Si los pacientes estaban recibiendo anticoagulantes orales o antiagregantes plaquetarios, estos fármacos fueron suspendidos de acuerdo con la Gastroenterología Endoscopia directrices, versión 3 [22]. Las administraciones del fármaco se reanudaron a partir del día 2 después de la EDS, es decir, al mismo tiempo que la reanudación de la ingesta de comida oral.
Los pacientes fueron instruidos para visitar el hospital de inmediato si se dieron cuenta de hematemesis o melena después del alta del hospital.
análisis de los datos
sangrado post-EDS se definió como hematemesis o melena postoperatoria que requiere hemostasia endoscópica. Post-EDS diagnostica el sangrado dentro de las 24 horas después de la EDS se definió como sangrado inmediato, mientras que diagnostica el sangrado posterior a la que se denominó retraso sangrado. Con el fin de evaluar el beneficio de la segunda exploración endoscópica, la frecuencia de hemorragia tardía se examinó entre los pacientes que se sometieron a /no sufrió segunda exploración endoscópica.
Se analizaron los siguientes factores para identificar los factores de riesgo de sangrado post-ESD : edad, sexo, lugar de la lesión (alta, media, baja del estómago), la forma de la lesión (levantado, deprimido), el tamaño de la pieza operatoria, tamaño de la lesión, hallazgos patológicos (adenoma, carcinoma), si se formó una úlcera /no formado, si la resección en bloque era posible o no, las enfermedades subyacentes (hipertensión, renales, cardiacos, pulmonares o enfermedades cerebrales, diabetes, dislipidemia), y el estado del tratamiento con agentes antiplaquetarios y anticoagulantes (sí /no). el análisis estadístico
análisis univariante se realizó en cada artículo. La edad y el tamaño de la pieza resecada y se analizaron por lesión de t-test
Estudiante. Chi-cuadrado análisis se realizó en otros datos, mientras que se utilizó la prueba exacta de Fisher para los elementos con un valor esperado de 5 o más. Un P Hotel < 0,05 se determinó como estadísticamente significativo.
Se observó Resultados
sangrado post-EDS en 23 de los 459 casos (5,0%). sangrado inmediato y hemorragia retardada se observaron en 12 (52,2%) y 11 casos (47,8%), respectivamente. El sangrado puede ser detenido en todos los pacientes por el tratamiento endoscópico, y ninguno de los pacientes requiere tratamiento quirúrgico. sangrado postoperatorio se produjo 8 días o más, en 3 pacientes, y todos ellos estaban en tratamiento con antiagregantes plaquetarios
segunda exploración endoscópica se realizó en 210 de 447 pacientes (47,0%) con exclusión de 12 casos con sangrado inmediato.; y los 237 pacientes restantes (53,0%) no fueron sometidos a endoscopia de segunda exploración. No se observaron diferencias estadísticamente significativas entre los grupos que se sometieron /no sufrió segunda exploración endoscópica en la edad, la proporción de género, localización del tumor, el tipo macroscópico, tamaño del tumor, la histopatología, la profundidad de la invasión, o la historia médica de los pacientes (Tabla 2) . Se observó hemorragia postoperatoria en 6 de los 210 pacientes (2,9%) en el grupo de endoscopia y 5 de los 237 pacientes (2,1%) en el grupo de no-endoscopia, la diferencia no es estadísticamente significativa; es decir, las tasas de hemorragia postoperatoria fueron comparables en los dos grupos (Figura 1) .Tabla 2 Comparación de características entre el grupo de endoscopia de segunda exploración y el grupo no endoscopia
grupo de LES (n = 210)
grupo no LES (n = 237)
P
valor
Edad (años, media ± DE)
71,5 ± 8,3 71,6 ± 9,2
0,892 (NS)
Género Hombre /Mujer
163 (77,6%) /47 (22,4%)
172 (72,6%) /65 (27,4%)
0,263 (NS)
la localización del tumor sobre U
30 (14,3%)
45 (19,0%)
0.315 (NS)
M
79 (37,6%)
97 (40,9%)
0,537 (NS)
L
101 (48,1%)
95 (40,1%)
0,108 (NS)
tipo macroscópica
tipo elevada /tipo deprimido
115 (54,8%) /95 (45,2%)
132 (55,7%) /105 (44,3%): perfil del 0,918 (NS)
El tamaño del tumor gratis (mm, media ± DE) 16,5
± 9,0 17,5 ± 11,8
0,309 (NS)
Histopatología
adenoma /carcinoma
30 (14,3%) /180 (85,7%): perfil 41 (17,3%) /196 ( 82,7%)
0,460 (NS)
profundidad de la invasión
M /SM
189 (90,0%) /21 (10,0%)
223 (94,1%) /14 (5,9%)
0,152 (NS)
enfermedades del corazón
35 (16,7%): perfil 34 (14,3%)
0,584 (NS)
enfermedad renal página 7 (3,3%)
14 (5,9%)
0,289 (NS)
enfermedad hepática
23 (11,0%) página 19 (8,0%)
0,368 (NS)
enfermedad pulmonar página 13 (6,2%)
20 (8,4%)
0,661 (NS)
enfermedad cerebral
24 (11,4%)
18 (7,6%)
0,221 (NS)
La hipertensión
92 (43,8%)
121 (51,1%)
0,126 (NS)
La diabetes mellitus
36 (17,1%)
38 (6,0%)
0.851 ( NS)
hiperlipidemia
23 (11,0%) guía 41 (17,3%)
0,056 (NS): perfil Figura 1 Diagrama de flujo que muestra el análisis de la utilidad de la segunda exploración endoscópica para evitar el sangrado después de la EDS.
Se evaluaron los factores de riesgo de hemorragia post-EDS, incluyendo la historia clínica de los pacientes. En general, los factores de riesgo de sangrado postoperatorio fueron la edad más joven (66,4 ± 11,3 frente a 71,7 ± 8,6 años; p = 0,005
), las lesiones en el segmento L (L vs. UM, P = 0,042
), y grandes piezas de resección (49,1 ± 25,8 frente a 39,9 ± 14,4 mm, P = 0,005
) (Tabla 3). El análisis del subgrupo sangrado inmediato reveló que el sangrado postoperatorio fue más frecuente en los casos de lesión en el segmento L (L vs. UM, P = 0,032
), ejemplar grande resecados (58,3 ± 29,5 frente a 39,9 ± 14,4 mm, P Hotel < 0,001), y el tamaño grande del tumor (25,3 ± 19,9 frente a 17,0 ± 10,6 mm, P = 0,011
) (Tabla 4). Por otra parte, la evaluación de los factores de riesgo en el subgrupo hemorragia retardada reveló edad más joven (64,9 ± 12,7 vs. 71,6 ± 8,6 años, P = 0,013
) y la enfermedad renal concomitante (P
= 0,011) como el factores de riesgo (Tabla 5) .Tabla 3 Análisis de los factores de riesgo relacionados con el post-EDS sangrado
grupo de sangrado (n = 23) guía empresas del grupo para no sangrado (n = 237)
P
valor
Edad (años, media ± DE)
66,4 ± 11,3 71,7 ± 8,6
0,005
Género Hombre /Mujer
16 (69,6%) /7 (30,4%)
328 (75,2%) /108 (24,8%): perfil del 0,715 (NS)
Localización del tumor sobre U
1 (4.3%)
74 (17,0%)
0,149 (NS)
M página 7 (30,4%)
172 (39,4%)
0,519 (NS)
L
15 (65,2%)
190 (43,6%): perfil del 0,042
tipo macroscópica
tipo elevada /tipo deprimido
16 (69,6%) /7 (30,4%)
240 (54,9%) /196 (55,0%)
0.250 (NS)
Tamaño de la muestra resecada gratis (mm, media ± dE)
49,1 ± 25,8 39,9 ± 14,4
0,005
tamaño del tumor gratis (mm, media ± DE)
21,1 ± 17,2 17,0 ± 10,6
0,087 (NS)
Histopatología
adenoma /carcinoma
3 (13.0%) /20 (87,0%)
49 (11,2%) /387 (88,8%)
0,736 (NS)
profundidad de la invasión
M /SM
21 (91,3 %) /2 (8,7%)
384 (88,1%) /52 (11,9%) Hotel > 0,999 (NS)
ulcerosa hallazgos
Ninguno /presente
22 (95,7%) /1 (4,3%)
405 (92,9%) /31 (7,1%) Hotel > 0,999 (NS)
estilo resecada
una sola pieza /por etapas
21 (91,3%) /2 (8,7%)
382 (87,6%) /54 (12,4%) Hotel > 0,999 (NS)
Las enfermedades del corazón página 4 (17,4%)
68 (15,6%)
0.770 (NS)
enfermedad renal página 3 (13,0%)
18 (4,1%)
0,081 (NS)
enfermedad hepática página 4 (17,4%)
41 (9,4%)
0,267 (NS)
enfermedad pulmonar página 4 (17,4%)
32 (7,3%): perfil del 0,096 (NS)
enfermedad cerebral página 3 (13,0%)
42 (9,6%): perfil del 0,484 (NS)
Hipertensión página 12 (52,2%)
197 (45,2%)
0.659 (NS): perfil de la Diabetes mellitus
4 (17,4%)
71 (16,3%)
0.778 (NS)
hiperlipidemia página 4 (17,4%)
63 (14,4%)
0.760 (NS ) sobre Table 4 Análisis de los factores de riesgo relacionados con sangrado inmediato después de la EDS
grupo sangrado
inmediato (n = 12)
grupo sangrado no inmediata (n = 447)
P
valor
Edad (años, media ± DE)
67,8 ± 9,7 71,5 ± 8,8
0,142 (NS)
Género Hombre /Mujer
8 (66,7%) /4 (33,3%)
335 (74,9%) /108 (25,1%): perfil del 0.710 (NS)
Localización del tumor sobre U
0 (0%)
75 (16,8%)
0.230 (NS)
M Estrellas: 3 (25,0%)
176 (39,4%)
0.382 (NS)
L página 9 ( 75,0%)
196 (43,8%): perfil del 0,032
tipo macroscópica
tipo elevada /tipo deprimido página 9 (75,0%) /3 (25,0%)
251 (54,9%) /196 (46,3%)
0,246 (NS)
Tamaño de la muestra resecada gratis (mm, media ± dE)
58,3 ± 29,5 39,9 ± 14,4
0,005
tumor tamaño gratis (mm, media ± DE)
25,3 ± 19,9 17,0 ± 10,6
0,011
Histopatología
adenoma /carcinoma página 2 (16,7%) /10 (83,3% ): perfil 71 (15,9%) /376 (84,1%) Hotel > 0,999 (NS)
profundidad de la invasión
M /SM página 11 (91,7%) /1 (8,3%)
412 (92,2%) /35 (7,8%) Hotel > 0,999 (NS)
ulcerosa hallazgos
Ninguno /presente página 12 (100%) /0 (0.0%)
414 (92,6%) /33 (7,4%) Hotel > 0,999 (NS)
estilo resecada
una sola pieza /por etapas página 12 (100%) /0 (0%)
434 (97,1%) /13 (2,9%) Hotel > 0,999 (NS)
Las enfermedades del corazón página 3 (25,0%)
69 (15,4%)
0,413 (NS)
La enfermedad renal
0 (0.0%)
21 (4,7%) Hotel > 0,999 (NS)
enfermedad hepática página 3 (25,0%)
42 (9.4%)
0,103 (NS)
enfermedad pulmonar página 3 (25,0%)
33 (7,4%): perfil del 0,060 (NS)
enfermedad cerebral página 3 (25,0%)
42 (9,4%)
0,103 (NS)
Hipertensión página 6 (50,0%)
203 (45,4%)
0,983 (NS)
La diabetes mellitus
1 ( 8.3%)
74 (16,6%)
0.700 (NS)
hiperlipidemia página 3 (25,0%)
64 (14,3%)
0,396 (NS) sobre Table 5 anaysis de factores de riesgo relacionados con la hemorragia tardía después de la EDS
Delayed grupo de sangrado (n = 11) guía empresas no retardada grupo sangrado (n = 448)
P
valor
Edad (year.mean ± SD)
64,9 ± 12,7 71,6 ± 8,6
0,013
Género Hombre /Mujer página 8 (72,7%) /3 (27,3%)
336 (75,0%) /112 (25,0%) Hotel > 0,999 (NS)
Localización del tumor sobre U
1 (9.1%)
74 ( 16,5%) Hotel > 0,999 (NS)
M
4 (36,4%)
175 (39,1%) Hotel > 0,999 (NS)
L página 6 ( 54,5%)
199 (44,4%): perfil del 0.551 (NS)
tipo macroscópica
tipo elevada /tipo deprimido página 7 (63,6%) /4 (36,4%)
249 ( 55,6%) /199 (44,4%)
0.762 (NS)
Tamaño de la muestra resecada gratis (mm, media ± dE)
39,2 ± 16,1 40,4 ± 15,3
0.800 ( NS)
El tamaño del tumor gratis (mm, media ± DE)
16,5 ± 12,2 17,3 ± 11,0
0,832 (NS)
Histopatología
adenoma /carcinoma página 2 (18,2%) /9 (81,8%)
71 (15,8%) /377 (84,2%)
0.690 (NS)
profundidad de la invasión
M /SM página 11 (100% ) /0 (0.0%)
412 (92,0%) /36 (8,0%) Hotel > 0,999 (NS)
ulcerosa hallazgos
Ninguno /presente página 9 (81,8%) /2 (18.2%)
417 (93,1%) /31 (6,9%)
0,184 (NS)
estilo resecada
una sola pieza /por etapas página 11 (100%) /0 ( 0%)
435 (97,1%) /13 (2,9%) Hotel > 0,999 (NS)
enfermedades del corazón
1 (9.1%)
71 (15,8%)
> 0,999 (NS)
enfermedad renal página 3 (27,3%)
18 (4,0%)
0,011
hepática enfermedad
1 (9.1%)
44 (9.8%) Hotel > 0,999 (NS)
enfermedad pulmonar
1 (9.1%)
35 (7,8%)
0,597 (NS)
cerebro enfermedad
0 (0%)
45 (10,0%)
0,611 (NS)
Hipertensión página 6 (54,5%)
203 (45,3%)
0,763 (NS)
La diabetes mellitus Estrellas: 3 (27,3%)
72 (16,1%)
0,399 (NS)
hiperlipidemia
1 (9.1%)
66 (14,7%) Hotel > 0,999 (NS)
Discusión
Varios estudios han informado de la utilidad de la segunda exploración endoscópica tras la hemostasia endoscópica para prevenir hemorragias en pacientes con hemorragia por úlcera péptica [7] - [9]. Sobre la base de estos estudios, de segunda exploración endoscópica ha llegado a ser realizado convencionalmente después de la EDS también. Recientemente, hemos encontrado informes, aunque sólo unos pocos, de los beneficios de la segunda exploración endoscópica tras la EDS. Kim et al. apoyar la realización de una endoscopia de segunda exploración después de la EDS [23], mientras que Goto et al. y Ryu et al. informó que de segunda exploración endoscópica no fue eficaz para prevenir la hemorragia post-EDS [24, 25]. En nuestro estudio, no se observó ninguna diferencia en la tasa de hemorragia postoperatoria entre los grupos que recibieron y no se someten a segunda exploración endoscópica. De acuerdo con los informes de Goto et al. y Ryu et al., nuestros resultados sugieren que la segunda exploración endoscópica tras la EDS no redujo el riesgo de sangrado postoperatorio. Una de las posibles razones es el efecto de que el pH gástrico. Control de la hemorragia se sabe que es difícil en presencia de un bajo pH gástrico [13, 26]. A medida que el pH gástrico es baja en los pacientes sometidos a tratamiento endoscópico para úlcera péptica, resangrado es propenso a ocurrir en estos pacientes, y de segunda exploración endoscopia se considera para ser útil. Por el contrario, el pH gástrico es alta en el momento de la EDS debido a la terapia con IBP iniciado desde el día anterior, y el riesgo de resangrado es más baja; Por lo tanto, no se podrá exigir segunda exploración endoscópica. Como la base de una úlcera péptica en la fase activa se cubre a menudo con un musgo blanco, es difícil reconocer visualmente los vasos sanguíneos estrechos, aunque los vasos sanguíneos gruesos se pueden reconocer visualmente. Por lo tanto, es difícil para tratar vasos estrechos. Por otra parte, no musgo blanco se observa en las úlceras en el extremo de la ESD y los vasos estrechos pueden ser más claramente reconocido, y, por lo tanto, también puede ser tratada. Se ha informado de que el tratamiento de los vasos sanguíneos visualizaron utilizando pinzas hemostáticas o un clip al final de la ESD es muy útil para reducir el sangrado post-ESD [19, 20]. Además, Tsuji et al. informó de que el sangrado postoperatorio es más común en el margen que en el centro de la base de la úlcera [27]. En nuestro hospital, en que tratamos a los vasos sanguíneos visibles que se centran en el margen de la úlcera en todos los pacientes al final de la EDS. Ya que es posible tratar más vasos sanguíneos en el extremo de la EDS que en el momento del tratamiento endoscópico de la úlcera péptica, el rendimiento de la segunda exploración endoscópica tras la EDS no tiene ninguna influencia sobre la incidencia de sangrado postoperatorio.
Hay muchos informes de los factores de riesgo de hemorragia post-EDS, incluyendo lesiones planas o de tipo depresivo, lesiones en el segmento L, grandes piezas de resección, tiempo quirúrgico largo, cirujanos principiantes, los pacientes bajo diálisis de mantenimiento, y la ingesta oral de agentes antiplaquetarios [5 , 24, 28, 29]. Entre ellas, las lesiones en el segmento L y grandes piezas de resección se han registrado en varias investigaciones. En nuestro estudio, el sangrado postoperatorio fue más frecuente en los pacientes con una gran pieza de resección de la lesión, en el segmento L, y los pacientes jóvenes. A medida que el sangrado dentro de las 24 horas de las cuentas de procedimiento ESD para aproximadamente la mitad de todos los casos de sangrado postoperatorio, los factores de riesgo de sangrado dentro de las 24 horas de la EDS (sangrado inmediato) y los de sangrado que ocurre más tarde (hemorragia retardada) fueron investigados. Este es el primer informe de investigación de los pacientes con post-ESD sangrado en detalle en el tiempo. En este estudio, sangrado inmediato fue significativamente más frecuente en los pacientes con lesiones en el segmento L, grandes piezas de resección, y el tamaño del tumor de gran tamaño. Por otro lado, la hemorragia retardada fue significativamente más frecuente en los pacientes más jóvenes y pacientes con enfermedad renal concomitante. En otras palabras, los factores de lesión afectados predominantemente el riesgo de sangrado en la primera etapa después de la EDS y los factores del paciente afecta predominantemente el riesgo de sangrado en las etapas posteriores después del procedimiento. En el caso de grandes muestras resecadas, múltiples vasos sanguíneos están presentes en la base de la úlcera, en función de su tamaño, aumentando el riesgo de hemorragia. Okada et al. informó de que el volumen de la hemorragia postoperatoria fue 8,2 veces mayor cuando la pieza de resección fue mayor de 4 cm de diámetro [29]. Se ha demostrado que el número y diámetro de las arterias de la submucosa en el segmento L son menos y más pequeños, respectivamente, que las de los otros segmentos gástricas [30], lo que sugiere que las lesiones en el segmento L del estómago pueden estar asociados con menos intraoperatoria sangrado y la intervención por lo tanto menos hemostático. Como las lesiones en el segmento L son propensos a biliares exposición que refluye en el estómago, y una gran cantidad de solución de inyección local entra en la capa submucosa en este segmento, los vasos sanguíneos que no se puede confirmar inmediatamente después del procedimiento pueden estar expuestos como el volumen de la solución de la inyección local disminuye. Con respecto a la edad, Jang et al. informó que la frecuencia de sangrado ESD-asociado (incluyendo hemorragia intraoperatoria) fue mayor en los pacientes menores de 65 años de edad, en comparación con la de los pacientes eran mayores de 65 años de edad o más [31]. Esto puede ser atribuible a la actividad física más alta después de la ESD en comparación con pacientes de edad avanzada de someterse al procedimiento, y también el mayor secreción de ácido en personas jóvenes que en los ancianos. Los pacientes con enfermedad renal han retraso en la cicatrización de la herida como resultado de la fragilidad de los tejidos, hypoproteinema, y trastornos vasculares, así como factores agresivos más marcados tales como la secreción mejorada de ácido y el aumento de los niveles de gastrina, y la reducción de factores de defensa tales como las prostaglandinas, todos los cuales pueden se espera que conduzca a un retraso en la restauración histológico de la úlcera y hemorragia postoperatoria tardía [5, 32].
con el fin de minimizar el riesgo de sangrado postoperatorio, administramos los IBP por vía oral desde el día antes de la operación y uso del tratamiento hemostático con unas pinzas hemostáticas o un clip para los recipientes expuestos en la base de la úlcera inmediatamente después del procedimiento. Además de garantizar estas medidas, creemos que se necesitarían algunas medidas adicionales en pacientes con grandes piezas de resección o lesiones en el segmento L y los pacientes más jóvenes, que fueron encontrados en este estudio para ser más propensos a la hemorragia postoperatoria. Por ejemplo, es necesario identificar los vasos sanguíneos en la base de la úlcera después de la EDS, que son propensos a causar una hemorragia postoperatoria, el uso de la ecografía endoscópica Doppler o un sistema de imágenes por infrarrojos [33, 34], y para utilizar over-the-alcance-clip para la cerclaje de la úlcera EDS y adhesivos médicos para cubrir la úlcera [35, 36]. A medida que estos dispositivos y medicamentos han sido examinados en sólo un pequeño número de pacientes, se desea un mayor estudio. De segunda exploración endoscópica puede ser útil en los pacientes que son propensos a desarrollar postoperatorio sangrado 24 horas o más tarde después de ESD, tales como pacientes jóvenes y pacientes con enfermedad renal; Por lo tanto, se necesitan más estudios.
Una limitación de este estudio fue que se trataba de un estudio retrospectivo en una sola institución. Por otra parte, el número de pacientes sometidos a endoscopia de segunda observación fue menor en la primera mitad del período de estudio que en la segunda mitad del período de estudio, lo que puede haber causado un sesgo.
Conclusión
En conclusión, el rendimiento de segunda exploración endoscópica dentro de unos pocos días después de la EDS no redujo la incidencia de sangrado postoperatorio, y por lo tanto, se considera que es innecesario. sangrado postoperatorio fue más probable que ocurra dentro de las 24 horas de la EDS en los pacientes con grandes lesiones /especímenes resecados y lesiones en el segmento L, y es más probable que se produzca 24 horas o más tarde en los pacientes más jóvenes y pacientes con enfermedad renal concomitante. Sin embargo, el beneficio real de la segunda exploración endoscópica debe ser dilucidado en un ensayo controlado aleatorizado prospectivo en el futuro, y los factores de riesgo de hemorragia postoperatoria identificado en este estudio se debe evaluar exhaustivamente.
Declaraciones
Agradecimientos
Estamos agradecidos a todos los médicos que participan en la gestión y el tratamiento de estos pacientes, así como los propios pacientes.
los autores originales presentados archivos de imágenes
a continuación se presentan los enlaces a los archivos de los autores presentados original para imágenes. 12876_2014_1223_MOESM1_ESM.tif autores archivo original de la figura 1 Conflicto de intereses México La autores declaran que no tienen intereses en competencia.
Autores de las contribuciones
FT y NY estuvieron involucrados en el diseño de este estudio. NY, TA, HK, MN, la TC y KT (Kohei Tsuchida) llevan a cabo el tratamiento endoscópico. FT, Nueva York, MN TA y llevaron a cabo la recogida de datos y análisis estadístico. El manuscrito fue escrito por FT y NY, y KT (Keiichi Tominaga), TS, HM y HH proporcionan asesoramiento sobre el manuscrito. Todos los autores leído y aprobado el manuscrito final.
 La baba de pescado podría ser una fuente potencial de antibióticos según un estudio
La baba de pescado podría ser una fuente potencial de antibióticos según un estudio
 Microbioma de esperma revelado con secuenciación de ARN
Microbioma de esperma revelado con secuenciación de ARN
 Un análisis de sangre para detectar ADN microbiano podría advertir sobre el cáncer
Un análisis de sangre para detectar ADN microbiano podría advertir sobre el cáncer
 La apoptosis es un mediador importante de la patogénesis en la infección por coronavirus animal
La apoptosis es un mediador importante de la patogénesis en la infección por coronavirus animal
 La pérdida de microbioma por el uso de antibióticos afecta la respuesta a la vacuna contra la influenza
La pérdida de microbioma por el uso de antibióticos afecta la respuesta a la vacuna contra la influenza
 Una nueva estrategia puede fortalecer la comunicación entre el intestino y el cerebro
Una nueva estrategia puede fortalecer la comunicación entre el intestino y el cerebro
 ¿Cómo ayudan los factores del huésped, como el microbioma pulmonar, en la infección por SARS ‐ CoV ‐ 2?
El síndrome respiratorio agudo severo coronavirus 2 (SARS-CoV-2) es un virus de ARN que pertenece al género Coronaviridae y al subgénero betacoronavirus. Es el patógeno nuevo y altamente infeccioso re
¿Cómo ayudan los factores del huésped, como el microbioma pulmonar, en la infección por SARS ‐ CoV ‐ 2?
El síndrome respiratorio agudo severo coronavirus 2 (SARS-CoV-2) es un virus de ARN que pertenece al género Coronaviridae y al subgénero betacoronavirus. Es el patógeno nuevo y altamente infeccioso re
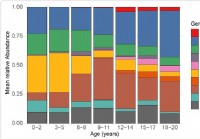 Cambio del microbioma respiratorio superior en niños relacionado con la susceptibilidad al SARS-CoV-2
Los investigadores probaron el microbioma nasofaríngeo de niños de hasta 21 años y encontraron que el microbioma cambia con la edad. Bacterias específicas, cuya abundancia también cambia con la edad,
Cambio del microbioma respiratorio superior en niños relacionado con la susceptibilidad al SARS-CoV-2
Los investigadores probaron el microbioma nasofaríngeo de niños de hasta 21 años y encontraron que el microbioma cambia con la edad. Bacterias específicas, cuya abundancia también cambia con la edad,
 Pruebas utilizadas para el diagnóstico de ERGE
En algunos pacientes, podemos sospechar enfermedad por reflujo gastroesofágico, pero los síntomas del paciente pueden ser atípicos. O puede que simplemente necesitemos confirmar nuestro diagnóstico. P
Pruebas utilizadas para el diagnóstico de ERGE
En algunos pacientes, podemos sospechar enfermedad por reflujo gastroesofágico, pero los síntomas del paciente pueden ser atípicos. O puede que simplemente necesitemos confirmar nuestro diagnóstico. P