Systematický prehľad a metaanalýza totálne laparoskopická proti
laparoskopicky asistovanej distálnej gastrektómii pre rakovinu žalúdka
abstraktné
pozadia
Totálny laparoskopická distálny gastrektómia (TLDG) bol vyvinutý v nádeji na zlepšenie kvality chirurgické a prekonávanie obmedzenie konvenčné laparoskopickú asistencií distálny gastrektómii (LADG) pre rakovinu žalúdka. Cieľom tejto štúdie bolo zistiť, do akej miery dôkazov na podporu týchto ideálov.
Metódy
systematická kontrola z dvoch typov operácií (LADG a TLDG) bola vykonaná s cieľom vyhodnotiť krátkodobé výsledky, vrátane dĺžky trvania operácia, vyvolané lymfatické uzliny, odhadovaná strata krvi, status resekcia marže, technický pooperačných komplikácií a pobyt v nemocnici.
výsledky
Dvanásť nekontrolované pozorovaciu klinickej štúdie na 2,255 pacienti spĺňali kritériá spôsobilosti. Operatívny čas nebol štatisticky významný rozdiel medzi skupinami (P Hotel &0,05). Počet získaných lymfatických uzlín a dĺžka resekcie rozpätie TLDG boli porovnateľné s tými v LADG. Odhadovaná strata krvi bola v TLDG výrazne nižšia ako v MAS (P Hotel < 0,01). V porovnaní s LADG, TLDG tiež podieľa menšie pooperačné pobyt v nemocnici (P Hotel < 0,01) a skorší čas na mäkké príjmu stravou (P Hotel < 0,05). Čas na dychu a pooperačných komplikácií boli podobné u týchto dvoch operačných prístupov.
Závery
TLDG môže byť technicky bezpečné, uskutočniteľné, a privítali, pokiaľ ide o lepšie cosmesis, nižší krvný straty a rýchlejšie zotavenie v porovnaní s LADG.
Kľúčové slová
karcinóm žalúdka Laparoskopická gastrektómia intrakorporální anastomóza Meta-analýza Background
Vzhľadom na to, že bola po prvýkrát zaznamenaná v roku 1994 [1], laparoskopia asistovaná distálny gastrektómia (LADG) pre rakovinu žalúdka prešla rýchlym vývojom a získal popularitu v za posledných 20 rokov. V porovnaní s tradičným otvoreným gastrektómii, väčšina štúdií uvádzajú, že LADG možno dosiahnuť lepšiu cosmesis, kratšiu dobu hospitalizácie, rýchlejšia pooperačné zotavenie a lepšiu pooperačnú kvalitu života [2-5]. Niektoré štúdie uvádzajú, že pacienti, ktorí dostávajú laparoskopickú gastrektómii (LG) majú podobné klinické výhody v dlhodobom horizonte, ako tí, ktorí prijímajú laparotómii [6,7].
Najpopulárnejší verzia LG je laparoskopická-assisted distálny gastrektómia (LADG) pre nižšie karcinómu žalúdka, vyznačujúci sa tým, lymfadenektómia získané podľa laparoscope. Epigastrium pomocný rez je potom vykonaná s cieľom uľahčiť vyrezanie vzorky a rekonštrukcie tráviaceho traktu. Ďalšia verzia je úplne laparoskopická gastrektómii (TLDG) aj pre spodnú karcinómu žalúdka, ktorý je charakterizovaný intrakorporální anastomózou pomocným rezu a bez dotyku nádoru; sa považuje za "incisionless", s výnimkou rán trokaru [8]. Avšak, menšie štúdie sa zamerali na uskutočniteľnosti a bezpečnosti TLDG, ktorý považujeme za laparoskopickej prístup s intrakorporální anastomózou, vzhľadom k bezpečnostné riziká spojené s laparoskopickú rekonštrukciu gastrointestinálneho traktu. Avšak postup anastomóza, ktorý rozlišuje pomáhal z úplne laparoskopické operácie, môžu mať vplyv na krátkodobé výsledky tohto typu chirurgického zákroku. Tak by sa mohlo ukázať ako zaujímavé porovnať výsledky TLDG s LADG. A sme vykonali tento meta-analýzu na objasnenie uskutočniteľnosť a bezpečnosť TLDG a posudzovať relatívnu prednosti TLDG v porovnaní s LADG.
Metódy
Search stratégie
systematické prehliadky PubMed, Cochrane Library a Web of Science boli vykonané na identifikáciu článkov publikovaných až do februára 2015, ktorá v porovnaní LADG a TLDG. Vyhľadávaných výrazov "adenokarcinóme žalúdka", "rakovina žalúdka", "laparoskopická", "laparoskopia", "gastrektómia", "úplne", "úplne", "totálne", "intrakorporální" a "endocorporeal" boli využité. Všetky odkazy získaných výrobkov boli preskúmané identifikovať všetky potenciálne štúdie. Jazyk publikácie bola obmedzená do angličtiny
Výberové kritériá
Všetky klinické štúdie by mali spĺňať nasledujúce kritériá pre meta-analýzy :. (1) publikoval v angličtine s dátami nákupný LADG a TLDG; (2) Kritériá pre výber jasný prípad, ktorý obsahuje aspoň nasledujúce informácie: počet prípadov, chirurgické metódy a perioperačnej dát; a (3) či existuje prekrývanie medzi autormi alebo centier, vyššiu kvalitu alebo novší literatúry bol vybraný. Papiere, ktoré obsahujú niektorú z týchto vlastností boli vylúčené: (1) laparoskopická rukou asistovaná alebo robotický gastrektómia; (2) celkový gastrektómia alebo proximálnej gastrektómia; (3) prípady non-karcinómu žalúdka; a (4) štúdie, v ktorých < 2 indexov v rámci štúdie boli hlásené alebo bolo ťažké vypočítať tieto Z výsledkov extrakcie
dát a vyhodnocovanie kvality
dvoch autorov nezávisle extrahovali dáta pomocou jednotného listu. , a kontroverzné otázky bolo rozhodnuté o diskusiu. Extrahované dáta obsiahnuté: autor, študijné obdobia, geografickej oblasti, počet pacientov, dobu prevádzky, stratu krvi, počet získaných lymfatických uzlín, proximálnej a distálnej vzdialenosť marže, analgetické použitie, čas na dychu, čas k perorálny príjem, dĺžka nemocnice zostať, a chorobnosť, úmrtnosť a komplikácie spojené s anastomotická, ktoré boli klasifikované ako anastomózy úniku, stenóza a krvácanie. Kvalita pozorovacích klinických štúdií bola hodnotená pomocou Newcastle-Ottawa Quality Assessment Scale (NOS). Táto váha sa pohybuje od 0 do 9 hviezdy: štúdie sa skóre sa rovná alebo je vyšší ako 6 boli považované za metodicky správny
Štatistická analýza
Spojité premenné boli hodnotené pomocou vážený priemer rozdielu (WMD) a dichotomickej premenné boli analyzované pomocou. pomer rizika (RR). Štatistický heterogenita, ktoré je uvedené medzi priebehu štúdie rozptyl, bola hodnotená podľa Higgins Aj
2 štatistický [9]. To zodpovedá za klinickú heterogénnosť, ktorá sa týka rozmanitosti relevantné pre klinické situácie, sme použili model s náhodnými účinky na základe DerSimonian a Laird metódy. Potenciálne zverejnenie zaujatosť bola stanovená prevedením neformálne vizuálnu kontrolu lievika pozemkov na základe komplikácií. Dátové analýzy boli vykonané pomocou Review Manager verzia 5.1 (5.1) RevMan softvér stiahnutý z Cochrane Library. P Hotel < 0,05 bola považovaná za štatisticky významné.
Výsledky
štúdia vybraných
počiatočného prieskumu stratégie vyvolané 2,668 publikácie v angličtine. Potom, čo boli preskúmané tituly a súhrny, doklady bez porovnania LADG a TLDG boli vyradené, ktorý opustil 18 porovnávacie štúdie, 6 [10 až 15], z ktorých nespĺňal kritériá na zaradenie a boli vylúčení. Toto opustilo celkom 12 pozorovacích štúdií [16-27], z ktorých všetky boli dostupné vo full-textovom formáte. Vývojový diagram zo stratégií hľadania, ktoré obsahuje dôvody pre vylúčenie štúdií, je znázornený na obrázku 1. Obrázok 1 Diagram rešerší stratégií. LADG laparoskopická pomáhal distálnej gastrektómii; TLDG, totálne laparoskopická distálnej gastrektómia [10-27].
Študovať vlastnosti a kvalitu
celkovo 2,255 pacientov bolo zahrnuté do analýzy s 1,228 prechádza LADG (54,5%) a 1027 prechádza TLDG (45,5%). Všetky štúdie mali ázijské dáta z Japonska, Kórey a Číny (tri z Japonska, sedem z Kórey, dvaja z Číny). Všeobecne platí, že kvalita zahrnutých štúdií bola uspokojivá. Podľa NOS, jeden z 12 pozorovacích štúdií sa dostal 9 hviezdy, 1 článok má 8 hviezd, 7 článkov dostal 7 hviezdy, a zvyšné 3 má 6 hviezd. Tabuľka 1 ukazuje charakteristiky zahrnutých štúdií, pričom tabuľka 2 prezentuje hodnotenia kvality na základe NOS.Table 1 Súhrn štúdií obsiahnutých v meta-analýze
Autorský
národa
tento rok
obdobie
Veľkosť vzorky
Úroveň lymfadenektómia
obnovu
LADG
TLDG
Song [16] Korea
2008
2005 až 2006
20
20
D1 + beta, D2
BI, B-II, RY
Ikeda [17]
japonská
2009
2005 až 2007
24
56
D1 + β, D2
BI, RY
Kinoshita [18]
Japonsko
2011
od roku 2007 do roku 2009
41
42
D1 + α /β, D2
BI
Kim MG [19]
Kórea
2011
2009 až 2010
328
239
D2
bi
Lee [20]
Kórea
2012
2004 až 2011
269 130
D1 + α /β, D2
B-II
Kim DG [21]
Kórea
2013
2009 až 2012
106
60
D1 + p, D2
bi
Kim HG [22]
Kórea
2013
2005 až 2012
136
111
D1 + beta, D2
BI B-II
Choi [23]
Kórea
2013
2007 až 2012
35
37
D1 + alfa /beta, D2
BI, B- II, RY
[24]
Čína
2014
2004 až 2013
93
147
D2
BI, B-II
Zhang [25 Chen ]
Čína
2014
2012 až 2013
25
11
D2
B-II
Hana [26]
Kórea
2014
2005 až 2013
77
134
D1 + α /β, D2
BI, B-II, RY
Kana [27]
Japonska
2014
2010 až 2012
74
40
D1 + alfa /beta, D2
BI, B-II, ry
BI, Billroth-I; B-II, Billroth-II; RY :. Roux-en-Y
Tabuľka 2 posúdenie kvality založené na NOS pre pozorovacie štúdie
Autorský
výber (z 4)
porovnateľnosť (z celkového počtu 2)
Výsledky (z celkového počtu 3)
celkovo (z 9)
reprezentatívnosti exponované kohorty
Voľba neexponovanðm kohorty
Zisťovanie expozície
Výsledok neprítomné v začiatku štúdie
hodnotenie výsledkov
Dĺžka nadväzujúcich
primeranosť následných up
Song
* *
* *
**
*
7
Ikeda
*
*
*
*
**
*
7
Kinoshita
* *
* *
**
*
*
8
Kim MG
* *
* *
* *
6
Lee
*
*
* *
**
*
7
Kim DG
* *
* *
*
*
*
7
Kim HG
* *
* *
* *
6
Choi
* *
* *
**
*
7
Chen
* *
* *
* * *
* *
9
Zhang
* *
* *
**
*
7
Han
* *
* *
* *
6
Kana
* *
*
*
**
*
7
stupnice NOS sa pohybuje od 0 do 9 hviezdy: štúdie sa skóre sa rovná alebo je vyšší ako 6 boli považované za metodologicky zvuk. Podľa NOS, 1 z 12 pozorovacích štúdií sa dostal 9 hviezdy, 1 článok dostal 8 hviezdy, 7 článkov dostal 7 hviezdy, a zvyšné 3 má 6 hviezd.
Intrao- efekty
Všetkých 12 štúdie uvádzali dobu prevádzky [16-27]. Súčasná analýza nepreukázala žiadny štatisticky významný rozdiel v dobe prevádzky z dvoch skupín (ZHN = 7.59 min; 95% CI, -8,08-23,25; P
= 0,34) (obrázok 2). Desať štúdie hlásené straty krvi [16-18,20,21,23-27]. Intraoperačnej straty krvi bol v TLDG výrazne nižšie v porovnaní so skupinou LADG (WMD = 36,92 ml; 95% CI, 13,43 - 60,41 ml; P Hotel &0,01) (Obrázok 3). Žiadny štatisticky významný rozdiel bol zistený medzi oboma skupinami, pokiaľ ide o počet zozbieraných lymfatických uzlín (ZHN = -1,01; 95% CI, -2,07 - 0,07; P
= 0,06) (Obrázok 4). Dĺžka proximálneho okraja resekcia bola podobná v oboch skupinách (ZHN = -0.48 cm; 95% CI, -1,28-, 31centimetr P
= 0,23). Avšak, distálnej okraj vzdialenosť TLDG trvala dlhšie, ako je LADG s okrajovou rozdielu (WMD = -0.51 cm; 95% CI, -1,06-, 05centimetry P
= 0,07). Všetky výsledky počas operácie účinok sú zhrnuté v tabuľke 3. Obrázok 2 Meta-analýza zhromaždených dát: doba prevádzky. CI, interval spoľahlivosti; LADG laparoskopická pomáhal distálnej gastrektómii; SD, štandardná odchýlka; . TLDG, totálne laparoskopická distálnej gastrektómia
Obrázok 3 Metaanalýza súhrnné údaje: Intraoperative stratu krvi. CI, interval spoľahlivosti; LADG laparoskopická pomáhal distálnej gastrektómii; SD, štandardná odchýlka; . TLDG, totálne laparoskopická distálnej gastrektómia
Obrázok 4 Metaanalýza dát zhromaždených údajov: načítané lymfatických uzlín. CI, interval spoľahlivosti; LADG laparoskopická pomáhal distálnej gastrektómii; SD, štandardná odchýlka; TLDG, totálne laparoskopická distálnej gastrektómia.
Tabuľka 3 Súhrnné krátkodobé výsledky meta-analýzy
výstupov
rad štúdií
veľkosť vzorky
heterogenita ( P, I 2)
Celková veľkosť účinku
95% CI hodnoty celkového účinku
P
LADG
TLDG
čas
Operation (min)
12
1228
1027 Hotel < 0,01, 97%
ZHN = 7,59
-8,08 do 23,25
0,34
strata krvi (ml)
10
764
677 Hotel < 0,01, 92%
ZHN = 36,92
13,43 až 60,41 Hotel < 0,01
Zdroj lymfatické uzliny
10
1045
833
0,23, 23%
ZHN = -1,01
-2.07 až 0,07
0,06
Proximálna okraj (cm)
8
982
874 Hotel < 0,01, 96%
ZHN = -0,48
-1,28-, 31
0,23
distálny okraj (cm)
5
846
647 Hotel < 0,01, 74%
WMD = -0,51
-1,06-, 05
0,07
analgetiká použitie (krát)
5
764
491 Hotel < 0,01, 84%
WMD = 0,52
-0,17 1,21
0,14
čas na prvé dychu (dni)
10
882
763
< 0,01, 96%
WMD = 0,23
-0,13 až 0,59
0,21
čas na tekutú diétu (dni)
6
292
333
< 0,01, 92%
WMD = 0,30
-0,15 až 0,75
0,19
čas na mäkké diétnych (dni)
5
571
522 Hotel < 0,01, 81%
WMD = 0,60
0,04-1,17
0,04
pobytu v nemocnici (dni)
12
1228
1027 Hotel < 0,01, 80%
WMD = 0,68
0,17-1,18 Hotel < 0,01
Celkové komplikácie
12
1228
1027
0,41, 3%
RR = 0,97
0,75-1,27
0,85
RR, pomer rizika; Zbraní hromadného ničenia, vážený priemerný rozdiel.
Pooperačné výsledok
pooperačnej bolesti bola hodnotená na základe dôb analgetík používať [16,18-21]. Aj keď sú priemerné doby používania analgetík bol nižší v skupine TLDG, sa nepodarilo dosiahnuť štatisticky významný (ZHN = 0,52, 95% CI, -0,17 - 1,21; p = 0,10
) (obrázok 5). Obrázok 5 Meta-analýza súhrnných údajov: analgetiká použitie. CI, interval spoľahlivosti; LADG laparoskopická pomáhal distálnej gastrektómii; SD, štandardná odchýlka; TLDG, totálne laparoskopická distálnej gastrektómia.
Flatus je jedným z výsledných opatrení na hodnotenie pooperačné zotavenie gastrointestinálne funkcie [16-19,21-25,27]. Žiadny významný rozdiel medzi týmito dvoma skupinami neboli pozorované, pokiaľ ide o čas do prvého dychu (WMD = 0,23 deň, 95% CI -0,13-0,59den; P
= 0,21), rovnako ako čas na reštartovanie tekutú diétu (WMD = 0,30 deň, 95% CI, -0,15 - 0,75; p = 0,19
) (Obrázok 6). Avšak, pacienti v skupine TLDG mohli pokračovať v mäkkej stravy skôr (WMD = 0,60 deň, 95% CI, 0,04 až 1,17; p = 0,04
) po operácii. Okrem toho je stredná pooperačná hospitalizácia bola 0,68 deň menej pre pacientov TLDG s významným rozdielom (WMD = 0,68 deň, 95% CI, 0,17 až 1,18; P Hotel &0,01) (Obrázok 7). Obrázok 6 Meta-analýza súhrnných údajov: čas do prvého dychu. CI, interval spoľahlivosti; LADG laparoskopická pomáhal distálnej gastrektómii; SD, štandardná odchýlka; . TLDG, totálne laparoskopická distálnej gastrektómia
Obrázok 7 Meta-analýza dát zhromaždených údajov: pooperačné pobyt v nemocnici. CI, interval spoľahlivosti; LADG laparoskopická pomáhal distálnej gastrektómii; SD, štandardná odchýlka; TLDG, totálne laparoskopická distálnej gastrektómia.
Päť štúdií hlásené index zápalové reakcie, ako bielych krviniek (WBC) a C-reaktívneho proteínu (CRP) [16-18,20,21]. Tieto výsledky boli rozdielne, a len dve štúdia zistila významne nižší počet CRP pre TLDG v porovnaní s LADG na pooperačný deň 7. [17,18].
Chorobnosť bol popísaný vo všetkých 12 štúdií [16-27], a nebolo významný rozdiel v pooperačné komplikácie (RR = 0,97, 95% CI, 0,75 až 1,27, P = 0,85
) (Obrázok 8). Vizuálna kontrola ukázala, lieviky pozemku symetria, čo znamená, žiadne vážne publikačného skreslenie (obrázok 9). Po ďalšej analýze, komplikácie v anastomóze súvisiace, ktoré boli klasifikované ako anastomózy úniku, stenóza a krvácanie, boli podobné v oboch skupinách (RR = 0,86, 95% CI, 0,46 až 1,63, P
= 0,65), as bola miera brušné abscesu alebo zhromažďovanie tekutiny (RR = 1,08, 95% CI, 0,51 do 2,29, P = 0,84
). Konkrétne pooperačné komplikácie zahrnuté do štúdie sú zhrnuté v tabuľke 4. Obrázok 8 Metaanalýza zdieľané dáta: celkové komplikácie. CI, interval spoľahlivosti; LADG laparoskopická pomáhal distálnej gastrektómii; TLDG, totálne laparoskopická distálnej gastrektómia.
Obrázok 9 Cesty grafy celkových pooperačných komplikácií. RR, pomer rizika; SE, štandardná chyba.
Tabuľka 4 Systematický prehľad pooperačných komplikácií
Autor
skupiny EU Počet
Celkom udalosť
určené komplikácie
Song
LADG
20 Sims 3
infekcie v rane × 1, ileus × 1, abdominálna absces × 1
TLDG
20
1
brušnej krvácanie × 1
Ikeda
LADG
24 Sims 3
infekcie v rane × 1, atelektáza × 2
TLDG
56 Sims 3
infekcie v rane x 2, slinivky únik × 1
Kinoshita
LADG
41
6
infekcie v rane × 2, abdominálna absces × 1, anastomotická krvácanie × 1, anastomotická striktúra × 1, pankreatitída × 1
TLDG
42
6
infekcie v rane × 2, abdominálna absces × 2, pankreatitída × 1, žlčníka × 1
Kim MG
LADG
328
21
rane komplikácie × 11, presakovanie anastomózy × 2, anastomózy stenózou x 1, anastomózy krvácajúce × 2, abdominálna absces x 4, brušné s krvácaním × 1
TLDG
239
9
rane komplikácií × 2, úniky anastomóza × 1, anastomóza krvácanie × 1, abdominálna absces × 3, brušné krvácanie × 1, paralytický ileus × 1
Lee
LADG
269
21
duodena peň únik × 10, anastomóza únik × 3 , brušné krvácanie × 2, prívodné kľučky obštrukcie × 1, žalúdočné hromadenie × 5
TLDG
130
11
dvanástnikové úniku pahýľ x 3, anastomóza únik × 1, brušné krvácanie x 4, obštrukcie prívodné kľučky × 1, žalúdočné hromadenie × 2
Kim DG
LADG
106
6
Anastomosis únik × 1, hromadenie tekutiny x 4, infekcia dýchacích ciest × 1
TLDG
60
8
Anastomosis únik × 1, hromadenie tekutiny × 2, infekcie dýchacích ciest × 1, hojenie serómy × 1, oneskorené vyprázdňovanie žalúdka × 2, trocar miesto prietrž × 1
Kim HG
LADG
136
20
anastomózy úniku × 6, abdominálna absces × 2, hojenie problém × 4, brušné krvácanie × 2, pankreatitída × 1, pľúcne komplikácie × 2, pečeňové komplikácie × 1, výstupný obštrukcie × 1,
TLDG
111
21
anastomózy úniku × 3, abdominálna absces × 2, hojenie problém × 2, brušné krvácanie x 4, luminální krvácanie × 2, ileus × 2, pankreatitída × 3, pečeňové komplikácie × 3, srdce komplikácie × 2, hromadenie × 2
Choi
LADG
35
7
infekcie v rane × 1, hromadenie × 2, únik × 1, pľúcne komplikácie × 2, obličková komplikácia × 1, mozgová infarkt × 1
TLDG
37
13
infekcie v rane × 1, abdominálna absces × 1, únik x 4, brušné krvácanie × 1, pankreatitída × 2, pľúcne komplikácie × 2, pečeňové komplikácie × 1 ,
Chen
LADG
93
10
anastomózy úniku × 1, krvácanie × 1, abdominálna absces × 3, pľúcna infekcia × 2, oneskorené vyprázdňovanie žalúdka × 2, lym- × 1
TLDG
147
16
Anastomosis únik × 1, krvácanie × 2, abdominálna absces × 2, pľúcna infekcia × 3, oneskorené vyprázdňovanie žalúdka x 4, lym- × 2, ileus × 1, slinivky fistula × 1
Zhang
LADG
25
4
infekcie v rane × 2, ileus × 2
TLDG
11
1
dvanástnikové úniku pahýľ × 1
Káňa
LADG
74
4
Oneskorené vyprázdňovanie žalúdka × 1, infekcia rany × 2, akútny pľúcny edém × 1
TLDG
40
0
Diskusia
V súčasnej dobe je bezpečnosť a terapeutický účinok LADG bol predbežne potvrdila [28]. Avšak, extrakorporálnou anastomóza sa vykonáva v obmedzenom pracovnom priestore s obmedzeným videnie, a preto je zložitý postup, a to najmä u obéznych pacientov [29]. Predĺženie laparotómia je často nevyhnutné na dosiahnutie lepší výhľad pre bezpečnú anastomózy nasledujúcom LADG na obéznych pacientov. TLDG bol predstavený v nádeji na prekonanie obtiažnosť rekonštrukcií, a to najmä u obéznych pacientov. Lopez a kol
. [30] je označená TLDG operáciu už v roku 1996, ale tento postup nebol propagovaný a vyvinutý v dlhom časovom období v dôsledku veľké ťažkosti pri rekonštrukcii a obavy o bezpečnosť anastomózy laparoskopickej zažívacieho traktu. V posledných rokoch sa vývoj laparoskopických nástrojov a kontinuálne kumulácii chirurgické skúseností prispieva k rastúcej zrelosti laparoskopickej gastrointestinálne anastomózy techniky. Zvlášť, vznik delta tvare metódou činí laparoskopická Billroth Aj gastroduodenostomy je to možné, čo výrazne podporuje rozvoj TLDG. Niekoľko správ popisujú výhody intrakorporální anastomózy, ako je malá veľkosť rany a rýchlej obnovy čriev [31]. Bez ohľadu na výhodách, tam bol nejaký obávajú, že zavedenie TLDG by malo za následok dlhší prevádzkovej doby, vyšším výskytom operatívnych komplikácií, a viac konverzií otvoriť laparotómii než LADG, najmä počas úvodnej fázy TLDG. Vzhľadom na nedostatok podpory zo strany veľkých randomizovanej kontrolovanej štúdie (MRC), bezpečnostné a mini-invazívnej liečebná hodnota TLDG chirurgie sú stále kontroverzné. Preto je tento výskum vykonáva komplexnú analýzu existujúcich relevantných údajov TLDG-LADG porovnávacích štúdií s použitím meta-analýzu, aby sa zabezpečila pomerne objektívne hodnotenie na TLG chirurgii.
Vzhľadom k obtiažnemu rekonštrukcii laparoskopickej tráviaceho traktu, vedci sa obávajú, že môže TLDG viedlo k predĺženej dobe operácie. Avšak, výsledky tejto štúdie ukázali, že celková doba prevádzky skupiny TLDG nebola dlhšia ako skupina LADG. Štúdia Lee et al
. [20] a Han et al
. [26], i ukázala kratší čas anastomózy v skupine TLDG ako v skupine LADG. To môže mať za následok predovšetkým zo skutočnosti, že súčasné laparoskopickej Billroth I a II Billroth anastomózy sú všeobecne dokončená pomocou laparoskopickej zošívačky namiesto laparoskopickej šijacieho techniky. Predchádzajúce štúdie preukázali, že je potrebné aspoň 20 až 40 prípadov na stabilizáciu chirurgický postup pre TLDG a prekonať počiatočné krivku učenia aj pre chirurgov s dostatočnými skúsenosťami v laparoskopickej gastrektómii [22,32]. TLDG by mohli byť zavedené bezpečne chirurgickými členmi, ktorí mali skúsenosť s LADG. Avšak, TLDG vyžaduje viac zručnosti s laparoskopických techník než LADG, a je nevyhnutné, aby chirurg dobre vyškolení, kedy začína vykonávať TLDG. Najreprezentatívnejšie metódy pre distálny gastrektómii sú delta tvare anastomóza vykonať Billroth Aj gastroduodenostomy a lineárne metóda zošívačka vykonať zo strany na stranu Billroth II gastrojejunostomy [33,34]. Okrem toho sa zabráni TLDG rezanie a zošitie malým rezom v epigastriu, čo vedie k skráteniu prevádzkovej doby. Pri operácii krvné straty v skupine TLDG je výrazne nižšia ako v skupine LADG. Existujú dva dôvody: zvýšenú krvácavosť vyplývala z pomocného rezom a nadmerné úsek ostatku žalúdka môže spôsobiť zranenie okolitých tkanív a spôsobiť krvácanie. Tento výsledok by sa mal vykladať opatrne, pretože heterogenita medzi štúdiami bola vysoká a žiadne podrobnosti boli popísané všetkých štúdií zhromaždených pre metódy odhadu stratu krvi.
Pokiaľ ide o meranie pooperačné zotavenie, skupina TLDG bola spojená s predtým mäkké príjem stravy a pooperačné pobyt v nemocnici. Du et al
. zaznamenané významné menej dní analgetík iba v skupine TLDG než skupina LADG [35]. Skupina TLDG preukázala kratší post-pobyt v nemocnici ako skupina LADG, a neboli zistené žiadne rozdiely v prevádzkovej komplikácie, WBC, a úrovne sérového CRP. TLDG Ukázalo sa, že povedie k skoršie obnovenie funkcie čriev, než sa LADG a otvorené resekcia. Malá veľkosť zranenia, žiaden prípad operatívne komplikácie, a skôr obnova funkcie čriev sa zdalo byť spájaný s kratšou post-hospitalizácie skupiny TLDG. Je tu možnosť, že TLDG je menej invazívne postup než LADG.
Naša štúdia ukázala, že neexistuje žiadny významný rozdiel v celkovom pooperačných komplikácií medzi skupinou TLDG a skupinou LADG. Výsledky hĺbkovej analýzy na anastomóze komplikácie úzko spojené s rekonštrukciou zažívacieho traktu (anastomózy úniku, anastomózy stenóza a anastomózy krvácanie) nebol preukázaný tiež žiadny významný rozdiel medzi týmito dvoma skupinami. Niektoré výskumy ukazujú, že TLDG nie je horší ako LADG z hľadiska celkovej bezpečnosti a anastomózy súvisiace s bezpečnosťou [36,37]. Navyše, niektorí učenci veria, že TLDG môže zvýšiť šancu na brušné infekcie kvôli jeho požiadavke na dočasné otvorenie dutiny brušnej pod laparoskopia [35]. Avšak, táto štúdia tiež nájdený žiadny významný rozdiel v abdominálnej infekcie medzi dvoma skupinami. Adekvátne gastrointestinálne dekompresie pred otvorením dutiny brušnej a miestnej peritoneálnej umývanie po dokončení anastomózy by mohla znížiť brušný infekcie [33].
Onkologický výsledok je rozhodujúci meradlo úspechu pri laparoskopickej operácii zhubných nádorov. Počet načítaná lymfatických uzlín a chirurgickú resekciou marže sú hlavné ukazovatele onkologické chirurgickej kvality. Predkladaný meta-analýza ukázala, že počet získaných lymfatických uzlín s TLDG bola viac než u LADG s okrajovou rozdiel (p = 0,06)
. Spôsobujúce lymfadenektómia v oboch prístupov teoreticky boli podobné, môžeme usudzovať, že väčšina chirurgov predstavil TLDG dobe, kedy boli skúsenosti s LADG a zbehlý v lymfadenektómia. Všetci autori čítať a schválená konečná rukopis.
 Najzdravšie črevné baktérie s rastlinnou alebo stredomorskou stravou
Najzdravšie črevné baktérie s rastlinnou alebo stredomorskou stravou
 Črevný mikrobióm spojený s problémami správania u detí
Črevný mikrobióm spojený s problémami správania u detí
 Črevná mikroflóra môže predpovedať závažnosť ochorenia COVID-19
Črevná mikroflóra môže predpovedať závažnosť ochorenia COVID-19
 Technológia organových čipov zlepšuje štúdium čreva pre personalizovanú medicínu
Technológia organových čipov zlepšuje štúdium čreva pre personalizovanú medicínu
 Vedec dokazuje úlohu mikrobiómu pri obezite
Vedec dokazuje úlohu mikrobiómu pri obezite
 Riziko ochorenia ďasien a rakoviny pažeráka a žalúdka
Riziko ochorenia ďasien a rakoviny pažeráka a žalúdka
 Vedci vyvíjajú peptidy, ktoré obnovujú rovnováhu v črevných baktériách a reverznej ateroskleróze
Vedci pokračujú v skúmaní úlohy črevných baktérií na zdravie, vrátane jeho prepojenia na depresiu, autoimunitné choroby, mentálne zdravie, a obezita. Teraz, tím vedcov zo spoločnosti Scripps Researc
Vedci vyvíjajú peptidy, ktoré obnovujú rovnováhu v črevných baktériách a reverznej ateroskleróze
Vedci pokračujú v skúmaní úlohy črevných baktérií na zdravie, vrátane jeho prepojenia na depresiu, autoimunitné choroby, mentálne zdravie, a obezita. Teraz, tím vedcov zo spoločnosti Scripps Researc
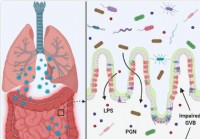 Dieravá črevná a mikrobiálna dysbióza by mohla prispieť k búrke cytokínov v vážne chorých prípadoch COVID-19
Ako sa svet blíži k ponurému míľniku troch miliónov úmrtí na chorobu COVID-19, nový výskumný dokument predtlače uverejnený na stránkach bioRxiv * server ukazuje, že prítomnosť črevných baktérií v pl
Dieravá črevná a mikrobiálna dysbióza by mohla prispieť k búrke cytokínov v vážne chorých prípadoch COVID-19
Ako sa svet blíži k ponurému míľniku troch miliónov úmrtí na chorobu COVID-19, nový výskumný dokument predtlače uverejnený na stránkach bioRxiv * server ukazuje, že prítomnosť črevných baktérií v pl
 Výskum ukazuje, že probiotiká môžu pomôcť v boji proti úzkosti a depresii
Predchádzajúci výskum spájal problémy duševného zdravia a vývojové poruchy so zdravím čriev. Teraz, tím britských vedcov ukázal, že potraviny, ktoré rozširujú profil užitočných baktérií v čreve, súhrn
Výskum ukazuje, že probiotiká môžu pomôcť v boji proti úzkosti a depresii
Predchádzajúci výskum spájal problémy duševného zdravia a vývojové poruchy so zdravím čriev. Teraz, tím britských vedcov ukázal, že potraviny, ktoré rozširujú profil užitočných baktérií v čreve, súhrn