laparoscopique contre gastrectomie ouverte pour le cancer gastrique, une étude multicentrique prospective randomisée contrôlée Contexte
(LOGICA-essai)
Résumé Pour les patients atteints de cancer de l'estomac, la résection chirurgicale avec curage de en bloc est la pierre angulaire du traitement curatif. Ouvrez gastrectomie est depuis longtemps l'approche chirurgicale préférée dans le monde entier. Toutefois, cette procédure est associée à une morbidité considérable. Plusieurs méta-analyses ont montré un avantage dans les résultats à court terme de la gastrectomie laparoscopique par rapport à ouvrir des procédures, avec des résultats similaires oncologiques. Cependant, il reste difficile de savoir si les résultats de ces études asiatiques peuvent être extrapolés à la population occidentale. Dans cet essai, des Pays-Bas, les patients atteints de cancer gastrique résécable seront randomisés pour laparoscopique ou gastrectomie ouverte.
Méthodes
L'étude est un non-aveugle, multicentrique, prospective essai contrôlé randomisé de supériorité. Les patients (≥18 ans) histologiquement prouvé, chirurgicalement résécable (cT1-4a, N0-3b, M0) adénocarcinome gastrique et de l'état de la performance européenne Clinical Oncology Group 0, 1 ou 2 sont admissibles à participer à l'étude après avoir obtenu le consentement éclairé. Les patients (n = 210) seront inclus dans l'un des dix participants centres néerlandais et sont randomisés soit gastrectomie laparoscopique ou ouverte. Le principal résultat est l'hospitalisation postopératoire (jours). paramètres d'évaluation secondaires incluent la morbidité postopératoire et la mortalité, les résultats oncologiques, réadmissions, la qualité de vie et la rentabilité.
Discussion
Dans cette étude randomisée et contrôlée laparoscopique et ouverte gastrectomie sont comparés chez les patients atteints de cancer gastrique résécable. Il est prévu que la gastrectomie laparoscopique entraînera une récupération plus rapide du patient et un séjour hospitalier plus court. Deuxièmement, il est prévu que la gastrectomie laparoscopique sera associée à une diminution de la morbidité postopératoire, moins réadmissions, plus coût-efficacité, une meilleure qualité de vie postopératoire, mais avec une mortalité similaire et les résultats oncologiques, par rapport à ouvrir gastrectomie. L'étude a commencé le 1er Décembre 2014. L'inclusion et le suivi prendra 3 et 5 ans respectivement. Les résultats à court terme seront analysées et publiées après la sortie du dernier patient randomisé. L'inscription d'essai
NCT02248519
cancer gastrique gastrectomie laparoscopie Contexte Mots-clé
cancer gastrique est le cinquième cancer le plus répandu et la troisième cause la plus fréquente de cancer lié décès dans le monde [1]. La résection chirurgicale avec curage de en bloc est la pierre angulaire du traitement curatif, mais seulement la moitié des patients sont admissibles à la chirurgie à visée curative. Le taux de survie à 5 ans après résection curative est de 45% [2]. la chimiothérapie périopératoire améliore la survie à 5 ans avec environ 10% [3, 4].
Ouvrir gastrectomie est l'approche chirurgicale préférée dans le monde [5]. Toutefois, cette procédure est associée à une morbidité considérable [6-8]. Minimalement invasive gastrectomie a été introduit en 1993 et vise à réduire le traumatisme chirurgical et par conséquent réduction de la morbidité et de la mortalité [9]. Plusieurs examens systématiques et méta-analyses ont montré un avantage dans les résultats à court terme de gastrectomie distale et totale laparoscopique par rapport à des procédures ouvertes. résultats oncologiques sont similaires sur le court terme [7, 8, 10-12]. Cependant, ces études sont principalement réalisées dans la population asiatique dans laquelle le cancer gastrique précoce est détecté à un taux plus élevé en raison d'un programme de dépistage. Ceci est en contraste avec la population occidentale dans laquelle le carcinome gastrique est habituellement diagnostiqué à un stade avancé [13]. En outre, les patients occidentaux sont plus âgés et ont un spectre différent de comorbidités par rapport à la population asiatique [14]. Par conséquent, il reste difficile de savoir si les résultats de ces études asiatiques peuvent être extrapolés à la population occidentale.
Ce protocole décrit une étude multicentrique, essai prospectif, randomisé comparant laparoscopique versus gastrectomie ouvert pour le cancer de l'estomac aux Pays-Bas, intitulé laparoscopique versus Open gastrectomie pour cancer gastrique but de (LOGICA-trial). de l'étude
le but de cette étude multicentrique, essai de supériorité prospective randomisée et contrôlée consiste à comparer gastrectomie laparoscopique versus gastrectomie ouverte chez les patients atteints d'un adénocarcinome gastrique résécable. Le paramètre d'évaluation principal est d'hospitalisation postopératoire. paramètres d'évaluation secondaires sont morbidité postopératoire et de la mortalité, les résultats oncologiques, réadmissions, la qualité de vie et la rentabilité.
Méthodes
Objectifs
L'objectif de cette étude est de comparer laparoscopique versus gastrectomie ouverte chez les patients souffrant de l'estomac résécable adénocarcinome au moyen d'un essai contrôlé randomisé. Le paramètre principal résultat est l'hospitalisation postopératoire jours. paramètres d'évaluation secondaires sont morbidité postopératoire et de la mortalité, les résultats oncologiques, réadmissions, la qualité de vie et la rentabilité. On suppose que la gastrectomie laparoscopique conduit à une hospitalisation plus courte, la morbidité postopératoire plus faible, moins de réadmissions, plus la rentabilité, la qualité post-opératoire plus élevé de la vie, et plus de patients propres à une chimiothérapie postopératoire, avec une mortalité similaire et les résultats oncologiques par rapport à la norme actuelle de les soins, la conception de l'étude
Cette ie
gastrectomie ouverte. est un essai non-aveugle, multicentrique prospective randomisée et contrôlée, comparant la supériorité laparoscopique versus gastrectomie ouverte chez les patients atteints d'un adénocarcinome gastrique résécable. Cette étude est menée en conformité avec les principes de la Déclaration d'Helsinki et de bonnes lignes directrices de pratique clinique. Le comité d'éthique indépendant de l'Université Medical Center Utrecht (UMC Utrecht) a approuvé cette étude pour tous les sites participants. consentement éclairé sera obtenu de tous les patients participants. le suivi de l'essai clinique sera mené par un observateur indépendant. Un conseil de surveillance des données (DSMB) est nommé pour évaluer le procès par analyse intermédiaire. De la population d'étude
patients (≥18 ans) histologiquement prouvé, chirurgicalement résécable (cT1-4a, N0-3b, M0) gastrique adénocarcinome sont admissibles à participer à l'étude. Les patients doivent avoir le statut de performance 0, 1 ou 2 selon la clinique Groupe européen d'oncologie (ECOG). Le consentement éclairé écrit est nécessaire inclusion et d'exclusion des critères de
patients sont définis comme suit:.
Critères d'inclusion:
Histologiquement adénocarcinome éprouvée de l'estomac
chirurgicalement résécable (cT1-4a , N0-3b, M0) tumeur
Age ≥ 18
ans statut de performance ECOG 0,1 ou 2.
éclairé consentir
critères d'exclusion Siewert type I tumeur (tumeur située entre 1 et 5 cm proximal de la jonction oeso-gastrique)
Grossesse
protocole d'étude
les patients seront informés et inclus dans le service de consultations externes en chirurgie à l'un des dix centres expérimentaux néerlandais suivants: University Medical Center Utrecht, Utrecht; Academic Medical Center, Amsterdam; Hôpital Catharina, Eindhoven; Erasmus Medical Center, Rotterdam; Leiden University Medical Center, Leiden; Zuyderland MC, Sittard; Hôpital Rijnstate, Arnhem; VU University Medical Center, Amsterdam; Hôpital ZGT, Almelo; Meander Medical Center, Amersfoort.
Le statut de performance (ECOG) des patients est évaluée. La ligne directrice néerlandaise sur le cancer gastrique sera utilisé pour guider des mesures de diagnostic préopératoire [15]. Selon cette directive, tous les patients inclus seront soumis gastro-oesophagoscopie avec biopsie et la tomodensitométrie du thorax et de l'abdomen pour identifier une maladie métastatique et l'extension de la maladie avant l'inclusion.
Les patients recevront une chimiothérapie périopératoire selon les directives néerlandaises actuelles pour cancer gastrique [15]. Après avoir signé un consentement éclairé, le coordonnateur de l'étude sera directement randomize participants au moyen d'un générateur de traitement aléatoire en ligne (Fig. 1), stratifiée par centre et type de résection (gastrectomie distale ou totale). Le chirurgien, le patient et le chercheur de coordination ne sont pas aveuglés pour le traitement alloué. Toutefois, les données-analyste sera aveuglé pendant la procédure allouée (Fig. 1). Figue. Les échantillons de sang de 1 organigramme LOGICA procès seront obtenus avant la chirurgie, directement après l'opération et le jour postopératoire deux pour surveiller la CRP et le nombre de leucocytes pour obtenir une indication de la réponse inflammatoire précoce après la chirurgie.
L'étude a commencé le 1er Décembre 2014 . L'inclusion et le suivi prendront 3 et 5 ans respectivement. La durée totale de l'étude sera de 8 ans. participants à l'étude peuvent quitter l'étude à tout moment, pour une raison quelconque, sans aucune conséquence. participants à l'étude seront remplacés par des sujets nouvellement recrutés et randomisés en cas de retrait avant la chirurgie. L'analyse sera sur une intention de traiter.
Gastrectomie totale
Le patient est placé en position couchée sous anesthésie générale. La gastrectomie totale conventionnelle ouverte est réalisée au moyen d'une laparotomie médiane supérieure. Dans le cas de la procédure laparoscopique, le nombre et le placement de la caméra, le travail et les ports d'assistance seront effectués en fonction des préférences des chirurgiens. Après l'établissement de pneumopéritoine et l'introduction du port de l'appareil photo, les ports de travail et les ports d'aide sont introduites sous vision directe.
Dans les deux procédures, d'abord le petit épiploon est divisé. Ensuite, les courbures moins et plus de l'estomac sont disséqués avec les ganglions lymphatiques locorégionales. L'artère gastrique gauche et de la veine sont sectionnés à leur origine. Ensuite, l'artère gastro-droite et l'artère gastrique droite sont sectionnés à leur origine. Le duodénum est divisé au moins 1 cm en aval du sphincter pylorique au moyen d'un endostapler. Par la suite, l'oesophage distal est disséquée du crus gauche et à droite et mobilisé, après quoi l'oesophage distal est sectionnée avec un endostapler. Frozen section histologie est réalisée afin d'évaluer l'étendue de l'invasion de la tumeur au niveau des plans de résection lorsque cela est indiqué. Le grand épiploon est réséqué séparément ou en bloc et marqué de manière uniforme. Dans la procédure laparoscopique le retrait de la pièce de résection avec lymphadénectomie en bloc et le grand épiploon se produit via un mini-laparotomie (max. 5-6 cm), qui doit être parcimonieuse musculaire. Ensuite, une oeso-jéjunostomie est réalisée au moyen d'une reconstruction de Roux-en-Y. La formation d'une poche jejunale et une jéjunostomie d'alimentation est facultative [16, 17] gastrectomie distale. The gastrectomie distale ouverte classique est réalisée au moyen d'une laparotomie médiane. Dans le cas de la procédure laparoscopique, le nombre et le placement de la caméra, le travail et les ports d'assistance seront effectués en fonction des préférences des chirurgiens. Dans les deux procédures, le petit épiploon est ouvert. Ensuite, la grande courbure de l'estomac est préparée. L'artère gastrique gauche et de la veine sont sectionnés à leur origine. Le ligament est divisé gastrocolique à 3 cm en aval de l'artère gastro-épiploïque, après quoi la plus grande courbure est squelettisée jusqu'au ligament gastro. La veine gastro-droite et l'artère sont sectionnés à son origine. Ensuite, les vaisseaux gastriques droite sont sectionnés. Le duodénum est divisé distale par rapport au sphincter pylorique au moyen d'un endostapler. Le côté proximal de l'estomac est divisé au moins 6 cm céphalique de la tumeur. Frozen section histologie est réalisée afin d'évaluer l'étendue de l'invasion de la tumeur au niveau du plan de résection distale. Relèvement du grand omentum est effectuée séparément ou en bloc et marqué de manière uniforme. Dans la procédure laparoscopique, le retrait de la pièce de résection avec lymphadénectomie et épiploon en bloc se produit via un mini-laparotomie (max. 5-6 cm), qui doit être parcimonieuse musculaire. Enfin, une gastro-jéjunostomie est réalisée avec la reconstruction Roux-en-Y [18, 19] noeud Lymphadénectomie
lymphe de dissection. Est effectuée selon les lignes directrices oncologiques néerlandais
et les lignes directrices de traitement du cancer gastrique japonais
[5, 20, 21]. Pour D2 lymphadénectomie ne pancréatico-splénectomie est réalisée depuis ceci est associé à une morbidité postopératoire et la mortalité sans bénéfice démontré [2]. En outre, la station ganglionnaire dix est pas disséqué pendant gastrectomie totale, car il n'a pas de valeur oncologique additif et est associée à une morbidité [2, 20]. stations ganglionnaires 1-3, 4d, 4SA, 4SB, 5-9, 11p, 11d et 12a sont disséqués au cours gastrectomie totale. stations ganglionnaires 1, 3, 4d, 4SB, 5-9, 11p et 12a sont disséqués pendant gastrectomie distale (Fig. 2). Figue. 2 ganglions lymphatiques gastriques
contrôle chirurgical et pathologique qualité
Toutes les procédures seront menées dans l'un des 10 centres participants. Pour assurer la qualité et de minimiser les différences entre les procédures laparoscopiques, tous les chirurgiens ont participé au cours «cours d'une journée sur gastrectomie mini-invasive", qui est organisé par l'UMC Utrecht. Tous les chirurgiens ont terminé leurs courbes d'apprentissage (n ≥ 20) pour gastrectomie laparoscopique. Les centres peuvent commencer par l'inclusion après l'un des surveillants (HRV ou JR) a supervisé au moins deux procédures laparoscopiques sur site ou a examiné au moins deux vidéos de gastrectomie laparoscopique dans lequel les normes prédéfinies pour gastrectomie laparoscopique ont été atteints [22]. Toutes les opérations laparoscopiques seront enregistrées sur vidéo pour le contrôle de la qualité.
Pour assurer la qualité pathologique, l'équipe chirurgicale sera séparément marquer spécimen excisé pour l'emplacement des stations de ganglions lymphatiques N1 et plans de résection. Le ganglion lymphatique N2 est disséqué et fourni dans des récipients séparés. l'évaluation pathologique sera effectuée par un pathologiste expérimenté dans chaque centre et sera examiné par un pathologiste central dans la UMC Utrecht. l'évaluation pathologique sera effectuée en utilisant un protocole standard et une liste de contrôle, mis au point par un pathologiste central de coordination de l'UMC Utrecht et y compris les caractéristiques de la tumeur, la radicalité, le nombre et l'emplacement des ganglions lymphatiques récoltés.
traitement postopératoires
Pour assurer une récupération rapide , la récupération améliorée après protocole de chirurgie (ERAS) de la société est suivie [16]. Mobilisation sous le contrôle commence immédiatement. Le jour postopératoire 1, l'alimentation orale liquide peut être initiée. Le traitement post-opératoire ne diffère pas entre les deux bras de traitement, à l'exception de l'analgésie péridurale, qui peut être lancé après des procédures ouvertes. Outre une péridurale, autre analgésie peut être donnée selon la préférence de l'hôpital local et sera enregistré.
Mesures de résultats
gastrectomie laparoscopique devrait être équivalent à ouvrir gastrectomie en termes de résultats oncologiques à court terme, tels que R0 taux -resection et le nombre de ganglions lymphatiques prélevés, mais pour conduire à un traumatisme chirurgical moins. Le principal résultat de cette étude est la longueur du séjour postopératoire. Critères de sortie sont ceux pour la récupération fonctionnelle et comprennent: a commencé avec la mobilisation, la prise orale ou entérale selon la demande nutritionnelle, sans fluides intraveineux supplémentaires et un contrôle adéquat de la douleur avec des médicaments par voie orale
mesures de résultats secondaires comprennent la morbidité postopératoire et la mortalité, les réadmissions,. coût-efficacité, les résultats oncologique et la qualité de vie. Des définitions normalisées seront utilisées pour des complications et comprennent une fuite anastomotique, sténoses anastomotiques et le nombre de dilatations, les complications respiratoires, des complications cardiaques, une fuite de chyle, hémorragie intra-abdominale, abcès intra-abdominal et infection de la plaie [23]. Toutes les complications seront classés selon le système Clavien-Dindo [24]. résultat oncologique sera mesurée par le taux de résection R0 et le nombre de ganglions lymphatiques réséqués. La qualité certifiée de vie questionnaires Euro Quality of Life-5D-5 L (EQ-5D-5 L), Organisation européenne pour la recherche et le traitement de la qualité du cancer de la vie Questionnaire 30 (EORTC QLQ-30) et le module Estomac 22 (EORTC QLQ-STO22) sera rempli en pré-opératoire et post-opératoire à 6 semaines, 6, 12, 24, 36, 48 et 60 mois après la chirurgie [25-27]. Les coûts seront basés sur les volumes enregistrés et les coûts unitaires associés aux deux procédures, y compris les coûts de l'hôpital et de soins intensifs séjour, les coûts des salles d'opération et les coûts associés aux complications et réinterventions. L'effet sera basée sur la qualité de vie et la productivité des patients. La productivité sera mesurée à l'aide de la santé et du travail Questionnaire Short Form (SF-HLQ) [28] D'autres paramètres de l'étude de. Comprennent les caractéristiques de base (sexe, âge, American Society of Anesthesiologists (ASA) classifications, l'IMC, les comorbidités, la chimiothérapie périopératoire ), péri-opératoire des résultats (de la perte de sang, la durée de la chirurgie, le taux de conversion), la survie (globale et sans maladie), les patients d'expérience (échelle visuelle analogique; EVA) pour la douleur, le temps pour revenir au régime de nutrition normal et le temps de revenir à activité quotidienne) et le poids. Le calcul de la taille de l'échantillon de l'ergonomie de chirurgiens sont mesurés au moyen de l'Effort Subjective mentale Questionnaire (SMEQ) [29].
Le paramètre principal résultat est la longueur du séjour postopératoire. L'hypothèse est que la gastrectomie laparoscopique se traduira par un court séjour hospitalier postopératoire par rapport à gastrectomie ouverte. Une méta-analyse récente a montré qu'une procédure laparoscopique a raccourci la durée médiane d'hospitalisation de 18 à 14 jours [7]. Il a été calculé (α = 0,05, puissance = 0,80) que 210 patients (105 dans chaque bras de traitement) sont nécessaires pour détecter cette réduction de 4 jours en hospitalisation postopératoire.
Analyse statistique
analyse aura lieu en utilisant SPSS logiciel statistique (SPSS Inc. Chicago, Illinois, États-Unis) et le calcul statistique R (R Fondation pour le calcul statistique, Vienne, Autriche). L'analyse des données sera effectuée sur une base en intention de traiter. Une analyse supplémentaire par protocole sera effectuée pour le type de tumeur, stade de la tumeur et le type de gastrectomie (distale par rapport au total).
différences dans l'amélioration des résultats primaires et secondaires entre les interventions sont analysées à l'aide linéaire modélisation à effets mixtes ou longitudinale régression de Poisson, en prenant les caractéristiques des patients concernés en compte [30]. Les valeurs manquantes seront imputées en utilisant des techniques d'imputation multiples. Les courbes de survie de Kaplan-Meier seront calculés pour évaluer les différences de sans maladie et la survie globale. des tests du log-rank seront utilisés pour comparer les courbes de survie et le modèle de régression de Cox seront utilisés pour réaliser une analyse multivariée.
coût-efficacité sera calculée en comparant les coûts et les effets en relation avec les deux stratégies jusqu'à un an après l'opération . Une perspective sociétale sera utilisée pour cette analyse, les coûts directs et indirects médicaux et non médicaux à savoir seront prises en compte. Après avoir analysé les coûts et les effets moyens pour les deux stratégies un rapport coût-efficacité différentiel sera calculée. Les résultats seront présentés en utilisant des avions coût-efficacité différentiel et des courbes d'acceptabilité coût-efficacité. Les coûts et les effets seront actualisés selon les directives néerlandaises. Bootstrapping sera utilisé pour évaluer l'incertitude dans l'équilibre entre les coûts et les effets
analyse intérimaire
résultats seront évalués par le DSMB après 105 patients sont inclus, en utilisant l'approche Peto (p < 0,001).. Stop-critères sont les suivants: < 70% R0-résections dans l'un des bras de l'étude et < 50% des 10 ganglions lymphatiques prélevés dans l'un des bras de l'étude. Si le DSMB soupçonne des effets indésirables, une réunion sera organisée entre le CSSD, le groupe de recherche d'essai et d'un statisticien indépendant. La décision finale est prise par le DSMB. Leur avis est envoyé au coordonnateur de l'étude et chercheur principal. Une copie de leur avis sera envoyé au comité d'éthique. Le rapport de procès ne sera pas arrêté pour la futilité (pas de différence hospitalisation postopératoire entre les interventions chirurgicales) comme le résultat de tous les paramètres de cette étude randomisée et contrôlée sur ce sujet sont pertinents pour les professionnels de santé concernés par ces procédures dans les hôpitaux occidentaux. The LOGICA-trial est un non-aveugle, multicentrique, prospective essai contrôlé randomisé, comparant laparoscopique versus gastrectomie ouverte, qui est la norme d'or chez les patients atteints d'un adénocarcinome gastrique résécable. Dans la version révisée de 2010 gastriques directives de traitement du cancer japonais, gastrectomie ouvert est considéré comme la procédure de premier choix pour les patients atteints de cancer de l'estomac résécable [5]. Toutefois, cette procédure est associée à une morbidité considérable [6].
Minimalement techniques invasives ont montré pour améliorer les résultats périopératoires dans d'autres procédures telles que colectomie pour le cancer du côlon et oesophagectomie pour cancer de l'œsophage [31, 32]. Pour gastrectomie, des études de populations asiatiques ont montré un avantage pour le patient après gastrectomie laparoscopique par rapport à ouvrir gastrectomie [7, 8, 10-12]. gastrectomie laparoscopique a été associée à faible perte de sang peropératoire, réduction du risque de complications post-opératoires et plus court séjour à l'hôpital. marge de résection, la lymphe récupération de noeud et le taux de survie à 5 ans étaient comparables. Ce fut au prix de plus de temps opératoire [7, 8, 10-12]. Cependant, les populations occidentales ont une tumeur de stade plus avancé, qui se trouve plus souvent dans l'estomac proximal et diagnostiqué le plus souvent à un âge plus par rapport à la population asiatique. Par conséquent, on ne sait pas si les résultats de ces études peuvent être extrapolées à la population occidentale [13, 14]. De plus, cet essai peut être utilisé pour évaluer les techniques laparoscopiques utilisées.
Dans la dernière décennie, la gastrectomie laparoscopique a été introduit dans plusieurs centres aux Pays-Bas. Pour évaluer cette technique, un essai randomisé est nécessaire.
Conclusion
Ceci est un essai contrôlé randomisé comparant gastrectomie laparoscopique avec le gastrectomie ouvert étalon-or pour le carcinome gastrique chirurgicalement résécable dans une population occidentale. On suppose que la gastrectomie laparoscopique se traduira par un court séjour d'hospitalisation postopératoire, diminution de la morbidité postopératoire, moins réadmissions, plus coût-efficacité, une meilleure qualité de vie postopératoire, avec une mortalité similaire et les résultats oncologiques, par rapport à ouvrir gastrectomie. De l'état de première instance
le comité d'éthique indépendant de l'UMC Utrecht (NL47444.041.14) a approuvé le protocole d'essai. Le recrutement des patients a commencé en Décembre 2014.
abréviations
DSMB:
Safety Monitoring Board données
ECOG:
européenne Clinical Oncology Group
UMC Utrecht:
University Medical Center Utrecht
EQ-5D-5L:
Euro Quality of Life-5D-5L
EORTC:
Organisation européenne pour la recherche et le traitement du cancer
SMEQ:
effort subjective mentale Questionnaire
SF-HLQ:
Short Form Health Questionnaire et du Travail
ASA:
American Society of Anesthesiologists
CRP:
protéine C-réactive
IMC: indice de masse corporelle
VAS:
visuel échelle analogique
TNM:
Tumor Node Métastase
Déclarations de les Remerciements
Nous tenons à remercier le Dr EH Koffijberg pour sa contribution à la conception de l'analyse coût-efficacité et le Dr L.M.G. Moons pour être l'expert indépendant de ce procès.
Intérêts concurrents
Ce procès est soutenu par une subvention de l'efficacité de la santé (837.002.502) de ZonMw. Johnson et Johnson ont fourni une subvention à l'éducation (NLEG0053) pour le contrôle de qualité chirurgicale. Les contributions de
Auteurs
Ce manuscrit est publié au nom de tous les membres du groupe LOGICA. Tous les auteurs ont participé à l'élaboration de l'étude et des protocoles d'origine. SSG, MIvBH, MDPL, GAPN, BPLW, JJBvL WODS, HHH, JHMBS, Kweh, EJSB, JER, EAK, MJvD, DLvdP, FD, WAD, IAMJB, MML, JPR et RVH sont responsables de l'entrée clinique. LH, HJFB, MFJS, JPR et RVH ont rédigé le document. Tous les auteurs ont apporté une contribution significative sur le papier au moyen de révisions et ont lu et approuvé le manuscrit final.
 Les plastiques maintenant couramment trouvés dans les selles humaines
Les plastiques maintenant couramment trouvés dans les selles humaines
 Faits saillants et principaux points à retenir du Boston Bacterial Meeting (BBM) 2019
Faits saillants et principaux points à retenir du Boston Bacterial Meeting (BBM) 2019
 Un test sanguin pour l'ADN microbien pourrait mettre en garde contre le cancer
Un test sanguin pour l'ADN microbien pourrait mettre en garde contre le cancer
 Une étude suggère un lien entre l'utilisation de probiotiques et le « brouillard cérébral »
Une étude suggère un lien entre l'utilisation de probiotiques et le « brouillard cérébral »
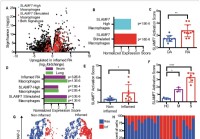 Un nouveau récepteur de macrophages super-activant pourrait expliquer l'hyper-inflammation dans les cas graves de COVID-19
Un nouveau récepteur de macrophages super-activant pourrait expliquer l'hyper-inflammation dans les cas graves de COVID-19
 Antibiotique X-206 efficace contre le SRAS-CoV-2 in vitro
Antibiotique X-206 efficace contre le SRAS-CoV-2 in vitro
 La respiration d'hydrogène ne vient pas de l'atoll de Bikini
En ces jours avec tous les discours stupides sur la guerre nucléaire, quand vous voyez le mot hydrogène, vous pouvez immédiatement penser à cette pauvre petite île du Pacifique, Atoll de Bikini, où il
La respiration d'hydrogène ne vient pas de l'atoll de Bikini
En ces jours avec tous les discours stupides sur la guerre nucléaire, quand vous voyez le mot hydrogène, vous pouvez immédiatement penser à cette pauvre petite île du Pacifique, Atoll de Bikini, où il
 MII beaucoup plus fréquente que prévu,
et ne fera quaugmenter à lavenir Il y a trois fois plus de personnes atteintes dune maladie intestinale chronique et débilitante appelée maladie inflammatoire de lintestin (MICI) quon ne le pensait au
MII beaucoup plus fréquente que prévu,
et ne fera quaugmenter à lavenir Il y a trois fois plus de personnes atteintes dune maladie intestinale chronique et débilitante appelée maladie inflammatoire de lintestin (MICI) quon ne le pensait au
 Il est sûr de nourrir les animaux avec des aliments crus,
trouve une nouvelle étude Une grande étude multinationale montre que les propriétaires danimaux ne pensent pas que nourrir les aliments crus augmente le risque dinfection pour les membres du ménage. L
Il est sûr de nourrir les animaux avec des aliments crus,
trouve une nouvelle étude Une grande étude multinationale montre que les propriétaires danimaux ne pensent pas que nourrir les aliments crus augmente le risque dinfection pour les membres du ménage. L