Pour savoir si une intervention pourrait augmenter le nombre de discussions entre les cliniciens et les patients atteints d'insuffisance cardiaque sur les types de traitements qu'ils souhaiteraient en fin de vie, également connu sous le nom de planification préalable des soins, des chercheurs de l'hôpital Mount Sinai ont mis au point une étude rigoureuse à six centres pour étudier une nouvelle intervention de communication. L'étude apparaît dans le Journal de l'American College of Cardiology .
Les médecins ont développé une intervention éducative sous la forme d'une session de formation de 90 minutes portant sur la planification préalable des soins et les étapes de désactivation, en plus d'enseigner des techniques de communication standardisées telles que poser des questions ouvertes et répondre aux émotions des patients lors d'une conversation sur une maladie grave.
Les résultats ont montré que l'intervention a amélioré la communication entre les cliniciens et ce dont les cliniciens ont parlé à leurs patients.
Chaque année, environ 100, 000 personnes bénéficient d'un défibrillateur cardioverteur implantable (DCI), un dispositif implanté dans la poitrine d'un patient pour surveiller en permanence le cœur et délivrer des impulsions électriques pour corriger un rythme cardiaque potentiellement mortel.
De nombreuses études ont démontré que les conversations sur la désactivation de la fonction de choc en fin de vie ont rarement lieu, et ainsi de nombreux patients sont choqués par leur appareil alors qu'ils meurent, une situation qui peut être douloureuse pour les patients et bouleversante pour leur famille.
Il s'agit de la première étude à notre connaissance qui démontre que nous pouvons changer le comportement des cardiologues en termes de façon dont ils s'adressent aux patients atteints d'une maladie cardiaque avancée, qui représente des millions de patients, un nombre qui ne manquera pas de croître à mesure que les patients vivent plus longtemps. »
Nathan Goldstein MD, Professeur, Chercheur principal, et auteur principal, Gériatrie et soins palliatifs, École de médecine Icahn au mont Sinaï
« C'est une chose terrible pour un patient de subir des chocs lorsqu'il meurt. Les patients ne se rendent pas compte que nous pouvons facilement désactiver l'appareil et les cliniciens ont du mal à évoquer l'option. quelque chose en qui ils ont confiance peut leur sauver la vie, " ajoute le Dr Goldstein.
Pour évaluer de nouvelles techniques de communication pour résoudre ce problème, Le Dr Goldstein a d'abord développé la session de formation, être soutenu par un système automatisé de rappel de dossier médical électronique. Puis, il a identifié des hôpitaux à travers le pays pour participer à l'essai, connu sous le nom de SAGESSE, une étude à six centres dans laquelle les cliniciens de trois hôpitaux recevraient l'éducation spéciale et trois non.
L'étude, menée de septembre 2011 à février 2016, et financé par le Cœur National, Institut du poumon et du sang, inclus 525 sujets atteints d'insuffisance cardiaque avancée qui avaient un DAI, 301 d'entre eux étaient dans des hôpitaux d'intervention et les 224 restants dans des hôpitaux de contrôle.
Parmi l'échantillon global de patients, les discussions sur la désactivation n'ont pas changé de manière statistiquement significative (14 % des patients dans l'intervention contre 12 % dans le groupe témoin). Cependant, parmi le sous-groupe de patients qui n'étaient pas candidats à des thérapies cardiaques avancées telles que la transplantation cardiaque ou la mise en place d'un dispositif d'assistance ventriculaire, le nombre de conversations sur la désactivation du DCI a doublé chez les patients du groupe d'intervention (25 %) par rapport à ceux du groupe témoin (11 %).
Dans un résultat secondaire, les patients de l'intervention étaient plus susceptibles d'avoir des conversations sur les objectifs de soins que les patients du groupe témoin (50 pour cent contre 37 pour cent). Les objectifs de soins font référence aux souhaits que les patients ont pour les résultats qu'ils attendent de leurs soins médicaux, au lieu de se référer uniquement aux traitements individuels.
En comprenant les souhaits et les désirs de traitements des patients, les cliniciens peuvent aider les patients à faire des choix plus éclairés concernant leurs soins médicaux. Cela peut inclure des choses telles que rester à l'hôpital ou recevoir des soins à domicile, si c'est une option. Dans ce contexte, Les conversations sur les objectifs des soins peuvent inclure la question de savoir quand et s'il faut désactiver le dispositif qui a maintenu le patient en vie.
"Nous avons été intrigués par cette découverte car elle suggère que les cardiologues peuvent adapter leur communication avec les patients en fonction de l'état clinique. De plus, que nous avons pu avoir un impact statistiquement significatif sur les conversations sur les objectifs de soins renforce davantage la preuve que notre formation peut faciliter l'amélioration de la communication, " dit le Dr Goldstein.
 Les microbes intestinaux des guêpes aident à vaincre les pesticides
Les microbes intestinaux des guêpes aident à vaincre les pesticides
 Faits saillants et principaux points à retenir du Boston Bacterial Meeting (BBM) 2019
Faits saillants et principaux points à retenir du Boston Bacterial Meeting (BBM) 2019
 Selon une étude, les cellules immunitaires intestinales pourraient être responsables des changements métaboliques
Selon une étude, les cellules immunitaires intestinales pourraient être responsables des changements métaboliques
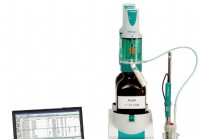 Détermination de la capacité de neutralisation des acides pour les antiacides en vente libre
Détermination de la capacité de neutralisation des acides pour les antiacides en vente libre
 Les coronavirus humains ont besoin de matériaux organiques pour se transférer efficacement entre les surfaces
Les coronavirus humains ont besoin de matériaux organiques pour se transférer efficacement entre les surfaces
 Les restrictions COVID-19 ont entraîné une baisse de 86% des infections à norovirus aux États-Unis,
Les restrictions COVID-19 ont entraîné une baisse de 86% des infections à norovirus aux États-Unis,
 Selon une étude, des microbes liés aux crises cardiaques
Une étude révélée lors du congrès de lESC 2019 qui sest tenu à Paris le week-end dernier révèle quune population microbienne anormale dans le corps peut entraîner une altération des plaques coronaires
Selon une étude, des microbes liés aux crises cardiaques
Une étude révélée lors du congrès de lESC 2019 qui sest tenu à Paris le week-end dernier révèle quune population microbienne anormale dans le corps peut entraîner une altération des plaques coronaires
 Les aliments végétaux peuvent transmettre des superbactéries résistantes aux antibiotiques aux humains
Des chercheurs de lUniversité de Californie du Sud (USC) lors de la réunion annuelle de lAmerican Society for Microbiology ont révélé que les aliments végétaux peuvent transmettre une résistance aux a
Les aliments végétaux peuvent transmettre des superbactéries résistantes aux antibiotiques aux humains
Des chercheurs de lUniversité de Californie du Sud (USC) lors de la réunion annuelle de lAmerican Society for Microbiology ont révélé que les aliments végétaux peuvent transmettre une résistance aux a
 Le bain de bouche a un impact sur les effets de l'exercice
Les scientifiques savent depuis longtemps que la pression artérielle chute après lexercice, mais le mécanisme na pas été entièrement élucidé. Une nouvelle étude montre que les bactéries dans la bouche
Le bain de bouche a un impact sur les effets de l'exercice
Les scientifiques savent depuis longtemps que la pression artérielle chute après lexercice, mais le mécanisme na pas été entièrement élucidé. Une nouvelle étude montre que les bactéries dans la bouche