 Kuva paksusuolen anatomiasta ja peräsuolen verenvuodon lähteistä
Kuva paksusuolen anatomiasta ja peräsuolen verenvuodon lähteistäVeri ulosteessa tai peräsuolen verenvuoto on oire sairaudesta tai tilasta.
Veren väri ulosteessa voi olla:
Veren syyt ulosteessa vaihtelevat vaarattomista, ärsyttävistä maha-suolikanavan tiloista, kuten peräpukamista tai peräaukon halkeamista, vakaviin tiloihin, kuten syöpään.
Lue lisää peräsuolen verenvuodon oireista »
Peräsuolen verenvuoto (tunnetaan lääketieteellisesti hematokeesia) tarkoittaa punaisen veren kulkua peräaukosta, usein sekoitettuna ulosteeseen ja/tai verihyytymiin. Sitä kutsutaan peräsuolen verenvuodoksi, koska peräsuole sijaitsee välittömästi peräaukon yläpuolella, mutta punaista verta ulosteessa saattaa tulla peräsuolesta, kuten myöhemmin kerrotaan, mutta se voi tulla myös muista maha-suolikanavan osista.) Peräsuolen vakavuus verenvuoto (eli vuoto veren määrä) vaihtelee suuresti. Useimmat peräsuolen verenvuotojaksot ovat lieviä ja loppuvat itsestään. Monet potilaat kertovat havainneensa vain muutaman pisaran tuoretta verta, joka muuttaa wc-veden vaaleanpunaiseksi, tai havainneensa veripisteitä pehmopaperissa pyyhkimisen jälkeen. Toiset saattavat raportoida, että lusikallinen tai kaksi verta on kulkeutunut lyhyesti. Yleensä lievä peräsuolen verenvuoto voidaan arvioida ja hoitaa lääkärin vastaanotolla ilman sairaalahoitoa tai kiireellistä diagnoosia ja hoitoa.
Verenvuoto voi myös olla kohtalaista tai vaikeaa. Kohtalaista verenvuotoa sairastavat potilaat erittävät toistuvasti suurempia määriä kirkkaan tai tummanpunaista (kastanjanruskeaa) verta, usein sekoitettuna ulosteeseen ja/tai verihyytymiin. Potilaat, joilla on vaikea verenvuoto, voivat ulostaa useita tai yhden suuren määrän verta sisältävän ulostamisen. Keskivaikea tai vaikea peräsuolen verenvuoto voi nopeasti tyhjentää potilaan veren, mikä johtaa heikkouden, huimauksen, lähes pyörtymisen tai pyörtymisen oireisiin, merkkejä alhaisesta verenpaineesta tai ortostaattista hypotensiota (verenpaineen lasku istuma- tai makuuasennosta noustessa). seisoma-asentoon). Harvoin verenvuoto voi olla niin vakavaa, että se aiheuttaa sokin verenhukan vuoksi. Keskivaikea tai vaikea peräsuolen verenvuoto arvioidaan ja hoidetaan yleensä sairaalassa. Potilaat, joilla on vähentyneen verimäärän merkkejä ja oireita, tarvitsevat usein kiireellistä sairaalahoitoa ja verensiirtoa.
Ulosteessa oleva veri tulee ensisijaisesti ylemmästä maha-suolikanavasta (vatsa ja pohjukaissuole, vaikka joskus ruokatorvesta) tai alemmasta maha-suolikanavasta (paksusuoli, peräsuole ja peräaukko). Vaikka ohutsuole voi myös olla veren lähde ulosteessa, verrattuna maha-suolikanavan ylä- ja alaosaan, ohutsuole on harvoin lähde. Useimmat ihmiset ajattelevat veren ulosteessa tarkoittavan, että uloste sisältää punaista verta, mutta tämä ei aina pidä paikkaansa. Kuten aiemmin mainittiin, verinen uloste voi olla kastanjanruskea tai musta.
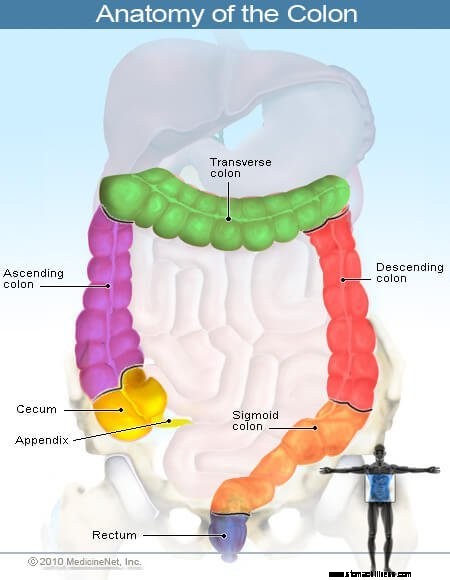
Paksusuoli on ruoansulatuskanavan osa, jonka läpi sulamaton ruoka kulkee sen jälkeen, kun ruoan sulava osa on sulanut ja imeytynyt ohutsuolessa. Paksusuoli on ensisijaisesti vastuussa veden poistamisesta sulamattomasta ruoasta ja sulamattoman ruoan varastoinnista, kunnes se poistuu elimistöstä ulosteena. Peräsuoli on paksusuolen viimeiset 15 cm (6 tuumaa). Noin tuuman pituinen peräaukon kanava yhdistää peräsuolen peräaukon aukkoon, jonka läpi uloste kulkee, kun se poistuu kehosta. Paksusuoli, peräsuoli, peräaukko ja peräaukko muodostavat yhdessä pitkän (useita jalkaa pituisen) lihaksikkaan putken, joka tunnetaan myös paksusuolena, paksusuolena tai alempana maha-suolikanavana.
Kaksoispiste voidaan jakaa edelleen kolmeen alueeseen; oikea kaksoispiste, poikittainen kaksoispiste ja vasen kaksoispiste. Oikea paksusuoli, joka tunnetaan myös nousevana paksusuolena, on paksusuolen osa, johon ohutsuolesta peräisin oleva sulamaton ruoka kerääntyy ensimmäisen kerran. Se on kauimpana peräsuolesta, peräaukon kanavasta ja peräaukosta. Poikittainen kaksoispiste muodostaa sillan oikean ja vasemman paksusuolen välille. Vasen kaksoispiste koostuu laskevasta kaksoispisteestä ja sigmoidisesta paksusuolesta. Sigmoidinen paksusuoli yhdistää laskevan paksusuolen peräsuoleen.
Veren väri ulosteessa riippuu usein ensisijaisesti verenvuodon sijainnista maha-suolikanavassa. Yleensä mitä lähempänä verenvuotokohtaa on peräaukkoa, sitä kirkkaampaa punaista veri on. Siten verenvuoto peräaukosta, peräsuolesta ja sigmoidisesta paksusuolesta on yleensä kirkkaan punaista, kun taas poikittaisesta paksusuolesta ja oikeasta paksusuolesta tuleva verenvuoto on yleensä tummanpunaista tai kastanjanruskeaa. Ylemmän ruoansulatuskanavan verenvuodon yhteydessä ja riippuen siitä, kuinka kauan veri pysyy mahassa ja ohutsuolessa, ulosteen väri muuttuu kirkkaan punaisesta kastanjanruskeaksi mustaksi. Punaista tai kastanjanruskeaa verta ulosteessa kutsutaan yleisimmin peräsuolen verenvuodoksi.
Mahasta ja pohjukaissuolesta usein tuleva verenvuoto on mustaa, "tervaista" (tahmeaa) ja haisee pahalta. Mustaa, haisevaa ja tervaista ulostetta kutsutaan melenaksi. Melena tapahtuu useimmiten, kun verenvuoto on mahalaukussa, jossa veri on alttiina hapolle, tai kun se on ohutsuolessa pitkän aikaa; melena voi kuitenkin ilmaantua myös paksusuolen verenvuodon yhteydessä, jos veren kulkeutuminen paksusuolen läpi on hidasta ja suoliston bakteereille on riittävästi aikaa hajottaa veri kemikaaleiksi (hematiiniksi), jotka ovat mustia.
Veri sigmoidisesta paksusuolesta, peräsuolesta ja peräaukosta ei yleensä pysy paksusuolessa tarpeeksi kauan, jotta bakteerit voivat muuttaa sen mustaksi. Harvoin massiivinen verenvuoto oikeasta paksusuolesta, ohutsuolesta tai mahalaukun tai pohjukaissuolen haavaumista voi aiheuttaa nopean veren kulkeutumisen maha-suolikanavan läpi ja johtaa kirkkaan punaiseen peräsuolen verenvuotoon. Näissä tilanteissa veri liikkuu paksusuolen läpi niin nopeasti, ettei bakteereilla ole tarpeeksi aikaa muuttaa verta tummemmaksi tai mustaksi.
Toinen ulosteessa olevan veren "tyyppi" on piilevä veri. Okkulttinen maha-suolikanavan verenvuoto tarkoittaa hidasta verenhukkaa ylempään tai alempaan maha-suolikanavaan, joka ei muuta ulosteen väriä tai aiheuta näkyvää kirkkaan punaista verta. Veri ulosteessa havaitaan vain testaamalla ulosteesta veri (ulosteen piilevän veren testaus) laboratoriossa. Okkulttisella verellä ulosteessa on monia samoja syitä kuin peräsuolen verenvuodolla, ja siihen voi liittyä samoja oireita kuin aktiivisempaan verenvuotoon. Esimerkiksi hidas verenvuoto haavaista, paksusuolen polyypeistä tai syövistä voi saada pieniä määriä verta sekoittumaan ja katoamaan ulosteeseen. Krooninen piilevä verenvuoto liittyy usein anemiaan, joka johtuu raudan menetyksestä veren mukana (raudanpuuteanemia).


Immuunijärjestelmäsi ja
UC-komplikaatiot
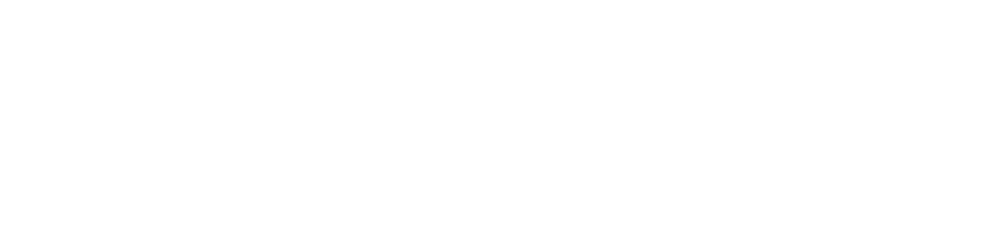
Monet sairaudet ja tilat voivat aiheuttaa peräsuolen verenvuotoa. Yleisiä syitä ovat:
Kuten aiemmin mainittiin, on myös mahdollista, että "peräsuolen verenvuoto" tulee mahasta ja pohjukaissuolesta, pääasiassa haavaumista, syövistä ja angiodysplasioista.
Anaalihalkeama on melko yleinen, kivulias tila, jossa peräaukon limakalvo repeytyy. Peräaukon halkeama johtuu yleensä fyysisestä traumasta, joka johtuu ummetuksesta tai voimakkaasta suolen liikkeestä kireän peräaukon lihaksen kautta tai fyysinen trauma voi myös olla myötävaikuttavia tekijöitä. Kun iho on repeytynyt, jokainen myöhempi ulostaminen voi olla tuskallista, ja kipu on usein vaikeaa. Peräaukon halkeaman yhteydessä esiintyvä verenvuoto on pieni ja se havaitaan yleensä wc-kulhossa tai wc-paperissa kirkkaan punaisena. Peräaukon halkeaman oireita pidetään yleisesti peräpukamina, mutta peräpukamat eivät yleensä aiheuta kipua suolen liikkeissä.
Peräpukamat ovat peräaukon sisällä olevia kudosmassoja tai -möykkyjä ("tyynyjä"), jotka sisältävät verisuonia. Vaikka useimmat ihmiset ajattelevat, että peräpukamat ovat epänormaaleja, niitä esiintyy kaikilla. Vain silloin, kun peräpukamien pehmusteet suurenevat, peräpukamat ovat alttiita ulosteesta aiheutuville traumalle ja aiheuttavat ongelmia (kuten verenvuotoa tai peräaukon epämukavuutta) ja niitä pidetään epänormaalina tai sairautena. Kuten peräaukon halkeamat, verenvuoto peräpukamista on yleensä lievää eikä aiheuta anemiaa tai matalaa verenpainetta. Harvoin henkilölle voi kehittyä raudanpuuteanemia useiden kuukausien tai vuosien aikana toistuvan peräpukaman verenvuodon seurauksena, varsinkin jos raudan saanti on vähäistä.
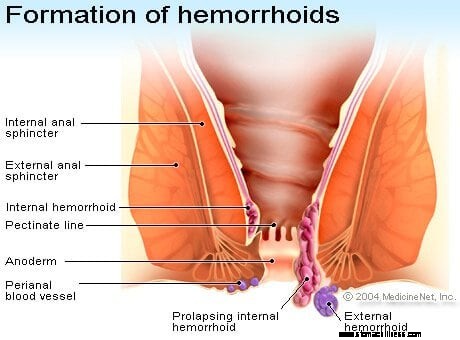 Kuva peräpukamien muodostumisesta
Kuva peräpukamien muodostumisesta
Paksusuolen ja peräsuolen kasvaimet ovat kasvaimia (massoja), jotka syntyvät paksusuolen seinämästä. Paksusuolen hyvänlaatuisia kasvaimia kutsutaan yleensä polyypeiksi niiden muodon vuoksi. Paksusuolen pahanlaatuiset kasvaimet ovat syöpiä, ja useimpien uskotaan kehittyneen polyypeistä. Verenvuoto paksusuolen polyypeistä ja syövistä on yleensä lievää (verenhukan määrä on pieni), ajoittaista, eikä se yleensä aiheuta matalaa verenpainetta tai shokkia.
Paksusuolen ja peräsuolen syövät ja polyypit voivat aiheuttaa kirkkaan punaista peräsuolen verenvuotoa, kastanjanruskeaa ulostetta ja joskus melenaa. Peräsuolen ja sigmoidisen paksusuolen lähellä sijaitsevat paksusuolen syövät ja polyypit aiheuttavat todennäköisemmin lievää ajoittaista kirkkaan punaista peräsuolen verenvuotoa, kun taas oikeanpuoleisessa paksusuolessa sijaitsevat paksusuolen syövät aiheuttavat todennäköisemmin piilevää verenvuotoa, joka voi ajan myötä johtaa kohtalaiseen tai vaikeaan raudan määrään. puutosanemia.
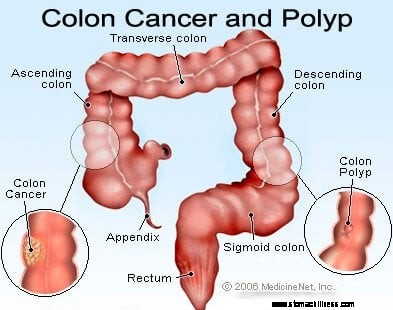 Kuva paksusuolen syöpää ja paksusuolen polyyppeja
Kuva paksusuolen syöpää ja paksusuolen polyyppeja
Divertikuloosi on tila, jossa paksusuolessa on ulostuloja (pieniä säkkejä). Divertikulaaria esiintyy suurimmalla osalla 50–60-vuotiaista. Paksusuolen divertikuloiden syytä ei täysin tunneta, mutta syynä voi olla vuosia kestänyt korkea paine paksusuolen sisällä tai paksusuolen seinämän heikkous. Divertikulaarit ovat pysyviä, eikä mikään ruokavalio saa niitä katoamaan. Ainoa tapa päästä eroon divertikuloista on poistaa kirurgisesti se osa paksusuolesta, joka sisältää divertikulan. Divertikuloosia sairastavalla henkilöllä on tyypillisesti monia divertikuloita hajallaan koko paksusuolessa, mutta divertikulaarit ovat yleisimpiä sigmoidissa ja laskevassa paksusuolessa.
Useimmilla divertikuloosipotilailla on vähän oireita tai ei ollenkaan oireita. Divertikuloosi ei ole ongelma, ellei divertikuliitti repeä ja seurauksena on infektio (absessi), jota kutsutaan divertikuliittiksi. Divertikuliitti aiheuttaa vatsakipua, kuumetta ja arkuutta yleensä vasemmassa alavatsassa. Verenvuotoa voi harvoin esiintyä divertikuluksesta, kun infektio heikentää divertikulaarin sisällä olevaa verisuonia ja se repeytyy.
Verenvuoto divertikuloosista (divertikulaarinen verenvuoto) ilman divertikuliittia on kivutonta. Verenvuoto divertikuloosista on yleensä vakavampaa ja vilkkaampaa kuin verenvuoto peräaukon halkeamista, peräpukamista ja paksusuolen kasvaimista. Divertikulaarinen verenvuoto on yleisin syy keskivaikeaan tai vaikeaan peräsuolen verenvuotoon, joka vaatii sairaalahoitoa ja verensiirtoja iäkkäillä länsimaissa.
Kun verenvuotoa esiintyy sigmoidikoolonissa sijaitsevassa divertikulmassa, verenvuoto on yleensä kirkkaan punaista. Kun verenvuotoa esiintyy oikeanpuoleisessa tai nousevassa paksusuolessa sijaitsevassa divertikulmassa, verenvuoto voi olla myös kirkkaan punaista, jos verenvuoto on nopeaa ja läpikulku paksusuolen läpi on nopeaa; väri on kuitenkin todennäköisemmin tummanpunainen, kastanjanruskea tai joskus jopa musta (melena).
Verenvuoto divertikuloosista on yleensä lyhyttä (se loppuu itsestään). Divertikulaarinen verenvuoto pyrkii kuitenkin uusiutumaan. Potilas voi esimerkiksi kokea useita peräsuolen verenvuotojaksoja divertikuloista saman sairaalahoidon aikana. Jopa sairaalasta kotiutumisen jälkeen osa potilaista, joilta ei ole poistettu leikkauksella divertikulaarista paksusuolen osaa, kokee uuden divertikulaarisen verenvuodon 4–5 vuoden sisällä.
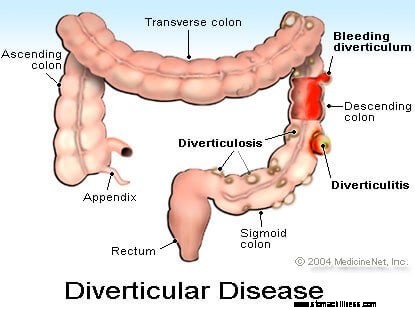 Kuva divertikulaarisesta sairaudesta (divertikuliitti)
Kuva divertikulaarisesta sairaudesta (divertikuliitti)
Meckelin diverticulum on ulostulopussi (säkki), joka työntyy ulos ohutsuolesta lähellä ohutsuolen ja paksusuolen risteystä. Sitä esiintyy syntymästä lähtien ja sitä esiintyy pienellä osalla väestöstä. Jotkut Meckelin divertikulaarit voivat erittää happoa, kuten vatsa, ja happo voi aiheuttaa haavaumia divertikulman sisäkalvossa tai ohutsuolen kudoksissa divertikulaarin vieressä. Nämä haavaumat voivat vuotaa verta. Verenvuoto Meckelin divertikuluksesta on yleisin lasten ja nuorten aikuisten maha-suolikanavan verenvuodon syy. Verenvuoto Meckelin divertikuluksesta on kivutonta, mutta voi olla nopeaa ja voi aiheuttaa kirkkaan punaisia, tummanpunaisia tai kastanjanruskeita ulosteita.
Epänormaalia laajentuneiden verisuonten kerääntymiä esiintyy usein juuri paksusuolen, ohutsuolen tai vatsan sisäkalvon alla. Näitä epänormaaleja verisuonia kutsutaan angiodysplasioksi. Angiodysplasiat voidaan yleensä nähdä helposti endoskopian aikana kirkkaan punaisina, hämähäkkimäisinä vaurioina juuri paksusuolen limakalvon alla. Vaikka angiodysplasioita voi esiintyä missä tahansa paksusuolessa, ne ovat yleisimpiä oikeassa tai nousevassa paksusuolessa. Angiodysplasioiden syytä ei tunneta, mutta niitä esiintyy useammin ihmisten ikääntyessä. Angiodysplasioista johtuva verenvuoto on kivutonta ja voi johtaa kirkkaan punaisiin, tummanpunaisiin, kastanjanruskeisiin tai mustiin ulosteisiin. Angiodysplasiat voivat myös aiheuttaa piilevää verenvuotoa ja raudanpuuteanemiaa.
Koliitti tarkoittaa paksusuolen tulehdusta. Proktiitti tarkoittaa peräsuolen tulehdusta. Useat erilaiset sairaudet voivat aiheuttaa paksusuolentulehdusta ja proktiittia. Näitä ovat bakteeri- tai virusinfektio, haavainen paksusuolitulehdus tai proktiitti, Crohnin paksusuolitulehdus, iskeeminen paksusuolitulehdus ja säteilykoliitti tai proktiitti.
Haavainen paksusuolitulehdus , haavainen proktiitti ja Crohnin paksusuolentulehdus ovat paksusuolen kroonisia tulehduksellisia sairauksia, jotka johtuvat kehon immuunijärjestelmän yliaktiivisuudesta. Nämä sairaudet voivat aiheuttaa vatsakipua, ripulia ja veristä ripulia (veren kanssa sekoitettua ripulia). Joskus voi esiintyä kohtalaista tai vaikeaa peräsuolen verenvuotoa. Verenvuoto johtuu paksusuolen haavaumista.
Kuten haavainen paksusuolitulehdus ja Crohnin paksusuolitulehdus , infektiot - bakteeri- ja harvemmin virusperäiset - voivat tulehduttaa paksusuolen, mikä johtaa vatsakipuihin, ripuliin ja jopa veriseen ripuliin. Harvoin infektiot voivat aiheuttaa kohtalaista tai vaikeaa peräsuolen verenvuotoa. Esimerkkejä peräsuolen verenvuotoa aiheuttavista infektioista ovat Salmonella , Shigella , kampylobakteeri , C. difficile , E. Coli O157:H7 ja sytomegalovirus (viimeinen henkilöillä, joilla on HIV-infektio).
Iskeeminen paksusuolitulehdus on paksusuolen tulehdus, joka syntyy, kun paksusuolen verenkierto vähenee äkillisesti. Tämä johtuu useimmiten verihyytymisestä, joka tukkii pienen valtimon, joka toimittaa verta paksusuolen osaan. Verenvirtauksen äkillinen heikkeneminen voi johtaa paksusuolen haavaumiin ja aiheuttaa äkillisen vakavan alavatsan kouristelevan kivun, jota seuraa peräsuolen verenvuoto. Yleisin osa paksusuolesta, johon iskeeminen paksusuolentulehdus vaikuttaa, on pernan taivutus (paksusuolen osa, jossa poikittainen paksusuole liittyy vasempaan paksusuoleen). Ikeemisen paksusuolitulehduksen aikana menetetty veren määrä on yleensä pieni. Peräsuolen verenvuoto ja iskeemisen paksusuolentulehduksen aiheuttama vatsakipu häviävät yleensä itsestään useiden päivien kuluttua. Paksusuolen haavat paranevat yleensä muutaman viikon kuluttua.
Säteily vatsasyöpien hoito voi aiheuttaa akuutisti sädekoliittia, mutta paksusuolen sisäkalvossa ja paksusuolen verisuonissa voi esiintyä pysyviä muutoksia, jotka voivat johtaa verenvuotoon monta vuotta hoidon jälkeen. Yleinen esimerkki on säteilyproktiitti, joka johtuu lantion säteilystä eturauhassyövän hoitoon. Säteilyproktiitin aiheuttama peräsuolen verenvuoto on yleensä lievää, mutta joskus se voi olla riittävän kroonista aiheuttamaan anemian.
Kolonoskopian aikana löydetyt paksusuolen polyypit yleensä poistetaan, prosessia kutsutaan polypektomiaksi. Verenvuotoa voi esiintyä polypektomiapaikalla päivistä viikkoihin polyypin poistamisen jälkeen. Tällaista verenvuotoa kutsutaan viivästyneeksi polypektomian jälkeiseksi verenvuodoksi. Pienemmät polyypit (kooltaan 2-3 mm) voidaan poistaa biopsiapihdeillä. Verenhukan määrä pihtien käytöstä on yleensä pieni, eikä viivästyneitä verenvuotoja esiinny. Suuremmat polyypit (suuremmat kuin 5-10 mm) poistetaan kuitenkin yleensä sähkökirurgisella virvelellä. Nämä ansat on kytketty koneeseen, joka tuottaa sähkövirtaa. Polyyppi on silmukassa virvelen sisällä, ja sähkövirta johdetaan virvelen läpi. Sähkövirta katkaisee polyypin ja kauterisoi ("lämpösaumaa") polyyppien pohjassa olevan kudoksen. Kauterisointi estää verenvuotoa polypektomian aikana; kauterisaatiokohta kuitenkin paranee haavan muodostuessa. Harvoin nämä haavaumat voivat vuotaa verta useista päivistä jopa 2-3 viikkoon polypektomian jälkeen. Polypektomian jälkeinen verenvuoto voi toisinaan olla nopeaa ja vakavaa, ja se voi olla kirkkaan punaista, tummanpunaista, kastanjanruskeaa tai mustaa.
Harvoin nopea ja vakava verenvuoto ylemmästä maha-suolikanavasta (esimerkiksi mahalaukun tai pohjukaissuolen haavaumat) voi aiheuttaa kirkkaan punaista peräsuolen verenvuotoa. Muita harvinaisia syitä ovat suurempien verimäärien vuotaminen maha-suolikanavaan verisuonen repeytyessä. Tämä voi tapahtua, kun maha-suolikanavan haava syöpyy läheiseen valtimoon tai kun valtimosiirre, esimerkiksi aortan aneurysman korjaamiseen käytetty aorttasiirre, syöpyy maha-suolikanavaan. Vielä harvinaisempaa on verenvuoto peräsuolen haavasta tai ohutsuolen kasvaimet.
Peräsuolen verenvuotoa hoitaa yleensä gastroenterologi, paksu- ja peräsuolenkirurgi tai proktologi.
Veri ulosteessa ei ole normaalia, ja siitä tulee ilmoittaa terveydenhuollon ammattilaiselle. On kuitenkin tiettyjä tilanteita, joita voidaan pitää kiireellisinä, ja lääkärinhoitoon tulee hakeutua välittömästi. Näitä tilanteita ovat:
Peräsuolen verenvuodon sijainnin ja syyn tarkka diagnoosi on tärkeä oikean hoidon ja uusien verenvuotojen ehkäisemisen kannalta. Diagnoosi perustuu historiaan ja fyysiseen tutkimukseen, anoskopiaan, joustavaan sigmoidoskopiaan, kolonoskopiaan, radionuklidiskannauksiin, angiogrammeihin ja verikokeisiin.
Potilaan ikä voi tarjota tärkeän vihjeen peräsuolen verenvuodon syystä. Esimerkiksi keskivaikea tai vaikea peräsuolen verenvuoto teini-ikäisillä ja nuorilla aikuisilla tulee todennäköisemmin Meckelin divertikulaarista. Kohtalainen tai vaikea peräsuolen verenvuoto iäkkäillä henkilöillä johtuu todennäköisemmin divertikuloosista tai angiodysplasioista. Lievä peräsuolen verenvuoto aikuisella, joka on saanut aikaisempaa vatsan alueen sädehoitoa, voi johtua säteilyproktiitista.
Muiden oireiden esiintyminen tai puuttuminen voi myös tarjota tärkeitä vihjeitä. Verenvuoto divertikuloosista, angiodysplasioista ja Meckelin divertikuloista ei yleensä liity vatsa- tai peräsuolen kipuun. Peräsuolen verenvuotoa iskeemisestä paksusuolitulehduksesta edeltää usein äkillinen alavatsan kouristeleva kipu. Kuumetta, vatsakipua ja ripulia esiintyy usein infektiosta johtuvan paksusuolentulehduksen, haavaisen paksusuolitulehduksen tai Crohnin paksusuolitulehduksen yhteydessä. Lievä verenvuoto, johon liittyy kipua peräaukon alueella ulostamisen (ulosteen) aikana, viittaa verenvuotoon peräaukon halkeamasta. Äskettäinen muutos suolistotottumuksissa, kuten lisääntyvä ummetus tai ripuli, viittaa paksusuolensyövän mahdollisuuteen.
Peräaukon tarkastus voi paljastaa verenvuotoa peräpukamasta tai peräaukon halkeamasta. Valitettavasti useimmat peräpukamat ja halkeamat eivät vuoda aktiivisesti, kun potilas saapuu lääkärin vastaanotolle. Näin ollen vaikka lääkäri havaitsikin peräpukaman tai peräaukon halkeaman, hän ei voi olla varma, että ne ovat verenvuodon syy. Siksi joustava sigmoidoskopia tai kolonoskopia on tehtävä muiden mahdollisesti vakavampien verenvuodon syiden sulkemiseksi pois.
Anoskooppi on kolme tuumaa pitkä, kapeneva, metallista tai kirkkaasta muovista valmistettu ontto putki, jonka leveämmässä päässä on halkaisija noin tuuma. Anoskooppi voidellaan ja kapeneva pää työnnetään peräaukkoon, peräaukon kautta ja peräsuoleen. Kun anoskooppi vedetään pois, alue, jossa sisäisiä peräpukamia ja peräaukon halkeamia löytyy, näkyy hyvin. Potilaan rasittaminen, ikään kuin heillä olisi ulostaminen, voi tehdä peräpukamista näkyvämmiksi.
Löytyykö peräpukamia ja peräaukon halkeamia vai ei, jos peräsuolen verenvuotoa on ollut, peräsuolen yläpuolella oleva paksusuoli on tutkittava muiden tärkeiden verenvuodon syiden sulkemiseksi pois. Tutkimus peräsuolen yläpuolelta voidaan suorittaa joko joustavalla sigmoidoskopialla tai kolonoskopialla, joiden avulla lääkäri voi tutkia vastaavasti noin kolmanneksen tai koko paksusuolen.
Joustava sigmoidoskopia käyttää joustavaa sigmoidoskooppia, kuituoptista katseluputkea, jonka kärjessä on valo. Se on lyhyempi versio kolonoskoopista. Se asetetaan peräaukon läpi, ja lääkäri käyttää sitä peräsuolen, sigmoidikoolonin ja osan tai koko laskevan paksusuolen tutkimiseen. Se on hyödyllinen divertikuloiden, paksusuolen polyyppien ja syöpien havaitsemiseen peräsuolessa, sigmoidissa paksusuolessa ja laskevassa paksusuolessa. Joustavaa sigmoidoskopiaa voidaan käyttää myös haavaisen paksusuolitulehduksen, haavaisen proktiitin ja joskus Crohnin paksusuolitulehduksen ja iskeemisen paksusuolitulehduksen diagnosoimiseen.
Arvostaan huolimatta joustava sigmoidoskopia ei pysty havaitsemaan syöpiä, polyyppejä tai angiodysplasioita poikittais- ja oikeasta paksusuolesta. Joustava sigmoidoskopia ei myöskään pysty diagnosoimaan paksusuolentulehdusta, joka on joustavan sigmoidoskoopin ulottumattomissa. Näiden rajoitusten vuoksi kolonoskopia voi olla tarpeen. Joustavan sigmoidoskopian etuna kolonoskopiaan verrattuna on, että se voidaan suorittaa ilman paksusuolen valmistelua tai vain yhden tai kahden peräruiskeen jälkeen.
Kolonoskopia on toimenpide, jonka avulla tutkija (yleensä gastroenterologi) voi arvioida koko paksusuolen sisäosan. Tämä saavutetaan työntämällä joustava katseluputki (kolonoskooppi) peräaukkoon ja siirtämällä sitä sitten hitaasti suoraan näön alla peräsuolen ja koko paksusuolen läpi. Kolonoskooppi voi usein saavuttaa ohutsuolen osan, joka on oikean paksusuolen vieressä.
Kolonoskopia on yleisimmin käytetty menetelmä peräsuolen verenvuodon sekä piilevän verenvuodon arvioinnissa. Sitä voidaan käyttää polyyppien, syöpien, divertikuloosin, haavaisen paksusuolitulehduksen, haavaisen proktiitin, Crohnin paksusuolitulehduksen, iskeemisen paksusuolitulehduksen ja angiodysplasioiden havaitsemiseen koko paksu- ja peräsuolessa.
Jos on mahdollista, että verenvuoto tulee paksusuolen yläpuolelta, ja esophagogasatroduodenal endoskooppinen tutkimus (EGD) on myös tehtävä ylemmän maha-suolikanavan verenvuodon lähteen tunnistamiseksi tai poissulkemiseksi.
Jos ulosteesta ei löydy ylempää tai alemman ruoansulatuskanavan verenlähdettä, ohutsuolesta epäillään verenvuodon lähteenä. Ohutsuolen tutkimiseen on kaksi tapaa. Ensimmäinen on videokapseli, iso pilleri, joka sisältää pienoiskameran, pariston ja lähettimen, joka niellään ja välittää kuvat ohutsuolesta langattomasti tallentimeen, joka kulkee vatsan päällä. Toinen tapa tutkia ohutsuolea on erikoistunut endoskooppi, joka on samanlainen kuin ylemmän maha-suolikanavan endoskopiassa ja kolonoskopiassa käytettävät endoskoopit. Näiden endoskooppien etuna videokapseliin verrattuna on, että verenvuotovaurioista voidaan ottaa biopsia ja hoitaa, mitä ei voida tehdä kapselilla. Valitettavasti ohutsuolen enteroskopia on aikaa vievää eikä sitä ole yleisesti saatavilla. Potilaat on usein lähetettävä keskuksiin, joissa on saatavilla ohutsuolen enteroskopia.
On olemassa kahdenlaisia radionuklidiskannauksia, joita käytetään ruoansulatuskanavan verenvuodon paikan määrittämiseen; Meckelin skannaus ja merkittyjen punasolujen (RBC) skannaus.
Meckelin skannaus on skannaus Meckelin divertikulaarin havaitsemiseksi. Radioaktiivista kemikaalia ruiskutetaan potilaan suoneen, ja ydinkameraa (kuten Geiger-laskuria) käytetään potilaan vatsan skannaamiseen. Radioaktiivinen kemikaali poimii ja konsentroi happoa erittävän kudoksen Meckelin divertikulumissa, ja se näkyy skannauksessa "kuumana" alueena oikealla alavatsalla.
Merkittyjä RBC-skannauksia käytetään ruoansulatuskanavan verenvuodon sijainnin määrittämiseen. Veren ottamisen jälkeen potilaan punasoluihin kiinnitetään radioaktiivista kemikaalia ja "merkityt" punasolut ruiskutetaan takaisin potilaan laskimoon. Jos maha-suolikanavan verenvuoto on aktiivista, radioaktiiviset punasolut vuotavat suoleen, jossa verenvuoto tapahtuu, ja ne näkyvät kuumana alueena ydinkameralla. Eräs merkityn punasolututkimuksen haittapuoli on, että verenvuoto ei näy kuumana alueena, jos aktiivista verenvuotoa ei ole skannaushetkellä. Siten se voi epäonnistua verenvuotokohdan diagnosoinnissa, jos verenvuoto on ajoittaista ja skannaus tehdään verenvuotojaksojen välillä. Toinen skannauksen haittapuoli on, että se vaatii kohtuullisen määrän verenvuotoa kuuman alueen muodostamiseksi. Siten se voi epäonnistua verenvuodon paikan diagnosoinnissa, jos verenvuoto on liian hidasta. Merkitty RBC-skannaus on turvallinen, ja se voidaan tehdä nopeasti ja ilman potilaalle epämukavuutta.
Valitettavasti merkityt RBC-skannaukset eivät ole kovin tarkkoja verenvuodon tarkan sijainnin määrittämisessä; on usein huono korrelaatio sen välillä, missä merkitty RBC-skannaus osoittaa verenvuodon, ja todellisen verenvuotokohdan välillä, joka havaittiin leikkauksen aikana. Siksi merkittyihin punasoluskannauksiin ei voida luottaa auttamaan kirurgia päättämään, mikä maha-suolikanavan alue on poistettava, jos verenvuoto on vakava tai jatkuva ja vaatii leikkausta. Jos kuvassa kuitenkin näkyy kuuma alue, se tarkoittaa yleensä aktiivista verenvuotoa, ja potilas voi olla ehdokas viskeraaliseen angiogrammiin verenvuotokohdan paikantamiseksi tarkemmin.
Viskeraalinen angiogrammi on röntgentutkimus maha-suolikanavan verisuonista. Lääkäri (yleensä erikoiskoulutettu radiologi) asettaa ohuen, pitkän katetrin nivusissa olevaan verisuoniin ja siirtää katetrin kärjen röntgensäteen ohjauksessa yhteen suoliliepeen valtimoista (valtimot, jotka toimittavat verta ruuansulatuskanava). Säteilyä läpäisemätön väriaine ruiskutetaan katetrin läpi suoliliepeen valtimoon. Jos verenvuotoa on aktiivista, röntgenfilmillä voidaan nähdä väriaineen vuotavan maha-suolikanavaan. Visceral angiograms are accurate in locating rapid bleeding in the gastrointestinal tract, but it is not useful if the bleeding is slow or has stopped at the time of the angiogram.
The visceral angiogram is not widely used because of its potential complications such as kidney damage from the dye, allergic reactions to the dye, and the formation of blood clots in the mesenteric arteries. It is reserved for patients who have severe and continuous bleeding and in whom colonoscopy cannot locate the site of the bleeding.
Magnetic resonance imaging (MRI) and CT scan can both be used in a manner similar to X-rays in visceral angiography, a diagnostic procedure that has been discussed previously. The use of MRI and CT angiography for diagnosis in gastrointestinal bleeding is a relatively recent development, and their value has not been clearly defined. They could be considered experimental.
If there is concern about bleeding coming from the stomach or duodenum, nasogastric tube aspiration can be done. A thin, flexible rubber or plastic tube is passed through the nose and into the stomach. The liquid contents of the stomach then are aspirated and examined for visible blood. (The contents also can be tested for occult blood.) If the bleeding is coming from the stomach, there may be visible blood in the aspirate. There also may be visible blood if the bleeding is coming from the duodenum if some of the blood leaks retrograde back into the stomach. The main difficulty in interpreting results of aspiration is that there may be no blood if the bleeding has stopped even temporarily. Therefore, the absence of blood in the aspirate cannot completely exclude the stomach as the source of the bleeding. Only esophagogastroduodenoscopy can exclude causes of upper gastrointestinal bleeding.
If there is major concern about bleeding coming from the esophagus, stomach or duodenum, an esophagogastricduodenoscopy (EGD) can be done using an endoscope similar to the endoscope used for colonoscopy.
Blood tests such as a complete blood count (CBC) and iron levels in the blood play no role in locating the site of gastrointestinal bleeding; however, the CBC and blood iron levels may help to determine whether bleeding is acute or chronic, since an anemia (low red blood cell count) associated with iron deficiency suggests chronic bleeding over many weeks or months. Colonic conditions commonly causing iron deficiency anemia include colon polyps, colon cancers, colon angiodysplasias, and chronic colitis.
When a patient loses a large amount of blood suddenly, as with moderate or severe acute rectal bleeding, the lost blood is replaced by fluid from the body's tissues. This influx of fluid dilutes the blood and leads to anemia (a reduced concentration of red blood cells). It takes time, however, for the tissue fluid to replace the lost blood within the blood vessels. Therefore, soon after a sudden episode of major bleeding, there may be no anemia. It takes many hours and even a day or more for the anemia to develop while tissue fluid slowly dilutes the blood. For this reason, a red blood cell count early after bleeding is not reliable for estimating the severity of the bleeding.
Treatment and management of rectal bleeding include
Moderate to severe rectal bleeding can cause the loss of enough blood to result in weakness, low blood pressure, dizziness, or fainting, and even shock. Patients with these symptoms usually are hospitalized. They need to be quickly treated with intravenous fluids and/or blood transfusions to replace the blood that has been lost so that diagnostic tests such as colonoscopies and angiograms can be performed safely to determine the cause and location of the bleeding.
Patients with severe iron deficiency anemia may need hospitalization for blood transfusions followed by prolonged treatment with oral iron supplements (tablets). Patients with iron deficiency anemia as a result of chronic gastrointestinal blood loss should undergo tests (such as colonoscopy) to determine the cause of the chronic blood loss.
Unless anemia is severe, patients with mild rectal bleeding from colon polyps, colon cancers, anal fissures, and hemorrhoids usually do not need hospitalization. Mild anemia can be treated with oral iron supplements while tests are performed to diagnose the cause of bleeding.
Colonoscopy is the most widely used procedure for the diagnosis and treatment of rectal bleeding. Most colonoscopies are performed after administration of oral laxatives to cleanse the bowel of stool, blood, and blood clots. However, in emergency situations such as when the bleeding is severe and continuous, a doctor may choose to perform an emergency colonoscopy without first cleansing the large bowel. In trained and experienced hands, the risk of either elective (delayed) or urgent colonoscopy is small. (Colon perforation, the most common complication, is rare). The benefits usually far outweigh the potential risks.
Colonoscopy is useful for both diagnosing the cause and determining the location of the bleeding. Locating the site of bleeding is especially important in diverticular bleeding. Even though most diverticular bleeding stops spontaneously without the need for surgery, patients with severe, recurrent, or continuous diverticular bleeding may need surgery to remove the bleeding diverticulum. Since a patient typically has numerous diverticula scattered throughout the colon, colonoscopy may be able to determine which diverticulum is bleeding prior to surgery. Without an accurate knowledge of the location of the bleeding diverticulum, the surgeon may have to perform an extensive colon resection (which is not as desirable as removing a small section of the colon) in order to make sure that the bleeding diverticulum is removed.
Nevertheless, colonoscopy has limitations. During colonoscopy doctors may not find active bleeding from a specific diverticulum. He/she may only find a colon filled with blood along with scattered diverticula. In such situations, the diagnosis of diverticular bleeding is assumed if no other cause for the bleeding such as colitis or colon cancer is found. In these situations, there is always some uncertainty about the location of the bleeding. Small, bleeding angiodysplasias also may be difficult to see and may be missed in a colon filled with blood. This is when radionuclide scans and visceral angiograms may be helpful. If the patient starts bleeding again, an urgent, tagged RBC scan followed by a visceral angiogram may demonstrate the location of the bleeding.
Colonoscopy also cannot positively diagnose bleeding from a Meckel's diverticulum because the colonoscope usually cannot reach the part of the small intestine in which the Meckel's diverticulum is located. But colonoscopy still can be helpful in establishing the diagnosis of a bleeding Meckel's diverticulum. Thus, in a young patient with rectal bleeding, a colonoscopy showing a blood filled colon without another source of bleeding, particularly if accompanied by an abnormal Meckel's scan, makes the diagnosis of Meckel's diverticulum bleeding highly likely. Surgical resection of the Meckel's diverticulum should result in permanent cure with no recurrence of bleeding.
Colonoscopy is more than just a diagnostic tool; it can also be used to stop bleeding by removing (snaring) bleeding polyps, by cauterizing (sealing with electrical current) bleeding angiodysplasias or postpolypectomy ulcers and, occasionally, by cauterizing actively bleeding blood vessels inside diverticula. Cauterization during colonoscopy is usually accomplished by inserting a long cauterizing probe through the colonoscope. Colonoscopy with cauterization has been used to stop bleeding in many patients with bleeding from diverticula or angiodysplasias, thereby decreasing their need for blood transfusions, shortening their hospital stays, and avoiding surgery.
When colonoscopy cannot identify the site of bleeding or is unable to stop recurrent or continuous bleeding, visceral angiograms may be helpful. When a bleeding site is identified by an angiogram, medications can be infused through the angiographic catheter to constrict the bleeding blood vessel and stop the bleeding, Microscopic coils also can be infused through the catheter to plug (embolize) the bleeding blood vessel, thereby stopping the bleeding.
If colonoscopy and visceral angiogram cannot stop continuous bleeding or prevent rebleeding, then surgery becomes necessary. Ideally, the site of bleeding has been identified by colonoscopy, nuclear scans, or visceral angiogram, so that the surgeon can target the site of bleeding for exploration and excision. For example, a surgeon can usually resect a colon cancer, a bleeding polyp, or a Meckel's diverticulum with precision. Sometimes, the exact site of bleeding cannot be established, and the surgeon will have to perform an extensive colon resection under the presumption that a diverticulum or angiodysplasia is the cause of the bleeding.
Mild rectal bleeding from anal fissures and hemorrhoids usually can be treated with local measures such as sitz baths, hemorrhoidal creams, and stool softeners. If these measures fail, several nonsurgical and surgical treatments are available.
Most diseases that cause rectal bleeding are likely preventable, but it often is not possible.
The prognosis depends upon the underlying cause of the bleeding. Fortunately, the cause of rectal bleeding often is benign, and due to hemorrhoids or an anal fissure.
It is important to never ignore blood in the stool or rectal bleeding. It may be a clue to a serious illness and the earlier a diagnosis can be made, the better the chance for a cure.
 Kuinka muutin ympäri maata… sairastumatta
Kuinka muutin ympäri maata… sairastumatta
 Lääketieteellinen marihuana ja IBS-hoito
Lääketieteellinen marihuana ja IBS-hoito
 Vuotava suolisto ja mikrobien dysbioosi voivat edistää sytokiinimyrskyä vakavasti sairaissa COVID-19-tapauksissa
Vuotava suolisto ja mikrobien dysbioosi voivat edistää sytokiinimyrskyä vakavasti sairaissa COVID-19-tapauksissa
 3 kosteuttavaa juomaa, joita tarvitset riippumatta siitä, onko sinulla ummetusta tai ripulia
3 kosteuttavaa juomaa, joita tarvitset riippumatta siitä, onko sinulla ummetusta tai ripulia
 Maitohappobakteerit ja suolistobakteerit edistävät rukiin terveyshyötyjä,
Maitohappobakteerit ja suolistobakteerit edistävät rukiin terveyshyötyjä,
 Kuinka mikä tahansa resepti tekee suolen terveeksi
Kuinka mikä tahansa resepti tekee suolen terveeksi
 Kuinka lentää kansainvälisesti SIBO:lla
21 parasta vinkkiä kansainväliseen lentämiseen SIBO:n avulla Pelottaako ajatus matkustamisesta SIBOn kanssa? Oletko huolissasi, ettet voi enää koskaan lähteä kotoa? Hyvä uutinen on, että SIBO:n saam
Kuinka lentää kansainvälisesti SIBO:lla
21 parasta vinkkiä kansainväliseen lentämiseen SIBO:n avulla Pelottaako ajatus matkustamisesta SIBOn kanssa? Oletko huolissasi, ettet voi enää koskaan lähteä kotoa? Hyvä uutinen on, että SIBO:n saam
 Aivosuolen yhteys IBS:ssä
Aivojen ja suoliston välisen yhteyden toimintahäiriö voi olla ärtyvän suolen oireyhtymän (IBS) aiheuttaja. IBS on kaikkea muuta kuin yksinkertainen, ja tutkijat katsovat suoliston ulkopuolelle ja koht
Aivosuolen yhteys IBS:ssä
Aivojen ja suoliston välisen yhteyden toimintahäiriö voi olla ärtyvän suolen oireyhtymän (IBS) aiheuttaja. IBS on kaikkea muuta kuin yksinkertainen, ja tutkijat katsovat suoliston ulkopuolelle ja koht
 Syövän diagnosoimiseen käytetyt verikokeet
Vaikka yksikään verikoe ei voi diagnosoida syöpää, jotkut verikokeet voivat auttaa syövän diagnosoinnissa. Jos epäillään syöpää, voidaan määrätä verikokeita. Myös verikokeita käytetään syövän seulomis
Syövän diagnosoimiseen käytetyt verikokeet
Vaikka yksikään verikoe ei voi diagnosoida syöpää, jotkut verikokeet voivat auttaa syövän diagnosoinnissa. Jos epäillään syöpää, voidaan määrätä verikokeita. Myös verikokeita käytetään syövän seulomis