 Matsmältningsbesvär kan ha många olika orsaker.
Matsmältningsbesvär kan ha många olika orsaker.
Matsmältningsbesvär eller dyspepsi är en störning där det kan finnas symtom på
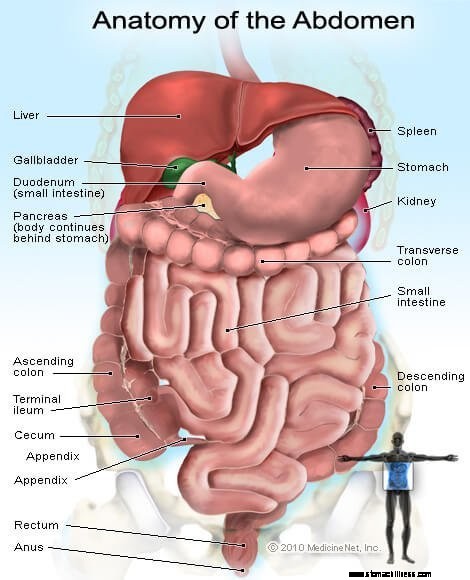 Bild på organen och körtlarna i buken
Bild på organen och körtlarna i buken Dyspepsi (besvär) beskrivs bäst som en funktionell sjukdom. (Ibland kallas det för funktionell dyspepsi.) Begreppet funktionell sjukdom är särskilt användbart när man diskuterar sjukdomar i mag-tarmkanalen. Konceptet gäller de muskulära organen i mag-tarmkanalen, matstrupen, magen, tunntarmen, gallblåsan och tjocktarmen som styrs av nerver. Vad som menas med termen funktionell är att antingen musklerna i organen eller nerverna som styr organen inte fungerar normalt, och som ett resultat av detta fungerar inte organen normalt, och dysfunktionen orsakar symtomen. De nerver som styr organen inkluderar inte bara nerverna som ligger i organens muskler utan även nerverna i ryggmärgen och hjärnan.
Vissa gastrointestinala sjukdomar kan ses och diagnostiseras med blotta ögat, såsom magsår och kan ses vid operation, på röntgen och genom endoskopi. Andra sjukdomar kan inte ses med blotta ögat men kan ses och diagnostiseras under mikroskop. Till exempel kan gastrit (inflammation i magen) diagnostiseras genom mikroskopisk undersökning av biopsier av magen. Däremot kan gastrointestinala funktionella sjukdomar inte ses med blotta ögat eller mikroskop. Följaktligen, och som standard, är funktionella gastrointestinala sjukdomar sådana som involverar abnorm funktion hos gastrointestinala organ där avvikelserna inte kan ses i organen med vare sig blotta ögat eller mikroskopet.
I vissa fall kan den onormala funktionen påvisas genom tester (till exempel studier av magtömning eller studier av antro-duodenal motilitet). Testerna är dock ofta komplexa, är inte allmänt tillgängliga och upptäcker inte tillförlitligt de funktionella abnormiteterna.
Ibland visar sig sjukdomar som anses vara funktionella i slutändan vara förknippade med abnormiteter som kan ses med blotta ögat eller under mikroskop. Sedan flyttar sjukdomen ut ur den funktionella kategorin. Ett exempel på detta skulle vara Helicobacter pylori (H. pylori) infektion i magen. Vissa patienter med milda övre gastrointestinala symtom som ansågs ha onormal funktion i magen eller tarmarna har visat sig ha magar infekterade med H. pylori . Denna infektion kan diagnostiseras under mikroskop genom att identifiera bakterien i biopsier från magen. När patienter behandlas med antibiotika kan H. pylori och symtomen försvinner. Således igenkännande av infektioner med Helicobacter pylori har tagit bort några patienters symtom från kategorin funktionella sjukdomar.
Skillnaden mellan funktionell sjukdom och icke-funktionell sjukdom kan i själva verket vara suddig. Således har även funktionella sjukdomar troligen associerade biokemiska eller molekylära abnormiteter som i slutändan kommer att kunna mätas. Till exempel kan funktionella sjukdomar i mage och tarmar i slutändan visa sig vara associerade med minskade eller ökade nivåer av normala kemikalier i mag-tarmorganen, ryggmärgen eller hjärnan. Ska en sjukdom som påvisas bero på en minskad eller ökad kemikalie fortfarande betraktas som en funktionell sjukdom? I denna teoretiska situation kan vi inte se avvikelsen med blotta ögat eller mikroskopet, men vi kan mäta det. Om vi kan mäta en associerad eller orsakande abnormitet, bör sjukdomen inte längre anses fungerande, trots att sjukdomen (symptomen) orsakas av onormal funktion? Svaret är oklart.
Trots bristerna i termen, funktionell, är begreppet en funktionell abnormitet användbar för att närma sig många av de symtom som härrör från muskelorganen i mag-tarmkanalen. För att upprepa, detta koncept gäller de symtom för vilka det inte finns några associerade avvikelser som kan ses med blotta ögat eller mikroskopet.
Även om dyspepsi är en eller flera viktiga funktionella sjukdomar, är det viktigt att nämna flera andra funktionella sjukdomar. En andra stor funktionell sjukdom är irritabel tarm, eller IBS. Symtomen på IBS tros främst härröra från tunntarmen och/eller tjocktarmen. Symtomen på IBS inkluderar buksmärtor som åtföljs av förändringar i tarmrörelser (avföring), främst förstoppning eller diarré. Faktum är att matsmältningsbesvär och IBS kan vara överlappande sjukdomar eftersom upp till hälften av patienterna med IBS också har symtom på matsmältningsbesvär. En tredje distinkt funktionell störning är bröstsmärta som inte är hjärt. Denna smärta kan efterlikna hjärtsmärta (angina), men den är inte associerad med hjärtsjukdom. I själva verket tros bröstsmärta som inte är hjärtsmärtor ofta beror på en funktionell abnormitet i matstrupen.
Funktionella störningar i mag-tarmkanalen kategoriseras ofta efter involveringsorganet. Det finns alltså funktionella störningar i matstrupen, magen, tunntarmen, tjocktarmen och gallblåsan. Mängden forskning som har gjorts med funktionella störningar är störst i matstrupen och magen (till exempel icke-hjärtsmärta i bröstet, matsmältningsbesvär), kanske för att dessa organ är lättast att nå och studera. Forskning om funktionella störningar som påverkar tunntarmen och tjocktarmen (IBS) är svårare att bedriva och det råder mindre enighet bland forskningsstudierna. Detta är förmodligen en återspegling av komplexiteten i aktiviteterna i tunntarmen och tjocktarmen och svårigheten att studera dessa aktiviteter. Funktionella sjukdomar i gallblåsan (kallade biliär dyskinesi), som de i tunntarmen och tjocktarmen, är svårare att studera, och för närvarande är de mindre väldefinierade. Var och en av de funktionella sjukdomarna är förknippade med sin egen uppsättning karakteristiska symtom.
Matsmältningsbesvär är en av de vanligaste åkommorna i tarmen (tarmarna) och drabbar uppskattningsvis 20 % av personerna i USA. Kanske bara 10% av de drabbade faktiskt söker läkarvård för sin matsmältningsbesvär. Matsmältningsbesvär är inte en särskilt bra term för sjukdomen eftersom den antyder att det finns "dyspepsi" eller onormal matsmältning, och så är det troligen inte fallet. Faktum är att ett annat vanligt namn för dyspepsi är matsmältningsbesvär, som av samma anledning inte är bättre än termen dyspepsi! Läkare hänvisar ofta till tillståndet som icke-ulcusdyspepsi för att skilja det från de vanligare symtomen eller sårrelaterade symtomen.
Vi brukar tänka på symtom på matsmältningsbesvär som härrörande från den övre mag-tarmkanalen, i första hand magsäcken och första delen av tunntarmen. Dessa symtom inkluderar:
Symtomen framkallas oftast av att äta, vilket är en tid då många olika mag-tarmfunktioner uppmanas att samverka. Denna tendens att uppstå efter måltider är vad som gav upphov till den felaktiga uppfattningen att matsmältningsbesvär kan orsakas av en abnormitet i matsmältningen.
Alla vet att när de har lindriga bukbesvär, lindrar rapningar ofta problemet. Detta beror på att överdriven luft i magen ofta är orsaken till lindriga bukbesvär; som ett resultat tvingar människor rapningar när lindriga bukbesvär känns, oavsett orsaken. Tyvärr, om det inte finns någon överdriven gas som ska drivas ut, gör påtvingade rapningar inget annat än att dra in luft i matstrupen. Vanligtvis drivs denna luft ut under samma rapning (kallad en supradiafragmatisk rapning), men luften kan också komma in i magen och i sig leda till överskottsgas som måste drivas ut med ytterligare rapningar.
Om problemet som orsakar obehag inte är överdriven luft i magen, ger rapningar inte lindring. Som nämnts tidigare kan det till och med göra situationen värre genom att öka luften i magen. När rapningar inte lindrar besvären ska rapningen ses som ett tecken på att något kan vara fel i buken, och orsaken till besvären ska sökas. Rapning i sig hjälper dock inte läkaren att avgöra vad som kan vara fel eftersom rapningar kan förekomma i praktiskt taget alla buksjukdomar eller tillstånd som orsakar obehag.
Det är lämpligt att diskutera rapningar i detalj eftersom det är ett vanligt missuppfattat symptom i samband med matsmältningsbesvär.
Överdriven luft i magen är inte den enda orsaken till rapningar.
Matsmältningsbesvär är en kronisk sjukdom som vanligtvis varar i flera år, om inte en livstid. Det visar dock periodicitet, vilket innebär att symtomen kan vara mer frekventa eller allvarliga i dagar, veckor eller månader och sedan mindre frekventa eller svåra i dagar, veckor eller månader. Orsakerna till dessa fluktuationer är okända. På grund av fluktuationerna är det viktigt att bedöma effekterna av behandling under många veckor eller månader för att vara säker på att eventuell förbättring beror på behandlingen och inte bara på en naturlig fluktuation i sjukdomens frekvens eller svårighetsgrad.
En detaljerad historia från patienten och en fysisk undersökning ofta kommer att antyda orsaken till dyspepsi. Rutinmässiga screeningblodprover utförs ofta för att leta efter ledtrådar till oanade sjukdomar. Undersökningar av avföring är en del av utvärderingen eftersom de kan avslöja infektion, tecken på inflammation eller blod och leda till ytterligare diagnostiska tester. Känslig avföringstestning (antigen/antikropp) för Giardia lamblia skulle vara rimligt eftersom denna parasitinfektion är vanlig och kan vara akut eller kronisk. Vissa läkare gör blodprov för celiaki (sprue), men värdet av att göra detta är oklart. (Dessutom, om en EGD planeras, kommer biopsier av tolvfingertarmen vanligtvis att ställa diagnosen celiaki.) Om bakteriell överväxt av tunntarmen övervägs kan testning av väte utandningsluft övervägas.
Det finns många tester för att utesluta icke-funktionella gastrointestinala sjukdomar. Den primära frågan är dock att bestämma vilka tester som är rimliga att utföra. Eftersom varje fall är individuellt kan olika tester vara rimliga för olika patienter. Trots det utförs ofta vissa grundläggande tester för att utesluta icke-funktionell gastrointestinal sjukdom. Dessa tester identifierar anatomiska (strukturella) och histologiska (mikroskopiska) sjukdomar i matstrupen, magen och tarmarna.
Både röntgen och endoskopier kan identifiera anatomiska sjukdomar. Endast endoskopier kan dock diagnostisera histologiska sjukdomar eftersom biopsier (vävnadsprover) kan tas under proceduren. Röntgentesterna inkluderar:
Det är inte förvånande att många gastrointestinala (GI) sjukdomar har associerats med matsmältningsbesvär. Men många icke-GI-sjukdomar har också associerats med matsmältningsbesvär. Exempel på icke-GI-orsaker till matsmältningsbesvär inkluderar
Det är dock inte klart hur dessa icke-GI-sjukdomar kan orsaka matsmältningsbesvär.
En annan viktig orsak till matsmältningsbesvär är droger. Många läkemedel är ofta förknippade med matsmältningsbesvär, till exempel icke-steroida antiinflammatoriska läkemedel (NSAID som ibuprofen), antibiotika och östrogener. Faktum är att de flesta läkemedel rapporteras orsaka matsmältningsbesvär hos åtminstone vissa personer med funktionella symtom.
Patienter med funktionella störningar, inklusive matsmältningsbesvär, lider ofta av depression och/eller ångest. Det är dock oklart om depressionen och ångesten är orsaken eller resultatet av de funktionella störningarna eller inte är relaterade till dessa störningar. (Depression och ångest är vanliga och därför kan deras förekomst tillsammans med funktionella störningar vara tillfälligheter.) Flera kliniska prövningar har visat att antidepressiva medel är effektiva vid IBS för att lindra buksmärtor. Antidepressiva läkemedel har också visat sig vara effektiva vid oförklarlig (icke-hjärt-) bröstsmärta, ett tillstånd som tros representera en dysfunktion i matstrupen. Antidepressiva medel har inte studerats tillräckligt vid andra typer av funktionella störningar, inklusive matsmältningsbesvär. Det är förmodligen rimligt att behandla patienter med matsmältningsbesvär med psykofarmaka om de har måttlig eller svår depression eller ångest.
De antidepressiva medlen verkar vid funktionsstörningar i relativt låga doser som har liten eller ingen effekt på depression. Man tror därför att dessa läkemedel inte fungerar genom att bekämpa depression, utan på olika sätt (genom olika mekanismer). Dessa läkemedel har till exempel visat sig justera (modulera) nervernas aktivitet och även ha smärtstillande (smärtlindrande) effekter.
Vanligt använda psykofarmaka inkluderar tricykliska antidepressiva medel, desipramin (Norpramin) och trimipramin (Surmontil). Även om studier är uppmuntrande är det ännu inte klart om den nya klassen av antidepressiva medel, serotoninåterupptagshämmarna som fluoxetin (Prozac), sertralin (Zoloft) och paroxetin (Paxil), är effektiva vid funktionella störningar, inklusive matsmältningsbesvär.
Kostfaktorer har inte studerats väl vid behandling av matsmältningsbesvär. Ändå associerar människor ofta sina symtom med specifika livsmedel (som sallader och fetter). Även om specifika livsmedel kan förvärra symtomen på matsmältningsbesvär, är de vanligtvis inte orsaken till matsmältningsbesvär. (Intolerans mot specifika livsmedel, till exempel laktosintolerans [mjölk] och allergier mot vete, ägg, soja och mjölkprotein anses inte vara funktionella sjukdomar som matsmältningsbesvär). Det vanliga placebosvaret vid funktionella störningar som matsmältningsbesvär kan också förklara förbättringen av symtomen hos vissa människor med eliminering av specifika livsmedel.
Kostfiber rekommenderas ofta för patienter med IBS, men fiber har inte studerats vid behandling av matsmältningsbesvär. Ändå är det förmodligen rimligt att behandla patienter med matsmältningsbesvär med fiber om de också har förstoppning.
Intolerans mot laktos (sockret i mjölk) får ofta skulden för matsmältningsbesvär. Eftersom matsmältningsbesvär och laktosintolerans båda är vanliga, kan de två tillstånden existera samtidigt. I denna situation kommer begränsning av laktos att förbättra symtomen på laktosintolerans, men kommer inte att påverka symptomen på matsmältningsbesvär. Laktosintolerans är lätt att fastställa genom en mjölkprovokation som testar effekterna av laktos (väteutandningstestning) eller genom att prova en strikt laktoselimineringsdiet. Om laktos bedöms vara ansvarig för några eller alla symtom, är det lämpligt att eliminera laktosinnehållande livsmedel. Tyvärr slutar många patienter att dricka mjölk eller äta mjölkhaltig mat utan goda bevis för att det förbättrar deras symtom. Detta är ofta skadligt för deras intag av kalcium som kan bidra till osteoporos.
En av de matämnen som oftast förknippas med symtomen på matsmältningsbesvär är fett. Det vetenskapliga beviset för att fett orsakar matsmältningsbesvär är svagt. Det mesta av stödet är anekdotiskt (inte baserat på noggrant gjorda, vetenskapliga studier). Ändå är fett en av de mest potenta influenserna på mag-tarmfunktionen. (Det tenderar att sakta ner mag-tarmmusklerna samtidigt som det får musklerna i gallblåsan att dra ihop sig.) Därför är det möjligt att fett kan förvärra matsmältningsbesvär även om det inte orsakar det. Dessutom kan en minskning av intaget av fett lindra symtomen. En strikt diet med låg fetthalt kan uppnås ganska enkelt och är värt att prova. Dessutom finns det andra hälsorelaterade skäl till att minska fettet i kosten.
Andra kostfaktorer, fruktos och andra sockerrelaterade livsmedel (fermenterbara, oligodi- och monosackarider och polyoler eller FODMAPs), har föreslagits som orsak till matsmältningsbesvär eftersom många människor inte smälter helt och absorberar dem innan de når den distala tarmen. Fruktosintolerans och kanske även FODMAP-intolerans kan diagnostiseras med ett väteutandningstest med fruktos och behandlas genom eliminering av fruktos och/eller FODMAP-innehållande livsmedel från kosten. Tyvärr är fruktos och FODMAPs utbredda bland frukter och grönsaker, och fruktos finns i höga koncentrationer i många livsmedelsprodukter sötade med majssirap. Således kan en eliminationsdiet vara svår att upprätthålla.
En av de ledande teorierna för orsaken till matsmältningsbesvär är abnormiteter i hur mag-tarmmusklerna fungerar. Musklernas funktion kan vara onormalt ökad, onormalt minskad, eller den kan vara okoordinerad. Det finns mediciner som kallas glattmuskelavslappnande medel som kan minska muskelaktiviteten och andra läkemedel som kan öka musklernas aktivitet, så kallade främjande läkemedel.
Många av symtomen på matsmältningsbesvär kan förklaras utifrån minskad aktivitet i mag-tarmmusklerna som resulterar i långsam transport (transit) av mat genom mage och tarm. (Det är tydligt, som diskuterats tidigare, att det finns andra orsaker till dessa symtom förutom långsam transitering.) Sådana symtom inkluderar illamående, kräkningar och uppblåst mage. När transiten är allvarligt påverkad kan även bukuppsvällning (svullnad) uppstå och kan resultera i buksmärtor. (Tidlig mättnad är osannolikt en funktion av långsam transitering eftersom den inträffar för tidigt för att långsam transitering ska få konsekvenser.) Teoretiskt sett bör läkemedel som påskyndar transporten av mat, hos åtminstone vissa patienter, lindra symtom på matsmältningsbesvär som beror på för att långsamma transporter.
Antalet promotilitetsläkemedel som är tillgängliga för klinisk användning är begränsat. Studier av deras effektivitet vid matsmältningsbesvär är ännu mer begränsade. Det mest studerade läkemedlet är cisaprid (Propulsid), ett främjande läkemedel som drogs tillbaka från marknaden på grund av allvarliga hjärtbiverkningar. (Nyare läkemedel som har liknande effekter men som saknar toxiciteten håller på att utvecklas.) De få studierna med cisaprid för matsmältningsbesvär var inkonsekventa i sina resultat. Vissa studier visade fördelar medan andra visade ingen fördel. Cisaprid var effektivt hos patienter med allvarliga tömningsproblem i magen (gastropares) eller kraftigt bromsad mattransport genom tunntarmen (kronisk intestinal pseudo-obstruktion). Dessa två sjukdomar kan eller kanske inte är relaterade till matsmältningsbesvär.
Ett annat promotilitetsläkemedel som är tillgängligt är erytromycin, ett antibiotikum som stimulerar gastrointestinala glatta muskler som en av dess biverkningar. Erytromycin används för att stimulera glatt muskulatur i mag-tarmkanalen i doser som är lägre än de som används för att behandla infektioner. Det finns inga studier av erytromycin vid matsmältningsbesvär, men erytromycin är effektivt vid gastropares och troligen även vid kronisk intestinal pseudoobstruktion.
Metoklopramid (Reglan) är ett annat promotilitetsläkemedel som är tillgängligt. Det har dock inte studerats vid matsmältningsbesvär. Dessutom är det förknippat med några oroande biverkningar. Därför kanske det inte är ett bra läkemedel att genomgå ytterligare tester vid matsmältningsbesvär.
Domperidon (Motilium) är ett promotilitetsläkemedel som är tillgängligt i USA, men som kräver ett särskilt tillstånd från den amerikanska livsmedels- och läkemedelsmyndigheten. Som ett resultat är det inte särskilt vanligt föreskrivet. Det är ett effektivt läkemedel med minimala biverkningar.
Matsmältningsbesvär diagnostiseras i första hand baserat på typiska symtom och uteslutning av icke-funktionella gastrointestinala sjukdomar (inklusive syrarelaterade sjukdomar), icke-gastrointestinala sjukdomar och psykiatrisk sjukdom. Det finns tester för att identifiera abnorm mag-tarmfunktion direkt, men de är begränsade i sin förmåga att göra det.
Studier av naturliga och huskurer för matsmältningsbesvär är få. De flesta rekommendationer för naturliga och huskurer har få bevis för att stödja deras användning. Flera möjliga botemedel förtjänar dock att nämnas, inklusive:
Behandling av matsmältningsbesvär är ett svårt och otillfredsställande ämne eftersom så få läkemedel har studerats och har visat sig vara effektiva. Dessutom har de läkemedel som har visat sig vara effektiva inte visat sig vara särskilt effektiva. Denna svåra situation finns av många anledningar, inklusive:
Bristen på förståelse för de fysiologiska processer (mekanismer) som orsakar matsmältningsbesvär har gjort att behandlingen vanligtvis inte kan riktas mot mekanismerna. Instead, treatment usually is directed at the symptoms. For example, nausea is treated with medications that suppress nausea but do not affect the cause of the nausea. On the other hand, the psychotropic drugs (antidepressants) and psychological treatments (such as cognitive behavioral therapy) treat hypothetical causes of indigestion (for example, abnormal function of sensory nerves and the psyche) rather than causes or even the symptoms. Treatment for indigestion often is similar to that for irritable bowel syndrome (IBS) even though the causes of IBS and indigestion are likely to be different.
It is important to educate patients with indigestion about their illness, particularly by reassuring them that the illness is not a serious threat to their physical health (though it may be to their emotional health). Patients need to understand the potential causes for the symptoms. Most importantly, they need to understand the medical approach to the problem and the reasons for each test or treatment. Education prepares patients for a potentially prolonged course of diagnosis and trials of treatment. Education also may prevent patients from falling prey to the charlatans who offer unproven and possibly dangerous treatments for indigestion. Many symptoms are tolerable if patients' anxieties about the seriousness of their symptoms can be relieved. It also helps patients deal with symptoms when they feel that everything that should be done to diagnose and treat, in fact, is being done. The truth is that psychologically healthy people can tolerate a good deal of discomfort and continue to lead happy and productive lives.
The most widely studied drugs for the treatment of abdominal pain in functional disorders are a group of drugs called smooth-muscle relaxants.
The gastrointestinal tract is primarily composed of a type of muscle called smooth muscle. (By contrast, skeletal muscles such as the biceps are composed of a type of muscle called striated muscle.) Smooth muscle relaxant drugs reduce the strength of contraction of the smooth muscles but do not affect the contraction of other types of muscles. They are used in functional disorders, particularly IBS, with the assumption (not proven) that strong or prolonged contractions of smooth muscles in the intestine-spasms-are the cause of the pain in functional disorders. There are even smooth muscle relaxants that are placed under the tongue, as is nitroglycerin for angina, so that they may be absorbed rapidly.
There are not enough studies of smooth muscle relaxants in indigestion to conclude that they are effective at reducing pain. Since their side effects are few, these drugs probably are worth trying. As with all drugs that are given to control symptoms, patients should carefully evaluate whether or not the smooth muscle relaxant they are using is effective at controlling the symptoms. If it is not clearly effective, the option of discontinuing the relaxant should be discussed with a physician.
Commonly used smooth muscle relaxants are hyoscyamine (Levsin, Anaspaz, Cystospaz, Donnamar) and methscopolamine (Pamine, Pamine Forte). Other drugs combine smooth muscle relaxants with a sedative chlordiazepoxide hydrochloride and clidinium bromide (Donnatal, Librax), but there is no evidence that the addition of sedatives adds to the effectiveness of the treatment.
Psychological treatments include cognitive-behavioral therapy, hypnosis, psychodynamic or interpersonal psychotherapy, and relaxation/stress management. Few studies of psychological treatments have been conducted in indigestion, although more studies have been done in IBS. Thus, there is little scientific evidence that they are effective in indigestion, although there is some evidence that they are effective in IBS.
Hypnosis has been proposed as an effective treatment for IBS. It is unclear exactly how effective hypnosis is, or how it works.
Since indigestion is very common, almost all doctors see and treat patients with indigestion, especially family practitioners, internists and even pediatricians. If these generalists are unable to provide adequate treatment, the patient usually is referred to a gastroenterologist, an internist or pediatrician with specialty training in gastrointestinal diseases.
The complications of functional diseases of the gastrointestinal tract are relatively limited. Since symptoms are most often provoked by eating, patients who alter their diets and reduce their intake of calories may lose weight. However, loss of weight is unusual in functional diseases. In fact, loss of weight should suggest the presence of non-functional diseases. Symptoms that awaken patients from sleep also are more likely to be due to non-functional than functional disease.
Most commonly, functional diseases interfere with patients' comfort and daily activities. Individuals who develop nausea or pain after eating may skip breakfast or lunch because of the symptoms they experience. Patients also commonly associate symptoms with specific foods (for example, milk, fat, vegetables). Whether or not the associations are real, these patients will restrict their diets accordingly. Milk is the most common food that is eliminated, often unnecessarily, and this can lead to inadequate intake of calcium and osteoporosis. The interference with daily activities also can lead to problems with interpersonal relationships, especially with spouses. Most patients with functional disease live with their symptoms and infrequently visit physicians for diagnosis and treatment.
The initial approach to dyspepsia, whether it be treatment or testing, depends on the patient's age, symptoms and the duration of the symptoms. If the patient is younger than 50 years of age and serious disease, particularly cancer, is not likely, testing is less important. If the symptoms are typical for dyspepsia and have been present for many years without change, then there is less need for testing, or at least extensive testing, to exclude other gastrointestinal and non-gastrointestinal diseases.
On the other hand, if the symptoms are of recent onset (weeks or months), progressively worsening, severe, or associated with "warning" signs, then early, more extensive testing is appropriate. Warning signs include loss of weight, nighttime awakening, blood in the stool or the material that is vomited (vomitus), and signs of inflammation, such as fever or abdominal tenderness. Testing also is appropriate if, in addition to symptoms of dyspepsia, there are other prominent symptoms that are not commonly associated with dyspepsia.
If there are symptoms that suggest conditions other than dyspepsia, tests that are specific for these diseases should be done first. The reason is that if these other tests disclose other diseases, it may not be necessary to do additional testing. Examples of such symptoms and possible testing include:
For a patient with typical symptoms of dyspepsia who requires testing to exclude other diseases, a standard screening panel of blood tests would reasonably be included. These tests might reveal clues to non-gastrointestinal diseases. Sensitive stool testing (antigen/antibody) for Giardia lamblia would be reasonable because this parasitic infection is common and can be acute or chronic. Some physicians do blood testing for celiac disease (sprue), but the value of doing this is unclear. Moreover, if an EGD is planned, biopsies of the duodenum usually will make the diagnosis of celiac disease. A plain X-ray of the abdomen might be done during an episode of abdominal pain (to look for intestinal blockage or obstruction). Testing for lactose intolerance or a trial of a strict lactose-free diet should be considered. The physician's clinical judgment should determine the extent to which initial testing is appropriate.
Once testing has been done to an extent that is appropriate for the clinical situation, it is reasonable to first try a therapeutic trial of stomach acid suppression to see if symptoms improve. Such a trial probably should involve a PPI (proton pump inhibitor) for 8 to 12 weeks. If there is no clear response of symptoms, the options then are to discontinue the PPI or confirm its effectiveness in suppressing acid with 24 hour acid testing. If there is a clear and substantial decrease in symptoms with the PPI, then decisions need to be made about continuing acid suppression and which drugs to use.
Another therapeutic approach is to test for Helicobacter pylori infection of the stomach (with blood, breath or stool tests) and to treat patients with infection to eradicate the infection. It may be necessary to retest patients after treatment to prove that treatment has effectively eradicated the infection, particularly if dyspeptic symptoms persist after treatment.
If treatment with a PPI has satisfactorily suppressed acid according to acid testing (or acid suppression has not been measured) and yet the symptoms have not improved, it is reasonable to conduct further testing as described above. Esophago-gastro-duodenoscopy, or EGD, (and, possibly, colonoscopy) would be the next consideration, probably with multiple biopsies of the stomach and duodenum (and colon if colonoscopy is done). Finally, small intestinal x-rays and an ultrasound examination of the gallbladder might be done. An abdominal ultrasound examination, CT scan, or MRI scan can exclude non-gastrointestinal diseases. Once appropriate testing has been completed, empiric trials of other drugs (for example, smooth muscle relaxants, psychotropic drugs, and promotility drugs) can be done. (An empiric trial of a drug is a trial that is not based on an understanding of the exact cause of the symptoms)
If all of the appropriate testing reveals no disease that could be causing the symptoms and the dyspeptic symptoms have not responded to empiric treatments, other, more specialized tests should be considered. These tests include hydrogen breath testing to diagnose bacterial overgrowth of the small intestine, gastric emptying studies, EGG, small intestinal transit studies, antro-duodenal motility and barostatic studies, and possibly capsule endoscopy. These specialized studies probably should be done at centers that have experience and expertise in diagnosing and treating functional diseases.
The future of dyspepsia will depend on our increasing knowledge of the processes (mechanisms) that cause dyspepsia. Acquiring this knowledge, in turn, depends on research funding. Because of the difficulties in conducting research in dyspepsia, this knowledge will not come quickly. Until we have an understanding of the mechanisms of dyspepsia, newer treatments will be based on our developing a better understanding of the normal control of gastrointestinal function, which is proceeding more rapidly. Specifically, there is intense interest in intestinal neurotransmitters, which are chemicals that the nerves of the intestine use to communicate with each other. The interactions of these neurotransmitters are responsible for adjusting (modulating) the functions of the intestines, such as contraction of muscles and secretion of fluid and mucus.
5-hydroxytriptamine (5-HT or serotonin) is a neurotransmitter that stimulates several different receptors on nerves in the intestine. Examples of experimental drugs for intestinal neurotransmission are sumatriptan (Imitrex) and buspirone (Buspar). These drugs are believed to reduce the responsiveness (sensitivity) of the sensory nerves to what's happening in the intestine by attaching to a particular 5-HT receptor, the 5-HT1 receptor. The 5-HT1 receptor drugs, however, have received only minimal study so far and their role in the treatment of dyspepsia, if any, is unclear.
Promotility drugs similar to cisapride, as previously discussed, are being pursued actively.
Another area of active research is relaxation of the muscles of the stomach for the treatment of dyspepsia. Normally when food enters the stomach, the stomach relaxes to accommodate the food and the secretions it stimulates. Many patients with dyspepsia have been found to have reduced relaxation of the stomach when food enters, and it is possible that this results in discomfort. Drugs that specifically relax the muscles of the stomach are being developed, but more clinical trials showing their benefit are needed.
Other diseases and conditions can aggravate indigestion and other functional diseases.
The endoscopic tests include:
 råchoklad och mandarintärta
Det finns tillfällen då du på allvar vill imponera på dina middagsgäster. Låt inte en SIBO-diet stoppa dig! Vårt recept på rå choklad och mandarin tårta är seriöst fantastiskt. Den är rik, dekadent oc
råchoklad och mandarintärta
Det finns tillfällen då du på allvar vill imponera på dina middagsgäster. Låt inte en SIBO-diet stoppa dig! Vårt recept på rå choklad och mandarin tårta är seriöst fantastiskt. Den är rik, dekadent oc
 Vad är radiofrekvensablation av levertumörer?
Vad är leverablationskirurgi? Radiofrekvensablation är en av flera etablerade metoder för att förstöra levertumörer utan att ta bort dem kirurgiskt. Leverablationskirurgi är en procedur som förstö
Vad är radiofrekvensablation av levertumörer?
Vad är leverablationskirurgi? Radiofrekvensablation är en av flera etablerade metoder för att förstöra levertumörer utan att ta bort dem kirurgiskt. Leverablationskirurgi är en procedur som förstö
 5-Min Paleo Fish Fry
Jag har två barn... så låt oss vara verkliga. Många kvällar är de där sexiga middagstallrikarna vi ofta ser på bloggar en fantasi. (Gå in i 5-minuters Paleo-fiskyngel.) Det är inte glamoröst, men det
5-Min Paleo Fish Fry
Jag har två barn... så låt oss vara verkliga. Många kvällar är de där sexiga middagstallrikarna vi ofta ser på bloggar en fantasi. (Gå in i 5-minuters Paleo-fiskyngel.) Det är inte glamoröst, men det