 Verdauungsstörungen können viele verschiedene Ursachen haben.
Verdauungsstörungen können viele verschiedene Ursachen haben.
Verdauungsstörungen oder Dyspepsie sind eine Störung, bei der Symptome von
auftreten können
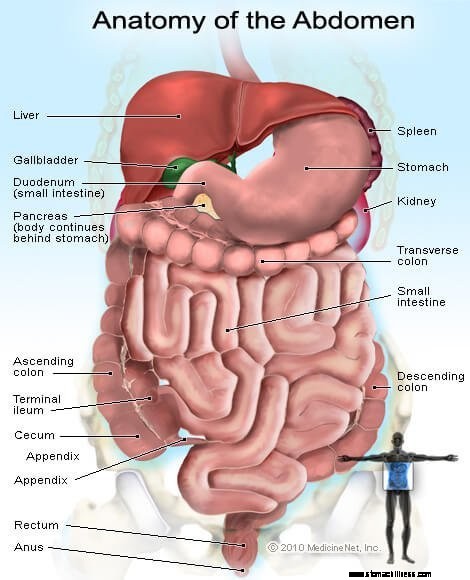 Bild der Organe und Drüsen im Bauch
Bild der Organe und Drüsen im Bauch Dyspepsie (Verdauungsstörungen) lässt sich am besten als funktionelle Erkrankung beschreiben. (Manchmal wird es als funktionelle Dyspepsie bezeichnet.) Das Konzept der funktionellen Erkrankung ist besonders nützlich, wenn es um Erkrankungen des Gastrointestinaltrakts geht. Das Konzept gilt für die von Nerven gesteuerten muskulären Organe Magen-Darm-Trakt, Speiseröhre, Magen, Dünndarm, Gallenblase und Dickdarm. Mit dem Begriff „funktionell“ ist gemeint, dass entweder die Muskeln der Organe oder die Nerven, die die Organe steuern, nicht normal funktionieren und die Organe folglich nicht normal funktionieren und die Funktionsstörung die Symptome verursacht. Zu den Nerven, die die Organe steuern, gehören nicht nur die Nerven, die in den Muskeln der Organe liegen, sondern auch die Nerven des Rückenmarks und des Gehirns.
Einige Magen-Darm-Erkrankungen können mit bloßem Auge gesehen und diagnostiziert werden, wie z. B. Magengeschwüre, und können bei Operationen, auf Röntgenbildern und durch Endoskopie gesehen werden. Andere Krankheiten sind mit bloßem Auge nicht zu sehen, können aber unter dem Mikroskop gesehen und diagnostiziert werden. Beispielsweise kann Gastritis (Magenentzündung) durch mikroskopische Untersuchung von Biopsien des Magens diagnostiziert werden. Magen-Darm-Funktionserkrankungen hingegen sind weder mit bloßem Auge noch mit dem Mikroskop zu erkennen. Dementsprechend und standardmäßig sind funktionelle Magen-Darm-Erkrankungen solche, die eine abnormale Funktion von Magen-Darm-Organen beinhalten, bei denen die Anomalien in den Organen weder mit bloßem Auge noch mit dem Mikroskop zu sehen sind.
In einigen Fällen kann die anormale Funktion durch Tests nachgewiesen werden (z. B. Magenentleerungsstudien oder antroduodenale Motilitätsstudien). Die Tests sind jedoch oft komplex, nicht allgemein verfügbar und erkennen die funktionellen Anomalien nicht zuverlässig.
Gelegentlich wird festgestellt, dass Krankheiten, von denen angenommen wird, dass sie funktionell sind, mit Anomalien einhergehen, die mit bloßem Auge oder unter dem Mikroskop gesehen werden können. Dann bewegt sich die Krankheit aus der funktionellen Kategorie heraus. Ein Beispiel hierfür wäre Helicobacter pylori (H. pylori) Infektion des Magens. Bei einigen Patienten mit leichten Symptomen des oberen Gastrointestinaltrakts, von denen angenommen wurde, dass sie eine abnormale Funktion des Magens oder des Darms haben, wurde ein Magen gefunden, der mit H. pylori . Diese Infektion kann unter dem Mikroskop diagnostiziert werden, indem das Bakterium in Biopsien aus dem Magen identifiziert wird. Wenn Patienten mit Antibiotika behandelt werden, kann das H. pylori und die Symptome verschwinden. Somit Erkennung von Infektionen mit Helicobacter pylori hat einige Patientensymptome aus der Kategorie der funktionellen Erkrankungen entfernt.
Die Unterscheidung zwischen funktioneller Krankheit und nicht-funktioneller Krankheit kann tatsächlich verschwommen sein. Daher sind wahrscheinlich sogar funktionelle Erkrankungen mit biochemischen oder molekularen Anomalien verbunden, die letztendlich gemessen werden können. Beispielsweise kann gezeigt werden, dass funktionelle Erkrankungen des Magens und Darms letztendlich mit verringerten oder erhöhten Spiegeln normaler Chemikalien in den Magen-Darm-Organen, dem Rückenmark oder dem Gehirn verbunden sind. Sollte eine Krankheit, die nachweislich auf eine reduzierte oder erhöhte Chemikalie zurückzuführen ist, dennoch als funktionelle Krankheit betrachtet werden? In dieser theoretischen Situation können wir die Anomalie weder mit bloßem Auge noch mit dem Mikroskop sehen, aber wir können sie messen. Wenn wir eine assoziierte oder ursächliche Anomalie messen können, sollte die Krankheit dann nicht mehr als funktionsfähig angesehen werden, obwohl die Krankheit (Symptome) durch eine abnormale Funktion verursacht werden? Die Antwort ist unklar.
Trotz der Mängel des Begriffs funktionell ist das Konzept einer funktionellen Anomalie nützlich, um sich vielen der Symptome zu nähern, die von den Muskelorganen des Gastrointestinaltrakts ausgehen. Um es noch einmal zu wiederholen, dieses Konzept gilt für jene Symptome, bei denen es keine damit verbundenen Anomalien gibt, die mit bloßem Auge oder dem Mikroskop gesehen werden können.
Während Dyspepsie eine wichtige funktionelle Erkrankung ist, ist es wichtig, mehrere andere funktionelle Erkrankungen zu erwähnen. Eine zweite wichtige funktionelle Erkrankung ist das Reizdarmsyndrom oder IBS. Es wird angenommen, dass die Symptome von IBS hauptsächlich aus dem Dünndarm und/oder Dickdarm stammen. Zu den Symptomen des Reizdarmsyndroms gehören Bauchschmerzen, die mit Veränderungen des Stuhlgangs (Stuhlgang) einhergehen, vor allem Verstopfung oder Durchfall. Tatsächlich können Verdauungsstörungen und IBS sich überschneidende Krankheiten sein, da bis zur Hälfte der Patienten mit IBS auch Symptome von Verdauungsstörungen haben. Eine dritte distinkte funktionelle Störung sind nicht-kardiale Brustschmerzen. Dieser Schmerz kann Herzschmerzen (Angina pectoris) nachahmen, ist aber nicht mit einer Herzerkrankung verbunden. Tatsächlich wird angenommen, dass nicht-kardiale Brustschmerzen häufig auf eine funktionelle Anomalie der Speiseröhre zurückzuführen sind.
Funktionelle Störungen des Gastrointestinaltrakts werden häufig nach dem betroffenen Organ kategorisiert. So gibt es Funktionsstörungen der Speiseröhre, des Magens, des Dünndarms, des Dickdarms und der Gallenblase. Der Umfang der Forschung, der zu Funktionsstörungen durchgeführt wurde, ist am größten in der Speiseröhre und im Magen (z. B. nicht-kardiale Brustschmerzen, Verdauungsstörungen), vielleicht weil diese Organe am einfachsten zu erreichen und zu untersuchen sind. Die Erforschung von Funktionsstörungen des Dünndarms und Dickdarms (IBS) ist schwieriger durchzuführen, und die Übereinstimmung zwischen den Forschungsstudien ist geringer. Dies ist wahrscheinlich ein Spiegelbild der Komplexität der Aktivitäten des Dünndarms und Dickdarms und der Schwierigkeit, diese Aktivitäten zu untersuchen. Funktionelle Erkrankungen der Gallenblase (als biliäre Dyskinesie bezeichnet), wie die des Dünndarms und Dickdarms, sind schwieriger zu untersuchen und derzeit weniger gut definiert. Jede der funktionellen Erkrankungen ist mit ihren eigenen charakteristischen Symptomen verbunden.
Verdauungsstörungen sind eine der häufigsten Erkrankungen des Darms (Darm), von der schätzungsweise 20 % der Menschen in den Vereinigten Staaten betroffen sind. Vielleicht suchen nur 10 % der Betroffenen wegen ihrer Verdauungsstörungen tatsächlich einen Arzt auf. Verdauungsstörungen sind kein besonders guter Begriff für das Leiden, da sie implizieren, dass eine „Dyspepsie“ oder eine abnormale Verdauung der Nahrung vorliegt, und dies höchstwahrscheinlich nicht der Fall ist. Tatsächlich ist eine andere gebräuchliche Bezeichnung für Dyspepsie Verdauungsstörungen, die aus dem gleichen Grund nicht besser ist als der Begriff Dyspepsie! Ärzte bezeichnen den Zustand häufig als nicht-ulzeröse Dyspepsie, um ihn von den häufigeren säure- oder ulkusbedingten Symptomen zu unterscheiden.
Wir denken normalerweise, dass Symptome von Verdauungsstörungen aus dem oberen Gastrointestinaltrakt stammen, hauptsächlich aus dem Magen und dem ersten Teil des Dünndarms. Zu diesen Symptomen gehören:
Die Symptome werden meistens durch das Essen hervorgerufen, bei dem viele verschiedene Magen-Darm-Funktionen zusammenwirken müssen. Diese Tendenz, nach den Mahlzeiten aufzutreten, hat zu der irrigen Annahme geführt, dass Verdauungsstörungen durch eine Anomalie bei der Verdauung von Nahrungsmitteln verursacht werden könnten.
Jeder weiß, dass das Aufstoßen bei leichten Bauchbeschwerden oft das Problem lindert. Dies liegt daran, dass übermäßige Luft im Magen oft die Ursache für leichte Bauchbeschwerden ist; Infolgedessen erzwingen die Menschen ein Aufstoßen, wenn leichte Bauchbeschwerden verspürt werden, unabhängig von der Ursache. Wenn kein übermäßiges Gas ausgestoßen werden muss, bewirken erzwungene Rülpser leider nichts anderes, als Luft in die Speiseröhre zu ziehen. Normalerweise wird diese Luft während desselben Rülpsens (als supradiaphragmatisches Rülpsen bezeichnet) ausgestoßen, aber die Luft kann auch in den Magen gelangen und selbst zu überschüssigem Gas führen, das durch zusätzliches Aufstoßen ausgestoßen werden muss.
Wenn das Problem, das die Beschwerden verursacht, nicht übermäßige Luft im Magen ist, bringt das Aufstoßen keine Linderung. Wie bereits erwähnt, kann es die Situation sogar noch verschlimmern, indem es die Luft im Magen erhöht. Wenn das Aufstoßen die Beschwerden nicht lindert, sollte das Aufstoßen als Zeichen dafür gewertet werden, dass im Unterleib etwas nicht in Ordnung sein könnte, und die Ursache für die Beschwerden gesucht werden. Das Aufstoßen an sich hilft dem Arzt jedoch nicht bei der Feststellung, was möglicherweise falsch ist, da das Aufstoßen bei praktisch jeder Baucherkrankung oder jedem Zustand auftreten kann, der Beschwerden verursacht.
Es ist angebracht, das Aufstoßen im Detail zu besprechen, da es ein häufig missverstandenes Symptom im Zusammenhang mit Verdauungsstörungen ist.
Zu viel Luft im Magen ist nicht die einzige Ursache für Aufstoßen.
Verdauungsstörungen sind eine chronische Krankheit, die normalerweise Jahre, wenn nicht ein Leben lang anhält. Es zeigt jedoch eine Periodizität, was bedeutet, dass die Symptome häufiger oder schwerer für Tage, Wochen oder Monate und dann weniger häufig oder schwerer für Tage, Wochen oder Monate sein können. Die Gründe für diese Schwankungen sind unbekannt. Aufgrund der Schwankungen ist es wichtig, die Wirkung der Behandlung über viele Wochen oder Monate zu beurteilen, um sicher zu sein, dass jede Verbesserung auf die Behandlung und nicht einfach auf eine natürliche Schwankung in der Häufigkeit oder Schwere der Erkrankung zurückzuführen ist.
Eine ausführliche Anamnese des Patienten und eine körperliche Untersuchung weisen häufig auf die Ursache der Dyspepsie hin. Routinemäßige Screening-Bluttests werden häufig durchgeführt, um nach Hinweisen auf unerwartete Krankheiten zu suchen. Stuhluntersuchungen sind Teil der Untersuchung, da sie Infektionen, Entzündungszeichen oder Blut zeigen und weitere diagnostische Tests anleiten können. Ein sensitiver Stuhltest (Antigen/Antikörper) auf Giardia lamblia wäre sinnvoll, da diese parasitäre Infektion häufig ist und akut oder chronisch verlaufen kann. Einige Ärzte führen Blutuntersuchungen auf Zöliakie (Sprue) durch, aber der Wert dieser Untersuchung ist unklar. (Außerdem, wenn eine EGD geplant ist, führen Biopsien des Zwölffingerdarms normalerweise zur Diagnose einer Zöliakie.) Wenn eine bakterielle Überwucherung des Dünndarms in Betracht gezogen wird, kann ein Atemwasserstofftest in Betracht gezogen werden.
Es gibt viele Tests, um nicht funktionelle Magen-Darm-Erkrankungen auszuschließen. Das Hauptproblem besteht jedoch darin, zu entscheiden, welche Tests sinnvoll sind. Da jeder Fall individuell ist, können für verschiedene Patienten unterschiedliche Tests sinnvoll sein. Dennoch werden häufig bestimmte Basisuntersuchungen durchgeführt, um eine nicht funktionelle Magen-Darm-Erkrankung auszuschließen. Diese Tests identifizieren anatomische (strukturelle) und histologische (mikroskopische) Erkrankungen der Speiseröhre, des Magens und des Darms.
Sowohl Röntgenaufnahmen als auch Endoskopien können anatomische Erkrankungen erkennen. Histologische Erkrankungen können jedoch nur durch Endoskopien diagnostiziert werden, da während des Eingriffs Biopsien (Gewebeproben) entnommen werden können. Die Röntgentests beinhalten:
Es überrascht nicht, dass viele Magen-Darm-Erkrankungen (GI) mit Verdauungsstörungen in Verbindung gebracht wurden. Viele nicht-GI-Erkrankungen wurden jedoch auch mit Verdauungsstörungen in Verbindung gebracht. Beispiele für nicht-GI-Ursachen von Verdauungsstörungen sind
Es ist jedoch nicht klar, wie diese nicht-GI-Erkrankungen Verdauungsstörungen verursachen können.
Eine weitere wichtige Ursache für Verdauungsstörungen sind Medikamente. Viele Medikamente werden häufig mit Verdauungsstörungen in Verbindung gebracht, zum Beispiel nichtsteroidale Antirheumatika (NSAIDs wie Ibuprofen), Antibiotika und Östrogene. Tatsächlich wird berichtet, dass die meisten Medikamente bei zumindest einigen Menschen mit funktionellen Symptomen Verdauungsstörungen verursachen.
Patienten mit funktionellen Störungen, einschließlich Verdauungsstörungen, leiden häufig an Depressionen und/oder Angstzuständen. Es ist jedoch unklar, ob die Depression und die Angst die Ursache oder das Ergebnis der funktionellen Störungen sind oder mit diesen Störungen nichts zu tun haben. (Depressionen und Angstzustände sind häufig und daher kann ihr Auftreten zusammen mit funktionellen Störungen zufällig sein.) Mehrere klinische Studien haben gezeigt, dass Antidepressiva bei Reizdarmsyndrom bei der Linderung von Bauchschmerzen wirksam sind. Antidepressiva haben sich auch bei unerklärlichen (nicht kardialen) Brustschmerzen als wirksam erwiesen, ein Zustand, von dem angenommen wird, dass er eine Dysfunktion der Speiseröhre darstellt. Antidepressiva wurden bei anderen Arten von funktionellen Störungen, einschließlich Verdauungsstörungen, nicht ausreichend untersucht. Es ist wahrscheinlich sinnvoll, Patienten mit Verdauungsstörungen mit Psychopharmaka zu behandeln, wenn sie an mittelschweren oder schweren Depressionen oder Angstzuständen leiden.
Die Antidepressiva wirken bei Funktionsstörungen in relativ niedrigen Dosen, die wenig oder gar keine Wirkung auf Depressionen haben. Es wird daher angenommen, dass diese Medikamente nicht durch die Bekämpfung von Depressionen wirken, sondern auf unterschiedliche Weise (durch unterschiedliche Mechanismen). Beispielsweise wurde gezeigt, dass diese Medikamente die Aktivität der Nerven regulieren (modulieren) und auch analgetische (schmerzlindernde) Wirkungen haben.
Zu den häufig verwendeten Psychopharmaka gehören die trizyklischen Antidepressiva Desipramin (Norpramin) und Trimipramin (Surmontil). Obwohl die Studien ermutigend sind, ist noch nicht klar, ob die neuere Klasse von Antidepressiva, die Serotonin-Wiederaufnahmehemmer wie Fluoxetin (Prozac), Sertralin (Zoloft) und Paroxetin (Paxil), bei funktionellen Störungen, einschließlich Verdauungsstörungen, wirksam sind /P>
Ernährungsfaktoren wurden bei der Behandlung von Verdauungsstörungen nicht gut untersucht. Dennoch verbinden Menschen ihre Symptome oft mit bestimmten Lebensmitteln (z. B. Salaten und Fetten). Obwohl bestimmte Lebensmittel die Symptome von Verdauungsstörungen verschlimmern können, sind sie normalerweise nicht die Ursache von Verdauungsstörungen. (Eine Unverträglichkeit gegenüber bestimmten Lebensmitteln, z. B. Laktoseintoleranz [Milch] und Allergien gegen Weizen, Eier, Soja und Milcheiweiß, gelten nicht als funktionelle Erkrankungen wie Verdauungsstörungen). Die übliche Placebo-Reaktion bei funktionellen Störungen wie Verdauungsstörungen kann auch die Verbesserung der Symptome bei manchen Menschen durch die Eliminierung bestimmter Nahrungsmittel erklären.
Ballaststoffe werden Patienten mit Reizdarmsyndrom oft empfohlen, aber Ballaststoffe wurden bei der Behandlung von Verdauungsstörungen nicht untersucht. Trotzdem ist es wahrscheinlich sinnvoll, Patienten mit Verdauungsstörungen mit Ballaststoffen zu behandeln, wenn sie auch an Verstopfung leiden.
Eine Intoleranz gegenüber Laktose (dem Zucker in der Milch) wird oft für Verdauungsstörungen verantwortlich gemacht. Da sowohl Verdauungsstörungen als auch Laktoseintoleranz häufig vorkommen, können die beiden Zustände gleichzeitig bestehen. In dieser Situation wird die Einschränkung der Laktose die Symptome der Laktoseintoleranz verbessern, aber die Symptome der Verdauungsstörung nicht beeinflussen. Eine Laktoseintoleranz lässt sich leicht durch eine Milchprovokation feststellen, bei der die Wirkung von Laktose (Wasserstoff-Atemtest) getestet wird, oder durch eine strenge Laktoseeliminierungsdiät. Wenn festgestellt wird, dass Laktose für einige oder alle Symptome verantwortlich ist, ist der Verzicht auf laktosehaltige Lebensmittel angebracht. Leider hören viele Patienten auf, Milch zu trinken oder milchhaltige Lebensmittel zu essen, ohne dass es gute Beweise dafür gibt, dass dies ihre Symptome verbessert. Dies wirkt sich oft nachteilig auf ihre Kalziumaufnahme aus, die zu Osteoporose beitragen kann.
Eine der Nahrungsmittel, die am häufigsten mit den Symptomen von Verdauungsstörungen in Verbindung gebracht werden, ist Fett. Der wissenschaftliche Beweis, dass Fett Verdauungsstörungen verursacht, ist schwach. Der größte Teil der Unterstützung ist anekdotisch (basiert nicht auf sorgfältig durchgeführten wissenschaftlichen Studien). Dennoch ist Fett einer der stärksten Einflüsse auf die Magen-Darm-Funktion. (Es neigt dazu, die Magen-Darm-Muskeln zu verlangsamen, während es die Muskeln der Gallenblase dazu bringt, sich zusammenzuziehen.) Daher ist es möglich, dass Fett Verdauungsstörungen verschlimmert, obwohl es sie nicht verursacht. Darüber hinaus könnte eine Reduzierung der Fettaufnahme die Symptome lindern. Eine strikte fettarme Diät kann relativ einfach durchgeführt werden und ist einen Versuch wert. Darüber hinaus gibt es weitere gesundheitliche Gründe für die Reduzierung von Nahrungsfett.
Andere Ernährungsfaktoren, Fruktose und andere zuckerhaltige Lebensmittel (fermentierbare, Oligo-, Di- und Monosaccharide und Polyole oder FODMAPs) wurden als Ursache für Verdauungsstörungen vorgeschlagen, da viele Menschen sie nicht vollständig verdauen und absorbieren, bevor sie sie erreichen den distalen Darm. Fructoseintoleranz und eventuell auch FODMAP-Intoleranz können mit einem Wasserstoff-Atemtest mit Fructose diagnostiziert und durch Eliminierung fructose- und/oder FODMAP-haltiger Lebensmittel aus der Ernährung behandelt werden. Leider sind Fruktose und FODMAPs unter Obst und Gemüse weit verbreitet, und Fruktose findet sich in hohen Konzentrationen in vielen mit Maissirup gesüßten Lebensmitteln. Daher kann es schwierig sein, eine Eliminationsdiät einzuhalten.
Eine der führenden Theorien für die Ursache von Verdauungsstörungen sind Anomalien in der Funktionsweise der Magen-Darm-Muskeln. Die Muskelfunktion kann abnormal erhöht, abnormal verringert oder unkoordiniert sein. Es gibt Medikamente, sogenannte Relaxantien für die glatte Muskulatur, die die Aktivität der Muskeln reduzieren können, und andere Medikamente, die die Aktivität der Muskeln steigern können, sogenannte Motilitätsmedikamente.
Viele der Symptome einer Verdauungsstörung lassen sich durch eine verringerte Aktivität der Magen-Darm-Muskeln erklären, die zu einem verlangsamten Transport (Transit) der Nahrung durch Magen und Darm führt. (Es ist klar, dass es neben dem verlangsamten Transit auch andere Ursachen für diese Symptome gibt, wie bereits erwähnt.) Zu diesen Symptomen gehören Übelkeit, Erbrechen und aufgeblähter Bauch. Wenn der Transit stark beeinträchtigt ist, kann es auch zu einer Bauchdehnung (Schwellung) kommen, die zu Bauchschmerzen führen kann. (Es ist unwahrscheinlich, dass ein frühes Sättigungsgefühl eine Funktion des verlangsamten Transits ist, da es zu früh eintritt, als dass ein verlangsamter Transit Konsequenzen haben könnte.) Theoretisch sollten Medikamente, die den Transit der Nahrung beschleunigen, zumindest bei einigen Patienten die Symptome der fälligen Verdauungsstörung lindern Transit zu verlangsamen.
Die Zahl der für den klinischen Einsatz verfügbaren Promotilitätsmedikamente ist begrenzt. Studien über ihre Wirksamkeit bei Verdauungsstörungen sind noch begrenzter. Das am besten untersuchte Medikament ist Cisaprid (Propulsid), ein Promotilitätsmedikament, das wegen schwerwiegender kardialer Nebenwirkungen vom Markt genommen wurde. (Neuere Medikamente, die ähnliche Wirkungen haben, denen aber die Toxizität fehlt, werden entwickelt.) Die wenigen Studien mit Cisaprid gegen Verdauungsstörungen waren in ihren Ergebnissen widersprüchlich. Einige Studien zeigten Vorteile, während andere keinen Nutzen zeigten. Cisaprid war bei Patienten mit schweren Entleerungsstörungen des Magens (Gastroparese) oder stark verlangsamter Nahrungspassage durch den Dünndarm (chronischer Pseudo-Darmverschluss) wirksam. Diese beiden Krankheiten können mit Verdauungsstörungen zusammenhängen oder auch nicht.
Ein weiteres verfügbares Medikament zur Förderung der Beweglichkeit ist Erythromycin, ein Antibiotikum, das als eine seiner Nebenwirkungen die glatte Muskulatur des Magen-Darm-Trakts stimuliert. Erythromycin wird zur Stimulierung der glatten Muskulatur des Gastrointestinaltrakts in niedrigeren Dosen als zur Behandlung von Infektionen angewendet. Es gibt keine Studien zu Erythromycin bei Verdauungsstörungen, aber Erythromycin ist wirksam bei Gastroparese und wahrscheinlich auch bei chronischer intestinaler Pseudoobstruktion.
Metoclopramid (Reglan) ist ein weiteres verfügbares Medikament zur Förderung der Beweglichkeit. Es wurde jedoch nicht bei Verdauungsstörungen untersucht. Darüber hinaus ist es mit einigen beunruhigenden Nebenwirkungen verbunden. Daher ist es möglicherweise kein gutes Medikament, um sich weiteren Tests bei Verdauungsstörungen zu unterziehen.
Domperidon (Motilium) ist ein Wirkstoff zur Förderung der Beweglichkeit, der in den USA erhältlich ist, aber eine Sondergenehmigung der US-amerikanischen Food and Drug Administration erfordert. Infolgedessen wird es nicht sehr häufig verschrieben. Es ist ein wirksames Medikament mit minimalen Nebenwirkungen.
Die Diagnose einer Verdauungsstörung basiert primär auf typischen Symptomen und dem Ausschluss von nicht funktionellen Magen-Darm-Erkrankungen (einschließlich säurebedingter Erkrankungen), nicht-gastrointestinalen Erkrankungen und psychiatrischen Erkrankungen. Es gibt Tests zur direkten Identifizierung einer abnormalen Magen-Darm-Funktion, aber sie sind in ihrer Fähigkeit, dies zu tun, begrenzt.
Es gibt nur wenige Studien über natürliche und Hausmittel gegen Verdauungsstörungen. Die meisten Empfehlungen für Natur- und Hausmittel haben wenig Beweise, um ihre Verwendung zu unterstützen. Einige mögliche Abhilfemaßnahmen verdienen jedoch Erwähnung, darunter:
Die Behandlung von Verdauungsstörungen ist ein schwieriges und unbefriedigendes Thema, da so wenige Medikamente untersucht wurden und sich als wirksam erwiesen haben. Darüber hinaus haben sich die Medikamente, die sich als wirksam erwiesen haben, nicht als sehr wirksam erwiesen. Diese schwierige Situation hat viele Gründe, darunter:
Das mangelnde Verständnis der physiologischen Prozesse (Mechanismen), die Verdauungsstörungen verursachen, hat dazu geführt, dass die Behandlung normalerweise nicht auf die Mechanismen ausgerichtet werden kann. Stattdessen richtet sich die Behandlung in der Regel nach den Symptomen. Beispielsweise wird Übelkeit mit Medikamenten behandelt, die die Übelkeit unterdrücken, aber die Ursache der Übelkeit nicht beeinflussen. On the other hand, the psychotropic drugs (antidepressants) and psychological treatments (such as cognitive behavioral therapy) treat hypothetical causes of indigestion (for example, abnormal function of sensory nerves and the psyche) rather than causes or even the symptoms. Treatment for indigestion often is similar to that for irritable bowel syndrome (IBS) even though the causes of IBS and indigestion are likely to be different.
It is important to educate patients with indigestion about their illness, particularly by reassuring them that the illness is not a serious threat to their physical health (though it may be to their emotional health). Patients need to understand the potential causes for the symptoms. Most importantly, they need to understand the medical approach to the problem and the reasons for each test or treatment. Education prepares patients for a potentially prolonged course of diagnosis and trials of treatment. Education also may prevent patients from falling prey to the charlatans who offer unproven and possibly dangerous treatments for indigestion. Many symptoms are tolerable if patients' anxieties about the seriousness of their symptoms can be relieved. It also helps patients deal with symptoms when they feel that everything that should be done to diagnose and treat, in fact, is being done. The truth is that psychologically healthy people can tolerate a good deal of discomfort and continue to lead happy and productive lives.
The most widely studied drugs for the treatment of abdominal pain in functional disorders are a group of drugs called smooth-muscle relaxants.
The gastrointestinal tract is primarily composed of a type of muscle called smooth muscle. (By contrast, skeletal muscles such as the biceps are composed of a type of muscle called striated muscle.) Smooth muscle relaxant drugs reduce the strength of contraction of the smooth muscles but do not affect the contraction of other types of muscles. They are used in functional disorders, particularly IBS, with the assumption (not proven) that strong or prolonged contractions of smooth muscles in the intestine-spasms-are the cause of the pain in functional disorders. There are even smooth muscle relaxants that are placed under the tongue, as is nitroglycerin for angina, so that they may be absorbed rapidly.
There are not enough studies of smooth muscle relaxants in indigestion to conclude that they are effective at reducing pain. Since their side effects are few, these drugs probably are worth trying. As with all drugs that are given to control symptoms, patients should carefully evaluate whether or not the smooth muscle relaxant they are using is effective at controlling the symptoms. If it is not clearly effective, the option of discontinuing the relaxant should be discussed with a physician.
Commonly used smooth muscle relaxants are hyoscyamine (Levsin, Anaspaz, Cystospaz, Donnamar) and methscopolamine (Pamine, Pamine Forte). Other drugs combine smooth muscle relaxants with a sedative chlordiazepoxide hydrochloride and clidinium bromide (Donnatal, Librax), but there is no evidence that the addition of sedatives adds to the effectiveness of the treatment.
Psychological treatments include cognitive-behavioral therapy, hypnosis, psychodynamic or interpersonal psychotherapy, and relaxation/stress management. Few studies of psychological treatments have been conducted in indigestion, although more studies have been done in IBS. Thus, there is little scientific evidence that they are effective in indigestion, although there is some evidence that they are effective in IBS.
Hypnosis has been proposed as an effective treatment for IBS. It is unclear exactly how effective hypnosis is, or how it works.
Since indigestion is very common, almost all doctors see and treat patients with indigestion, especially family practitioners, internists and even pediatricians. If these generalists are unable to provide adequate treatment, the patient usually is referred to a gastroenterologist, an internist or pediatrician with specialty training in gastrointestinal diseases.
The complications of functional diseases of the gastrointestinal tract are relatively limited. Since symptoms are most often provoked by eating, patients who alter their diets and reduce their intake of calories may lose weight. However, loss of weight is unusual in functional diseases. In fact, loss of weight should suggest the presence of non-functional diseases. Symptoms that awaken patients from sleep also are more likely to be due to non-functional than functional disease.
Most commonly, functional diseases interfere with patients' comfort and daily activities. Individuals who develop nausea or pain after eating may skip breakfast or lunch because of the symptoms they experience. Patients also commonly associate symptoms with specific foods (for example, milk, fat, vegetables). Whether or not the associations are real, these patients will restrict their diets accordingly. Milk is the most common food that is eliminated, often unnecessarily, and this can lead to inadequate intake of calcium and osteoporosis. The interference with daily activities also can lead to problems with interpersonal relationships, especially with spouses. Most patients with functional disease live with their symptoms and infrequently visit physicians for diagnosis and treatment.
The initial approach to dyspepsia, whether it be treatment or testing, depends on the patient's age, symptoms and the duration of the symptoms. If the patient is younger than 50 years of age and serious disease, particularly cancer, is not likely, testing is less important. If the symptoms are typical for dyspepsia and have been present for many years without change, then there is less need for testing, or at least extensive testing, to exclude other gastrointestinal and non-gastrointestinal diseases.
On the other hand, if the symptoms are of recent onset (weeks or months), progressively worsening, severe, or associated with "warning" signs, then early, more extensive testing is appropriate. Warning signs include loss of weight, nighttime awakening, blood in the stool or the material that is vomited (vomitus), and signs of inflammation, such as fever or abdominal tenderness. Testing also is appropriate if, in addition to symptoms of dyspepsia, there are other prominent symptoms that are not commonly associated with dyspepsia.
If there are symptoms that suggest conditions other than dyspepsia, tests that are specific for these diseases should be done first. The reason is that if these other tests disclose other diseases, it may not be necessary to do additional testing. Examples of such symptoms and possible testing include:
For a patient with typical symptoms of dyspepsia who requires testing to exclude other diseases, a standard screening panel of blood tests would reasonably be included. These tests might reveal clues to non-gastrointestinal diseases. Sensitive stool testing (antigen/antibody) for Giardia lamblia would be reasonable because this parasitic infection is common and can be acute or chronic. Some physicians do blood testing for celiac disease (sprue), but the value of doing this is unclear. Moreover, if an EGD is planned, biopsies of the duodenum usually will make the diagnosis of celiac disease. A plain X-ray of the abdomen might be done during an episode of abdominal pain (to look for intestinal blockage or obstruction). Testing for lactose intolerance or a trial of a strict lactose-free diet should be considered. The physician's clinical judgment should determine the extent to which initial testing is appropriate.
Once testing has been done to an extent that is appropriate for the clinical situation, it is reasonable to first try a therapeutic trial of stomach acid suppression to see if symptoms improve. Such a trial probably should involve a PPI (proton pump inhibitor) for 8 to 12 weeks. If there is no clear response of symptoms, the options then are to discontinue the PPI or confirm its effectiveness in suppressing acid with 24 hour acid testing. If there is a clear and substantial decrease in symptoms with the PPI, then decisions need to be made about continuing acid suppression and which drugs to use.
Another therapeutic approach is to test for Helicobacter pylori infection of the stomach (with blood, breath or stool tests) and to treat patients with infection to eradicate the infection. It may be necessary to retest patients after treatment to prove that treatment has effectively eradicated the infection, particularly if dyspeptic symptoms persist after treatment.
If treatment with a PPI has satisfactorily suppressed acid according to acid testing (or acid suppression has not been measured) and yet the symptoms have not improved, it is reasonable to conduct further testing as described above. Esophago-gastro-duodenoscopy, or EGD, (and, possibly, colonoscopy) would be the next consideration, probably with multiple biopsies of the stomach and duodenum (and colon if colonoscopy is done). Finally, small intestinal x-rays and an ultrasound examination of the gallbladder might be done. An abdominal ultrasound examination, CT scan, or MRI scan can exclude non-gastrointestinal diseases. Once appropriate testing has been completed, empiric trials of other drugs (for example, smooth muscle relaxants, psychotropic drugs, and promotility drugs) can be done. (An empiric trial of a drug is a trial that is not based on an understanding of the exact cause of the symptoms)
If all of the appropriate testing reveals no disease that could be causing the symptoms and the dyspeptic symptoms have not responded to empiric treatments, other, more specialized tests should be considered. These tests include hydrogen breath testing to diagnose bacterial overgrowth of the small intestine, gastric emptying studies, EGG, small intestinal transit studies, antro-duodenal motility and barostatic studies, and possibly capsule endoscopy. These specialized studies probably should be done at centers that have experience and expertise in diagnosing and treating functional diseases.
The future of dyspepsia will depend on our increasing knowledge of the processes (mechanisms) that cause dyspepsia. Acquiring this knowledge, in turn, depends on research funding. Because of the difficulties in conducting research in dyspepsia, this knowledge will not come quickly. Until we have an understanding of the mechanisms of dyspepsia, newer treatments will be based on our developing a better understanding of the normal control of gastrointestinal function, which is proceeding more rapidly. Specifically, there is intense interest in intestinal neurotransmitters, which are chemicals that the nerves of the intestine use to communicate with each other. The interactions of these neurotransmitters are responsible for adjusting (modulating) the functions of the intestines, such as contraction of muscles and secretion of fluid and mucus.
5-hydroxytriptamine (5-HT or serotonin) is a neurotransmitter that stimulates several different receptors on nerves in the intestine. Examples of experimental drugs for intestinal neurotransmission are sumatriptan (Imitrex) and buspirone (Buspar). These drugs are believed to reduce the responsiveness (sensitivity) of the sensory nerves to what's happening in the intestine by attaching to a particular 5-HT receptor, the 5-HT1 receptor. The 5-HT1 receptor drugs, however, have received only minimal study so far and their role in the treatment of dyspepsia, if any, is unclear.
Promotility drugs similar to cisapride, as previously discussed, are being pursued actively.
Another area of active research is relaxation of the muscles of the stomach for the treatment of dyspepsia. Normally when food enters the stomach, the stomach relaxes to accommodate the food and the secretions it stimulates. Many patients with dyspepsia have been found to have reduced relaxation of the stomach when food enters, and it is possible that this results in discomfort. Drugs that specifically relax the muscles of the stomach are being developed, but more clinical trials showing their benefit are needed.
Other diseases and conditions can aggravate indigestion and other functional diseases.
The endoscopic tests include:
 Appendizitis-Symptome, Behandlung und Operation
Appendizitis-Symptome, Behandlung und Operation
 Kann ein Leberhämangiom von selbst verschwinden?
Kann ein Leberhämangiom von selbst verschwinden?
 Leberkrebs (hepatozelluläres Karzinom)
Leberkrebs (hepatozelluläres Karzinom)
 Spielt unser Immunsystem eine Rolle bei IBS?
Spielt unser Immunsystem eine Rolle bei IBS?
 Klinisches Bild der akuten mesenterialen Lymphadenitis - Diagnose des akuten Abdomens
Klinisches Bild der akuten mesenterialen Lymphadenitis - Diagnose des akuten Abdomens
 Dysbiose der oralen Mikrobiota verursacht Darm- und Gesundheitsprobleme
Dysbiose der oralen Mikrobiota verursacht Darm- und Gesundheitsprobleme
 Wie lange dauert es, bis sich ein Kind von einer Appendektomie erholt?
Was ist pädiatrische Appendektomie? Die meisten Kinder können innerhalb eines Tages nach einer Blinddarmoperation nach Hause gehen, wenn der Blinddarm nicht gerissen ist. Nach Appendektomien mit Ru
Wie lange dauert es, bis sich ein Kind von einer Appendektomie erholt?
Was ist pädiatrische Appendektomie? Die meisten Kinder können innerhalb eines Tages nach einer Blinddarmoperation nach Hause gehen, wenn der Blinddarm nicht gerissen ist. Nach Appendektomien mit Ru
 Forscher setzen Phagentherapie ein, um alkoholische Lebererkrankungen erfolgreich zu behandeln
Zum ersten Mal, Forscher haben erfolgreich eine Bakteriophagen-(Phagen-)Therapie eingesetzt, um alkoholbedingte Lebererkrankungen in einem Tiermodell zu beseitigen. Bildquelle:Christoph Bur
Forscher setzen Phagentherapie ein, um alkoholische Lebererkrankungen erfolgreich zu behandeln
Zum ersten Mal, Forscher haben erfolgreich eine Bakteriophagen-(Phagen-)Therapie eingesetzt, um alkoholbedingte Lebererkrankungen in einem Tiermodell zu beseitigen. Bildquelle:Christoph Bur
 Ihre Verbündeten, um sich um Ihre Darmmikrobiota zu kümmern:eine abwechslungsreiche Ernährung mit hohem Ballaststoffgehalt
„Die fünf Superfoods, die Sie essen sollten, um gesund zu bleiben“, „Kaffee ist gut für Ihre Darmflora. Aus diesem Grund“. „Beeindruckende gesundheitliche Vorteile von Kombucha-Tee für Ihre Darmgesund
Ihre Verbündeten, um sich um Ihre Darmmikrobiota zu kümmern:eine abwechslungsreiche Ernährung mit hohem Ballaststoffgehalt
„Die fünf Superfoods, die Sie essen sollten, um gesund zu bleiben“, „Kaffee ist gut für Ihre Darmflora. Aus diesem Grund“. „Beeindruckende gesundheitliche Vorteile von Kombucha-Tee für Ihre Darmgesund