Definição de indigestão (dispepsia, dor de estômago) e fatos

A indigestão pode ter muitas causas diferentes.
- A indigestão (dispepsia) é uma doença funcional na qual os órgãos gastrointestinais (GI), principalmente o estômago e a primeira parte do intestino delgado (e ocasionalmente o esôfago), funcionam de forma anormal. É uma doença crônica na qual os sintomas flutuam em frequência e intensidade geralmente ao longo de muitos meses ou anos. Pode ocorrer todos os dias ou intermitentemente por dias ou semanas seguidos por dias ou semanas de alívio (um padrão conhecido como periodicidade).
- As teorias da causa da indigestão incluem estímulos anormais dos nervos sensoriais intestinais, processamento anormal dos estímulos dos nervos sensoriais e estimulação anormal dos intestinos pelos nervos motores.
- Os principais sintomas de indigestão são
- dor ou desconforto abdominal superior,
- arrotando,
- náusea,
- inchaço abdominal,
- sentir-se cheio depois de comer apenas uma pequena quantidade de comida (saciedade precoce),
- distensão abdominal (inchaço) e
- ocasionalmente, vômitos.
- Os sintomas mais frequentemente são provocados pela alimentação.
- A indigestão ocorre frequentemente durante a gravidez, no entanto, na maioria das vezes, os sintomas são azia causada pelo refluxo ácido.
- A indigestão é diagnosticada com base nos sintomas típicos e na ausência de outras doenças gastrointestinais, particularmente doenças relacionadas ao ácido (indigestão ácida, esofagite, gastrite e úlceras) e doenças não gastrointestinais que podem dar origem aos sintomas.
- Como o coração fica perto do estômago, muitas vezes há confusão sobre o que está causando a dor na parte inferior do tórax ou na parte superior do abdome. Portanto, indigestão deve ser considerada em qualquer pessoa com dor torácica inferior, e ataque cardíaco deve ser considerado em qualquer pessoa com dor abdominal superior. Ocasionalmente, o desconforto da indigestão pode ser sentido nas costas.
- O teste de indigestão é direcionado principalmente para excluir a presença de outras doenças gastrointestinais e não gastrointestinais. Algumas pessoas podem exigir testes específicos de certas funções gastrointestinais. É importante excluir outras causas de indigestão, pois seu tratamento será diferente de uma indigestão sem causa clara.
- O tratamento da indigestão para a qual não há outra causa encontrada é principalmente com educação, bem como relaxantes musculares lisos e drogas de promoção. Também pode haver um papel para drogas antidepressivas e mudanças na dieta. Como o refluxo ácido é tão comum, uma tentativa de supressão potente do ácido estomacal geralmente é usada como tratamento inicial.
- Muitas pessoas são capazes de identificar alimentos específicos que provocam indigestão. Apesar desse fato, são poucos os alimentos cuja evasão pode ser universalmente recomendada, pois nem todas as pessoas com indigestão têm problemas com os mesmos alimentos. Também não há alimentos ou dietas que possam ser recomendados para prevenir a indigestão além daqueles que eliminaram os alimentos que provocam sintomas.
- Não há evidências de que remédios caseiros ou naturais evitem a indigestão.
- Os avanços futuros no tratamento da indigestão dependem de uma compreensão mais clara de suas muitas causas.

Sinais e sinais de indigestão
Reconhecendo a dispepsia
A indigestão ou dispepsia é um distúrbio no qual pode haver sintomas de
- a sensação de plenitude abdominal sem distensão visível (inchaço),
- dor abdominal acima do umbigo,
- arrotos e arrotos,
- náusea com ou sem vômito,
- a sensação de saciedade após uma quantidade muito pequena de comida e
- distensão abdominal.
Mais sinais e sintomas de indigestão »
O que é indigestão (dispepsia, dor de estômago)?
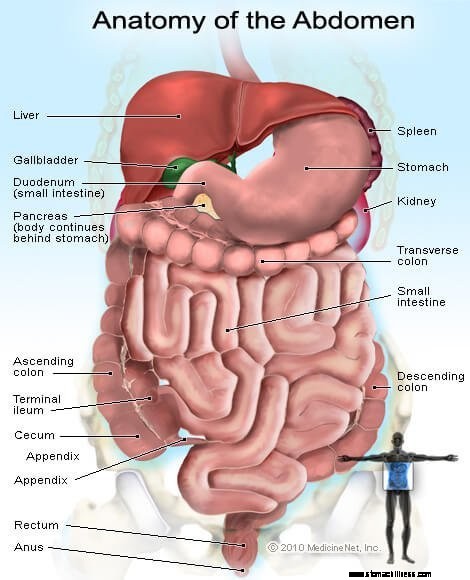
Imagem dos órgãos e glândulas no abdômen
A dispepsia (indigestão) é melhor descrita como uma doença funcional. (Às vezes, é chamada de dispepsia funcional.) O conceito de doença funcional é particularmente útil ao discutir doenças do trato gastrointestinal. O conceito se aplica aos órgãos musculares do trato gastrointestinal, esôfago, estômago, intestino delgado, vesícula biliar e cólon que são controlados por nervos. O que se entende pelo termo funcional é que os músculos dos órgãos ou os nervos que controlam os órgãos não estão funcionando normalmente e, como resultado, os órgãos não funcionam normalmente e a disfunção causa os sintomas. Os nervos que controlam os órgãos incluem não apenas os nervos que se encontram dentro dos músculos dos órgãos, mas também os nervos da medula espinhal e do cérebro.
Algumas doenças gastrointestinais podem ser vistas e diagnosticadas a olho nu, como úlceras do estômago e podem ser vistas em cirurgia, em raios-X e por endoscopia. Outras doenças não podem ser vistas a olho nu, mas podem ser vistas e diagnosticadas ao microscópio. Por exemplo, gastrite (inflamação do estômago) pode ser diagnosticada por exame microscópico de biópsias do estômago. Em contraste, as doenças funcionais gastrointestinais não podem ser vistas a olho nu ou ao microscópio. Consequentemente, e por padrão, doenças gastrointestinais funcionais são aquelas que envolvem função anormal de órgãos gastrointestinais em que as anormalidades não podem ser vistas nos órgãos a olho nu ou ao microscópio.
Em alguns casos, a função anormal pode ser demonstrada por testes (por exemplo, estudos de esvaziamento gástrico ou estudos de motilidade antroduodenal). No entanto, os testes geralmente são complexos, não estão amplamente disponíveis e não detectam de forma confiável as anormalidades funcionais.
Ocasionalmente, doenças consideradas funcionais acabam sendo associadas a anormalidades que podem ser vistas a olho nu ou ao microscópio. Então, a doença sai da categoria funcional. Um exemplo disso seria
Helicobacter pylori (H. pylori) infecção do estômago. Alguns pacientes com sintomas gastrointestinais superiores leves que se pensava terem função anormal do estômago ou dos intestinos apresentaram estômagos infectados com
H. pylori . Esta infecção pode ser diagnosticada ao microscópio, identificando a bactéria em biópsias do estômago. Quando os pacientes são tratados com antibióticos, o
H. pylori e os sintomas desaparecem. Assim, o reconhecimento de infecções com
Helicobacter pylori removeu os sintomas de alguns pacientes da categoria de doença funcional.
A distinção entre doença funcional e doença não funcional pode, de fato, ser confusa. Assim, mesmo as doenças funcionais provavelmente apresentam anormalidades bioquímicas ou moleculares associadas que, em última análise, poderão ser medidas. Por exemplo, doenças funcionais do estômago e intestinos podem estar associadas a níveis reduzidos ou aumentados de substâncias químicas normais nos órgãos gastrointestinais, na medula espinhal ou no cérebro. Uma doença comprovadamente devida a um produto químico reduzido ou aumentado ainda deve ser considerada uma doença funcional? Nesta situação teórica, não podemos ver a anormalidade a olho nu ou ao microscópio, mas podemos medi-la. Se pudermos medir uma anormalidade associada ou causadora, a doença não deve mais ser considerada funcional, mesmo que a doença (sintomas) esteja sendo causada por função anormal? A resposta não é clara.
Apesar das deficiências do termo funcional, o conceito de anormalidade funcional é útil para abordar muitos dos sintomas originários dos órgãos musculares do trato gastrointestinal. Repetindo, esse conceito se aplica àqueles sintomas para os quais não há anormalidades associadas que possam ser vistas a olho nu ou ao microscópio.
Embora a dispepsia seja uma doença funcional importante, é importante mencionar várias outras doenças funcionais. Uma segunda doença funcional importante é a síndrome do intestino irritável, ou SII. Pensa-se que os sintomas da SII se originam principalmente do intestino delgado e/ou do cólon. Os sintomas da SII incluem dor abdominal que é acompanhada por alterações nos movimentos intestinais (defecação), principalmente constipação ou diarréia. De fato, indigestão e SII podem ser doenças sobrepostas, pois até metade dos pacientes com SII também apresentam sintomas de indigestão. Um terceiro distúrbio funcional distinto é a dor torácica não cardíaca. Essa dor pode imitar a dor no coração (angina), mas não está associada a doenças cardíacas. De fato, acredita-se que a dor torácica não cardíaca resulte frequentemente de uma anormalidade funcional do esôfago.
Os distúrbios funcionais do trato gastrointestinal geralmente são categorizados pelo órgão de envolvimento. Assim, há distúrbios funcionais do esôfago, estômago, intestino delgado, cólon e vesícula biliar. A quantidade de pesquisas feitas com distúrbios funcionais é maior no esôfago e no estômago (por exemplo, dor torácica não cardíaca, indigestão), talvez porque esses órgãos sejam mais fáceis de alcançar e estudar. Pesquisas sobre distúrbios funcionais que afetam o intestino delgado e cólon (SII) são mais difíceis de conduzir e há menos concordância entre os estudos de pesquisa. Isso provavelmente é um reflexo da complexidade das atividades do intestino delgado e do cólon e a dificuldade em estudar essas atividades. As doenças funcionais da vesícula biliar (denominadas discinesia biliar), como as do intestino delgado e do cólon, são mais difíceis de estudar e, atualmente, são menos bem definidas. Cada uma das doenças funcionais está associada ao seu próprio conjunto de sintomas característicos.
Quão comum é a indigestão?
A indigestão é uma das doenças mais comuns do intestino (intestinos), afetando cerca de 20% das pessoas nos Estados Unidos. Talvez apenas 10% das pessoas afetadas realmente procurem atendimento médico para sua indigestão. Indigestão não é um termo particularmente bom para a doença, pois implica que há "dispepsia" ou digestão anormal de alimentos, e isso provavelmente não é o caso. De fato, outro nome comum para dispepsia é indigestão, que, pelo mesmo motivo, não é melhor que o termo dispepsia! Os médicos frequentemente se referem à condição como dispepsia não ulcerosa para distingui-la dos sintomas mais comuns relacionados ao ácido ou à úlcera.
Quais são os sinais e sintomas de indigestão ou dor de estômago?
Geralmente pensamos nos sintomas de indigestão como originários do trato gastrointestinal superior, principalmente do estômago e da primeira parte do intestino delgado. Esses sintomas incluem:
- dor ou desconforto abdominal superior (acima ou ao redor do umbigo),
- arrotando,
- náusea (com ou sem vômito),
- inchaço abdominal (a sensação de plenitude abdominal sem distensão visível),
- saciedade precoce (a sensação de plenitude após uma quantidade muito pequena de comida),
- distensão abdominal (inchaço visível em oposição ao inchaço) e
- dor no peito inferior.
Os sintomas na maioria das vezes são provocados pela alimentação, que é um momento em que muitas funções gastrointestinais diferentes são chamadas a trabalhar em conjunto. Essa tendência de ocorrer após as refeições é o que deu origem à noção errônea de que a indigestão pode ser causada por uma anormalidade na digestão dos alimentos.
Desconforto abdominal e excesso de ar no estômago
Todo mundo sabe que quando têm um leve desconforto abdominal, arrotar muitas vezes alivia o problema. Isso ocorre porque o excesso de ar no estômago geralmente é a causa de desconforto abdominal leve; como resultado, as pessoas forçam arrotos sempre que sentem um leve desconforto abdominal, seja qual for a causa. Infelizmente, se não houver excesso de gás a ser expelido, os arrotos forçados não fazem nada além de atrair ar para o esôfago. Normalmente, esse ar é expelido durante o mesmo arroto (referido como arroto supradiafragmático), mas o ar também pode entrar no estômago e resultar em excesso de gás que deve ser expelido com arroto adicional.
Se o problema que causa o desconforto não for excesso de ar no estômago, arrotar não proporcionará alívio. Como mencionado anteriormente, pode até piorar a situação aumentando o ar no estômago. Quando o arroto não alivia o desconforto, o arroto deve ser entendido como um sinal de que algo pode estar errado dentro do abdome e a causa do desconforto deve ser procurada. O arroto por si só, no entanto, não ajuda o médico a determinar o que pode estar errado, porque o arroto pode ocorrer em praticamente qualquer doença ou condição abdominal que cause desconforto.
Arrotos (arrotos) são sintomas de indigestão?
É apropriado discutir arrotos em detalhes, pois é um sintoma comumente mal compreendido associado à indigestão.
- A capacidade de arrotar é quase universal.
- Arrotar, também conhecido como arrotar ou eructar, é o ato de expelir o gás do estômago pela boca.
- A causa comum de arrotos é um estômago distendido (inflado) causado pela ingestão de ar ou gás.
- A distensão do estômago causa desconforto abdominal, e o arroto expele o ar e alivia o desconforto.
- As razões comuns para engolir grandes quantidades de ar (aerofagia) ou gás são
- engolir alimentos ou bebidas muito rapidamente,
- ansiedade e
- bebidas carbonatadas.
- As pessoas geralmente não sabem que estão engolindo ar.
- "Arrotar" bebês durante a mamadeira ou amamentação é importante para expelir o ar no estômago que foi engolido com a fórmula ou leite.
Excesso de ar no estômago não é a única causa de arrotos.
- Para algumas pessoas, arrotar se torna um hábito e não reflete a quantidade de ar no estômago.
- Para outros, arrotar é uma resposta a qualquer tipo de desconforto abdominal e não apenas ao desconforto devido ao aumento de gases.
Quanto tempo dura a indigestão (dispepsia)?
A indigestão é uma doença crônica que geralmente dura anos, se não a vida toda. No entanto, exibe periodicidade, o que significa que os sintomas podem ser mais frequentes ou graves por dias, semanas ou meses e, em seguida, menos frequentes ou graves por dias, semanas ou meses. As razões para essas flutuações são desconhecidas. Por causa das flutuações, é importante avaliar os efeitos do tratamento ao longo de muitas semanas ou meses para ter certeza de que qualquer melhora se deve ao tratamento e não simplesmente a uma flutuação natural na frequência ou gravidade da doença.
Que outras doenças gastrointestinais não funcionais imitam a indigestão? Como eles são diagnosticados?
Exclusão de doença gastrointestinal não funcional
Uma história detalhada do paciente e um exame físico frequentemente sugerem a causa da dispepsia. Exames de sangue de triagem de rotina geralmente são realizados em busca de pistas para doenças insuspeitas. Os exames de fezes fazem parte da avaliação, pois podem revelar infecção, sinais de inflamação ou sangue e direcionar mais testes diagnósticos. O teste de fezes sensíveis (antígeno/anticorpo) para Giardia lamblia seria razoável porque esta infecção parasitária é comum e pode ser aguda ou crônica. Alguns médicos fazem exames de sangue para doença celíaca (espru), mas o valor de fazer isso não é claro. (Além disso, se um EGD for planejado, biópsias do duodeno geralmente farão o diagnóstico de doença celíaca.) Se o supercrescimento bacteriano do intestino delgado estiver sendo considerado, o teste de hidrogênio expirado pode ser considerado.
Existem muitos testes para excluir doenças gastrointestinais não funcionais. A questão principal, no entanto, é decidir quais testes são razoáveis para realizar. Como cada caso é individual, testes diferentes podem ser razoáveis para pacientes diferentes. No entanto, alguns testes básicos são frequentemente realizados para excluir doenças gastrointestinais não funcionais. Esses testes identificam doenças anatômicas (estruturais) e histológicas (microscópicas) do esôfago, estômago e intestinos.
Tanto as radiografias quanto as endoscopias podem identificar doenças anatômicas. Apenas endoscopias, no entanto, podem diagnosticar doenças histológicas porque biópsias (amostras de tecido) podem ser feitas durante o procedimento. Os exames de raios-X incluem:
- O esofagograma e o estudo videofluoroscópico da deglutição para examinar o esôfago
- A série gastrointestinal superior para examinar o estômago e o duodeno
- A série do intestino delgado para examinar o intestino delgado
- O enema de bário para examinar o cólon e o íleo terminal.
- A tomografia computadorizada (TC) para examinar o intestino delgado
Quais causas de indigestão não são digestivas?
Causas não gastrointestinais de indigestão
Não é surpreendente que muitas doenças gastrointestinais (GI) tenham sido associadas à indigestão. No entanto, muitas doenças não gastrointestinais também têm sido associadas à indigestão. Exemplos de causas não gastrointestinais de indigestão incluem
- diabetes,
- doença da tireóide,
- hiperparatireoidismo (glândulas paratireoides hiperativas) e
- doença renal grave.
Não está claro, no entanto, como essas doenças não gastrointestinais podem causar indigestão.
Outra causa importante de indigestão são as drogas. Muitos medicamentos estão frequentemente associados à indigestão, por exemplo, medicamentos anti-inflamatórios não esteroides (AINEs como ibuprofeno), antibióticos e estrogênios). De fato, a maioria dos medicamentos causa indigestão em pelo menos algumas pessoas com sintomas funcionais.
Antidepressivos para indigestão
Pacientes com distúrbios funcionais, incluindo indigestão, frequentemente sofrem de depressão e/ou ansiedade. Não está claro, no entanto, se a depressão e a ansiedade são a causa ou o resultado dos distúrbios funcionais ou não estão relacionados a esses distúrbios. (Depressão e ansiedade são comuns e, portanto, sua ocorrência em conjunto com distúrbios funcionais pode ser uma coincidência.) Vários ensaios clínicos mostraram que os antidepressivos são eficazes na SII no alívio da dor abdominal. Os antidepressivos também demonstraram ser eficazes na dor torácica inexplicável (não cardíaca), uma condição que se acredita representar uma disfunção do esôfago. Os antidepressivos não foram estudados adequadamente em outros tipos de distúrbios funcionais, incluindo indigestão. Provavelmente é razoável tratar pacientes com indigestão com drogas psicotrópicas se tiverem depressão ou ansiedade moderada ou grave.
Os antidepressivos funcionam em distúrbios funcionais em doses relativamente baixas que têm pouco ou nenhum efeito sobre a depressão. Acredita-se, portanto, que esses medicamentos atuam não no combate à depressão, mas de diferentes formas (por meio de diferentes mecanismos). Por exemplo, esses medicamentos demonstraram ajustar (modular) a atividade dos nervos e também ter efeitos analgésicos (alívio da dor).
Drogas psicotrópicas comumente usadas incluem os antidepressivos tricíclicos, desipramina (Norpramina) e trimipramina (Surmontil). Embora os estudos sejam encorajadores, ainda não está claro se a nova classe de antidepressivos, os inibidores da recaptação de serotonina, como fluoxetina (Prozac), sertralina (Zoloft) e paroxetina (Paxil), são eficazes em distúrbios funcionais, incluindo indigestão.
Dieta e indigestão
Os fatores dietéticos não foram bem estudados no tratamento da indigestão. No entanto, as pessoas costumam associar seus sintomas a alimentos específicos (como saladas e gorduras). Embora alimentos específicos possam piorar os sintomas da indigestão, eles geralmente não são a causa da indigestão. (Intolerância a alimentos específicos, por exemplo, intolerância à lactose [leite] e alergias a trigo, ovos, soja e proteína do leite não são consideradas doenças funcionais como a indigestão). A resposta placebo comum em distúrbios funcionais, como indigestão, também pode explicar a melhora dos sintomas em algumas pessoas com a eliminação de alimentos específicos.
A fibra dietética é frequentemente recomendada para pacientes com SII, mas a fibra não foi estudada no tratamento da indigestão. No entanto, provavelmente é razoável tratar pacientes com indigestão com fibra se eles também tiverem constipação.
A intolerância à lactose (o açúcar do leite) muitas vezes é culpada pela indigestão. Como a indigestão e a intolerância à lactose são comuns, as duas condições podem coexistir. Nessa situação, restringir a lactose melhorará os sintomas da intolerância à lactose, mas não afetará os sintomas da indigestão. A intolerância à lactose é facilmente determinada por um desafio com leite testando os efeitos da lactose (teste de hidrogênio no ar expirado) ou tentando uma dieta rigorosa de eliminação de lactose. Se a lactose for determinada como responsável por alguns ou todos os sintomas, a eliminação de alimentos que contenham lactose é apropriada. Infelizmente, muitos pacientes param de beber leite ou comer alimentos que contenham leite sem uma boa evidência de que isso melhore seus sintomas. Isso muitas vezes é prejudicial para a ingestão de cálcio que pode contribuir para a osteoporose.
Uma das substâncias alimentares mais comumente associadas aos sintomas de indigestão é a gordura. A evidência científica de que a gordura causa indigestão é fraca. A maior parte do apoio é anedótica (não baseada em estudos científicos cuidadosamente feitos). No entanto, a gordura é uma das influências mais potentes na função gastrointestinal. (Ela tende a desacelerar os músculos gastrointestinais enquanto faz com que os músculos da vesícula biliar se contraiam.) Portanto, é possível que a gordura piore a indigestão mesmo que não a cause. Além disso, reduzir a ingestão de gordura pode aliviar os sintomas. Uma dieta rigorosa com baixo teor de gordura pode ser realizada com bastante facilidade e vale a pena tentar. Além disso, existem outras razões relacionadas à saúde para reduzir a gordura da dieta.
Outros fatores dietéticos, frutose e outros alimentos relacionados ao açúcar (fermentáveis, oligodi e monossacarídeos e polióis ou FODMAPs), foram sugeridos como causa de indigestão, uma vez que muitas pessoas não os digerem e os absorvem completamente antes de atingirem o intestino distal. A intolerância à frutose e talvez também a intolerância ao FODMAP podem ser diagnosticadas com um teste de hidrogênio expirado usando frutose e tratadas pela eliminação de frutose e/ou alimentos contendo FODMAP da dieta. Infelizmente, frutose e FODMAPs são comuns entre frutas e vegetais, e a frutose é encontrada em altas concentrações em muitos produtos alimentícios adoçados com xarope de milho. Assim, uma dieta de eliminação pode ser difícil de manter.
Medicamentos pró-motilidade para indigestão
Uma das principais teorias para a causa da indigestão são as anormalidades no funcionamento dos músculos gastrointestinais. A função dos músculos pode estar anormalmente aumentada, anormalmente diminuída ou pode ser descoordenada. Existem medicamentos, chamados relaxantes musculares lisos, que podem reduzir a atividade dos músculos e outros medicamentos que podem aumentar a atividade dos músculos, chamados medicamentos de promoção.
Muitos dos sintomas de indigestão podem ser explicados com base na atividade reduzida dos músculos gastrointestinais que resulta em transporte lento (trânsito) de alimentos através do estômago e do intestino. (Está claro, como discutido anteriormente, que existem outras causas desses sintomas além do trânsito lento.) Esses sintomas incluem náuseas, vômitos e distensão abdominal. Quando o trânsito é gravemente afetado, a distensão abdominal (inchaço) também pode ocorrer e pode resultar em dor abdominal. (É improvável que a saciedade precoce seja uma função do trânsito lento porque ocorre muito cedo para que o trânsito lento tenha consequências.) Teoricamente, os medicamentos que aceleram o trânsito de alimentos devem, pelo menos em alguns pacientes, aliviar os sintomas de indigestão devidos. para retardar o trânsito.
O número de medicamentos de promoção que estão disponíveis para uso clínico é limitado. Os estudos de sua eficácia na indigestão são ainda mais limitados. A droga mais estudada é a cisaprida (Propulsid), uma droga de promoção que foi retirada do mercado por causa de sérios efeitos colaterais cardíacos. (Fármacos mais novos que têm efeitos semelhantes, mas sem toxicidade estão sendo desenvolvidos.) Os poucos estudos com cisaprida para indigestão foram inconsistentes em seus resultados. Alguns estudos demonstraram benefícios, enquanto outros não mostraram nenhum benefício. A cisaprida foi eficaz em doentes com problemas graves de esvaziamento do estômago (gastroparesia) ou trânsito gravemente lento dos alimentos através do intestino delgado (pseudo-obstrução intestinal crónica). Essas duas doenças podem ou não estar relacionadas à indigestão.
Outra droga pró-motilidade disponível é a eritromicina, um antibiótico que estimula o músculo liso gastrointestinal como um de seus efeitos colaterais. A eritromicina é usada para estimular os músculos lisos do trato gastrointestinal em doses inferiores às usadas no tratamento de infecções. Não há estudos de eritromicina na indigestão, mas a eritromicina é eficaz na gastroparesia e provavelmente também na pseudo-obstrução intestinal crônica.
A metoclopramida (Reglan) é outra droga de promoção que está disponível. Não foi estudado, no entanto, em indigestão. Além disso, está associado a alguns efeitos colaterais preocupantes. Portanto, pode não ser uma boa droga passar por mais testes em indigestão.
A domperidona (Motilium) é um medicamento de promoção que está disponível nos EUA, mas requer uma autorização especial da Food and Drug Administration dos EUA. Como resultado, não é muito comumente prescrito. É um medicamento eficaz com efeitos colaterais mínimos.
Como você sabe se tem indigestão (diagnóstico)?
A indigestão é diagnosticada principalmente com base nos sintomas típicos e na exclusão de doenças gastrointestinais não funcionais (incluindo doenças relacionadas ao ácido), doenças não gastrointestinais e doenças psiquiátricas. Existem testes para identificar diretamente a função gastrointestinal anormal, mas eles são limitados em sua capacidade de fazê-lo.
Quais remédios naturais ou caseiros são usados para tratar a dispepsia (indigestão)?
Estudos de remédios naturais e caseiros para indigestão são poucos. A maioria das recomendações de remédios naturais e caseiros tem poucas evidências para apoiar seu uso. Vários remédios potenciais, no entanto, merecem menção, incluindo:
- Remédios supressores de ácido: A causa mais comum de dispepsia é provavelmente a doença do refluxo gastrointestinal (refluxo ácido ou DRGE). Pode ser por isso que remédios como bicarbonato de sódio, que neutraliza o ácido estomacal, têm sido recomendados. Mesmo que o bicarbonato de sódio funcione, é mais eficaz (e provavelmente mais seguro) usar antiácidos na forma líquida ou em comprimidos para esse fim.
- Gengibre: O gengibre foi demonstrado para aliviar a náusea. Um pequeno estudo mostrou que é ineficaz no alívio da dispepsia, mas o gengibre é inofensivo e vale a pena tentar se a náusea for um componente da dispepsia.
- Hortelã: Demonstrou-se que a hortelã-pimenta tem efeitos sobre a função do trato gastrointestinal; está entre os inibidores mais potentes dos músculos intestinais. É eficaz em outra doença funcional, a síndrome do intestino irritável, mas há evidências mínimas de que seja eficaz na dispepsia. No entanto, como o gengibre, é inofensivo e vale a pena tentar.
- Refeições: Comer refeições menores e mais frequentes.
- Mudanças no estilo de vida: Fique longe de alimentos e bebidas específicos, fumo e álcool se provocarem sintomas.
Quais tratamentos aliviam e curam indigestão (dispepsia)?
O tratamento da indigestão é um tema difícil e insatisfatório, pois poucos medicamentos foram estudados e se mostraram eficazes. Além disso, os medicamentos que se mostraram eficazes não se mostraram muito eficazes. Esta situação difícil existe por muitas razões, incluindo:
- Doenças com risco de vida (por exemplo, câncer, doenças cardíacas e pressão alta) são as doenças que captam o interesse do público e, mais importante, o financiamento da pesquisa. A indigestão não é uma doença com risco de vida e recebeu pouco financiamento de pesquisa. Devido à falta de pesquisa, a compreensão dos processos fisiológicos (mecanismos) que são responsáveis pela indigestão tem sido lenta para se desenvolver. Medicamentos eficazes não podem ser desenvolvidos até que haja uma compreensão desses mecanismos.
- Pesquisar sobre indigestão é difícil. A indigestão é definida por sintomas subjetivos (como dor) em vez de sinais objetivos (por exemplo, a presença de uma úlcera). Os sintomas subjetivos são menos confiáveis do que os sinais objetivos na identificação de grupos homogêneos de pacientes. Como resultado, os grupos de pacientes com indigestão que estão em tratamento provavelmente contêm alguns pacientes que não têm indigestão, o que pode diluir (afetar negativamente) os resultados do tratamento. Além disso, os resultados do tratamento devem ser avaliados com base em respostas subjetivas (como melhora da dor). Além de não serem confiáveis, as respostas subjetivas são mais difíceis de medir do que as respostas objetivas (por exemplo, cicatrização de uma úlcera).
- Diferentes subtipos de indigestão (por exemplo, dor abdominal e inchaço abdominal) são provavelmente causados por diferentes processos fisiológicos (mecanismos). Também é possível, no entanto, que o mesmo subtipo de indigestão possa ser causado por mecanismos diferentes em pessoas diferentes. Além disso, qualquer droga provavelmente afetará apenas um mecanismo. Portanto, é improvável que qualquer medicamento possa ser eficaz em todos, mesmo na maioria dos pacientes com indigestão, mesmo em pacientes com sintomas semelhantes. Essa eficácia inconsistente torna o teste de drogas particularmente difícil. De fato, pode facilmente resultar em testes de medicamentos que não demonstram eficácia (utilidade) quando, na verdade, o medicamento está ajudando um subgrupo de pacientes.
- Sintomas subjetivos são particularmente propensos a responder a placebos (medicamentos inativos). De fato, na maioria dos estudos, 20% a 40% dos pacientes com indigestão melhorarão se receberem medicamentos placebo. Agora, todos os ensaios clínicos de medicamentos para indigestão requerem um grupo tratado com placebo para comparação com o grupo tratado com medicamentos. A grande resposta ao placebo significa que esses ensaios clínicos devem utilizar um grande número de pacientes para detectar diferenças significativas (significativas) na melhora entre os grupos placebo e medicamentos. Portanto, esses testes são caros de conduzir.
A falta de compreensão dos processos fisiológicos (mecanismos) que causam a indigestão fez com que o tratamento geralmente não pudesse ser direcionado aos mecanismos. Em vez disso, o tratamento geralmente é direcionado aos sintomas. Por exemplo, a náusea é tratada com medicamentos que suprimem a náusea, mas não afetam a causa da náusea. On the other hand, the psychotropic drugs (antidepressants) and psychological treatments (such as cognitive behavioral therapy) treat hypothetical causes of indigestion (for example, abnormal function of sensory nerves and the psyche) rather than causes or even the symptoms. Treatment for indigestion often is similar to that for irritable bowel syndrome (IBS) even though the causes of IBS and indigestion are likely to be different.
Education
It is important to educate patients with indigestion about their illness, particularly by reassuring them that the illness is not a serious threat to their physical health (though it may be to their emotional health). Patients need to understand the potential causes for the symptoms. Most importantly, they need to understand the medical approach to the problem and the reasons for each test or treatment. Education prepares patients for a potentially prolonged course of diagnosis and trials of treatment. Education also may prevent patients from falling prey to the charlatans who offer unproven and possibly dangerous treatments for indigestion. Many symptoms are tolerable if patients' anxieties about the seriousness of their symptoms can be relieved. It also helps patients deal with symptoms when they feel that everything that should be done to diagnose and treat, in fact, is being done. The truth is that psychologically healthy people can tolerate a good deal of discomfort and continue to lead happy and productive lives.
Smooth muscle relaxants for indigestion
The most widely studied drugs for the treatment of abdominal pain in functional disorders are a group of drugs called smooth-muscle relaxants.
The gastrointestinal tract is primarily composed of a type of muscle called smooth muscle. (By contrast, skeletal muscles such as the biceps are composed of a type of muscle called striated muscle.) Smooth muscle relaxant drugs reduce the strength of contraction of the smooth muscles but do not affect the contraction of other types of muscles. They are used in functional disorders, particularly IBS, with the assumption (not proven) that strong or prolonged contractions of smooth muscles in the intestine-spasms-are the cause of the pain in functional disorders. There are even smooth muscle relaxants that are placed under the tongue, as is nitroglycerin for angina, so that they may be absorbed rapidly.
There are not enough studies of smooth muscle relaxants in indigestion to conclude that they are effective at reducing pain. Since their side effects are few, these drugs probably are worth trying. As with all drugs that are given to control symptoms, patients should carefully evaluate whether or not the smooth muscle relaxant they are using is effective at controlling the symptoms. If it is not clearly effective, the option of discontinuing the relaxant should be discussed with a physician.
Commonly used smooth muscle relaxants are hyoscyamine (Levsin, Anaspaz, Cystospaz, Donnamar) and methscopolamine (Pamine, Pamine Forte). Other drugs combine smooth muscle relaxants with a sedative chlordiazepoxide hydrochloride and clidinium bromide (Donnatal, Librax), but there is no evidence that the addition of sedatives adds to the effectiveness of the treatment.
Psychological treatments for indigestion
Psychological treatments include cognitive-behavioral therapy, hypnosis, psychodynamic or interpersonal psychotherapy, and relaxation/stress management. Few studies of psychological treatments have been conducted in indigestion, although more studies have been done in IBS. Thus, there is little scientific evidence that they are effective in indigestion, although there is some evidence that they are effective in IBS.
Hypnosis has been proposed as an effective treatment for IBS. It is unclear exactly how effective hypnosis is, or how it works.
Which specialties of doctors treat indigestion (dyspepsia)?
Since indigestion is very common, almost all doctors see and treat patients with indigestion, especially family practitioners, internists and even pediatricians. If these generalists are unable to provide adequate treatment, the patient usually is referred to a gastroenterologist, an internist or pediatrician with specialty training in gastrointestinal diseases.
What are the complications of indigestion (dyspepsia)?
The complications of functional diseases of the gastrointestinal tract are relatively limited. Since symptoms are most often provoked by eating, patients who alter their diets and reduce their intake of calories may lose weight. However, loss of weight is unusual in functional diseases. In fact, loss of weight should suggest the presence of non-functional diseases. Symptoms that awaken patients from sleep also are more likely to be due to non-functional than functional disease.
Most commonly, functional diseases interfere with patients' comfort and daily activities. Individuals who develop nausea or pain after eating may skip breakfast or lunch because of the symptoms they experience. Patients also commonly associate symptoms with specific foods (for example, milk, fat, vegetables). Whether or not the associations are real, these patients will restrict their diets accordingly. Milk is the most common food that is eliminated, often unnecessarily, and this can lead to inadequate intake of calcium and osteoporosis. The interference with daily activities also can lead to problems with interpersonal relationships, especially with spouses. Most patients with functional disease live with their symptoms and infrequently visit physicians for diagnosis and treatment.
What can a person expect during the diagnosis and treatment of indigestion (prognosis)?
The initial approach to dyspepsia, whether it be treatment or testing, depends on the patient's age, symptoms and the duration of the symptoms. If the patient is younger than 50 years of age and serious disease, particularly cancer, is not likely, testing is less important. If the symptoms are typical for dyspepsia and have been present for many years without change, then there is less need for testing, or at least extensive testing, to exclude other gastrointestinal and non-gastrointestinal diseases.
On the other hand, if the symptoms are of recent onset (weeks or months), progressively worsening, severe, or associated with "warning" signs, then early, more extensive testing is appropriate. Warning signs include loss of weight, nighttime awakening, blood in the stool or the material that is vomited (vomitus), and signs of inflammation, such as fever or abdominal tenderness. Testing also is appropriate if, in addition to symptoms of dyspepsia, there are other prominent symptoms that are not commonly associated with dyspepsia.
If there are symptoms that suggest conditions other than dyspepsia, tests that are specific for these diseases should be done first. The reason is that if these other tests disclose other diseases, it may not be necessary to do additional testing. Examples of such symptoms and possible testing include:
- Vomiting: upper gastrointestinal endoscopy to diagnose inflammatory or obstructing diseases; gastric emptying studies and/or electrogastrography to diagnose impaired emptying of the stomach.
- Abdominal distention with or without increased flatulence: upper gastrointestinal and small intestinal x-rays to diagnose obstructing diseases; hydrogen breath testing to diagnose bacterial overgrowth of the small intestine.
For a patient with typical symptoms of dyspepsia who requires testing to exclude other diseases, a standard screening panel of blood tests would reasonably be included. These tests might reveal clues to non-gastrointestinal diseases. Sensitive stool testing (antigen/antibody) for Giardia lamblia would be reasonable because this parasitic infection is common and can be acute or chronic. Some physicians do blood testing for celiac disease (sprue), but the value of doing this is unclear. Moreover, if an EGD is planned, biopsies of the duodenum usually will make the diagnosis of celiac disease. A plain X-ray of the abdomen might be done during an episode of abdominal pain (to look for intestinal blockage or obstruction). Testing for lactose intolerance or a trial of a strict lactose-free diet should be considered. The physician's clinical judgment should determine the extent to which initial testing is appropriate.
Once testing has been done to an extent that is appropriate for the clinical situation, it is reasonable to first try a therapeutic trial of stomach acid suppression to see if symptoms improve. Such a trial probably should involve a PPI (proton pump inhibitor) for 8 to 12 weeks. If there is no clear response of symptoms, the options then are to discontinue the PPI or confirm its effectiveness in suppressing acid with 24 hour acid testing. If there is a clear and substantial decrease in symptoms with the PPI, then decisions need to be made about continuing acid suppression and which drugs to use.
Another therapeutic approach is to test for
Helicobacter pylori infection of the stomach (with blood, breath or stool tests) and to treat patients with infection to eradicate the infection. It may be necessary to retest patients after treatment to prove that treatment has effectively eradicated the infection, particularly if dyspeptic symptoms persist after treatment.
If treatment with a PPI has satisfactorily suppressed acid according to acid testing (or acid suppression has not been measured) and yet the symptoms have not improved, it is reasonable to conduct further testing as described above. Esophago-gastro-duodenoscopy, or EGD, (and, possibly, colonoscopy) would be the next consideration, probably with multiple biopsies of the stomach and duodenum (and colon if colonoscopy is done). Finally, small intestinal x-rays and an ultrasound examination of the gallbladder might be done. An abdominal ultrasound examination, CT scan, or MRI scan can exclude non-gastrointestinal diseases. Once appropriate testing has been completed, empiric trials of other drugs (for example, smooth muscle relaxants, psychotropic drugs, and promotility drugs) can be done. (An empiric trial of a drug is a trial that is not based on an understanding of the exact cause of the symptoms)
If all of the appropriate testing reveals no disease that could be causing the symptoms and the dyspeptic symptoms have not responded to empiric treatments, other, more specialized tests should be considered. These tests include hydrogen breath testing to diagnose bacterial overgrowth of the small intestine, gastric emptying studies, EGG, small intestinal transit studies, antro-duodenal motility and barostatic studies, and possibly capsule endoscopy. These specialized studies probably should be done at centers that have experience and expertise in diagnosing and treating functional diseases.
What research is ongoing for treatments to cure indigestion (dyspepsia)?
The future of dyspepsia will depend on our increasing knowledge of the processes (mechanisms) that cause dyspepsia. Acquiring this knowledge, in turn, depends on research funding. Because of the difficulties in conducting research in dyspepsia, this knowledge will not come quickly. Until we have an understanding of the mechanisms of dyspepsia, newer treatments will be based on our developing a better understanding of the normal control of gastrointestinal function, which is proceeding more rapidly. Specifically, there is intense interest in intestinal neurotransmitters, which are chemicals that the nerves of the intestine use to communicate with each other. The interactions of these neurotransmitters are responsible for adjusting (modulating) the functions of the intestines, such as contraction of muscles and secretion of fluid and mucus.
5-hydroxytriptamine (5-HT or serotonin) is a neurotransmitter that stimulates several different receptors on nerves in the intestine. Examples of experimental drugs for intestinal neurotransmission are sumatriptan (Imitrex) and buspirone (Buspar). These drugs are believed to reduce the responsiveness (sensitivity) of the sensory nerves to what's happening in the intestine by attaching to a particular 5-HT receptor, the 5-HT1 receptor. The 5-HT1 receptor drugs, however, have received only minimal study so far and their role in the treatment of dyspepsia, if any, is unclear.
Promotility drugs similar to cisapride, as previously discussed, are being pursued actively.
Another area of active research is relaxation of the muscles of the stomach for the treatment of dyspepsia. Normally when food enters the stomach, the stomach relaxes to accommodate the food and the secretions it stimulates. Many patients with dyspepsia have been found to have reduced relaxation of the stomach when food enters, and it is possible that this results in discomfort. Drugs that specifically relax the muscles of the stomach are being developed, but more clinical trials showing their benefit are needed.
What is small intestinal bacterial overgrowth (SIBO)?
- Small intestinal bacterial overgrowth (SIBO): A potential cause of indigestion is bacterial overgrowth of the small intestine (small intestinal bacterial overgrowth or SIBO), although the frequency with which this condition causes indigestion has not been determined, and there is little research in the area. The relationship between overgrowth and indigestion needs to be pursued, however, since many of the symptoms of indigestion are also symptoms of bacterial overgrowth. Overgrowth can be diagnosed by hydrogen breath testing and is treated primarily with antibiotics.
Other diseases and conditions can aggravate indigestion and other functional diseases.
- Anxiety and/or depression are probably the most commonly-recognized exacerbating factors for patients with functional diseases.
- The menstrual cycle: During their periods, women often note that their functional symptoms are worse. This corresponds to the time during which the female hormones, estrogen and progesterone, are at their highest levels. Furthermore, it has been observed that treating women who have indigestion with leuprolide (Lupron), an injectable drug that shuts off the body's production of estrogen and progesterone, is effective at reducing symptoms of indigestion in premenopausal women. These observations support a role for hormones in the intensification of fun
What endoscopy tests help exclude other diseases?
The endoscopic tests include:
- Upper gastrointestinal endoscopy (esophago-gastro-duodenoscopy or EGD) to examine the esophagus, stomach and duodenum
- Colonoscopy to examine the colon and terminal ileum
- Endoscopy also is available to examine the small intestine, but this type of endoscopy is complex, not widely available, and of unproven value in indigestion.
- To examen the small intestine , a capsule containing a tiny camera and transmitter that can be swallowed (capsule endoscopy). As the capsule travels through the intestines, it transmits pictures of the inside of the intestines to an external recorder for later review. The capsule is not widely available and its value, particularly in indigestion, has not yet been proven.
- Newer endoscopes, similar to those used for EGD and colonoscopy are available that allow the entire small intestine to be examined. Unlike the capsule, however, the endoscope has channels in it that allow instruments to be passed into the intestine to collect samples of tissue (biopsies) and to treat abnormal findings such as polyps.
- X-rays are easier to perform and less costly than endoscopies. The skills necessary to perform gastrointestinal X-rays, however, are becoming rare among radiologists because they are doing them less often. Therefore, the quality of the X-rays often is not as high as it used to be, and, as a result, CT scans of the small intestine are replacing small intestinal X-rays. As noted previously, endoscopies have an advantage over X-rays since at the time of endoscopies, biopsies can be taken to diagnose or exclude histological diseases, something that X-rays cannot do.
 A indigestão pode ter muitas causas diferentes.
A indigestão pode ter muitas causas diferentes.
 Imagem dos órgãos e glândulas no abdômen
Imagem dos órgãos e glândulas no abdômen  Dieta com poucas fibras (poucos resíduos)
Fatos sobre a dieta pobre em fibras Uma dieta com poucos resíduos inclui alimentos com baixo teor de fibras. Uma dieta com poucos resíduos é uma dieta pobre em fibras com restrições adicionais que sã
Dieta com poucas fibras (poucos resíduos)
Fatos sobre a dieta pobre em fibras Uma dieta com poucos resíduos inclui alimentos com baixo teor de fibras. Uma dieta com poucos resíduos é uma dieta pobre em fibras com restrições adicionais que sã
 O que você pode comer quando tem gastrite?
O que é gastrite? Quando você tem gastrite, concentre-se em uma dieta rica em alimentos ricos em fibras e com baixo teor de ácidos. Seu estômago é uma parte poderosa do seu sistema digestivo. Es
O que você pode comer quando tem gastrite?
O que é gastrite? Quando você tem gastrite, concentre-se em uma dieta rica em alimentos ricos em fibras e com baixo teor de ácidos. Seu estômago é uma parte poderosa do seu sistema digestivo. Es
 O papel dos mastócitos em nossa saúde
Os mastócitos são células encontradas no tecido conjuntivo em todo o nosso corpo como parte do nosso sistema imunológico. Os mastócitos são particularmente proeminentes nos tecidos do nosso corpo que
O papel dos mastócitos em nossa saúde
Os mastócitos são células encontradas no tecido conjuntivo em todo o nosso corpo como parte do nosso sistema imunológico. Os mastócitos são particularmente proeminentes nos tecidos do nosso corpo que