 La indigestión puede tener muchas causas diferentes.
La indigestión puede tener muchas causas diferentes.
La indigestión o dispepsia es un trastorno en el que puede haber síntomas de
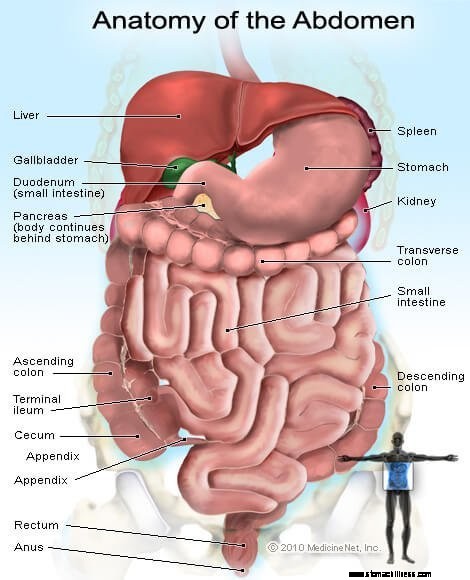 Imagen de los órganos y glándulas en el abdomen
Imagen de los órganos y glándulas en el abdomen La dispepsia (indigestión) se describe mejor como una enfermedad funcional. (A veces, se denomina dispepsia funcional). El concepto de enfermedad funcional es particularmente útil cuando se habla de enfermedades del tracto gastrointestinal. El concepto se aplica a los órganos musculares del tracto gastrointestinal, el esófago, el estómago, el intestino delgado, la vesícula biliar y el colon que están controlados por nervios. Lo que significa el término funcional es que los músculos de los órganos o los nervios que controlan los órganos no funcionan normalmente y, como resultado, los órganos no funcionan normalmente y la disfunción causa los síntomas. Los nervios que controlan los órganos incluyen no solo los nervios que se encuentran dentro de los músculos de los órganos, sino también los nervios de la médula espinal y el cerebro.
Algunas enfermedades gastrointestinales se pueden ver y diagnosticar a simple vista, como las úlceras de estómago, y se pueden ver en una cirugía, en radiografías y en una endoscopia. Otras enfermedades no se pueden ver a simple vista, pero se pueden ver y diagnosticar con el microscopio. Por ejemplo, la gastritis (inflamación del estómago) se puede diagnosticar mediante un examen microscópico de biopsias del estómago. Por el contrario, las enfermedades funcionales gastrointestinales no se pueden ver a simple vista ni con el microscopio. En consecuencia, y por defecto, las enfermedades gastrointestinales funcionales son aquellas que implican una función anormal de los órganos gastrointestinales en los que las anomalías no se pueden ver en los órganos ni a simple vista ni con el microscopio.
En algunos casos, la función anormal puede demostrarse mediante pruebas (por ejemplo, estudios de vaciamiento gástrico o estudios de motilidad antro-duodenal). Sin embargo, las pruebas a menudo son complejas, no están ampliamente disponibles y no detectan de manera confiable las anomalías funcionales.
Ocasionalmente, las enfermedades que se cree que son funcionales finalmente se asocian con anomalías que se pueden ver a simple vista o bajo el microscopio. Entonces, la enfermedad sale de la categoría funcional. Un ejemplo de esto sería Helicobacter pylori (H. pylori) infección del estómago. Se ha encontrado que algunos pacientes con síntomas gastrointestinales superiores leves que se creía que tenían una función anormal del estómago o los intestinos tenían estómagos infectados con H. píloro . Esta infección se puede diagnosticar bajo el microscopio al identificar la bacteria en biopsias del estómago. Cuando los pacientes son tratados con antibióticos, el H. píloro y los síntomas desaparecen. Así, el reconocimiento de infecciones por Helicobacter pylori ha eliminado los síntomas de algunos pacientes de la categoría de enfermedad funcional.
La distinción entre enfermedad funcional y enfermedad no funcional puede, de hecho, ser borrosa. Por lo tanto, incluso las enfermedades funcionales probablemente tengan anomalías bioquímicas o moleculares asociadas que, en última instancia, podrán medirse. Por ejemplo, se puede demostrar que las enfermedades funcionales del estómago y los intestinos están asociadas en última instancia con niveles reducidos o aumentados de sustancias químicas normales dentro de los órganos gastrointestinales, la médula espinal o el cerebro. ¿Debería considerarse una enfermedad funcional una enfermedad que se demuestra que se debe a una sustancia química reducida o aumentada? En esta situación teórica, no podemos ver la anomalía a simple vista o con el microscopio, pero podemos medirla. Si podemos medir una anomalía asociada o causante, ¿la enfermedad ya no debería considerarse funcional, aunque la enfermedad (los síntomas) estén causados por una función anormal? La respuesta no está clara.
A pesar de las limitaciones del término funcional, el concepto de anomalía funcional es útil para abordar muchos de los síntomas que se originan en los órganos musculares del tracto gastrointestinal. Para repetir, este concepto se aplica a aquellos síntomas para los que no hay anomalías asociadas que se puedan ver a simple vista o al microscopio.
Si bien la dispepsia es una de las principales enfermedades funcionales, es importante mencionar varias otras enfermedades funcionales. Una segunda enfermedad funcional importante es el síndrome del intestino irritable o IBS. Se cree que los síntomas del SII se originan principalmente en el intestino delgado y/o el colon. Los síntomas del SII incluyen dolor abdominal que se acompaña de alteraciones en las deposiciones (defecación), principalmente estreñimiento o diarrea. De hecho, la indigestión y el SII pueden ser enfermedades superpuestas ya que hasta la mitad de los pacientes con SII también tienen síntomas de indigestión. Un tercer trastorno funcional distinto es el dolor torácico no cardiaco. Este dolor puede simular un dolor cardíaco (angina), pero no está asociado con una enfermedad cardíaca. De hecho, se cree que el dolor torácico no cardíaco a menudo se debe a una anomalía funcional del esófago.
Los trastornos funcionales del tracto gastrointestinal a menudo se clasifican según el órgano afectado. Así, existen trastornos funcionales del esófago, estómago, intestino delgado, colon y vesícula biliar. La cantidad de investigación que se ha realizado con trastornos funcionales es mayor en el esófago y el estómago (por ejemplo, dolor torácico no cardíaco, indigestión), quizás porque estos órganos son más fáciles de alcanzar y estudiar. La investigación de los trastornos funcionales que afectan el intestino delgado y el colon (SII) es más difícil de realizar y hay menos acuerdo entre los estudios de investigación. Esto probablemente sea un reflejo de la complejidad de las actividades del intestino delgado y el colon y la dificultad para estudiar estas actividades. Las enfermedades funcionales de la vesícula biliar (denominadas discinesia biliar), al igual que las del intestino delgado y el colon, son más difíciles de estudiar y, en la actualidad, están menos definidas. Cada una de las enfermedades funcionales está asociada con su propio conjunto de síntomas característicos.
La indigestión es una de las dolencias más comunes de los intestinos y afecta aproximadamente al 20% de las personas en los Estados Unidos. Quizás solo el 10% de los afectados buscan atención médica para su indigestión. Indigestión no es un término particularmente bueno para la dolencia, ya que implica que hay "dispepsia" o digestión anormal de los alimentos, y lo más probable es que este no sea el caso. De hecho, otro nombre común para la dispepsia es indigestión, que, por la misma razón, ¡no es mejor que el término dispepsia! Los médicos se refieren con frecuencia a la afección como dispepsia no ulcerosa para distinguirla de los síntomas más comunes relacionados con el ácido o las úlceras.
Por lo general, pensamos que los síntomas de indigestión se originan en el tracto gastrointestinal superior, principalmente el estómago y la primera parte del intestino delgado. Estos síntomas incluyen:
Los síntomas más a menudo son provocados por comer, que es un momento en que muchas funciones gastrointestinales diferentes están llamadas a trabajar en concierto. Esta tendencia a ocurrir después de las comidas es lo que dio lugar a la idea errónea de que la indigestión podría ser causada por una anomalía en la digestión de los alimentos.
Todo el mundo sabe que cuando se tienen molestias abdominales leves, eructar suele aliviar el problema. Esto se debe a que el exceso de aire en el estómago suele ser la causa de molestias abdominales leves; como resultado, las personas fuerzan los eructos cada vez que sienten molestias abdominales leves, sea cual sea la causa. Desafortunadamente, si no hay un exceso de gas para expulsar, los eructos forzados no hacen más que aspirar aire hacia el esófago. Por lo general, este aire se expulsa durante el mismo eructo (denominado eructo supradiafragmático), pero el aire también puede ingresar al estómago y generar un exceso de gas que debe expulsarse con eructos adicionales.
Si el problema que causa la incomodidad no es el exceso de aire en el estómago, entonces eructar no brinda alivio. Como se mencionó anteriormente, incluso puede empeorar la situación al aumentar el aire en el estómago. Cuando eructar no alivia el malestar, el eructo debe tomarse como una señal de que algo puede estar mal en el abdomen, y se debe buscar la causa del malestar. Sin embargo, eructar por sí solo no ayuda al médico a determinar qué puede estar mal porque los eructos pueden ocurrir prácticamente en cualquier enfermedad o condición abdominal que cause molestias.
Es apropiado discutir los eructos en detalle, ya que es un síntoma comúnmente malinterpretado asociado con la indigestión.
El exceso de aire en el estómago no es la única causa de los eructos.
La indigestión es una enfermedad crónica que suele durar años, si no toda la vida. Sin embargo, muestra periodicidad, lo que significa que los síntomas pueden ser más frecuentes o graves durante días, semanas o meses y luego menos frecuentes o graves durante días, semanas o meses. Se desconocen las razones de estas fluctuaciones. Debido a las fluctuaciones, es importante juzgar los efectos del tratamiento durante muchas semanas o meses para estar seguro de que cualquier mejoría se deba al tratamiento y no simplemente a una fluctuación natural en la frecuencia o la gravedad de la enfermedad.
Una historia detallada del paciente y un examen físico con frecuencia sugerirán la causa de la dispepsia. Los análisis de sangre de detección de rutina a menudo se realizan en busca de pistas sobre enfermedades insospechadas. Los exámenes de las heces son parte de la evaluación, ya que pueden revelar infección, signos de inflamación o sangre y dirigir más pruebas de diagnóstico. La prueba de heces sensibles (antígeno/anticuerpo) para Giardia lamblia sería razonable porque esta infección parasitaria es común y puede ser aguda o crónica. Algunos médicos realizan análisis de sangre para la enfermedad celíaca (esprue), pero el valor de hacerlo no está claro. (Además, si se planifica una EGD, las biopsias del duodeno generalmente harán el diagnóstico de la enfermedad celíaca). Si se está considerando el sobrecrecimiento bacteriano del intestino delgado, se puede considerar la prueba de hidrógeno en el aliento.
Hay muchas pruebas para excluir enfermedades gastrointestinales no funcionales. El problema principal, sin embargo, es decidir qué pruebas son razonables para realizar. Dado que cada caso es individual, diferentes pruebas pueden ser razonables para diferentes pacientes. Sin embargo, a menudo se realizan ciertas pruebas básicas para excluir una enfermedad gastrointestinal no funcional. Estas pruebas identifican enfermedades anatómicas (estructurales) e histológicas (microscópicas) del esófago, el estómago y los intestinos.
Tanto las radiografías como las endoscopias pueden identificar enfermedades anatómicas. Sin embargo, solo las endoscopias pueden diagnosticar enfermedades histológicas porque se pueden tomar biopsias (muestras de tejido) durante el procedimiento. Las pruebas de rayos X incluyen:
No sorprende que muchas enfermedades gastrointestinales (GI) se hayan asociado con la indigestión. Sin embargo, muchas enfermedades no gastrointestinales también se han asociado con la indigestión. Los ejemplos de causas de indigestión no gastrointestinales incluyen
Sin embargo, no está claro cómo estas enfermedades no gastrointestinales podrían causar indigestión.
Otra causa importante de la indigestión son las drogas. Muchas drogas se asocian con frecuencia con la indigestión, por ejemplo, las drogas antiinflamatorias no esteroides (AINE como el ibuprofeno), los antibióticos y los estrógenos. De hecho, se informa que la mayoría de los medicamentos causan indigestión en al menos algunas personas con síntomas funcionales.
Los pacientes con trastornos funcionales, incluida la indigestión, sufren con frecuencia depresión y/o ansiedad. Sin embargo, no está claro si la depresión y la ansiedad son la causa o el resultado de los trastornos funcionales o no están relacionados con estos trastornos. (La depresión y la ansiedad son comunes y, por lo tanto, su aparición junto con trastornos funcionales puede ser una coincidencia). Varios ensayos clínicos han demostrado que los antidepresivos son efectivos en el alivio del dolor abdominal en el SII. También se ha demostrado que los antidepresivos son efectivos en el dolor torácico inexplicable (no cardíaco), una afección que se cree que representa una disfunción del esófago. Los antidepresivos no se han estudiado adecuadamente en otros tipos de trastornos funcionales, incluida la indigestión. Probablemente sea razonable tratar a los pacientes con indigestión con fármacos psicotrópicos si tienen depresión o ansiedad moderada o grave.
Los antidepresivos funcionan en trastornos funcionales en dosis relativamente bajas que tienen poco o ningún efecto sobre la depresión. Se cree, por lo tanto, que estos medicamentos no actúan combatiendo la depresión, sino de diferentes maneras (a través de diferentes mecanismos). Por ejemplo, se ha demostrado que estos medicamentos ajustan (modulan) la actividad de los nervios y también tienen efectos analgésicos (para aliviar el dolor).
Los fármacos psicotrópicos de uso común incluyen los antidepresivos tricíclicos, la desipramina (Norpramine) y la trimipramina (Surmontil). Aunque los estudios son alentadores, aún no está claro si la nueva clase de antidepresivos, los inhibidores de la recaptación de serotonina como la fluoxetina (Prozac), la sertralina (Zoloft) y la paroxetina (Paxil), son eficaces en los trastornos funcionales, incluida la indigestión.
Los factores dietéticos no han sido bien estudiados en el tratamiento de la indigestión. Sin embargo, las personas a menudo asocian sus síntomas con alimentos específicos (como ensaladas y grasas). Aunque los alimentos específicos pueden empeorar los síntomas de la indigestión, por lo general no son la causa de la indigestión. (La intolerancia a alimentos específicos, por ejemplo, la intolerancia a la lactosa [leche] y las alergias al trigo, los huevos, la soya y la proteína de la leche no se consideran enfermedades funcionales como la indigestión). La respuesta común al placebo en trastornos funcionales como la indigestión también puede explicar la mejora de los síntomas en algunas personas con la eliminación de alimentos específicos.
La fibra dietética a menudo se recomienda para pacientes con SII, pero la fibra no se ha estudiado en el tratamiento de la indigestión. Sin embargo, probablemente sea razonable tratar a los pacientes con indigestión con fibra si también tienen estreñimiento.
A menudo se culpa a la intolerancia a la lactosa (el azúcar de la leche) por la indigestión. Dado que la indigestión y la intolerancia a la lactosa son comunes, las dos condiciones pueden coexistir. En esta situación, restringir la lactosa mejorará los síntomas de la intolerancia a la lactosa, pero no afectará los síntomas de la indigestión. La intolerancia a la lactosa se determina fácilmente mediante una prueba de provocación con leche que prueba los efectos de la lactosa (prueba de aliento con hidrógeno) o probando una dieta estricta de eliminación de lactosa. Si se determina que la lactosa es responsable de algunos o todos los síntomas, es apropiado eliminar los alimentos que contienen lactosa. Desafortunadamente, muchos pacientes dejan de beber leche o de comer alimentos que la contienen sin una buena evidencia de que mejora sus síntomas. Esto a menudo es perjudicial para la ingesta de calcio que puede contribuir a la osteoporosis.
Una de las sustancias alimenticias más comúnmente asociadas con los síntomas de la indigestión es la grasa. La evidencia científica de que la grasa causa indigestión es débil. La mayor parte del apoyo es anecdótico (no basado en estudios científicos cuidadosamente realizados). Sin embargo, la grasa es una de las influencias más potentes sobre la función gastrointestinal. (Tiende a ralentizar los músculos gastrointestinales mientras hace que los músculos de la vesícula biliar se contraigan). Por lo tanto, es posible que la grasa empeore la indigestión aunque no la provoque. Además, reducir la ingesta de grasas podría aliviar los síntomas. Una dieta estricta baja en grasas se puede lograr con bastante facilidad y vale la pena probarla. Además, hay otras razones relacionadas con la salud para reducir la grasa en la dieta.
Se ha sugerido que otros factores dietéticos, la fructosa y otros alimentos relacionados con el azúcar (fermentables, oligo-di- y mono-sacáridos y polioles o FODMAP), son una causa de la indigestión, ya que muchas personas no los digieren ni absorben por completo antes de que lleguen a su destino. el intestino distal. La intolerancia a la fructosa y quizás también la intolerancia a los FODMAP pueden diagnosticarse con una prueba de hidrógeno en el aliento usando fructosa y tratarse eliminando de la dieta los alimentos que contienen fructosa y/o FODMAP. Desafortunadamente, la fructosa y los FODMAP están muy extendidos entre las frutas y verduras, y la fructosa se encuentra en altas concentraciones en muchos productos alimenticios endulzados con jarabe de maíz. Por lo tanto, una dieta de eliminación puede ser difícil de mantener.
Una de las principales teorías sobre la causa de la indigestión son las anomalías en el funcionamiento de los músculos gastrointestinales. La función de los músculos puede estar anormalmente aumentada, anormalmente disminuida o puede estar descoordinada. Hay medicamentos, llamados relajantes del músculo liso, que pueden reducir la actividad de los músculos y otros medicamentos que pueden aumentar la actividad de los músculos, llamados medicamentos de promoción.
Muchos de los síntomas de la indigestión pueden explicarse sobre la base de una actividad reducida de los músculos gastrointestinales que da como resultado un transporte (tránsito) más lento de los alimentos a través del estómago y el intestino. (Está claro, como se discutió anteriormente, que hay otras causas de estos síntomas además del tránsito lento). Tales síntomas incluyen náuseas, vómitos y distensión abdominal. Cuando el tránsito se ve gravemente afectado, también puede ocurrir distensión abdominal (hinchazón) y provocar dolor abdominal. (Es poco probable que la saciedad temprana sea una función del tránsito lento porque ocurre demasiado pronto para que el tránsito lento tenga consecuencias). Teóricamente, los medicamentos que aceleran el tránsito de los alimentos deberían, al menos en algunos pacientes, aliviar los síntomas de indigestión que se deben a para frenar el tránsito.
El número de fármacos de promoción que están disponibles para su uso clínico es limitado. Los estudios de su eficacia en la indigestión son aún más limitados. El fármaco más estudiado es la cisaprida (Propulsid), un fármaco de promoción que se retiró del mercado debido a efectos secundarios cardíacos graves. (Se están desarrollando medicamentos más nuevos que tienen efectos similares pero carecen de toxicidad). Los pocos estudios con cisaprida para la indigestión fueron inconsistentes en sus resultados. Algunos estudios demostraron beneficios mientras que otros no mostraron ningún beneficio. La cisaprida fue eficaz en pacientes con problemas graves de vaciado del estómago (gastroparesia) o con un tránsito de alimentos muy lento a través del intestino delgado (pseudoobstrucción intestinal crónica). Estas dos enfermedades pueden o no estar relacionadas con la indigestión.
Otro fármaco promotor que está disponible es la eritromicina, un antibiótico que estimula el músculo liso gastrointestinal como uno de sus efectos secundarios. La eritromicina se usa para estimular los músculos lisos del tracto gastrointestinal en dosis más bajas que las que se usan para tratar infecciones. No existen estudios sobre la eritromicina en la indigestión, pero la eritromicina es eficaz en la gastroparesia y probablemente también en la seudoobstrucción intestinal crónica.
La metoclopramida (Reglan) es otro fármaco de promoción que está disponible. No se ha estudiado, sin embargo, en la indigestión. Además, se asocia con algunos efectos secundarios preocupantes. Por lo tanto, puede que no sea un buen fármaco para someterse a más pruebas en caso de indigestión.
La domperidona (Motilium) es un medicamento de promoción que está disponible en los EE. UU., pero requiere un permiso especial de la Administración de Drogas y Alimentos de los EE. UU. Como resultado, no se prescribe con mucha frecuencia. Es un fármaco eficaz con efectos secundarios mínimos.
La indigestión se diagnostica principalmente en función de los síntomas típicos y la exclusión de enfermedades gastrointestinales no funcionales (incluidas las enfermedades relacionadas con el ácido), enfermedades no gastrointestinales y enfermedades psiquiátricas. Hay pruebas para identificar directamente la función gastrointestinal anormal, pero tienen una capacidad limitada para hacerlo.
Los estudios de remedios caseros y naturales para la indigestión son pocos. La mayoría de las recomendaciones de remedios naturales y caseros tienen poca evidencia para respaldar su uso. Sin embargo, varios remedios potenciales merecen una mención, entre ellos:
El tratamiento de la indigestión es un tema difícil e insatisfactorio porque se han estudiado muy pocos medicamentos que hayan demostrado ser efectivos. Además, los fármacos que han demostrado ser efectivos no han demostrado ser muy efectivos. Esta difícil situación existe por muchas razones, entre ellas:
La falta de comprensión de los procesos fisiológicos (mecanismos) que causan la indigestión ha significado que el tratamiento por lo general no puede dirigirse a los mecanismos. Instead, treatment usually is directed at the symptoms. For example, nausea is treated with medications that suppress nausea but do not affect the cause of the nausea. On the other hand, the psychotropic drugs (antidepressants) and psychological treatments (such as cognitive behavioral therapy) treat hypothetical causes of indigestion (for example, abnormal function of sensory nerves and the psyche) rather than causes or even the symptoms. Treatment for indigestion often is similar to that for irritable bowel syndrome (IBS) even though the causes of IBS and indigestion are likely to be different.
It is important to educate patients with indigestion about their illness, particularly by reassuring them that the illness is not a serious threat to their physical health (though it may be to their emotional health). Patients need to understand the potential causes for the symptoms. Most importantly, they need to understand the medical approach to the problem and the reasons for each test or treatment. Education prepares patients for a potentially prolonged course of diagnosis and trials of treatment. Education also may prevent patients from falling prey to the charlatans who offer unproven and possibly dangerous treatments for indigestion. Many symptoms are tolerable if patients' anxieties about the seriousness of their symptoms can be relieved. It also helps patients deal with symptoms when they feel that everything that should be done to diagnose and treat, in fact, is being done. The truth is that psychologically healthy people can tolerate a good deal of discomfort and continue to lead happy and productive lives.
The most widely studied drugs for the treatment of abdominal pain in functional disorders are a group of drugs called smooth-muscle relaxants.
The gastrointestinal tract is primarily composed of a type of muscle called smooth muscle. (By contrast, skeletal muscles such as the biceps are composed of a type of muscle called striated muscle.) Smooth muscle relaxant drugs reduce the strength of contraction of the smooth muscles but do not affect the contraction of other types of muscles. They are used in functional disorders, particularly IBS, with the assumption (not proven) that strong or prolonged contractions of smooth muscles in the intestine-spasms-are the cause of the pain in functional disorders. There are even smooth muscle relaxants that are placed under the tongue, as is nitroglycerin for angina, so that they may be absorbed rapidly.
There are not enough studies of smooth muscle relaxants in indigestion to conclude that they are effective at reducing pain. Since their side effects are few, these drugs probably are worth trying. As with all drugs that are given to control symptoms, patients should carefully evaluate whether or not the smooth muscle relaxant they are using is effective at controlling the symptoms. If it is not clearly effective, the option of discontinuing the relaxant should be discussed with a physician.
Commonly used smooth muscle relaxants are hyoscyamine (Levsin, Anaspaz, Cystospaz, Donnamar) and methscopolamine (Pamine, Pamine Forte). Other drugs combine smooth muscle relaxants with a sedative chlordiazepoxide hydrochloride and clidinium bromide (Donnatal, Librax), but there is no evidence that the addition of sedatives adds to the effectiveness of the treatment.
Psychological treatments include cognitive-behavioral therapy, hypnosis, psychodynamic or interpersonal psychotherapy, and relaxation/stress management. Few studies of psychological treatments have been conducted in indigestion, although more studies have been done in IBS. Thus, there is little scientific evidence that they are effective in indigestion, although there is some evidence that they are effective in IBS.
Hypnosis has been proposed as an effective treatment for IBS. It is unclear exactly how effective hypnosis is, or how it works.
Since indigestion is very common, almost all doctors see and treat patients with indigestion, especially family practitioners, internists and even pediatricians. If these generalists are unable to provide adequate treatment, the patient usually is referred to a gastroenterologist, an internist or pediatrician with specialty training in gastrointestinal diseases.
The complications of functional diseases of the gastrointestinal tract are relatively limited. Since symptoms are most often provoked by eating, patients who alter their diets and reduce their intake of calories may lose weight. However, loss of weight is unusual in functional diseases. In fact, loss of weight should suggest the presence of non-functional diseases. Symptoms that awaken patients from sleep also are more likely to be due to non-functional than functional disease.
Most commonly, functional diseases interfere with patients' comfort and daily activities. Individuals who develop nausea or pain after eating may skip breakfast or lunch because of the symptoms they experience. Patients also commonly associate symptoms with specific foods (for example, milk, fat, vegetables). Whether or not the associations are real, these patients will restrict their diets accordingly. Milk is the most common food that is eliminated, often unnecessarily, and this can lead to inadequate intake of calcium and osteoporosis. The interference with daily activities also can lead to problems with interpersonal relationships, especially with spouses. Most patients with functional disease live with their symptoms and infrequently visit physicians for diagnosis and treatment.
The initial approach to dyspepsia, whether it be treatment or testing, depends on the patient's age, symptoms and the duration of the symptoms. If the patient is younger than 50 years of age and serious disease, particularly cancer, is not likely, testing is less important. If the symptoms are typical for dyspepsia and have been present for many years without change, then there is less need for testing, or at least extensive testing, to exclude other gastrointestinal and non-gastrointestinal diseases.
On the other hand, if the symptoms are of recent onset (weeks or months), progressively worsening, severe, or associated with "warning" signs, then early, more extensive testing is appropriate. Warning signs include loss of weight, nighttime awakening, blood in the stool or the material that is vomited (vomitus), and signs of inflammation, such as fever or abdominal tenderness. Testing also is appropriate if, in addition to symptoms of dyspepsia, there are other prominent symptoms that are not commonly associated with dyspepsia.
If there are symptoms that suggest conditions other than dyspepsia, tests that are specific for these diseases should be done first. The reason is that if these other tests disclose other diseases, it may not be necessary to do additional testing. Examples of such symptoms and possible testing include:
For a patient with typical symptoms of dyspepsia who requires testing to exclude other diseases, a standard screening panel of blood tests would reasonably be included. These tests might reveal clues to non-gastrointestinal diseases. Sensitive stool testing (antigen/antibody) for Giardia lamblia would be reasonable because this parasitic infection is common and can be acute or chronic. Some physicians do blood testing for celiac disease (sprue), but the value of doing this is unclear. Moreover, if an EGD is planned, biopsies of the duodenum usually will make the diagnosis of celiac disease. A plain X-ray of the abdomen might be done during an episode of abdominal pain (to look for intestinal blockage or obstruction). Testing for lactose intolerance or a trial of a strict lactose-free diet should be considered. The physician's clinical judgment should determine the extent to which initial testing is appropriate.
Once testing has been done to an extent that is appropriate for the clinical situation, it is reasonable to first try a therapeutic trial of stomach acid suppression to see if symptoms improve. Such a trial probably should involve a PPI (proton pump inhibitor) for 8 to 12 weeks. If there is no clear response of symptoms, the options then are to discontinue the PPI or confirm its effectiveness in suppressing acid with 24 hour acid testing. If there is a clear and substantial decrease in symptoms with the PPI, then decisions need to be made about continuing acid suppression and which drugs to use.
Another therapeutic approach is to test for Helicobacter pylori infection of the stomach (with blood, breath or stool tests) and to treat patients with infection to eradicate the infection. It may be necessary to retest patients after treatment to prove that treatment has effectively eradicated the infection, particularly if dyspeptic symptoms persist after treatment.
If treatment with a PPI has satisfactorily suppressed acid according to acid testing (or acid suppression has not been measured) and yet the symptoms have not improved, it is reasonable to conduct further testing as described above. Esophago-gastro-duodenoscopy, or EGD, (and, possibly, colonoscopy) would be the next consideration, probably with multiple biopsies of the stomach and duodenum (and colon if colonoscopy is done). Finally, small intestinal x-rays and an ultrasound examination of the gallbladder might be done. An abdominal ultrasound examination, CT scan, or MRI scan can exclude non-gastrointestinal diseases. Once appropriate testing has been completed, empiric trials of other drugs (for example, smooth muscle relaxants, psychotropic drugs, and promotility drugs) can be done. (An empiric trial of a drug is a trial that is not based on an understanding of the exact cause of the symptoms)
If all of the appropriate testing reveals no disease that could be causing the symptoms and the dyspeptic symptoms have not responded to empiric treatments, other, more specialized tests should be considered. These tests include hydrogen breath testing to diagnose bacterial overgrowth of the small intestine, gastric emptying studies, EGG, small intestinal transit studies, antro-duodenal motility and barostatic studies, and possibly capsule endoscopy. These specialized studies probably should be done at centers that have experience and expertise in diagnosing and treating functional diseases.
The future of dyspepsia will depend on our increasing knowledge of the processes (mechanisms) that cause dyspepsia. Acquiring this knowledge, in turn, depends on research funding. Because of the difficulties in conducting research in dyspepsia, this knowledge will not come quickly. Until we have an understanding of the mechanisms of dyspepsia, newer treatments will be based on our developing a better understanding of the normal control of gastrointestinal function, which is proceeding more rapidly. Specifically, there is intense interest in intestinal neurotransmitters, which are chemicals that the nerves of the intestine use to communicate with each other. The interactions of these neurotransmitters are responsible for adjusting (modulating) the functions of the intestines, such as contraction of muscles and secretion of fluid and mucus.
5-hydroxytriptamine (5-HT or serotonin) is a neurotransmitter that stimulates several different receptors on nerves in the intestine. Examples of experimental drugs for intestinal neurotransmission are sumatriptan (Imitrex) and buspirone (Buspar). These drugs are believed to reduce the responsiveness (sensitivity) of the sensory nerves to what's happening in the intestine by attaching to a particular 5-HT receptor, the 5-HT1 receptor. The 5-HT1 receptor drugs, however, have received only minimal study so far and their role in the treatment of dyspepsia, if any, is unclear.
Promotility drugs similar to cisapride, as previously discussed, are being pursued actively.
Another area of active research is relaxation of the muscles of the stomach for the treatment of dyspepsia. Normally when food enters the stomach, the stomach relaxes to accommodate the food and the secretions it stimulates. Many patients with dyspepsia have been found to have reduced relaxation of the stomach when food enters, and it is possible that this results in discomfort. Drugs that specifically relax the muscles of the stomach are being developed, but more clinical trials showing their benefit are needed.
Other diseases and conditions can aggravate indigestion and other functional diseases.
The endoscopic tests include:
 Los criterios de Roma III para los trastornos digestivos funcionales
Los criterios de Roma III para los trastornos digestivos funcionales
 Aumentar la conciencia sobre la enfermedad celíaca:una entrevista con la Dra. Elena Verdú
Aumentar la conciencia sobre la enfermedad celíaca:una entrevista con la Dra. Elena Verdú
 7 razones por las que estás hinchado
7 razones por las que estás hinchado
 Las células inmunes intestinales podrían ser responsables de los cambios en el metabolismo, según un estudio
Las células inmunes intestinales podrían ser responsables de los cambios en el metabolismo, según un estudio
 Todo sobre la enfermedad de injerto contra huésped (EICH)
Todo sobre la enfermedad de injerto contra huésped (EICH)
 ¿Cuáles son los primeros signos de una vesícula biliar dañada?
¿Cuáles son los primeros signos de una vesícula biliar dañada?
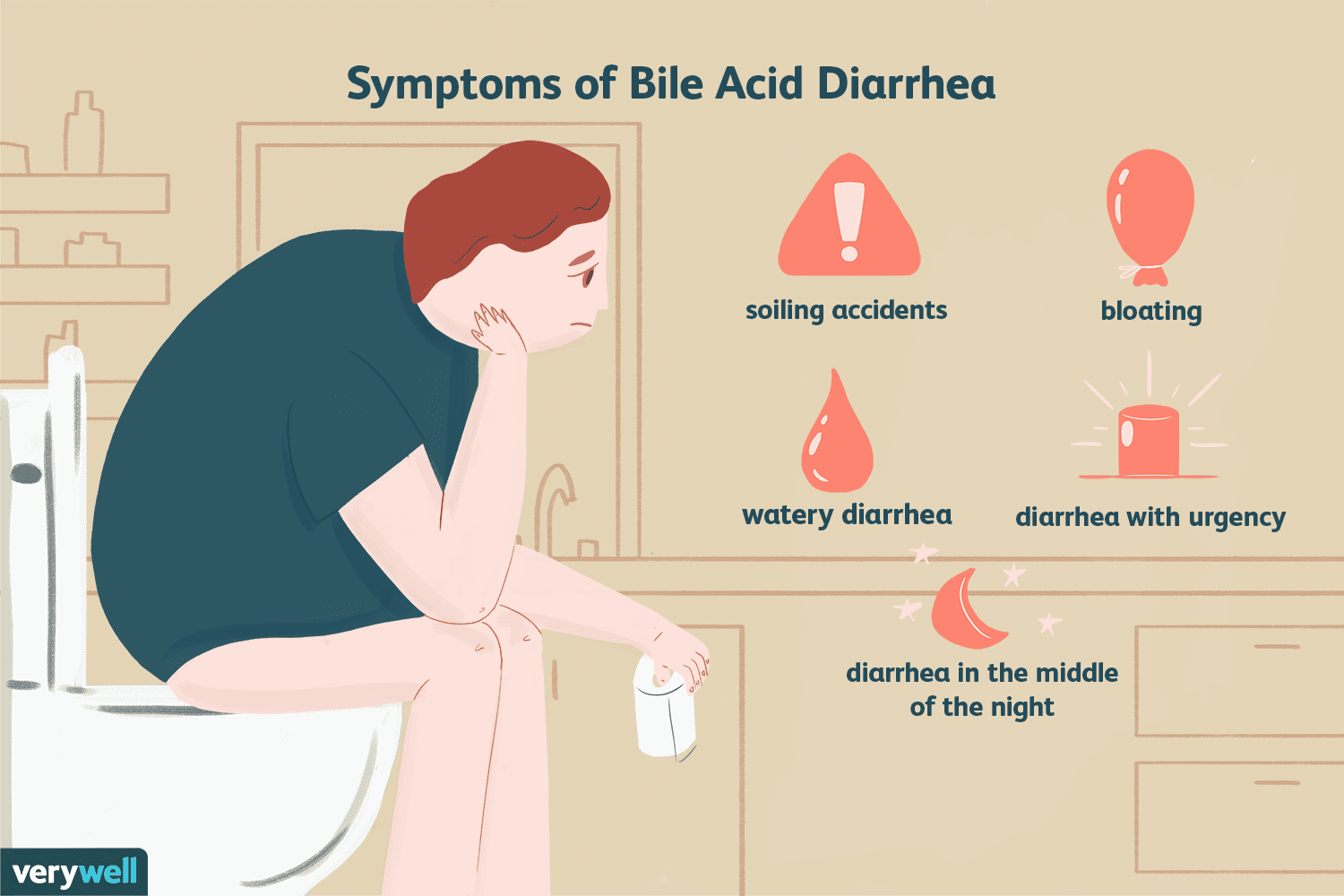 Comprender la diarrea por ácidos biliares
El ácido biliar es un componente de la bilis. La bilis es un líquido que ayuda en la digestión. La diarrea por ácidos biliares (BAD) es una afección en la que los ácidos biliares no se procesada por
Comprender la diarrea por ácidos biliares
El ácido biliar es un componente de la bilis. La bilis es un líquido que ayuda en la digestión. La diarrea por ácidos biliares (BAD) es una afección en la que los ácidos biliares no se procesada por
 ¿Cómo puedo saber si mi pez está contaminado con la toxina de la ciguatera?
Dado que la ciguatoxina es inodora e insípida, además de inofensiva para los peces, no es posible saber si una determinada el pescado está contaminado por intoxicación alimentaria con ciguatera. La
¿Cómo puedo saber si mi pez está contaminado con la toxina de la ciguatera?
Dado que la ciguatoxina es inodora e insípida, además de inofensiva para los peces, no es posible saber si una determinada el pescado está contaminado por intoxicación alimentaria con ciguatera. La
 Gastroparesia
Definición y hechos de la gastroparesia En la gastroparesia, los músculos del estómago dejan de funcionar. La gastroparesia es una enfermedad de los músculos del estómago o de los nervios que control
Gastroparesia
Definición y hechos de la gastroparesia En la gastroparesia, los músculos del estómago dejan de funcionar. La gastroparesia es una enfermedad de los músculos del estómago o de los nervios que control