 Slika moškega z rakom trebušne slinavke avtorja iStock
Slika moškega z rakom trebušne slinavke avtorja iStock Rak trebušne slinavke običajno ne povzroča simptomov, dokler ne zraste, zato se najpogosteje diagnosticira v naprednih fazah in ne v zgodnji fazi bolezni. V nekaterih primerih je zlatenica (rumenkasto obarvanje kože in beločnic) brez bolečin lahko zgodnji znak raka trebušne slinavke. Drugi simptomi, ki se lahko pojavijo pri naprednejši bolezni, so:
Prisotni so lahko tudi bledo blato, bolečine v hrbtu, bolečine v trebuhu, temen urin, napihnjenost v trebuhu, driska in povečane bezgavke na vratu.
Preberite več o simptomih raka trebušne slinavke »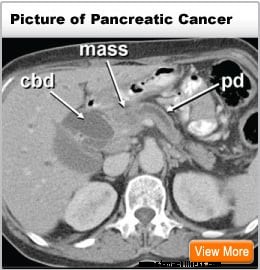
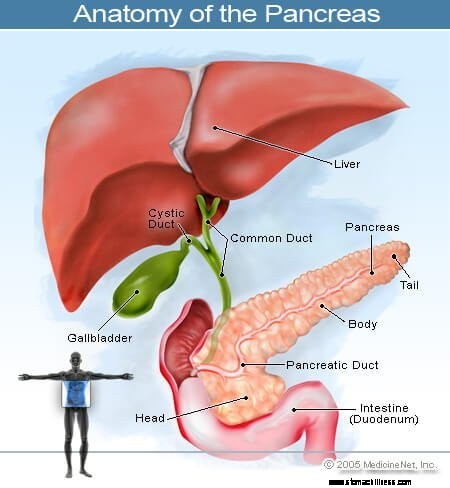 Rak, ki se začne v trebušni slinavki, se imenuje rak trebušne slinavke. Ta slika trebušne slinavke prikazuje njeno lokacijo v zadnjem delu trebuha, za želodcem.
Rak, ki se začne v trebušni slinavki, se imenuje rak trebušne slinavke. Ta slika trebušne slinavke prikazuje njeno lokacijo v zadnjem delu trebuha, za želodcem. Trebušna slinavka je organ, ki proizvaja hormone v trebuhu in se nahaja pred hrbtenico nad nivojem popka. Opravlja dve glavni funkciji:
Encimi pomagajo prebavi tako, da beljakovine, maščobe in ogljikove hidrate sesekljajo na manjše dele, tako da jih telo lažje absorbira in uporabi kot gradnike za tkiva in energijo. Encimi zapustijo trebušno slinavko prek sistema cevk, imenovanih "vodov", ki povezujejo trebušno slinavko s črevesjem, kjer se encimi mešajo z zaužito hrano.
Trebušna slinavka se nahaja globoko v trebuhu in je v neposredni bližini številnih pomembnih struktur, kot so tanko črevo (dvanajstnik) in žolčevodi, pa tudi pomembne krvne žile in živci.
Vsako sekundo vsakega dne se v našem telesu zgodi ogromen proces uničenja in popravljanja. Človeško telo je sestavljeno iz bilijonov celic in vsak dan se milijarde celic obrabijo ali uničijo. Vsakič, ko telo naredi novo celico, da nadomesti tisto, ki se obrablja, telo poskuša narediti popolno kopijo celice, ki odmre, običajno tako, da se podobne zdrave celice razdelijo na dve celici, ker je imela ta umirajoča celica nalogo. , in novo izdelana celica mora biti sposobna opravljati isto funkcijo. Kljub izredno elegantnim sistemom za urejanje napak v tem procesu, telo dnevno naredi na desetine tisoč napak pri normalni delitvi celic bodisi zaradi naključnih napak bodisi zaradi pritiska okolja v telesu. Večina teh napak se popravi ali pa napaka privede do smrti na novo izdelane celice, nato pa se naredi še ena nova celica. Včasih se naredi napaka, ki namesto da bi zavirala zmožnost celice za rast in preživetje, omogoča novo nastali celici, da raste na nereguliran način. Ko se to zgodi, ta celica postane rakava celica, ki se lahko deli neodvisno od nadzora in ravnotežja, ki nadzoruje normalno delitev celic. Rakava celica se množi in nastane rakasti ali maligni tumor.
Tumorji spadajo v dve kategoriji:"benigni" tumorji in "maligni" ali rakavi tumorji. Kakšna je razlika? Odgovor je, da benigni tumor raste le v tkivu, iz katerega nastane. Benigni tumorji lahko včasih zrastejo precej veliki ali hitro rastejo in povzročijo hude simptome. Na primer, fibroid v ženski maternici lahko povzroči krvavitev ali bolečino, vendar nikoli ne bo potoval izven maternice, ne bo vdrl v okoliška tkiva ali rasel kot nov tumor drugje v telesu (metastaziral). Fibroidi, tako kot vsi benigni tumorji, nimajo zmožnosti odvajanja celic v krvni in limfni sistem in ne morejo potovati na druga mesta v telesu in rasti. Po drugi strani lahko rak izloči celice iz prvotnega tumorja, ki lahko kot regratova semena lebdijo v vetru skozi krvni obtok ali limfo, pristanejo v tkivih, oddaljenih od tumorja, in se razvijejo v nove tumorje v drugih delih telesa. Ta proces, imenovan metastaze, je odločilna značilnost rakastega tumorja. Rak trebušne slinavke je žal še posebej dober model za ta proces. Rak trebušne slinavke lahko na ta način zgodaj metastazira v druge organe. Prav tako lahko rastejo in neposredno vdrejo v sosednje strukture, kar pogosto onemogoča kirurško odstranitev tumorja.
Raki so poimenovani po tkivih, iz katerih izvira primarni tumor. Zato pljučni rak, ki potuje v jetra, ni "rak na jetrih", ampak je opisan kot metastatski pljučni rak in bolnik z rakom dojke, ki se razširi v možgane, ni opisan kot "možganski tumor", temveč kot, da ima metastatski rak dojke.


Kaj je policitemija vera?
Več o tem
Rak, ki se razvije v trebušni slinavki, spada v dve glavni kategoriji:(1) rak endokrine trebušne slinavke (del, ki proizvaja insulin in druge hormone), se imenujejo "otočne celice" ali "nevroendokrini tumorji trebušne slinavke ali PNET" in (2) rak eksokrine trebušne slinavke (del, ki proizvaja encime). Rak otoških celic je redek in običajno raste počasi v primerjavi z eksokrinim rakom trebušne slinavke. Tumorji otočnih celic pogosto sproščajo hormone v krvni obtok in so nadalje značilni po hormonih, ki jih proizvajajo (inzulin, glukagon, gastrin in drugi hormoni). Rak eksokrine trebušne slinavke (eksokrini rak) se razvije iz celic, ki obdajajo sistem kanalov, ki dovajajo encime v tanko črevo, in se običajno imenujejo adenokarcinomi trebušne slinavke. Ploščatocelični rak trebušne slinavke je redek. Adenokarcinom trebušne slinavke obsega večino vseh duktalnih rakov trebušne slinavke in je glavni predmet tega pregleda.
Celice, ki povezujejo kanale v eksokrini trebušni slinavki, se delijo hitreje kot tkiva, ki jih obdajajo. Iz razlogov, ki jih ne razumemo, lahko te celice naredijo napako, ko kopirajo svojo DNK, ko se delijo, da nadomestijo druge umirajoče celice. Na ta način je mogoče izdelati nenormalno celico. Ko se nenormalna duktalna celica začne deliti na nereguliran način, lahko nastane rast, ki jo sestavljajo nenormalno videti in delujoče celice. Nenormalne spremembe, ki jih je mogoče prepoznati pod mikroskopom, se imenujejo "displazija". Displastične celice se lahko sčasoma podvržejo dodatnim napakam v DNK in postanejo še bolj nenormalne. Ko te displastične celice vdrejo skozi stene kanala, iz katerega izhajajo, v okoliško tkivo, je displazija postala rak.
V študiji, objavljeni leta 2016, so raziskovalci poročali o analizi genov v 456 duktalnih adenokarcinomih trebušne slinavke. Kasnejša analiza ekspresije teh adenokarcinomov je omogočila, da jih opredelimo v štiri podtipe. Ti podtipi prej niso bili opaženi. Podtipi vključujejo:
Te nove ugotovitve lahko omogočijo, da se bodoči bolniki z rakom bolje zdravijo glede na njihov podtip in, upajmo, učinkoviteje. Na primer, imunogeni podtip bi se lahko odzval na terapijo, kjer je imunski sistem preoblikovan tako, da napade te vrste rakavih celic.
Rak trebušne slinavke ne smemo zamenjevati z izrazom pankreatitis. Pankreatitis je preprosto opredeljen kot vnetje trebušne slinavke in je v glavnem posledica zlorabe alkohola in/ali tvorbe žolčnih kamnov (približno 80% do 90%). Kljub temu je kronični pankreatitis povezan z rakom trebušne slinavke.
V Združenih državah se letno pojavi približno 53.670 primerov raka trebušne slinavke. Večina ljudi, ki razvijejo raka trebušne slinavke, to stori brez predispozicijskih dejavnikov tveganja. Vendar pa je morda največji dejavnik tveganja naraščajoča starost; biti starejši od 60 let posameznika izpostavlja večjemu tveganju. Redko lahko pride do družinskih ali dednih genetskih sindromov, ki izhajajo iz genetskih mutacij, ki se pojavljajo v družinah in izpostavljajo posameznike večjemu tveganju, kot so mutacije gena BRCA-2 in v manjši meri BRCA-1. Družinski sindromi so nenavadni, vendar je pomembno, da zdravnika obvestite, če je bil še komu v družini diagnosticiran rak, zlasti rak trebušne slinavke. Poleg tega se domneva, da določena vedenja ali stanja nekoliko povečajo posameznikovo tveganje za razvoj raka trebušne slinavke. Na primer, Afroameričani so lahko izpostavljeni večjemu tveganju, tako kot posamezniki z ožjimi družinskimi člani, ki so jim predhodno diagnosticirali raka trebušne slinavke. Druga vedenja ali stanja, ki lahko ogrožajo ljudi, vključujejo uživanje tobaka, debelost, sedeči način življenja, anamnezo sladkorne bolezni, kronično vnetje trebušne slinavke (pankreatitis) in maščobno (ali zahodnjaško) prehrano. Predhodna operacija na želodcu lahko zmerno poveča tveganje, tako kot nekatere kronične okužbe, kot sta hepatitis B in H. pylori (bakterijska okužba želodčne sluznice). Nekatera zdravila (sitagliptin [Januvia], eksenatid [Byetta], liraglutid [Victoza] ter metformin in sitagliptin [Janumet]) so povezana z razvojem raka trebušne slinavke. Nekatere vrste cist trebušne slinavke lahko posameznike izpostavijo tveganju za razvoj raka trebušne slinavke. Nekateri raziskovalci menijo, da pitje kave in gaziranih pijač poveča tveganje za raka trebušne slinavke. Ko se rak trebušne slinavke začne, se običajno začne v celicah, ki obdajajo kanale trebušne slinavke, in se imenuje adenokarcinom trebušne slinavke ali eksokrini rak trebušne slinavke . Kljub zgoraj navedenim povezanim tveganjem pri večini ljudi, ki razvijejo raka trebušne slinavke, ne najdemo nobenega prepoznavnega vzroka.
S klikom na "Pošlji" se strinjam z določili in pogoji MedicineNet ter politiko zasebnosti. Strinjam se tudi s prejemanjem e-poštnih sporočil od MedicineNet in razumem, da se lahko kadar koli odjavim od naročnin na MedicineNet.
Ker trebušna slinavka leži globoko v trebuhu pred hrbtenico, rak trebušne slinavke pogosto tiho raste več mesecev, preden ga odkrijejo. Zgodnji simptomi raka in/ali prvi znaki so lahko odsotni ali pa so precej šibki. Lažje prepoznavni simptomi se razvijejo, ko tumor zraste dovolj velik, da pritisne na druge bližnje strukture, kot so živci (kar povzroča splošno bolečino in/ali bolečine v hrbtu), črevesje (ki vpliva na apetit in povzroča slabost skupaj z izgubo teže) ali žolčevodov (kar povzroča zlatenico ali porumenelost kože in lahko povzroči izgubo apetita in srbenje). Simptomi pri ženskah se redko razlikujejo od tistih pri moških. Ko tumor izloči rakave celice v krvni in limfni sistem ter metastazira, se običajno pojavijo dodatni simptomi, odvisno od lokacije metastaze. Pogosta mesta metastaz pri raku trebušne slinavke so jetra, bezgavke in trebušna sluznica (imenovana peritoneum; pri metastatskem raku trebušne slinavke se lahko nabira ascitna tekočina). Na žalost se večina raka trebušne slinavke odkrije po tem, ko je rak zrasel ali napredoval preko trebušne slinavke ali je metastaziral na druga mesta.
Na splošno lahko znake in simptome raka trebušne slinavke proizvajajo eksokrine ali endokrine rakaste celice. Mnogi znaki in simptomi eksokrinega raka trebušne slinavke so posledica blokade kanala, ki potuje skozi trebušno slinavko iz jeter in prenaša žolč v črevesje. Simptomi eksokrinega raka trebušne slinavke vključujejo
Znaki in simptomi raka endokrinega trebušne slinavke so pogosto povezani s presežkom hormonov, ki jih proizvajajo, in posledično z različnimi simptomi. Takšni simptomi so povezani s hormoni in so naslednji:
Nedelujoči nevroendokrini tumorji ne proizvajajo presežnih hormonov, ampak se lahko povečajo in razširijo iz trebušne slinavke. Simptomi so lahko podobni vsem zgoraj opisanim rakom endokrinega trebušne slinavke.
Večini ljudi ni treba pregledati raka trebušne slinavke, testi, ki so pogosto na voljo za presejanje, pa so zapleteni, tvegani, dragi ali neobčutljivi v zgodnjih fazah raka. Tisti, ki se lahko kvalificirajo, imajo običajno vrsto dejavnikov, ki povečajo tveganje za raka trebušne slinavke, kot so ciste trebušne slinavke, sorodniki prve stopnje z rakom trebušne slinavke ali anamneza genetskih sindromov, povezanih z rakom trebušne slinavke. Večina presejalnih testov je sestavljena iz CT skeniranja, ultrazvoka, magnetnoresonančne holangiopankreatografije (MRCP), endoskopske retrogradne holangiopankreatografije (ERCP) ali endoskopskega ultrazvoka. Na žalost je zgodnje odkrivanje raka trebušne slinavke težko, ker je prisotnih malo ali nič simptomov.
Večina ljudi z rakom trebušne slinavke se najprej obrne k svojemu zdravniku, ki se pritožuje zaradi nespecifičnih simptomov (glejte zgornji razdelek o simptomih). Nekateri opozorilni znaki vključujejo bolečine, gastrointestinalne simptome, hujšanje, utrujenost in povečano količino tekočine v trebuhu. Te pritožbe pogosto sprožijo oceno, ki vključuje fizični pregled (običajno normalen), krvne preiskave, rentgenske žarke in ultrazvok. Če je prisoten rak trebušne slinavke, je verjetnost, da ultrazvok razkrije nepravilnosti v trebušni slinavki, približno 75 %. Če je težava ugotovljena ali obstaja sum, se pogosto izvede računalniška tomografija (CT) kot naslednji korak v oceni; nekateri kliniki raje MRI. Če opazite maso trebušne slinavke, to vzbuja sum na raka trebušne slinavke in zdravnik nato opravi biopsijo, da postavi diagnozo.
Za izvedbo biopsije suma raka se lahko uporabijo različne strategije. Pogosto se uporabi biopsija jeter skozi trebušno steno (perkutana biopsija jeter), če se zdi, da se je rak razširil na jetra. Če tumor ostane lokaliziran na trebušni slinavki, se biopsija trebušne slinavke običajno izvede neposredno s pomočjo CT. Neposredna biopsija se lahko opravi tudi z endoskopom, ki se vstavi v grlo in v črevesje. Kamera na konici endoskopa omogoča endoskopistu, da napreduje endoskop v črevesju. Ultrazvočna naprava na konici endoskopa locira območje trebušne slinavke za biopsijo, biopsijska igla pa se spelje skozi delovni kanal v endoskopu, da dobimo tkivo iz suma raka. Navsezadnje je diagnoza tkiva edini način za zanesljivo diagnozo in ekipa zdravnikov si prizadeva, da bi na najlažji možni način pridobila diagnozo tkiva.
Poleg radioloških preiskav lahko sum na raka trebušne slinavke izhaja iz povišanja "tumorskih markerjev", krvnega testa, ki je lahko nenormalno visok pri ljudeh z rakom trebušne slinavke. Tumorski marker, ki je najpogosteje povezan z rakom trebušne slinavke, se imenuje CA19-9. Pogosto ga v krvni obtok sproščajo rakave celice trebušne slinavke in je lahko povišan pri bolnikih, pri katerih je bilo na novo odkrito raka trebušne slinavke. Na žalost, čeprav je test CA19-9 povezan z rakom, ni specifičen za raka trebušne slinavke. Drugi raki in nekatera benigna stanja lahko povzročijo zvišanje CA 19-9. Včasih (približno 20 % časa) bo CA19-9 kljub potrjeni diagnozi raka trebušne slinavke na normalni ravni v krvi, zato tumorski marker ni popoln. Vendar pa je lahko koristno spremljanje med potekom bolezni, saj sta lahko njen porast in padec povezana z rastjo raka in pomaga pri usmerjanju ustrezne terapije.
Ko je rak trebušne slinavke diagnosticiran, se "uredi". Rak trebušne slinavke je razdeljen na štiri stopnje, pri čemer je stopnja 1 najzgodnejša (faza 0 se ne šteje), stopnja IV pa je najbolj napredovala (metastatska bolezen). Po podatkih Nacionalnega inštituta za rakave bolezni so naslednje stopnje raka trebušne slinavke:
0. stopnja :Rak najdemo le v sluznici kanalov trebušne slinavke. Faza 0 se imenuje tudi karcinom in situ.
I. stopnja :Rak je nastal in je samo v trebušni slinavki.
II. stopnja :Rak se je morda razširil ali napredoval v bližnja tkiva in organe ter bezgavke v bližini trebušne slinavke.
III. stopnja :Rak se je razširil ali napredoval v glavne krvne žile v bližini trebušne slinavke in se lahko razširil na bližnje bezgavke.
IV. stopnja :Rak je lahko poljubne velikosti in se je razširil na oddaljene organe, kot so jetra, pljuča in peritonealna votlina. Lahko se je razširil tudi na organe in tkiva v bližini trebušne slinavke ali na bezgavke. Ta stopnja se imenuje tudi končna faza raka trebušne slinavke.
Za razliko od mnogih vrst raka pa so bolniki z rakom trebušne slinavke običajno razvrščeni v tri kategorije, tiste z lokalno boleznijo, tiste z lokalno napredovalo, neresektabilno boleznijo in tiste z metastatsko boleznijo. Začetna terapija se pri bolnikih v teh treh skupinah pogosto razlikuje.
Menijo, da imajo bolniki s stadijem I in II rakom lokalnega ali "resektabilnega" raka (rak, ki ga je mogoče popolnoma odstraniti z operacijo). Bolniki s tretjo stopnjo raka imajo "lokalno napredovalo, neresektabilno" bolezen. V tej situaciji je bila priložnost za ozdravitev izgubljena, vendar ostajajo možnosti lokalnega zdravljenja, kot je radioterapija. Pri bolnikih z rakom trebušne slinavke IV stopnje se kemoterapija najpogosteje priporoča kot sredstvo za nadzor simptomov, povezanih z rakom, in podaljšanje življenja. Spodaj bomo pregledali pogosta zdravljenja za tri skupine raka trebušne slinavke (resektabilen, lokalno napredoval neresektabilen in metastatski rak trebušne slinavke).
Če se rak trebušne slinavke odkrije v zgodnji fazi (stopnja I in II) in se nahaja lokalno znotraj ali okoli trebušne slinavke, se lahko priporoči kirurški poseg (resektabilni rak trebušne slinavke). Kirurgija je edino potencialno kurativno zdravljenje raka trebušne slinavke. Kirurški poseg, ki se najpogosteje izvaja za odstranitev raka trebušne slinavke, je postopek Whipple (pankreatoduodenektomija ali pankreatikoduodenektomija). It often comprises removal of a portion of the stomach, the duodenum (the first part of the small intestine), pancreas, a portion of the main bile duct, lymph nodes, and gallbladder. It is important to be evaluated at a hospital with lots of experience performing pancreatic cancer surgery because the operation is a big one, and evidence shows that experienced surgeons better select people who can get through the surgery safely and also better judge who will most likely benefit from the operation. In experienced hands, the mortality from the surgery itself is less than 4%.
After the Whipple surgery, patients typically spend about one week in the hospital recovering from the operation. Complications from the surgery can include blood loss (anemia), leakage from the reconnected intestines or ducts, or slow return of bowel function. Recovery to presurgical health often can take several months.
After patients recover from a Whipple procedure for pancreatic cancer, treatment to reduce the risk of the cancer returning is a standard recommendation. This treatment, referred to as "adjuvant therapy (chemotherapy)," has proven to lower the risk of recurrent cancer. Typically, physicians recommend six months of adjuvant chemotherapy, sometimes with radiation incorporated into the treatment plan.
Some patients with pancreatic cancer experience blockage of bile and/or pancreas ducts and thus may need a surgeon to place a stent to allow drainage through the stent.
Unfortunately, only about 20 people out of 100 diagnosed with pancreatic cancer are found to have a tumor that is amenable to surgical resection or is borderline resectable. The rest have pancreatic tumors that are too locally advanced to completely remove or have metastatic spread at the time of diagnosis. Even among patients whose cancers are amenable to surgery, statistical data suggest that only 20% live 5 years. Most pancreatic cancer patients do not qualify for a pancreas transplant because of their advanced disease; most pancreas transplants are done in patients with diabetes that results from the removal of the endocrine portion of the pancreas and not for pancreatic cancer. Consequently, remission rates are fair to poor.
If a pancreatic cancer is found when it has grown into important local structures but not yet spread to distant sites, this is described as locally advanced, unresectable (inoperable) pancreatic cancer (stage III). The standard of care in the United States for the treatment of locally advanced cancer is a combination of low-dose chemotherapy given simultaneously with radiation treatments to the pancreas and surrounding tissues. Radiation treatments are designed to lower the risk of local growth of the cancer, thereby minimizing the symptoms that local progression causes (back or belly pain, nausea, loss of appetite, intestinal blockage, jaundice). Radiation treatments are typically given Monday through Friday for about five weeks. Chemotherapy given concurrently (at the same time; FOLFOX combination therapy) may improve the effectiveness of the radiation and may lower the risk for cancer spread outside the area where the radiation is delivered. When the radiation is completed and the patient has recovered, more chemotherapy often is recommended. Recently, newer forms of radiation delivery (proton therapy, stereotactic radiosurgery, gamma knife radiation, Nanoknife, CyberKnife radiation) have been utilized in locally advanced pancreatic cancer with varying degrees of success, but these treatments can be more toxic and are, for now, largely experimental; individuals should discuss with their doctors what treatment(s) are best for their condition.
Once a pancreatic cancer has spread beyond the vicinity of the pancreas and involves other organs, it has become a problem through the system. As a result, a systemic treatment is most appropriate and chemotherapy (for example, nab-paclitaxel [Abraxane] in combination with gemcitabine [Gemzar]) is recommended. Chemotherapy travels through the bloodstream and goes anywhere the blood flows and, as such, treats most of the body. It can attack a cancer that has spread through the body wherever it is found. In metastatic pancreatic cancer, chemotherapy is recommended for individuals healthy enough to receive it. It has been proven to both extend the lives of patients with pancreatic cancer and to improve their quality of life. These benefits are documented, but unfortunately the overall benefit from chemotherapy in pancreatic cancer treatment is modest and chemotherapy prolongs life for the average patient by only a few months. Chemotherapy options for patients with pancreatic cancer vary from treatment with a single chemotherapy agent like Tarceva or Onivyde to treatment with as many as two or three chemotherapy agents or immunotherapy agents given together (for example, capecitabine plus ruxolitinib). The aggressiveness of the treatment is determined by the cancer doctor (medical oncologist) and by the overall health and strength of the individual patient.
Side effects of treatment for pancreatic cancer vary depending on the type of treatment. For example, radiation treatment (which is a local treatment) side effects tend to accumulate throughout the course of radiation therapy and include fatigue, nausea, and diarrhea. Chemotherapy side effects depend on the type of chemotherapy given (less aggressive chemotherapy treatments typically cause fewer side effects whereas more aggressive combination regimens are more toxic) and can include fatigue, loss of appetite, change in taste, hair loss (although not usually), and lowering of the immune system with risk for infections (immunosuppression). While these lists of side effects may seem worrisome, radiation doctors (radiation oncologists) and medical oncologists have much better supportive medications than they did in years past to control any nausea, pain, diarrhea, or immunosuppression related to treatment. The risks associated with pancreatic cancer treatment must be weighed against the inevitable and devastating risks associated with uncontrolled pancreatic cancer and, if the treatments control progression of the cancer, most patients feel better on treatment than they otherwise would.
Pancreatic cancer is a difficult disease. Even for surgically resectable (and therefore potentially curable) pancreatic tumors, the risk of cancer recurrence and subsequent death remains high. Consequently, the prognosis of pancreatic cancer usually ranges from fair to poor. Only about 20% of patients undergoing a Whipple procedure for potentially curable pancreatic cancer live five years, with the rest surviving on average less than two years. For patients with incurable (locally advanced unresectable or metastatic) pancreatic cancer, survival is even shorter; typically, it is measured in months. With metastatic disease (stage IV), the average survival is just over six months. The American Cancer Society statistics suggest that for all stages of pancreatic cancer combined, the one-year survival rate is 20% and the mortality rate is 80%, while the five-year survival rate is 6% with a mortality rate of 94%. These rates are mainly based on patients diagnosed between 1985 and 2004 and are representative of those patients according to the American Cancer Society (ACS). These data-based survival rates are what are available currently, but they are only estimates and are not predictive about what may happen to each individual. Currently, the ACS advises patients to discuss their individual situation and prognosis with their treatment team of physicians. Doctors around the world continue to study pancreatic cancer and strive to improve treatments, but progress has been difficult to achieve.
Doctors and researchers all over the world are hard at work developing better treatments for pancreatic cancer. Cooperative cancer research led by centers of excellence in this country and many others continue daily to test new surgical techniques, radiation strategies, chemotherapy agents, and alternative therapies in an effort to improve care. Given the slow progress experienced over the last quarter century, many doctors feel that every eligible patient with pancreatic cancer should be offered enrollment in a research trial. New cytotoxic combinations of drugs are being tried in clinical trials. For example, Folfirinox, a new combination regimen consisting of four different chemicals has shown increased survival times for patients in clinical trials. In addition, patients who received one of two vaccines, GVAX and CRS-207, showed about a doubling of survival time compared to patients that did not receive the vaccine; this vaccine protocol is still undergoing clinical trials. For a complete list of clinical trials in pancreatic cancer treatment, please check online at http://www.cancer.gov.
Complimentary or alternative medicine is of unclear benefit in pancreatic cancer treatment. No specific complimentary or alternative therapy has been proven beneficial, but many adjunctive treatments have been tried. Compounds such as curcumin, the principle ingredient in turmeric, have shown efficacy in nonhuman research and are being tested in clinical trials in pancreatic cancer. Given the modest benefit derived from chemotherapy and radiation in this disease, alternative approaches in the treatment of pancreatic cancer in conjunction with (rather than instead of) standard treatment is warranted.
At this time, there is no known surveillance strategy to reduce the risk of pancreatic cancer for the general population. With only 48,900 new diagnoses a year, screening blood tests or X-rays have never been proven to be cost effective or beneficial. Additionally, doctors do not routinely screen individuals with family members diagnosed with pancreatic cancer aside from the rare instance where a known genetic risk factor is present. Some researchers suggest vitamin D blood levels above 40 ng/ml may reduce the risk of pancreatic cancer.
There are many fine organizations helping to provide support for individuals and families battling pancreatic cancer. Many hospitals provide support networks utilizing the expertise of trained social workers with experience in caring for people with cancer. Additionally, the Pancreatic Cancer Action Network (PANCAN) and the American Cancer Society both provide information and support for people living with pancreatic cancer. Visit their web sites at http://www.pancan.org and http://www.cancer.org. Diet recommendations can be found at ACS Guidelines on Nutrition and Physical Activity for Cancer Prevention.
Again, both PANCAN and the American Cancer Society are excellent resources for additional information regarding pancreatic cancer. The American Society of Clinical Oncology web site (http://www.cancer.net) also boasts a wealth of information for patients, family members, and professionals interesting in learning more about this disease. November is Pancreatic Awareness Month with the goal to make pancreas care an everyday event (http://daysofyear.com/pancreatic-cancer-awareness-month/).
 Ali vas lahko IBS ubije
Ta teden (23. oktober) #AskADietitian Facebook Live serija – odgovarjam na medijsko poročanje o smrti Mychaela Knighta – Ali vas lahko IBS ubije? Pokrivam tudi definicijo prebiotikov in kaj je prebiot
Ali vas lahko IBS ubije
Ta teden (23. oktober) #AskADietitian Facebook Live serija – odgovarjam na medijsko poročanje o smrti Mychaela Knighta – Ali vas lahko IBS ubije? Pokrivam tudi definicijo prebiotikov in kaj je prebiot
 Genetika:Ali imate vnaprej določeno smrtno obsodbo?
Ko sem rodila prvega otroka, so prijatelji in družina zakukali:Ohhh, on ima tvoje oči !” ali »O moj bog, ima mamin nasmeh !” Nasmehnila bi se ... a v sebi bi se zgrozila. Tisti glas v moji glavi, ki
Genetika:Ali imate vnaprej določeno smrtno obsodbo?
Ko sem rodila prvega otroka, so prijatelji in družina zakukali:Ohhh, on ima tvoje oči !” ali »O moj bog, ima mamin nasmeh !” Nasmehnila bi se ... a v sebi bi se zgrozila. Tisti glas v moji glavi, ki
 Kako se znebiti slabosti in bruhanja
Definicija in dejstva o slabosti in bruhanju Slabost in bruhanje sta simptoma osnovne bolezni in nista posledica določene bolezni. Slabost in bruhanje sta simptoma bolezni ali stanja, na primer:
Kako se znebiti slabosti in bruhanja
Definicija in dejstva o slabosti in bruhanju Slabost in bruhanje sta simptoma osnovne bolezni in nista posledica določene bolezni. Slabost in bruhanje sta simptoma bolezni ali stanja, na primer: