 Obrázok muža s rakovinou pankreasu od iStock
Obrázok muža s rakovinou pankreasu od iStock Rakovina pankreasu zvyčajne nespôsobuje príznaky, kým nevyrastie, takže je najčastejšie diagnostikovaná v pokročilých štádiách, a nie na začiatku ochorenia. V niektorých prípadoch môže byť žltačka (žltkasté sfarbenie kože a očných bielkov) bez bolesti skorým príznakom rakoviny pankreasu. Ďalšie príznaky, ktoré sa môžu vyskytnúť pri pokročilejšom ochorení, sú:
Môže sa vyskytnúť aj bledá stolica, bolesť chrbta, brucha, tmavý moč, nadúvanie brucha, hnačka a zväčšené lymfatické uzliny na krku.
Prečítajte si viac o príznakoch rakoviny pankreasu »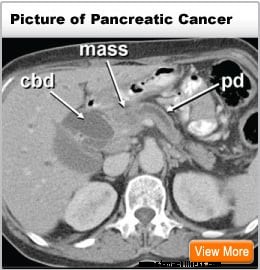
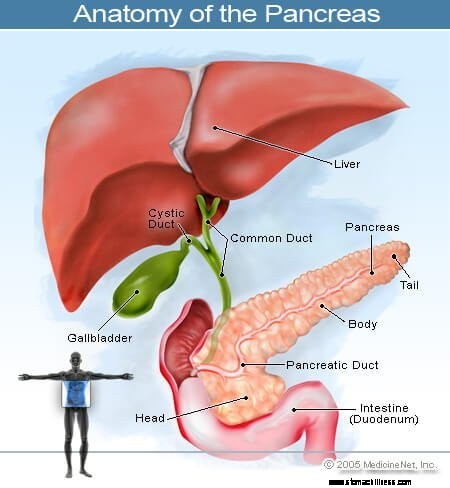 Rakovina, ktorá začína v pankrease, sa nazýva rakovina pankreasu. Tento obrázok pankreasu ukazuje jeho umiestnenie v zadnej časti brucha, za žalúdkom.
Rakovina, ktorá začína v pankrease, sa nazýva rakovina pankreasu. Tento obrázok pankreasu ukazuje jeho umiestnenie v zadnej časti brucha, za žalúdkom. Pankreas je orgán produkujúci hormóny v bruchu, ktorý je umiestnený pred chrbticou nad úrovňou pupka. Vykonáva dve hlavné funkcie:
Enzýmy pomáhajú tráveniu sekaním bielkovín, tukov a uhľohydrátov na menšie časti, aby ich telo ľahšie absorbovalo a využilo ako stavebné kamene pre tkanivá a energiu. Enzýmy opúšťajú pankreas systémom rúrok nazývaných „kanály“, ktoré spájajú pankreas s črevami, kde sa enzýmy miešajú s požitou potravou.
Pankreas leží hlboko v bruchu a je v tesnej blízkosti mnohých dôležitých štruktúr, ako je tenké črevo (dvanástnik) a žlčové cesty, ako aj dôležité krvné cievy a nervy.
Každú sekundu každého dňa v našom tele prebieha masívny proces ničenia a opravy. Ľudské telo sa skladá z biliónov buniek a každý deň sa miliardy buniek opotrebujú alebo zničia. Zakaždým, keď telo vytvorí novú bunku, ktorá nahradí tú, ktorá sa opotrebuje, telo sa pokúsi vytvoriť dokonalú kópiu bunky, ktorá odumiera, zvyčajne tak, že sa podobné zdravé bunky rozdelia na dve bunky, pretože táto umierajúca bunka mala svoju prácu. a novovytvorená bunka musí byť schopná vykonávať rovnakú funkciu. Napriek pozoruhodne elegantným systémom zavedeným na odstránenie chýb v tomto procese, telo robí desiatky tisíc chýb denne pri normálnom delení buniek buď v dôsledku náhodných chýb alebo tlaku prostredia v tele. Väčšina z týchto chýb je opravená alebo chyba vedie k smrti novovytvorenej bunky a potom sa vytvorí ďalšia nová bunka. Niekedy sa urobí chyba, že namiesto toho, aby sa inhibovala schopnosť bunky rásť a prežiť, umožňuje novovytvorenej bunke rásť neregulovaným spôsobom. Keď k tomu dôjde, táto bunka sa stane rakovinovou bunkou schopnou deliť sa nezávisle od kontrol a rovnováh, ktoré riadia normálne bunkové delenie. Rakovinová bunka sa množí a vzniká rakovinový alebo malígny nádor.
Nádory spadajú do dvoch kategórií:"benígne" nádory a "malígne" alebo rakovinové nádory. V čom je rozdiel? Odpoveď je, že nezhubný nádor rastie len v tkanive, z ktorého vychádza. Benígne nádory môžu niekedy rásť pomerne veľké alebo rásť rýchlo a spôsobiť vážne príznaky. Napríklad myóm v maternici ženy môže spôsobiť krvácanie alebo bolesť, ale nikdy sa nedostane mimo maternicu, nenapadne okolité tkanivá ani nevyrastie ako nový nádor inde v tele (metastázuje). Fibrómy, ako všetky benígne nádory, nemajú schopnosť vylučovať bunky do krvného a lymfatického systému a nemôžu sa dostať do iných miest v tele a rásť. Na druhej strane rakovina môže vylučovať bunky z pôvodného nádoru, ktoré môžu plávať ako semená púpavy vo vetre cez krvný obeh alebo lymfatické cievy, pristávať v tkanivách vzdialených od nádoru a v iných častiach tela sa rozvinúť do nových nádorov. Tento proces, nazývaný metastázy, je definujúcou charakteristikou rakovinového nádoru. Žiaľ, rakovina pankreasu je obzvlášť dobrým modelom pre tento proces. Rakoviny pankreasu môžu týmto spôsobom včas metastázovať do iných orgánov. Môžu tiež rásť a napádať priľahlé štruktúry priamo, čo často znemožňuje chirurgické odstránenie nádoru.
Rakoviny sú pomenované podľa tkanív, z ktorých primárny nádor vzniká. Rakovina pľúc, ktorá sa dostane do pečene, teda nie je „rakovina pečene“, ale je opísaná ako metastatická rakovina pľúc a pacient s rakovinou prsníka, ktorá sa šíri do mozgu, nie je opísaný ako pacient s „nádorom na mozgu“, ale ako pacient s metastatický karcinóm prsníka.


Čo je to Polycythemia Vera?
Zistite viac na
Rakovina, ktorá sa vyvíja v pankrease, spadá do dvoch hlavných kategórií:(1) rakoviny endokrinného pankreasu (časť, ktorá produkuje inzulín a iné hormóny) sa nazývajú „bunky ostrovčekov“ alebo „pankreatické neuroendokrinné nádory alebo PNET“ a (2) rakoviny exokrinného pankreasu (časť, ktorá tvorí enzýmy). Rakoviny ostrovčekových buniek sú zriedkavé a zvyčajne rastú pomaly v porovnaní s exokrinnými rakovinami pankreasu. Nádory ostrovčekových buniek často uvoľňujú hormóny do krvného obehu a sú ďalej charakterizované hormónmi, ktoré produkujú (inzulín, glukagón, gastrín a ďalšie hormóny). Rakoviny exokrinného pankreasu (exokrinné rakoviny) sa vyvíjajú z buniek, ktoré lemujú systém kanálikov, ktoré dodávajú enzýmy do tenkého čreva a bežne sa označujú ako adenokarcinómy pankreasu. Spinocelulárny karcinóm pankreasu je zriedkavý. Adenokarcinóm pankreasu zahŕňa väčšinu všetkých duktálnych karcinómov pankreasu a je hlavným predmetom tohto prehľadu.
Bunky, ktoré lemujú kanály v exokrinnom pankrease, sa delia rýchlejšie ako tkanivá, ktoré ich obklopujú. Z dôvodov, ktorým nerozumieme, môžu tieto bunky urobiť chybu, keď kopírujú svoju DNA, keď sa delia, aby nahradili iné umierajúce bunky. Týmto spôsobom je možné vytvoriť abnormálnu bunku. Keď sa abnormálna duktálna bunka začne deliť neregulovaným spôsobom, môže sa vytvoriť rast, ktorý pozostáva z abnormálne vyzerajúcich a fungujúcich buniek. Abnormálne zmeny, ktoré možno rozpoznať pod mikroskopom, sa nazývajú „dysplázia“. Dysplastické bunky môžu v priebehu času často podliehať ďalším chybám DNA a stávajú sa ešte abnormálnejšími. Keď tieto dysplastické bunky preniknú cez steny kanálika, z ktorého vychádzajú do okolitého tkaniva, dysplázia sa stala rakovinou.
V štúdii publikovanej v roku 2016 výskumníci uviedli analýzu génov v 456 duktálnych adenokarcinómoch pankreasu. Následná analýza expresie týchto adenokarcinómov umožnila ich definovanie do štyroch podtypov. Tieto podtypy neboli predtým rozpoznané. Medzi podtypy patria:
Tieto nové zistenia môžu umožniť, aby sa budúci pacienti s rakovinou liečili špecifickejšie v závislosti od ich podtypu a dúfajme, že efektívnejšie. Imunogénny podtyp by mohol napríklad reagovať na terapiu, pri ktorej je imunitný systém prerobený tak, aby útočil na tieto typy rakovinových buniek.
Rakovina pankreasu by sa nemala zamieňať s pojmom pankreatitída. Pankreatitída je jednoducho definovaná ako zápal pankreasu a je spôsobená hlavne nadmerným požívaním alkoholu a/alebo tvorbou žlčových kameňov (asi 80 % až 90 %). Napriek tomu je chronická pankreatitída spojená s rakovinou pankreasu.
V Spojených štátoch sa ročne vyskytne asi 53 670 prípadov rakoviny pankreasu. Väčšina ľudí, u ktorých sa rozvinie rakovina pankreasu, tak robí bez akýchkoľvek predisponujúcich rizikových faktorov. Snáď najväčším rizikovým faktorom je však zvyšujúci sa vek; vek nad 60 rokov vystavuje jednotlivca väčšiemu riziku. Zriedkavo sa môžu vyskytnúť familiárne alebo dedičné genetické syndrómy vyplývajúce z genetických mutácií, ktoré sa vyskytujú v rodinách a vystavujú jednotlivcov vyššiemu riziku, ako sú mutácie génu BRCA-2 a v menšej miere aj mutácie BRCA-1. Rodinné syndrómy sú nezvyčajné, ale je dôležité informovať lekára, ak niekomu inému v rodine diagnostikovali rakovinu, najmä rakovinu pankreasu. Okrem toho sa predpokladá, že určité správanie alebo stavy mierne zvyšujú u jednotlivca riziko vzniku rakoviny pankreasu. Napríklad Afroameričania môžu byť vystavení väčšiemu riziku, ako aj jednotlivci s blízkymi rodinnými príslušníkmi, ktorým bola v minulosti diagnostikovaná rakovina pankreasu. Iné správanie alebo stavy, ktoré môžu ohroziť ľudí, zahŕňajú užívanie tabaku, obezitu, sedavý životný štýl, anamnézu cukrovky, chronický zápal pankreasu (pankreatitídu) a tučnú (alebo západnú) stravu. Predchádzajúca operácia žalúdka môže mierne zvýšiť riziko, rovnako ako niektoré chronické infekcie, ako je hepatitída B a H. pylori (bakteriálna infekcia sliznice žalúdka). Niektoré lieky (sitagliptín [Januvia], exenatid [Byetta], liraglutid [Victoza] a metformín a sitagliptín [Janumet]) sa spájajú so vznikom rakoviny pankreasu. Niektoré typy pankreatických cýst môžu jednotlivcov vystaviť riziku vzniku rakoviny pankreasu. Niekoľko vedcov naznačuje, že pitie kávy a limonády zvyšuje riziko rakoviny pankreasu. Keď rakovina pankreasu začína, zvyčajne začína v bunkách, ktoré vystielajú kanáliky pankreasu a nazýva sa adenokarcinóm pankreasu alebo exokrinná rakovina pankreasu . Napriek vyššie uvedeným súvisiacim rizikám sa u väčšiny ľudí, u ktorých sa rozvinie rakovina pankreasu, nenašla žiadna identifikovateľná príčina.
Kliknutím na tlačidlo Odoslať súhlasím so zmluvnými podmienkami a zásadami ochrany osobných údajov MedicineNet. Tiež súhlasím s prijímaním e-mailov od MedicineNet a beriem na vedomie, že sa môžem kedykoľvek odhlásiť z odberu MedicineNet.
Pretože pankreas leží hlboko v bruchu pred chrbticou, rakovina pankreasu často rastie ticho niekoľko mesiacov, kým sa objaví. Včasné symptómy rakoviny a/alebo prvé príznaky môžu chýbať alebo môžu byť celkom jemné. Ľahšie identifikovateľné symptómy sa rozvinú, keď nádor narastie dostatočne veľký na to, aby tlačil na iné blízke štruktúry, ako sú nervy (čo spôsobuje generalizovanú bolesť a/alebo bolesť chrbta), črevá (čo ovplyvňuje chuť do jedla a spôsobuje nevoľnosť spolu s úbytkom hmotnosti) alebo žlčových ciest (čo spôsobuje žltačku alebo zožltnutie kože a môže spôsobiť stratu chuti do jedla a svrbenie). Symptómy u žien sa zriedka líšia od symptómov u mužov. Akonáhle nádor vylúči rakovinové bunky do krvného a lymfatického systému a metastázuje, zvyčajne sa objavia ďalšie symptómy v závislosti od umiestnenia metastázy. Časté miesta metastáz pri rakovine pankreasu zahŕňajú pečeň, lymfatické uzliny a výstelku brucha (nazývanú peritoneum; pri metastázujúcej rakovine pankreasu sa môže hromadiť ascites). Bohužiaľ, väčšina rakovín pankreasu sa zistí po tom, čo rakovina vyrastie alebo pokročí za pankreas alebo metastázuje do iných miest.
Vo všeobecnosti môžu byť príznaky a symptómy rakoviny pankreasu produkované exokrinnými alebo endokrinnými rakovinovými bunkami. Mnohé z príznakov a symptómov exokrinnej rakoviny pankreasu sú výsledkom zablokovania kanála, ktorý prechádza pankreasom z pečene a prenáša žlč do čreva. Medzi príznaky exokrinnej rakoviny pankreasu patrí
Príznaky a symptómy endokrinného karcinómu pankreasu často súvisia s nadbytkom hormónov, ktoré produkujú, a následne s množstvom rôznych symptómov. Takéto príznaky súvisia s hormónmi a sú nasledovné:
Nefunkčné neuroendokrinné nádory netvoria nadbytočné hormóny, ale môžu sa zväčšiť a rozšíriť z pankreasu. Symptómy potom môžu byť ako ktorýkoľvek z endokrinných karcinómov pankreasu opísaných vyššie.
Väčšina ľudí nemusí podstúpiť skríning na rakovinu pankreasu a testy, ktoré sú často k dispozícii na skríning, sú zložité, riskantné, drahé alebo necitlivé v počiatočných fázach rakoviny. Tí, ktorí sa môžu kvalifikovať, majú zvyčajne súbor faktorov, ktoré zvyšujú riziko rakoviny pankreasu, ako sú cysty pankreasu, príbuzní prvého stupňa s rakovinou pankreasu alebo anamnéza genetických syndrómov spojených s rakovinou pankreasu. Väčšina skríningových testov pozostáva z CT skenov, ultrazvukov, magnetickej rezonancie cholangiopankreatikografie (MRCP), endoskopickej retrográdnej cholangiopancreatografie (ERCP) alebo endoskopických ultrazvukov. Bohužiaľ, včasné odhalenie rakoviny pankreasu je ťažké, pretože je prítomných málo alebo žiadne symptómy.
Väčšina ľudí s rakovinou pankreasu najskôr navštívi svojho lekára primárnej starostlivosti a sťažuje sa na nešpecifické symptómy (pozri časť o symptómoch vyššie). Niektoré varovné príznaky zahŕňajú bolesť, gastrointestinálne symptómy, úbytok hmotnosti, únavu a zvýšenú brušnú tekutinu. Tieto sťažnosti spúšťajú hodnotenie, ktoré často zahŕňa fyzické vyšetrenie (zvyčajne normálne), krvné testy, röntgenové lúče a ultrazvuk. Ak je prítomná rakovina pankreasu, pravdepodobnosť, že ultrazvuk odhalí abnormalitu v pankrease, je asi 75%. Ak sa identifikuje problém alebo existuje podozrenie na problém, často sa ako ďalší krok hodnotenia vykoná počítačová tomografia (CT); niektorí lekári uprednostňujú MRI. Ak je spozorovaná masa pankreasu, vyvoláva to podozrenie na rakovinu pankreasu a lekár potom vykoná biopsiu na stanovenie diagnózy.
Na vykonanie biopsie suspektnej rakoviny možno použiť rôzne stratégie. Ak sa zdá, že rakovina sa rozšírila do pečene, často sa použije ihlová biopsia pečene cez brušnú stenu (perkutánna biopsia pečene). Ak nádor zostáva lokalizovaný v pankrease, biopsia pankreasu sa zvyčajne vykonáva priamo pomocou CT. Priama biopsia sa môže vykonať aj pomocou endoskopu vloženého do hrdla a do čriev. Kamera na špičke endoskopu umožňuje endoskopistovi posúvať endoskop v čreve. Ultrazvukové zariadenie na konci endoskopu lokalizuje oblasť pankreasu, ktorá má byť biopsia, a bioptická ihla prechádza pracovným kanálom v endoskope, aby sa získalo tkanivo z podozrenia na rakovinu. V konečnom dôsledku je diagnostika tkaniva jediným spôsobom, ako stanoviť diagnózu s istotou, a tím lekárov pracuje na získaní diagnózy tkaniva čo najjednoduchším spôsobom.
Okrem rádiologických testov môže podozrenie na rakovinu pankreasu vzniknúť zo zvýšenia "nádorového markera", krvného testu, ktorý môže byť u ľudí s rakovinou pankreasu abnormálne vysoký. Nádorový marker najčastejšie spojený s rakovinou pankreasu sa nazýva CA19-9. Často sa uvoľňuje do krvného obehu rakovinovými bunkami pankreasu a môže byť zvýšený u pacientov, u ktorých sa nedávno zistilo, že majú rakovinu pankreasu. Bohužiaľ, hoci test CA19-9 súvisí s rakovinou, nie je špecifický pre rakovinu pankreasu. Iné rakoviny, ako aj niektoré benígne stavy môžu spôsobiť zvýšenie CA 19-9. Niekedy (asi v 20 % prípadov) bude CA19-9 v krvi v normálnych hladinách napriek potvrdenej diagnóze rakoviny pankreasu, takže nádorový marker nie je dokonalý. Môže však byť užitočné sledovať priebeh choroby, pretože jej vzostup a pokles môže korelovať s rastom rakoviny a pomôcť pri riadení vhodnej liečby.
Akonáhle je rakovina pankreasu diagnostikovaná, je „zinscenovaná“. Rakovina pankreasu je rozdelená do štyroch štádií, pričom štádium 1 je najskoršie štádium (štádium 0 sa nepočíta) a štádium IV je najpokročilejšie (metastatické ochorenie). Nasledujú štádiá rakoviny pankreasu podľa National Cancer Institute:
Fáza 0 :Rakovina sa nachádza iba vo výstelke pankreatických vývodov. Štádium 0 sa tiež nazýva karcinóm in situ.
I. fáza :Rakovina sa vytvorila a nachádza sa iba v pankrease.
II. etapa :Rakovina sa mohla rozšíriť alebo rozšíriť do blízkeho tkaniva a orgánov a lymfatických uzlín v blízkosti pankreasu.
Fáza III :Rakovina sa rozšírila alebo progredovala do hlavných krvných ciev v blízkosti pankreasu a mohla sa rozšíriť do blízkych lymfatických uzlín.
Štáza IV :Rakovina môže mať akúkoľvek veľkosť a rozšírila sa do vzdialených orgánov, ako sú pečeň, pľúca a peritoneálna dutina. Môže sa tiež rozšíriť do orgánov a tkanív v blízkosti pankreasu alebo lymfatických uzlín. Toto štádium sa tiež nazýva konečné štádium rakoviny pankreasu.
Na rozdiel od mnohých druhov rakoviny sú však pacienti s rakovinou pankreasu typicky zoskupení do troch kategórií, pacienti s lokálnym ochorením, pacienti s lokálne pokročilým, neresekovateľným ochorením a pacienti s metastatickým ochorením. Počiatočná liečba sa u pacientov v týchto troch skupinách často líši.
Predpokladá sa, že pacienti s rakovinou štádia I a štádia II majú lokálny alebo „resekovateľný“ karcinóm (rakovinu, ktorú možno úplne odstrániť operáciou). Pacienti s rakovinou v štádiu III majú „lokálne pokročilé, neresekovateľné“ ochorenie. V tejto situácii sa stratila príležitosť na vyliečenie, ale možnosťami zostáva lokálna liečba, ako je rádioterapia. U pacientov so štádiom IV rakoviny pankreasu sa chemoterapia najčastejšie odporúča ako prostriedok na kontrolu symptómov súvisiacich s rakovinou a na predĺženie života. Nižšie uvádzame prehľad bežných liečebných postupov pre tri skupiny rakovín pankreasu (resekovateľný, lokálne pokročilý neresekovateľný a metastatický karcinóm pankreasu).
Ak sa rakovina pankreasu zistí v počiatočnom štádiu (štádium I a štádium II) a nachádza sa lokálne v pankrease alebo v jeho okolí, možno odporučiť chirurgický zákrok (resekovateľný karcinóm pankreasu). Chirurgia je jedinou potenciálne kuratívnou liečbou rakoviny pankreasu. The surgical procedure most commonly performed to remove a pancreatic cancer is a Whipple procedure (pancreatoduodenectomy or pancreaticoduodenectomy). It often comprises removal of a portion of the stomach, the duodenum (the first part of the small intestine), pancreas, a portion of the main bile duct, lymph nodes, and gallbladder. It is important to be evaluated at a hospital with lots of experience performing pancreatic cancer surgery because the operation is a big one, and evidence shows that experienced surgeons better select people who can get through the surgery safely and also better judge who will most likely benefit from the operation. In experienced hands, the mortality from the surgery itself is less than 4%.
After the Whipple surgery, patients typically spend about one week in the hospital recovering from the operation. Complications from the surgery can include blood loss (anemia), leakage from the reconnected intestines or ducts, or slow return of bowel function. Recovery to presurgical health often can take several months.
After patients recover from a Whipple procedure for pancreatic cancer, treatment to reduce the risk of the cancer returning is a standard recommendation. This treatment, referred to as "adjuvant therapy (chemotherapy)," has proven to lower the risk of recurrent cancer. Typically, physicians recommend six months of adjuvant chemotherapy, sometimes with radiation incorporated into the treatment plan.
Some patients with pancreatic cancer experience blockage of bile and/or pancreas ducts and thus may need a surgeon to place a stent to allow drainage through the stent.
Unfortunately, only about 20 people out of 100 diagnosed with pancreatic cancer are found to have a tumor that is amenable to surgical resection or is borderline resectable. The rest have pancreatic tumors that are too locally advanced to completely remove or have metastatic spread at the time of diagnosis. Even among patients whose cancers are amenable to surgery, statistical data suggest that only 20% live 5 years. Most pancreatic cancer patients do not qualify for a pancreas transplant because of their advanced disease; most pancreas transplants are done in patients with diabetes that results from the removal of the endocrine portion of the pancreas and not for pancreatic cancer. Consequently, remission rates are fair to poor.
If a pancreatic cancer is found when it has grown into important local structures but not yet spread to distant sites, this is described as locally advanced, unresectable (inoperable) pancreatic cancer (stage III). The standard of care in the United States for the treatment of locally advanced cancer is a combination of low-dose chemotherapy given simultaneously with radiation treatments to the pancreas and surrounding tissues. Radiation treatments are designed to lower the risk of local growth of the cancer, thereby minimizing the symptoms that local progression causes (back or belly pain, nausea, loss of appetite, intestinal blockage, jaundice). Radiation treatments are typically given Monday through Friday for about five weeks. Chemotherapy given concurrently (at the same time; FOLFOX combination therapy) may improve the effectiveness of the radiation and may lower the risk for cancer spread outside the area where the radiation is delivered. When the radiation is completed and the patient has recovered, more chemotherapy often is recommended. Recently, newer forms of radiation delivery (proton therapy, stereotactic radiosurgery, gamma knife radiation, Nanoknife, CyberKnife radiation) have been utilized in locally advanced pancreatic cancer with varying degrees of success, but these treatments can be more toxic and are, for now, largely experimental; individuals should discuss with their doctors what treatment(s) are best for their condition.
Once a pancreatic cancer has spread beyond the vicinity of the pancreas and involves other organs, it has become a problem through the system. As a result, a systemic treatment is most appropriate and chemotherapy (for example, nab-paclitaxel [Abraxane] in combination with gemcitabine [Gemzar]) is recommended. Chemotherapy travels through the bloodstream and goes anywhere the blood flows and, as such, treats most of the body. It can attack a cancer that has spread through the body wherever it is found. In metastatic pancreatic cancer, chemotherapy is recommended for individuals healthy enough to receive it. It has been proven to both extend the lives of patients with pancreatic cancer and to improve their quality of life. These benefits are documented, but unfortunately the overall benefit from chemotherapy in pancreatic cancer treatment is modest and chemotherapy prolongs life for the average patient by only a few months. Chemotherapy options for patients with pancreatic cancer vary from treatment with a single chemotherapy agent like Tarceva or Onivyde to treatment with as many as two or three chemotherapy agents or immunotherapy agents given together (for example, capecitabine plus ruxolitinib). The aggressiveness of the treatment is determined by the cancer doctor (medical oncologist) and by the overall health and strength of the individual patient.
Side effects of treatment for pancreatic cancer vary depending on the type of treatment. For example, radiation treatment (which is a local treatment) side effects tend to accumulate throughout the course of radiation therapy and include fatigue, nausea, and diarrhea. Chemotherapy side effects depend on the type of chemotherapy given (less aggressive chemotherapy treatments typically cause fewer side effects whereas more aggressive combination regimens are more toxic) and can include fatigue, loss of appetite, change in taste, hair loss (although not usually), and lowering of the immune system with risk for infections (immunosuppression). While these lists of side effects may seem worrisome, radiation doctors (radiation oncologists) and medical oncologists have much better supportive medications than they did in years past to control any nausea, pain, diarrhea, or immunosuppression related to treatment. The risks associated with pancreatic cancer treatment must be weighed against the inevitable and devastating risks associated with uncontrolled pancreatic cancer and, if the treatments control progression of the cancer, most patients feel better on treatment than they otherwise would.
Pancreatic cancer is a difficult disease. Even for surgically resectable (and therefore potentially curable) pancreatic tumors, the risk of cancer recurrence and subsequent death remains high. Consequently, the prognosis of pancreatic cancer usually ranges from fair to poor. Only about 20% of patients undergoing a Whipple procedure for potentially curable pancreatic cancer live five years, with the rest surviving on average less than two years. For patients with incurable (locally advanced unresectable or metastatic) pancreatic cancer, survival is even shorter; typically, it is measured in months. With metastatic disease (stage IV), the average survival is just over six months. The American Cancer Society statistics suggest that for all stages of pancreatic cancer combined, the one-year survival rate is 20% and the mortality rate is 80%, while the five-year survival rate is 6% with a mortality rate of 94%. These rates are mainly based on patients diagnosed between 1985 and 2004 and are representative of those patients according to the American Cancer Society (ACS). These data-based survival rates are what are available currently, but they are only estimates and are not predictive about what may happen to each individual. Currently, the ACS advises patients to discuss their individual situation and prognosis with their treatment team of physicians. Doctors around the world continue to study pancreatic cancer and strive to improve treatments, but progress has been difficult to achieve.
Doctors and researchers all over the world are hard at work developing better treatments for pancreatic cancer. Cooperative cancer research led by centers of excellence in this country and many others continue daily to test new surgical techniques, radiation strategies, chemotherapy agents, and alternative therapies in an effort to improve care. Given the slow progress experienced over the last quarter century, many doctors feel that every eligible patient with pancreatic cancer should be offered enrollment in a research trial. New cytotoxic combinations of drugs are being tried in clinical trials. For example, Folfirinox, a new combination regimen consisting of four different chemicals has shown increased survival times for patients in clinical trials. In addition, patients who received one of two vaccines, GVAX and CRS-207, showed about a doubling of survival time compared to patients that did not receive the vaccine; this vaccine protocol is still undergoing clinical trials. For a complete list of clinical trials in pancreatic cancer treatment, please check online at http://www.cancer.gov.
Complimentary or alternative medicine is of unclear benefit in pancreatic cancer treatment. No specific complimentary or alternative therapy has been proven beneficial, but many adjunctive treatments have been tried. Compounds such as curcumin, the principle ingredient in turmeric, have shown efficacy in nonhuman research and are being tested in clinical trials in pancreatic cancer. Given the modest benefit derived from chemotherapy and radiation in this disease, alternative approaches in the treatment of pancreatic cancer in conjunction with (rather than instead of) standard treatment is warranted.
At this time, there is no known surveillance strategy to reduce the risk of pancreatic cancer for the general population. With only 48,900 new diagnoses a year, screening blood tests or X-rays have never been proven to be cost effective or beneficial. Additionally, doctors do not routinely screen individuals with family members diagnosed with pancreatic cancer aside from the rare instance where a known genetic risk factor is present. Some researchers suggest vitamin D blood levels above 40 ng/ml may reduce the risk of pancreatic cancer.
There are many fine organizations helping to provide support for individuals and families battling pancreatic cancer. Many hospitals provide support networks utilizing the expertise of trained social workers with experience in caring for people with cancer. Additionally, the Pancreatic Cancer Action Network (PANCAN) and the American Cancer Society both provide information and support for people living with pancreatic cancer. Visit their web sites at http://www.pancan.org and http://www.cancer.org. Diet recommendations can be found at ACS Guidelines on Nutrition and Physical Activity for Cancer Prevention.
Again, both PANCAN and the American Cancer Society are excellent resources for additional information regarding pancreatic cancer. The American Society of Clinical Oncology web site (http://www.cancer.net) also boasts a wealth of information for patients, family members, and professionals interesting in learning more about this disease. November is Pancreatic Awareness Month with the goal to make pancreas care an everyday event (http://daysofyear.com/pancreatic-cancer-awareness-month/).
 Prehľad klystírov a vášho zdravia
Prehľad klystírov a vášho zdravia
 Vedci vyvinuli 3D tlačenú pilulku, ktorá vzorkuje baktérie nachádzajúce sa v čreve
Vedci vyvinuli 3D tlačenú pilulku, ktorá vzorkuje baktérie nachádzajúce sa v čreve
 Ako bezpečné je používanie Pepto-Bismo?
Ako bezpečné je používanie Pepto-Bismo?
 Štúdia s dvojčatami ukazuje, že symptómy COVID-19 majú genetický prínos
Štúdia s dvojčatami ukazuje, že symptómy COVID-19 majú genetický prínos
 Ketorolac vs. diklofenak
Ketorolac vs. diklofenak
 Potraviny posilňujúce črevá môžu znamenať koniec podvýživy detí na celom svete
Potraviny posilňujúce črevá môžu znamenať koniec podvýživy detí na celom svete
 Aká je funkcia žlče?
Aká je funkcia žlče? Žlč je tráviaca tekutina tvorená pečeňou a uložená v žlčníku. Podporuje trávenie, vstrebávanie, vylučovanie, metabolizmus hormónov a ďalšie funkcie. Žlčová šťava je tráviaca t
Aká je funkcia žlče?
Aká je funkcia žlče? Žlč je tráviaca tekutina tvorená pečeňou a uložená v žlčníku. Podporuje trávenie, vstrebávanie, vylučovanie, metabolizmus hormónov a ďalšie funkcie. Žlčová šťava je tráviaca t
 Čo je najčastejšou príčinou nefrotického syndrómu?
Najčastejšie príčiny nefrotického syndrómu zahŕňajú genetiku, vírusové infekcie, lieky a bylinné doplnky, ako aj sekundárne na mnohé choroby. Nefrotický syndróm je komplexný syndróm, ktorý postihuje
Čo je najčastejšou príčinou nefrotického syndrómu?
Najčastejšie príčiny nefrotického syndrómu zahŕňajú genetiku, vírusové infekcie, lieky a bylinné doplnky, ako aj sekundárne na mnohé choroby. Nefrotický syndróm je komplexný syndróm, ktorý postihuje
 Špecifická uhľohydrátová diéta Zaoblené na priateľov:Sherry z SCDforLife
Našou prioritou je vyzdvihnúť osobnosti SCD z celého internetu. Radi počúvame príbehy o úspechu a chceme šíriť vedomosti tých, ktorí sú dostatočne odvážni, aby sa podelili o svoje príbehy o špecificke
Špecifická uhľohydrátová diéta Zaoblené na priateľov:Sherry z SCDforLife
Našou prioritou je vyzdvihnúť osobnosti SCD z celého internetu. Radi počúvame príbehy o úspechu a chceme šíriť vedomosti tých, ktorí sú dostatočne odvážni, aby sa podelili o svoje príbehy o špecificke