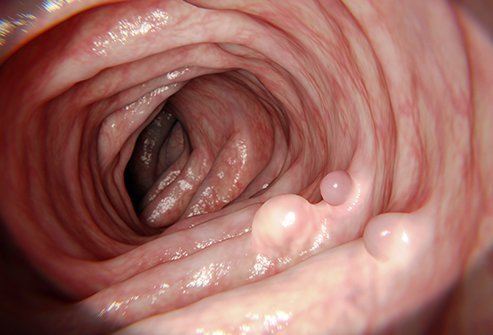
 Les polypes du côlon peuvent se transformer en cancer du côlon.
Les polypes du côlon peuvent se transformer en cancer du côlon.
Quatre tests de sang occulte dans les selles (FOBT) sont testés avec ;
Les polypes du côlon sont des excroissances qui se produisent sur la paroi interne du gros intestin (côlon) et font généralement saillie dans le côlon. Les polypes se forment lorsque le matériel génétique des cellules qui tapissent le côlon change et devient anormal (mute). Normalement, les cellules immatures tapissant le côlon sont programmées pour se diviser (se multiplier), mûrir, puis mourir de manière très cohérente et opportune. Cependant, les modifications génétiques qui se produisent dans les cellules de la muqueuse empêchent les cellules de mûrir et les cellules ne meurent pas. Cela conduit à une accumulation de cellules immatures et génétiquement anormales, qui aboutit finalement à la formation de polypes. Les mutations peuvent survenir de manière sporadique après la naissance ou elles peuvent être présentes avant la naissance.
Quatre-vingt-quinze pour cent des polypes du côlon ne provoquent aucun symptôme ni signe et sont découverts lors d'une coloscopie de dépistage ou de surveillance.
Lorsque des symptômes ou des signes apparaissent, ils peuvent inclure :
Les polypes du côlon sont très fréquents. Leur prévalence augmente à mesure que les gens vieillissent; à 60 ans, un tiers ou plus des personnes auront au moins un polype. Si une personne a un polype du côlon, elle est plus susceptible d'avoir des polypes supplémentaires ailleurs dans le côlon et est plus susceptible de former de nouveaux polypes ultérieurement. Dans un petit sous-ensemble de patients atteints de polypes du côlon, il existe une anomalie génétique familiale qui amène les patients et d'autres membres de leur famille à développer un plus grand nombre de polypes, à les développer à un âge précoce et à les faire devenir cancéreux plus fréquemment.
Les polypes du côlon sont importants car ils peuvent donner lieu à un cancer du côlon (cancer colorectal). Le type de polype prédit qui est le plus susceptible de développer d'autres polypes et un cancer du côlon. Les polypes causent d'autres problèmes (à discuter), mais c'est la nature mortelle du cancer du côlon qui est la plus préoccupante.
Les polypes bénins deviennent des polypes malins (cancer) avec d'autres mutations et changements dans le matériel génétique des cellules (gènes). Les cellules commencent à se diviser et à se reproduire de manière incontrôlable, donnant parfois naissance à un polype plus gros. Initialement, les cellules de plus en plus génétiquement anormales sont limitées à la couche de cellules qui tapissent l'intérieur du côlon. Les cellules développent alors la capacité d'envahir plus profondément la paroi du côlon. Les cellules individuelles développent également la capacité de se détacher du polype et de se propager dans les canaux lymphatiques à travers la paroi du côlon jusqu'aux ganglions lymphatiques locaux, puis dans tout le corps, un processus appelé métastase bien que cela soit inhabituel à moins que le cancer n'ait envahi la paroi du côlon.
La transition du polype bénin au polype malin peut être observée au microscope. Dans la première phase de la transition, appelée dysplasie de bas grade (dysplasie =formation anormale), les cellules et leurs relations les unes avec les autres deviennent anormales. Lorsque les cellules et leurs relations deviennent encore plus anormales, on parle de dysplasie de haut grade. La dysplasie de haut grade est plus préoccupante car les cellules sont clairement cancéreuses bien qu'elles soient limitées à la paroi la plus interne du côlon; à de rares exceptions près, ils n'ont pas encore développé la capacité d'envahir et de métastaser (se propager à d'autres parties du corps). S'ils ne sont pas retirés, une invasion et des métastases peuvent survenir.
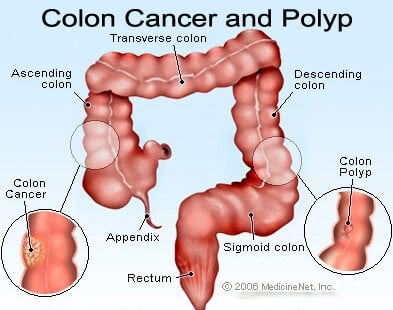 Image de polypes du côlon et de cancer du côlon (colorectal).
Image de polypes du côlon et de cancer du côlon (colorectal).
Tous les polypes du côlon ne sont pas identiques. Il existe différents types histologiques, c'est-à-dire que les cellules qui composent le polype ont des caractéristiques différentes lorsqu'elles sont vues au microscope. Ils varient également en taille, en nombre et en emplacement. Plus important encore, leur tendance à devenir cancéreuses (malignes) varie.
Le type de polype le plus courant est l'adénome ou polype adénomateux. Il s'agit d'un type de polype important, non seulement parce qu'il est le plus courant, mais aussi parce qu'il est la cause la plus fréquente de cancer du côlon. La probabilité qu'un adénome devienne (ou s'est déjà développé) un cancer dépend en partie de sa taille; plus le polype est gros, plus il est probable que le polype soit ou devienne malin (l'inquiétude concernant le potentiel malin augmente avec un polype de plus d'un centimètre). Il importe également s'il y a un seul polype ou plusieurs polypes. Les patients atteints de polypes multiples - même s'ils ne sont pas malins lorsqu'ils sont examinés au microscope - sont plus susceptibles de développer d'autres polypes à l'avenir qui pourraient devenir malins. L'inquiétude concernant ce potentiel malin croissant commence lorsqu'il y a trois polypes ou plus. Enfin, le potentiel malin d'un polype adénomateux est lié à la manière dont les cellules du polype s'organisent au microscope. Les cellules qui s'organisent en structures tubulaires (adénomes tubulaires) sont moins susceptibles de devenir cancéreuses que les cellules qui s'organisent en structures en forme de doigts (adénomes villeux).
La plupart des polypes adénomateux sont considérés comme sporadiques, c'est-à-dire qu'ils ne proviennent pas d'une mutation génétique reconnue présente à la naissance (ne sont pas familiales). Néanmoins, le risque d'avoir des polypes du côlon de plus d'un centimètre ou de développer un cancer du côlon est deux fois plus élevé si un parent au premier degré a des polypes du côlon de plus d'un centimètre. Par conséquent, il est probable qu'un facteur génétique fonctionne même dans les polypes adénomateux sporadiques.
Il existe plusieurs conditions génétiques familiales dans lesquelles les mutations ou le développement de mutations sont programmés dans les gènes d'un individu avant la naissance, transmis de parent à enfant. Dans la plus courante de ces conditions, des centaines à des milliers de polypes adénomateux se forment (polypose adénomateuse familiale ou PAF) à la suite d'une mutation du gène APC. Il est important de reconnaître ces syndromes de polypose et l'anomalie génétique exacte qui les provoque, si possible puisque le potentiel malin de ces polypes est bien supérieur à celui des individus sans anomalie génétique. (Quatre-vingt pour cent ou plus de ces patients développent un cancer du côlon.) Même si ces syndromes ne sont responsables que de quelques pour cent de tous les cancers du côlon, la reconnaissance d'un syndrome de polypose identifie les patients chez qui le dépistage de polypes supplémentaires doit être effectué plus fréquemment afin que de nouveaux polypes et cancers peuvent être découverts et traités tôt. Il peut même être recommandé d'enlever tout le côlon pour prévenir le cancer. De plus, des tests génétiques peuvent être effectués pour les proches du patient afin de déterminer si le parent a ou non la même mutation que le patient et, par conséquent, est très susceptible de développer des polypes et un cancer. Les parents porteurs de la même mutation peuvent alors être dépistés pour la présence de polypes et de cancer, en commençant de préférence le dépistage du cancer colorectal à un âge plus précoce que ce qui serait normalement fait car les cancers de ces syndromes se développent à un âge plus précoce que les cancers non associés à un syndrome. En raison du mode de transmission autosomique dominant du gène et de ses effets, un seul parent a besoin d'avoir le gène FAP pour le transmettre à ses enfants, et par conséquent, il y a 50/50 de chances que chacun de ses enfants aura FAP.
Il existe une forme rare de PAF dans laquelle le nombre de polypes est inférieur à la PAF classique - moins de 100 - appelée PAF atténuée. La mutation du gène APC dans la FAP atténuée est différente de la mutation dans la FAP classique. Les patients avec de nombreux polypes mais pas les nombres observés dans la PAF doivent être identifiés et testés pour la mutation. Contrairement à la FAP, qui est un syndrome autosomique dominant, la FAP atténuée est une mutation récessive de sorte qu'un individu doit hériter d'un gène muté de chaque parent pour développer des polypes et un cancer du côlon, et en raison de la rareté de la mutation, cela se produit rarement. /P>
Un autre syndrome de polypes et de cancer du côlon est le syndrome de polypose MYH. Les personnes atteintes de polypose MYH développent moins de 100 polypes à un jeune âge et présentent un risque élevé de développer un cancer du côlon. Elle est causée par des mutations dans un gène différent de FAP, le gène MYH; cependant, la mutation se produit sporadiquement en raison de mutations spontanées et, par conséquent, un schéma héréditaire n'est pas apparent chez les parents, bien qu'il puisse être observé chez les frères et sœurs. Parce qu'il s'agit d'un gène autosomique récessif qui nécessite un gène muté de chaque parent, le syndrome de polypose MYH est rare.
Le deuxième type le plus courant de polype du côlon est le polype hyperplasique. Il est important de reconnaître ces polypes et de les différencier des polypes adénomateux car ils ont peu ou pas de potentiel de devenir cancéreux à moins qu'ils ne soient situés dans la partie proximale (côlon ascendant) ou qu'ils présentent un aspect histologique particulier au microscope (un aspect dentelé) . Néanmoins, il existe des syndromes génétiques rares dans lesquels les patients forment de nombreux polypes hyperplasiques. Ces patients peuvent présenter un risque similaire de développer un cancer du côlon que les patients atteints de polypes adénomateux multiples, en particulier si les polypes sont gros, dentelés, situés dans le côlon ascendant et s'il existe des antécédents familiaux de cancer du côlon. Des polypes hyperplasiques peuvent coexister avec des polypes adénomateux.
Il existe des types de polypes du côlon beaucoup moins courants et leur potentiel de devenir cancéreux varie considérablement, par exemple les polypes hamartomateux, juvéniles et inflammatoires.
Non, bien que la plupart des cancers du côlon proviennent de polypes, certains ne le sont pas. Certains surviennent dans la paroi du côlon. Ces cancers peuvent être plats voire déprimés (excavés). Ils sont plus difficiles à identifier et à traiter, et ils sont plus susceptibles de se propager dans la paroi du côlon et les ganglions lymphatiques voisins que les cancers provenant de polypes. Cela est particulièrement vrai des polypes adénomateux dentelés, qui sont généralement plats plutôt que polypoïdes en apparence.
Il existe également un syndrome génétique familial appelé cancer colorectal héréditaire sans polypose (HNPCC, syndrome de Lynch) dans lequel les cancers du côlon surviennent avec une incidence très élevée (80 % ou plus des patients). Il y a peu ou pas de polypes à identifier chez ces patients. De plus, les cancers surviennent à un plus jeune âge, souvent avant le moment où le dépistage du cancer du côlon est recommandé, et le syndrome n'est pas reconnu jusqu'à ce qu'un membre de la famille développe un cancer, généralement à un jeune âge. Le HNPCC est suspecté parce que d'autres membres de la famille ont également un cancer du côlon et que certains critères sont remplis (critères d'Amsterdam ou de Bethesda), ou le cancer montre un motif particulier au microscope avec des taches spéciales. Si le HNPCC est suspecté, des tests génétiques sur le cancer peuvent être effectués pour identifier la mutation héréditaire, et d'autres membres de la famille peuvent être testés pour la même mutation. S'ils sont présents, les membres de la famille peuvent subir une coloscopie de dépistage et des coloscopies de surveillance de suivi. Le HNPCC peut également être associé à des cancers dans les tissus en dehors du côlon. Heureusement, le HNPCC n'est responsable que de quelques pour cent de tous les cancers du côlon.
Les polypes du côlon peuvent varier en taille de quelques millimètres à plusieurs centimètres. Plus le polype est gros, plus il est probable qu'il y ait un cancer à l'intérieur du polype ou que le polype devienne cancéreux plus tard.
Il existe plusieurs moyens de diagnostiquer les polypes du côlon.
La coloscopie endoscopique implique l'utilisation d'un coloscope, un tube flexible d'environ cinq pieds de long avec une lumière et une caméra à l'extrémité et un canal creux à travers lequel les instruments peuvent être passés. Le coloscope est passé par l'anus dans le côlon, puis à travers le côlon jusqu'à ce que l'extrémité proximale du côlon - le caecum - soit atteinte. Au retrait du coloscope, la muqueuse du côlon est observée à la recherche de polypes et d'autres anomalies. Ceux-ci peuvent être biopsiés ou retirés par électrocoagulation, puis examinés au microscope. La coloscopie identifie 95 % des polypes, petits et grands, bien que parfois des polypes soient manqués s'ils sont petits, cachés par des plis dans la muqueuse du côlon, s'ils sont plats ou si la coloscopie est précipitée.
La coloscopie virtuelle implique l'utilisation de la tomodensitométrie (CT) ou de l'imagerie par résonance magnétique (IRM). Le côlon est rempli d'un agent de contraste liquide ou d'air, et une tomodensitométrie ou une IRM est réalisée. La reconstruction informatisée des images CT ou IRM fournit une image virtuelle qui imite la vue obtenue par un coloscope. La coloscopie virtuelle est très efficace pour détecter les polypes, mais pas aussi efficace que la coloscopie ; il peut manquer des polypes de moins d'un centimètre de taille, bien que la nécessité d'identifier ces polypes plus petits soit débattue car ils sont rarement malins. L'IRM présente un avantage sur la TDM car elle n'expose pas le patient aux radiations. Cependant, il est plus coûteux et l'expérience de l'IRM est moindre que celle de la tomodensitométrie. Le problème avec la coloscopie virtuelle CT et IRM est que si un polype est trouvé qui doit être retiré, la coloscopie doit alors être effectuée ultérieurement pour le retirer.
Le lavement baryté est une ancienne méthode de diagnostic des polypes du côlon. Lors d'un lavement baryté, le côlon est rempli de baryum et plusieurs radiographies du côlon sont prises lorsque le patient change de position. Le lavement baryté est un bon moyen de diagnostiquer les polypes et est relativement peu coûteux. cependant, il peut facilement manquer de petits polypes et exposer les patients aux radiations. De plus, les compétences et l'expérience nécessaires pour effectuer correctement un lavement baryté ont diminué chez les radiologues parce que les lavements barytés sont moins fréquemment demandés maintenant que la coloscopie et la coloscopie virtuelle sont disponibles. Enfin, comme la coloscopie virtuelle, si des polypes sont détectés, une coloscopie doit être effectuée pour retirer le polype.
La sigmoïdoscopie flexible utilise une version raccourcie d'un coloscope, d'environ trois pieds de longueur. Il est capable d'examiner uniquement le tiers distal à la moitié du côlon. Comme le coloscope, il peut être utilisé pour identifier, biopsier et retirer les polypes sans exposition aux radiations. À des fins de dépistage, étant donné que le sigmoïdoscope ne peut pas examiner l'ensemble du côlon, il est généralement associé à une coloscopie moins fréquente ou à des tests sanguins occultes fréquents dans les selles pour identifier les polypes hors de sa portée.
Plusieurs groupes d'experts ont formulé des recommandations pour la surveillance des personnes chez qui on a découvert des polypes lors de leur examen initial, qui est généralement une coloscopie endoscopique, mais parfois une coloscopie virtuelle ou une sigmoïdoscopie flexible. Les recommandations varient légèrement d'un groupe à l'autre, mais pas de façon importante. Ils font tous des recommandations sur la base de facteurs tels que les antécédents familiaux de polypes et de cancer du côlon, le nombre de polypes trouvés, la taille des polypes et l'histologie des polypes. En utilisant ces facteurs, l'intervalle entre les procédures de surveillance peut être adapté au risque de développer d'autres polypes et tumeurs malignes à l'avenir - plus le risque est élevé, plus l'intervalle entre les procédures de surveillance est court. Les recommandations qui suivent sont modifiées par rapport aux lignes directrices proposées par le U.S. Multi-Society Task Force on Colorectal Cancer publiées en 2012.
Les adénomes peuvent être classés comme à faible risque (LRA) et à haut risque (HRA) de cancer.
LRA est défini comme un à deux adénomes tubulaires de moins d'un centimètre.
HRA est défini comme trois adénomes ou plus, avec un adénome tubulaire de plus d'un centimètre de taille, ou un adénome avec une histologie villeuse ou une dysplasie de haut grade.
Les recommandations concernant le moment où passer le troisième examen et les suivants dépendent de la présence de LRA ou HRA lors du premier et du deuxième examen et peuvent varier entre trois et 10 ans.
La plupart des polypes peuvent être retirés par l'endoscope. Ils sont ensuite examinés au microscope. Il est important de déterminer s'ils contiennent ou non un cancer, s'ils sont d'un type à potentiel malin et s'ils ont des caractéristiques qui les rendent plus susceptibles d'être associés au cancer, soit dans un autre polype en même temps, soit dans des polypes qui pourraient se former à l'avenir (par exemple, sont villeuses ou dentelées).
Les résultats de la coloscopie et de l'examen histologique sont importants car ils déterminent la nécessité d'augmenter la fréquence des coloscopies de dépistage à l'avenir (par exemple, polypes adénomateux). S'il y a déjà un cancer dans le polype, il est important de déterminer à quelle profondeur dans la paroi du côlon le cancer s'est propagé. S'il s'étend profondément, il est plus probable que le cancer se soit propagé aux ganglions lymphatiques plus éloignés. S'il y a une extension profonde du cancer, il peut être nécessaire de faire une résection endoscopique supplémentaire de la zone du côlon où se trouvait le polype ou d'enlever chirurgicalement la section du côlon, afin d'être certain que tout le cancer a été enlevé. Les ganglions lymphatiques voisins peuvent également être retirés et examinés pour identifier toute propagation du cancer au-delà du côlon.
Si une mutation génétique est suspectée, elle est recherchée par des tests génétiques sur une partie de la biopsie et, si elle est présente, les proches doivent être dépistés pour la même mutation. S'ils sont présents, les proches doivent subir une coloscopie de dépistage et une coloscopie de surveillance plus fréquente.
Il est recommandé aux patients atteints de FAP et d'autres syndromes de polypes d'envisager de se faire enlever le côlon à titre prophylactique pour prévenir le développement d'un cancer.
La génétique et les tests génétiques sont devenus un aspect important dans l'évaluation des polypes du côlon et du cancer du côlon.
Chaque patient avec un polype du côlon doit avoir une anamnèse familiale minutieuse. Si nécessaire, les individus ou les familles peuvent être référés à des médecins spécialisés dans la génétique des maladies qui peuvent les aider à prendre des décisions concernant les tests et le dépistage génétiques. Ceci est particulièrement important chez les patients atteints de polypes multiples, plusieurs membres de la famille atteints de polypes ou d'un cancer du côlon, ou un membre de la famille présentant un cancer du côlon d'apparition précoce (avant 50 ans).
Des antécédents familiaux de polypes du côlon et de cancer du côlon sont un indice important de la présence possible d'un syndrome génétique familial. Si un syndrome est suspecté, les individus peuvent être testés pour des mutations connues, et ils peuvent commencer des coloscopies de surveillance à un âge plus précoce; cependant, il existe encore des syndromes pour lesquels les mutations sont inconnues et pour lesquels on ne peut pas tester. Néanmoins, même dans ces dernières familles, il y a un avantage; les membres de la famille sont informés de la possibilité d'un syndrome non identifiable et peuvent commencer tôt les coloscopies de surveillance. Les patients atteints de PAF ont souvent d'autres polypes à potentiel malin dans le tractus gastro-intestinal et développent des polypes et/ou des cancers dans d'autres tissus gastro-intestinaux et non gastro-intestinaux. Ils nécessitent un dépistage plus approfondi pour déterminer si les polypes non coliques ont un potentiel malin et si le cancer s'est développé en dehors du tractus gastro-intestinal.
La génétique peut également être utilisée d'autres manières. Dans les familles atteintes de FAP ou de HNPCC, si l'anomalie génétique est identifiée chez le membre initial de la famille atteint de polypes ou de cancer, d'autres membres de la famille peuvent être identifiés avec la même anomalie et qui peuvent alors commencer un dépistage précoce du cancer du côlon.
En raison des inquiétudes concernant la transition des polypes au cancer, des tentatives ont été faites pour déterminer si les traitements ayant un potentiel théorique préviennent réellement les polypes. Le problème avec la plupart des études est qu'il s'agit d'études observationnelles rétrospectives qui ne suffisent pas comme preuve. La longue période de temps (plusieurs années) qu'il faut pour que les polypes se forment rend obligatoires les études à long terme, mais de telles études ont été difficiles à faire sauf dans le cas des syndromes familiaux de polypose génétique et, en raison des différences dans leur causes, il n'est pas clair si ce qui s'applique à eux s'applique aux adénomes sporadiques les plus courants.
Plusieurs associations ont été explorées pour les antioxydants, notamment le sélénium, le bêta-carotène et les vitamines A, C et E. La plupart des études qui ont été réalisées ne soutiennent pas le rôle de ces agents dans la prévention des polypes ou dans la prévention du cancer du côlon. Un soutien limité est disponible pour l'utilisation du sélénium pour prévenir les polypes, mais l'utilisation du sélénium n'est pas recommandée en dehors des essais expérimentaux.
Une supplémentation en calcium alimentaire a été démontrée dans une étude pour prévenir la formation de polypes. Le bénéfice a été observé avec une supplémentation de 1200 mg de calcium par jour. L'utilisation du calcium suscite certaines inquiétudes, car des niveaux alimentaires et supplémentaires plus élevés sont associés à une augmentation des maladies vasculaires. L'apport en calcium étudié était supérieur à l'apport recommandé en calcium, 800 mg par jour.
Le meilleur support pour un traitement pour prévenir les polypes est avec les anti-inflammatoires non stéroïdiens (AINS), une classe de médicaments qui comprend l'aspirine, l'ibuprofène (Motrin, Advil), le célécoxib (Celebrex) et bien d'autres. L'aspirine a été montrée dans plusieurs études pour réduire la formation de polypes de 30% à 50%. L'effet est susceptible de se produire avec des doses plus élevées d'aspirine (plus que les 81 à 325 mg recommandés pour la prévention des maladies cardiovasculaires), et on s'inquiète de l'effet secondaire de l'aspirine sur les saignements gastro-intestinaux à ces doses.
Il a été démontré que le célécoxib (Celebrex), un « AINS sélectif de la COX-2 » ou un inhibiteur de la Cox-2, réduit également les polypes du côlon de 30 % à 50 %, mais les éventuels effets secondaires cardiovasculaires qui peuvent être observés avec la plupart des AINS (bien que les données à l'appui de cet effet secondaire soient contradictoires). Il peut être utilisé chez les patients atteints de syndromes de polypose génétique qui choisissent de ne pas se faire enlever le côlon. Le célécoxib peut être envisagé chez les patients à faible risque de maladie cardiovasculaire qui développent fréquemment des polypes adénomateux.
Sulindac (Clinoril), un "AINS non sélectif" a été montré pour prévenir les polypes chez les patients atteints d'adénome sporadique ainsi que les syndromes génétiques. Comme pour le célécoxib, on s'inquiète des effets secondaires cardiovasculaires et des ulcères et saignements gastro-intestinaux.
Compte tenu des informations disponibles, il n'est pas recommandé que les patients présentant un risque moyen de formation de polypes supplémentaires soient traités à titre préventif, car les risques du traitement, principalement les saignements intestinaux et les maladies cardiovasculaires, peuvent l'emporter sur les avantages de la prévention des polypes. Il peut être raisonnable de traiter les patients qui présentent un risque supérieur à la moyenne de polypes chez qui les avantages peuvent l'emporter sur les risques. De tels patients pourraient inclure ceux avec la formation fréquente de polypes, en particulier ceux qui ont démontré des changements cancéreux dans les polypes, ou les patients qui ont déjà eu un cancer du côlon. Des études sur ces types de patients sont attendues avec impatience.
 Manifestations digestives fréquentes mais bénignes chez les patients hospitalisés COVID-19
Manifestations digestives fréquentes mais bénignes chez les patients hospitalisés COVID-19
 Trouver des moyens de prévenir les hémorroïdes
Trouver des moyens de prévenir les hémorroïdes
 Ray Manzarek décède d'un cancer des voies biliaires
Ray Manzarek décède d'un cancer des voies biliaires
 20 recettes du Super Bowl SIBO
20 recettes du Super Bowl SIBO
 Ai-je besoin d'une coloscopie ?
Ai-je besoin d'une coloscopie ?
 Le syndrome de l'intestin qui fuit n'est pas seulement effrayant, mais extrêmement dangereux pour votre santé
Le syndrome de l'intestin qui fuit n'est pas seulement effrayant, mais extrêmement dangereux pour votre santé
 Cancer du foie (carcinome hépatocellulaire)
Faits sur le cancer du foie Le cancer du foie est souvent le résultat dune maladie chronique du foie. La plupart des personnes atteintes dun cancer du foie (cancer du foie) le contractent dans le cad
Cancer du foie (carcinome hépatocellulaire)
Faits sur le cancer du foie Le cancer du foie est souvent le résultat dune maladie chronique du foie. La plupart des personnes atteintes dun cancer du foie (cancer du foie) le contractent dans le cad
 Aliments butyrate :avantages du butyrate et quels aliments contiennent du butyrate
Voici la vérité sur le butyrate, pourquoi vous en avez besoin, et une liste daliments à base de butyrate pour soutenir votre santé digestive et globale. Butyrate vient du latin butyrum , signifiant
Aliments butyrate :avantages du butyrate et quels aliments contiennent du butyrate
Voici la vérité sur le butyrate, pourquoi vous en avez besoin, et une liste daliments à base de butyrate pour soutenir votre santé digestive et globale. Butyrate vient du latin butyrum , signifiant
 Comment l'acide folique affecte l'hypertension artérielle
Lacide folique est une forme hydrosoluble de la vitamine B9. Cest la forme synthétique du folate, un nutriment présent dans certains aliments et utilisé dans les suppléments vitaminiques. Lacide foliq
Comment l'acide folique affecte l'hypertension artérielle
Lacide folique est une forme hydrosoluble de la vitamine B9. Cest la forme synthétique du folate, un nutriment présent dans certains aliments et utilisé dans les suppléments vitaminiques. Lacide foliq