Satunnaistettu kontrolloitu vertailu varhaisen jälkeisen pyloric versus aikaisin mahalaukun ruokinta täyttämään ravitsemuksellisia tavoitteita ilmanvaihto tehohoitopotilaiden
Abstract
Johdanto
haluat verrata tuloksia varhaisesta post-pyloric mahalaukun ruokinta ilmanvaihto, kriittisesti sairaiden potilaiden lääketieteen tehohoidossa (ICU). Tool menetelmät
Prospective satunnaistetussa tutkimuksessa. Tuuletettu potilasta satunnaistettiin saamaan enteraaliseen syöte nasogastrisen tai post-mahanportin putki. Post-mahanportin Putkia lisätty sängyn sairaanhoitajan ja sijoitus vahvistettiin radiologisesti.
Results
Kaikkiaan 104 potilasta otettiin, 54 mahan ryhmässä ja 50 jälkeisessä mahanportin ryhmä. Bedside jälkeinen pyloric putki lisäys onnistui 80%: lla potilaista. Potilaat, jotka eivät jälkeinen pyloric lisäys ruokittiin kautta nenä reittiä, mutta analysoitiin tarkoituksin-hoitaa. Viestiä per protokolla analyysi suoritettiin myös. Lähtötilanteen ominaisuudet olivat samanlaiset kaikille paitsi Akuutti fysiologisen ja kroonisen terveydentilan arviointi II (APACHE II) pisteet, joka oli suurempi jälkeisessä mahanportin ryhmä. Ei ollut eroa oleskelun kesto tai hengityslaitteen päivää. Mahalaukun ryhmä oli nopeampi aloittaa rehujen 4,3 tuntia (2,9-6,5 tuntia) verrattuna post-pyloric ryhmä 6,6 tuntia (4,5-13,0 tuntia) (P
= 0,0002). Aika päästä tavoite syötteitä sisäänpääsy oli myös nopeampaa mahan ryhmässä: 8,7 tuntia (7,6-13,0 tuntia) verrattuna 12,3 tuntia (8,9-17,5 tuntia). Keskimääräinen päivittäinen energian ja proteiinin alijäämä oli pienempi mahan ryhmässä 73 kcal (2-288 kcal) ja 3,5 g (0-15 g) verrattuna 167 kcal (70-411 kcal) ja 6,5 g (2,8-17,3 g) vastaavasti, mutta oli vain tilastollisesti merkittävä keskimääräinen energia vaje (P
= 0,035). Tämä ero katosi protokollan analyysiä. Komplikaatio hinnat olivat samanlaisia.
Johtopäätökset
Early jälkeisen pyloric ruokinta ei tarjoa mitään etua yli aikaisin mahalaukun ruokinta kokonaistaloudellisesti ravitsemuksen vastaanotetun ja komplikaatiot Trial Rekisteröinti
Clinical Trial: anzctr.org.au:ACTRN12606000367549
Esittely
riittävä ravitsemustukea on merkittävä rooli tuloksen kriittisesti sairaiden potilaiden [1]. Lisäksi on yleisesti hyväksytty, että enteraalinen ruokinta on edullista parenteraaliseen ruokintaan [2-4]. Edut enteraaliseen ruokintaan voivat sisältää parannuksia suoliston rakenne ja toiminta, ehkäisy bakteerien translokaation ja tartunta-komplikaatioita pienemmillä sairastuvuutta ja kustannuksia [5-7]. On myös näyttöä siitä, että varhainen enteraalinen ruokinta on hyödyllistä ja suositellaan useita suuntaviivoja [1, 3, 8].
Toimitus ravinnon kautta nenä reitti voi olla ongelmallista, koska merkittävä prosenttiosuus tehohoidossa (ICU) potilaat kärsivät suolen motiliteettihäiriöissä johtaa korkeisiin mahalaukun jäljellä määriä (GRV) ja alle ravitsemus [9]. Lisäksi on olemassa huoli siitä, että mahalaukun ruokinta voi johtaa keuhkoihin vetäminen [10, 11]. Yksi mahdollinen ratkaisu tähän ongelmaan on insertio transpyloric syöttöputket. Ohutsuolen (SB) ruokinta on teoreettinen etu paremmalla ravinnolla ja alemman toive ja keuhkokuume hinnat [8, 10]. Kuitenkin komplikaatioita, kuten sijoitusvirheiden pienen reiän syöttösuppiloon keuhkoihin seuranneella ilmarinta eivät ole harvinaisia [12-14]. Lisäksi lisätään jälkeisen mahaportin putket voi olla aikaa vievää ja kallista johtaa viivästymiseen aloittamisen syötteitä.
Useita jälkeisen mahaportin lisäys tekniikoita on kuvattu. Käyttö endoskopia tai läpivalaisua on suhteellisen korkea onnistumisprosentti mutta rajoittavat saatavuus, kustannukset ja usein tarvetta siirtää potilaita ulos ICU [15-19]. Lisäksi alueelliset ICUs ehkä ole valmiita pääsy tähystykseen. Itse asiassa, Heyland ja työtovereiden suositellaan jälkeiset pyloric ruokinta rutiininomaisesti vain niissä toimielimissä, joissa se voitaisiin helposti ja hätäisesti perustettu [20]. Useat sängyn tekniikoita on kokeiltu vaihtelevalla menestyksellä [21-23]. Joissakin tutkimuksissa on käytetty omistettu lääkärit ja ravitsemusterapeutit, sijoittaa jälkeisen mahanportin putket; kuitenkin, joka tarjoaa 24 tunnin palvelu saattaa olla mahdotonta. Training ICU sairaanhoitajien lisätä SB putket voivat voittaa viivästyminen ruokinta ja mahdollisesti parantaa yleistä potilaan ravitsemuksen.
Tutkimuksen tarkoituksena oli verrata aikaisin mahalaukun jälkeisestä pyloric ruokinta ilmanvaihto, kriittisesti sairaiden potilaiden alueelliseen ICU. Ensisijainen päätepisteet olivat: onnistumisprosentti sairaanhoitaja aloitti insertion jälkeisen mahaportin putket, aika, lisätä putki, aikaa päästä maaliin syötteitä ja täydellinen ravitsemus sai yli tehohoitopäivinä osuus lasketusta teoreettisesta. Osana jälkianalyysi vertasimme komplikaatio hinnat ryhmien välillä myös ilmaantuvuus tuulettimen liittyvän keuhkokuumeen (VAP), GRV ja kuolleisuutta.
Materiaalit ja menetelmät
Yksi päällä, prospektiivinen, satunnaistettu, kontrolloitu tutkimus tehtiin yli ajan 12 kuukauden verrata mahalaukun jälkeiseen pyloric ruokinta ilmanvaihto, kriittisesti sairaiden potilaiden. Tutkimus asetus oli kahdeksan sängyn alueellisia ICU. Prinsessa Alexandra Hospital Human Research Ethics antoi hyväksynnän suorittaa tutkinnan. Kukin potilas tai lähiomaiselle kirjallisia tietoon perustuva suostumus osallistua.
Kaikki potilaat yli 18-vuotiaille otettu teho-osastolle ja odotetaan vaatia mekaanista ventilaatiota yli 24 tuntia katsottiin lisättäväksi. Hylkäämisperusteet mukana iskeeminen suolen, suolitukos, paheneminen tulehduksellinen suolistosairaus, akuutti ruokatorvivariksvuotojen verenvuoto ja potilaat katsotaan olevan suuri riski anastomoottisia vuotaa. Potilaat pysyivät tutkimuksessa kunnes enteraaliseen ruokintaan lopetettiin tai he vapautuivat ICU.
Tuuletetut potilasta satunnaistettiin saamaan enteraaliseen syöte nasogastrisen tai post-mahanportin putki. Satunnaistaminen saatiin aikaan käyttämällä tietokoneella generoidun satunnaisluvun sekvenssin ja suljettu läpinäkymätön kirjekuori tekniikkaa. Potilaita hoidettiin useat lääkärit, useimmat jotka eivät olleet mukana tutkimuksessa.
Kaikki enteerisesti ruokinta putket asettamat sängyn hoitaja. Kaikki osallistujat riippumatta varattu ryhmä sai nenämahalaukkuputken (koko 12, 14 tai 16) on sijoitettu vatsaan. Jälkeinen pyloric ryhmä sai Corflo
®-Ultra Lite painottamaton syöttöaukko (VIASYS MedSystems, Wheeling, IL, USA) - 10 FR 109 cm potilaille alle 80 kg tai 10 FR 140 cm potilailla yli 80 kg työnnetään joko pohjukaissuoleen tai tyhjäsuoleen.
Kaikki potilaat saivat syöttöputket niin pian kuin mahdollista. ICU hoitohenkilökunta koulutettiin periaate tutkijat tai ICU kliininen edistäjänä lisätä jälkeisen mahanportin putket käyttämällä sokea Asetustekniikka ja oli läpäistävä kompetenssin testi [24].
Insertion jälkeisessä mahanportin putki
jotta rajoitettaisiin bias, kaikki osallistujat saivat 500 mg erytromysiini laskimoon ennen lisäämistä enteerisen putket. Lisäämällä jälkeisen mahanportin putki alkanut vähintään 30 minuuttia lääkkeen antamisesta. Potilas oli sijoitettu puoliksi makuuasentoon 30 °. Corflo ®-Ultra Lite ruokinta putki työnnetään vatsa pituus on noin 45 cm. Sijoituksen varmistettiin auscultating vatsassa samalla insufflating ilmaa. Kuten kohti valmistajan ohjeiden, putki huuhdeltiin 2 ml vettä voidella ohjauskaapelista. Putkea edennyt hyvin hitaasti, kunnes vielä 15 cm putkea oli lisätty. Usein lisätään 5-10 ml ilmaa tarkastetaan kinking tai sijoitusvirheiden. Putki jatkaa kulkuaan kunnes se saavutti 90 cm novat potilaalle alle 80 kg tai 110 cm potilaalle painaa yli 80 kg. Vatsan radiografia vahvisti oikean asennon. Jos putki ei onnistunut asetettu kolmen yrityksen jälkeen, lisäyritykset hylättiin, ja potilas syötettiin kautta nenä reittiä.
Enteraalinen ruokintaan algoritmi, joka määrätty sopiva tyyppi rehun ja tavoitetason kehitti dieetti- osasto. Korkeus käytettiin arvioitaessa ihannepainon tai säädetty painokiloa lihavilla potilailla. Algoritmi määrätty 30 kcal /kg ihannepainon koska tämä oli verrattavissa 1,3 kertaa lepää energian kulutusta määritetty epäsuoralla DSC [25]. Proteiini vaatimus valittu algoritmi oli 1,5 g /kg ihannepainoa, lukuun ottamatta maksan ja munuaisten vajaatoimintaa, jossa vaatimus tarjota 1-1,2 g /kg [26, 27].
Enteraaliset syötöt aloitettiin 40 ml /tunti. Nenämahalaukkuputkea imettiin neljän tunnin välein. Jos mahan jäljellä oli alle 200 ml neljän tunnin kuluttua, määrä nostettiin suositellun tavoitetason. Nenä aspirates on suurempi kuin 200 ml perusteltua käyttää prokineettiset aineet. Aluksi metoklopramidi 10 mg joka kuudes tunti oli määrätty. Erytromysiini 250 mg kahdesti vuorokaudessa lisättiin jos suuri aspiraateilla jatkui. Jos GRV pysyi yli 200 ml mahan ryhmässä, post-pyloric syöttösuppiloon asetettiin ja ruokinta järjestelmä aloitetaan uudelleen. Näistä toimenpiteistä huolimatta jotkut osallistujat eivät pystyneet menestyksekkäästi imeä enteraaliseen syötteen. Nämä potilaat edennyt parenteraalisen ravitsemuksen.
Kun kirjoilla tutkimuksessa demografiset kerättiin kuten ikä, sukupuoli ja päädiagnoosina. Akuutti Physiologic ja kroonisen terveydentilan mittarien (APACHE II) pisteet määritettiin. Menettelyyn liittyvät yksityiskohdat sisältyvät kokonaisaika toteutettu onnistuneesti sijoittaa jälkeisen mahanportin putki ja yritysten määrä tarvitaan. Times dokumentoitiin alkaessa enteraalinen rehun ja tavoitteen saavuttamista syöttönopeutta. Muut muuttujat tallennetaan mukana määrä mahan jäljellä neljän tunnin välein. Kaikki jaksot käytön prokineettistä lääkityksen (metoklopramidin ja erytromysiini) rekisteröitiin.
Potilaan tulos tietoja, kuten kesto tehohoitopäivinä ja kokonaismäärä ilmanvaihto ja enteraalinen ruokinta tuntia dokumentoitiin. Diagnoosi VAP perustui: puhkeaminen (48 tunnin kuluttua) kuumetta, leukosytoosia, uusi keuhkoinfiltraatit on keuhkokuva, lisääntynyt pulmonaarieritteissä ja kliinisen keuhkoinfektion pisteet yläpuolella kuusi [28, 29].
Analyysi tehtiin käyttämällä Stata /IC, versio 10 Windows (StataCorp LP, College Station, TX, USA). Jatkuva muuttujat raportoidaan mediaanit ja toisiinsa kvartiilin valikoima ja verrattiin käyttämällä Wilcoxonin-sum test. Multiregressiomallin käytettiin vertaamaan jatkuvasti tuloksia tutkimuksesta, jossa erojen mukaan ottamisen lähtötilanteen muuttujia. Saat positiivisesti vino tulos data, log muutos käytettiin poistamaan vinossa ennen regressioanalyysillä. Nutritional tuloksia kerättiin päivittäin oli keskiarvona seuranta-ajan yksittäisille potilaille ennen analysointia. Fisherin testiä käytettiin vertaamaan binary muuttujia ja logistista regressiota käytettiin vertaamaan kuolleisuus kahdessa hoitoryhmässä. Ensisijainen analyysi oli tahallaan-to-treat, kuitenkin toissijainen per-protokolla-analyysi suoritettiin myös. Näyte on 50 potilasta kussakin hoitoryhmässä oli ennalta määritelty olevan 90% teholla havaitsemaan puolittaa aikaa saavuttaa tavoite syötteitä. Tämä laskelma oletti merkitsevyystaso 5% ja vaatimaton menetti seurata osuus 10%. Potilaat satunnaistettiin kahteen hoitoryhmään käyttäen tietokoneella tehtyä satunnaista lista.
Results
Kaikkiaan 108 potilasta satunnaistettiin, 57 mahan ryhmässä ja 51 jälkeisessä mahanportin ryhmä (taulukko 1). Niistä 108 osallistujat satunnaistettiin neljä satunnaistettiin erehdyksessä ja suljettiin ja kaksi edellyttänyt täydellistä parenteraalista ravitsemusta (TPN) tuki. Tiedot 104 potilasta analysoitiin. Oli 10 potilasta jälkeisessä mahanportin ryhmä, jotka eivät saaneet jälkeistä mahanportin putki ja neljä potilasta mahalaukun ryhmä, joka ei saanut jälkeistä mahanportin putki. Niistä potilaista jälkeisessä mahanportin ryhmä, jotka eivät saaneet jälkeistä pyloric putki, 10 oli yrittänyt turhaan, jolloin yleinen menestys oli 80%. APACHE II oli onnistuneen ja epäonnistuneen ryhmät olivat samanlaisia. Kuitenkin oli merkittävä ero GRV ryhmän jossa jälkeinen pyloric putki ei voitaisi siirtää, eli 297 (232-442) ml /vrk verrattuna 126 (42-284) ml /päivä onnistunut ryhmään ( P
= 0,027) .table 1 Potilaan ominaisuudet (intent-to-treat-analyysi) B Muuttuva
Mahalaukun ryhmä mediaani (IQR) B
Post-pyloric ryhmä mediaani (IQR)
Age
54 (40-63)
50 (45-70)
Sukupuoli (M: F)
28:26
24:26
APACHE II -pisteet
24,5 (20-28)
30 (25-35)
oleskelun kesto vuorokausina
5,02 (1,98-9,99) B 5,3 (2,73-9,89) B Tuuletin päivää
3,92 (1,5-8,54) B 3,93 (2,3-8,38) B lukumäärä interal rehun päivää
3,92 (1,05-7,88)
3,63 (1,89-6,92) B Diagnosoi: n (%) B Medical
Sepsis
7 (13) B-9 (18) B Sydänpysähdys
9 (17 )
5 (10) B Hengitystieinfektio
6 (11) B-13 (26) B COAD
4 (7) B-4 (8)
Muut
21 (39) B 16 (32) B-Surgical
Trauma
6 (11) B-2 (4) B Muut
1 (2)
1 (2) B-APACHE = Akuutti Fysiologinen ja kroonisen terveydentilan mittarien; COAD = Keuhkoahtaumatauti hengitysteiden sairaus; F = nainen; IQR = kvartiiliväli; M = mies.
P
= 0,005.
On intent-to-treat-analyysi, ei ollut eroa oleskelun kesto, tai hengityslaitteen päivää ryhmien välillä (taulukko 2). Mitä ensisijaisen tulosten mahan ryhmässä oli nopeampi aloittaa rehu verrattuna post-mahanportin ryhmä. Aika päästä tavoite syötteitä sisäänpääsy oli myös nopeampaa mahan ryhmässä, vaikka aika kaukaa aloittamisesta syötteiden oli samanlainen viittaa ero liittyy itse toimenpiteen sijaan ruokinta-intoleranssi. Keskimääräinen päivittäinen energian alijäämä oli pienempi mahan ryhmässä. Oli todisteita siitä, että viive aloittamisesta ruokinnan vaikuttaneet tähän tulokseen, koska alijäämät päivänä yksi oli suurempi jälkeisessä mahanportin ryhmässä, mutta ei merkittävästi so.Table 2 Nutritional tiedot (Intent-to-treat-analyysi) B Muuttuva
Mahalaukun ryhmä mediaani (IQR) B n = 54
Post-pyloric ryhmä mediaani (IQR) B n = 50
P arvo
Maalin syöttönopeus (ml /tunti)
74 (69-81)
71,5 (59-79) B 0,13
aika aloittaa rehu listalle ottamisesta tai ilmanvaihdon tunteina
4,3 (2,9-6,5) B 6,6 (4,5-13,0) B 0.0002a
aika päästä maalia aloittamisesta syötteiden tunteina
4,3 (4,0-5,0 ) B 4,1 (3,4-5,0)
0,3
aika päästä maalin ottamista tai ilmanvaihdon tunteina
8,7 (7,6-13,0) B 12,3 (8,9-17,5) B 0.004b
Keskimääräinen päivittäinen tarvittavan energian kcal
1588 (913-1892)
1463 (1232-1804)
0,7
Keskimääräinen päivittäinen energian vaje kcal
73 (2-288)
167 (70-411)
0,035
Päivä 1 energia vaje kcal
8 (0-178)
48 (0-361) B 0,5
Keskimääräinen päivittäinen proteiinia tarvitaan grammoina
69 (45-87)
63 (50-78)
0,5
Keskimääräinen päivittäinen proteiinin alijäämä grammoina
3,5 (0-15) B 6,5 (2,8-17,3 ) B 0,11
Päivä 1 proteiinia vaje grammoina
1 (0-4) B-3 (0-13) B 0,4
aA vertailun säätämällä ikä ja akuutti Fysiologinen ja krooninen terveys Evaluation (APACHE) II tilanne oli myös merkittävä (P
< 0,001) BA vertailu säätämällä ikä ja APACHE II tilanne oli myös merkittävä (P
= 0,011).
IQR = kvartiilivälejä.
Baseline ominaisuudet osoittivat, että post mahanportin ryhmässä olivat sicker verrattuna mahalaukun ryhmä (taulukko 1). APACHE II-pisteet olivat korkeammat ja siellä oli ilmaantuvuus lisääntyi diabeteksen kolme (6%) verrattuna kuusi (12%), akuutti munuaisten vajaatoiminta yhdeksän (17%) verrattuna 12 (24%) ja vasopressoria käyttää 20 (37%) verrattuna 27 (54%) jälkeisessä mahanportin ryhmä. Korkeammat APACHE II liittyivät energian ja proteiinin puutteita. Säätäminen näiden erojen johti ei-merkitsevä ero energian vaje ryhmien välillä (taulukko 3) .table 3 Useita regressioanalyysi keskimääräinen päivittäinen energian vaje
Variable
Estimatea
95%: n luottamusväli
P arvo
Post-pyloric GroupB
1.19
0,96-1,48
0,094
Ikä
1,00
0,99-1,01
0,9
APACHE II -pisteet
1,02
1,01-1,03
0,003
APACHE = Akuutti Fysiologinen ja kroonisen terveydentilan mittarien.
aEstimate suhteen perusteella, jossa 1,0 ilmoittaa eroa, bCompared mahalaukun ryhmään.
komplikaatio hinnat olivat samankaltaisia ryhmien välillä. Keskimääräinen päivittäinen GRV olivat samanlaisia, vaikka siellä oli suuntaus kohti korkeampia jäännösten jälkeisessä mahanportin ryhmä: 190 (55-301) ml verrattuna 111 (43-275) ml (P
= 0,3) mahan ryhmässä. Oli myös näyttöä, että korkeammat APACHE II -pisteet liittyi lisääntynyt päivittäinen keskimääräinen nenä aspirate (3% kunkin yksikön nousu APACHE II -pisteet). Vertailtaessa keskimääräinen päivittäinen GRV jonka asento putken (pohjukaissuolen vs. tyhjäsuolessa) ei osoittanut mitään eroa (P
= 0,96). Mitä VAP oli 16 tapahtumaa yhteensä, 5 jälkeisessä mahanportin ryhmä ja 11 mahan ryhmässä (P
= 0,18).
Lääkkeet jotka vaikuttavat mahan kirjattiin. Päivien lukumäärä, fentanyyli, morfiini, metaklopramidi tai erytromysiiniä oli samanlainen molemmissa ryhmissä: 2 (0-5,5) päivää mahan ryhmässä; 2 (0-4) päivää jälkeisessä mahaportin ryhmä (P
= 0,7). Päivien lukumäärä joko metaklopramidi tai erytromysiiniä oli samanlainen molemmissa ryhmissä: 0 (0-4,5) päivää mahan ryhmässä; 0 (0-2) päivää jälkeisessä mahanportin ryhmä (P
= 0,6). Kuolleiden määrä oli 5 mahan ryhmässä verrattuna 11 mahanportin ryhmässä antaa kertoimet suhde 2,86 (95%: n luottamusväli (CI) = 0,92-8,89, P
= 0,069). Kun oikaistu Apache pisteet kertoimet suhde on 2,15 (95% CI = 0,65-7,07, P
= 0,20).
Per-protokolla analyysi suoritettiin korjaamiseksi epäonnistumiseen lisätään jälkeisen mahanportin putki (taulukot 4 ja 5). Potilaat, jotka todellisuudessa vastaanottanut jälkeistä pyloric putki (n = 44) verrattiin potilaisiin, jotka eivät (n = 60). Nutritional erot osoittivat aikana Intent-to-treat-analyysi katosi, kun tutkitaan per-protokollan perusteella vaikkakin mahan ruokinta oli vielä suuntaus kohti korkeamman keskimääräisen ravitsemukselliset intake.Table 4 Potilaiden ominaisuudet (per protokolla analyysi) B Variable
Ei jälkeisen pyloric tube
mediaani (IQR)
Post-pyloric tube
mediaani (IQR)
Age
53 (42-64)
56 (40-67)
Sukupuoli (M: F)
35:29
19:25
APACHE II -pisteet
26 (21-31,5 )
28,5 (22,5-33,5) B oleskelun kesto vuorokausina
4,97 (2,0-10,0) B 5,57 (2,8-9,8) B Tuuletin päivää
3,43 (1,6-8,4)
4,92 (2,3-8,2) B lukumäärä interal rehun päivää
3,1 (1,3-6,6) B 4,02 (1,9-7,5) B APACHE = Akuutti Fysiologinen ja kroonisen terveydentilan mittarien; F = nainen; IQR = välisen neljännekseen alueella; M = mies.
Taulukko 5 Nutritional tiedot (per protokolla analyysi) B Variable
Ei jälkeisen pyloric tube
Mediaani (IQR)
n = 60
Post-pyloric tube
mediaani (IQR) B n = 44
P
arvo
Maalin syöttönopeus ( ml /tunti)
74 (66-79) B 71,5 (62-81) B 0,6
aika aloittaa syöttö ottamista tai ilmanvaihdon tunteina
5,0 (3,6-9,4)
5,8 (4,1-10,0) B 0.25A
aika päästä maalia aloittamisesta syötteiden tunteina
4,1 (3,8-5,4) B 4,1 (3,6-5,3) B 0,9
aika päästä maalin ottamista tai ilmanvaihdon tunteina
9,5 (7,6-16,3)
10,5 (8,4-16,1) B 0.21b
Keskimääräinen päivittäinen energian vaje kcal
79 (2-340 )
149 (74-369) B 0.11c
Keskimääräinen päivittäinen proteiinin alijäämä grammoina
4,3 (0-16,3) B 6,6 (2,9-14,8) B 0.23d
APACHE = Akuutti Fysiologinen ja kroonisen terveydentilan mittarien; IQR = välisen neljännekseen alue.
AP
= 0,19; b0.57, c0.10; d0.15 (säädön jälkeen ikä ja APACHE II -pisteet).
Keskustelu
tehokkuus jälkeisen mahaportin verrattuna mahalaukun ruokinta on tutkittu useissa tutkimuksissa. Yleensä tulokset ovat suurelta osin epäselvä. Sekä Ho ja kollegoiden ja Marik ja työtovereiden vahvistanut tämän kahdella meta-analyysit [30, 31]. Yksittäiset tutkimukset ovat tuottaneet vaihtelevia tuloksia. Montejo ja työtovereiden havaittu kalorien saanti olevan samanlainen välillä nenä ja nasojejunal ryhmä [11]. Toisaalta, Kearns ja työtovereiden löysi jälkeisen mahanportin reitti toimitetaan enemmän kaloreita kun Neumann ja työtovereiden löysi päinvastainen [32, 33]. Kun suuri esiintyvyys gastroparesis läsnä tehohoitopotilailla (jopa 50%) näyttää siltä counterintuitive että mahalaukun ruokinta voi olla yhtä menestyksekäs jos enintään jälkeistä pyloric ruokinta [34, 35]. Useat syyt on ehdotettu selittämään tämän havainnon myös pidemmän aikaa toteutettu lisäämisen jälkeisen mahaportin putket ja siksi myöhemmin puhkeamista ruokinta, mahdollisuudet useammin putki liittyvät komplikaatiot potilailla ruokitaan kautta SB (purennan, irtoamisen vahingossa peruuttaminen ) ja putken asentoon (eli pohjukaissuolen vs. tyhjäsuolen).
Huomasimme, että potilaat syötetään nenämahalaukkuputken oli lyhyempi aloittamista rehun ja aikaa päästä maaliin rehu- ja alempi keskimääräinen päivittäinen energian vaje verrattuna post-mahanportin ryhmä. Vaikka tilastollisesti merkitsevä, eron energia vaje oli absoluuttisesti mitattuna vain 6%, joka ei voi olla kliinisesti merkittävä. Meidän havainnot olivat positiivisia verrattuna muihin tutkimuksiin, joissa prosenttiosuus päivittäin ravitsemuksellisia tavoitteita toimitettu vaihteli 56-80% ja aikaa saavuttaa täyden ravitsemuksellisia tavoitteita vaihteli 23-43 tuntia jälkeisessä mahanportin ryhmä [11, 32, 33, 36-38] . Näin oli siitä huolimatta, että APACHE II oli tutkimuksessamme olivat korkeampia kuin aiemmissa tutkimuksissa.
Olemassa useita mahdollisia selityksiä havaittuja eroja. Ensinnäkin 20% tapauksista, post-mahanportin putki paikoilleen epäonnistui ja näitä potilaita syötettiin kautta nenä reittiä (katso alla). Kuten analyysi oli ITT, ne analysoitiin jälkeisessä mahanportin ryhmä. Säädä näissä tapauksissa teimme protokolla-analyysi, joka löytyi ryhmät vastaavan (vaikka suuntaus suosi mahan ruokitaan potilasta). Toiseksi, oli viivästynyt saavuttaa tavoite ruokkii jälkeisessä mahanportin verrattuna mahalaukun ryhmä, joka ei kuitenkaan ollut tilastollisesti merkitsevä saattanut vaikuttaa koko ravinnontarpeestaan. Kolmanneksi, aiemmat tutkimukset ovat havainneet suurempi ilmaantuvuus putken siirtymän jälkeisessä mahaportin syötetään potilaille johtaa usein keskeytymiseen ruokinta.
Lopuksi vaikutus sairauden vakavuutta on ruoansulatuskanavan on vaihteleva [34, 39]. Vaikka emme tiedä mitään tulevaisuudentutkimuksista yhdistää sairauden vakavuutta kykyyn imeä syötteitä, Nguyen ja työtovereiden totesi, että APACHE II -pisteet oli liittyy hidastunutta mahalaukun tyhjenemistä [39]. APACHE II-pisteet meidän potilaista oli suurempi kuin useimmat ennen tutkimusten mukaan ne olivat sicker. Olemme myös löytäneet merkittäviä eroja APACHE II ryhmien välillä (taulukko 1). Kun tulokset korjattiin APACHE II -pisteet, ero ravitsemukselliset tuloksia ei ollut ilmeinen.
Periaate motivaatio käyttöön SB ruokinta on poikkeuksellisen korkea gastropareesin ICU väestö (50% tuuletettu ja 80% pään loukkaantunut) [ ,,,0],35, 40]. On olemassa lukuisia mahdollisia syitä, kuten vatsan alueen leikkauksesta, hemodynaamisten oireiden palovammoja, elektrolyytti poikkeavuudet, nesteen kertyminen ja käyttö vasoaktiivinen huumeiden tai analgo-sedaatiota ja ajatellaan, että ohittamalla vatsassa, ruokinta toleranssi voidaan parantaa [41, 42 ]. Useimmat ICU ruokintatutkimukset käyttää GRV korvikkeena mahalaukun tyhjenemistä ja liikkuvuutta. Hyödyllisyys ja merkitys tämä mittaus on kiistanalainen ja riippuu useista tekijöistä. Itse asiassa suhde GRV ja mahalaukun tyhjenemistä on heikko [43, 44]. Taso aspirate pitää liiallisena on pääosin mielivaltainen ja voi vaihdella välillä 150 ja 400 ml [45]. Lisäksi jopa 25%: lla GRV yli 150 ml olla normaali mahalaukun tyhjenemistä ja voi jatkaa prokinetics.
Kumpikaan Ho ja työtovereiden eikä Marik ja kollegat raportoivat GRV niiden analyysien [30, 31]. Monissa yksittäisissä tutkimuksissa raportoi jaksojen määrä korkean GRV sijaan absoluuttinen määrä. Montejo ja työtovereiden totesi, että jopa 50%: lla potilaista oli korkea GRV mahan ryhmässä verrattuna 2% jälkeisessä mahanportin ryhmä [11]. Neumann ja kollegat kuitenkin havaittu samanlaisia tuloksia ryhmien välillä [33]. Erot määritelmien korkea GRV raja vertailu tutkimuksia. Montejo ja kollegoiden pitää GRV 300 ml merkittäviä taas, Neumann ja kollegoineen 200 ml kuin katkaista. Korkea ilmaantuvuus GRV pidetään tärkeänä, koska se voi lisätä riskiä aspiraation ja VAP. Tutkimuksessamme olemme raportoitu keskimäärin GRV ja löytänyt mitään merkittävää eroa, vaikka GRV jälkeisessä mahanportin ryhmä oli suurempi. Tämä saattaa osittain selittää korkeammat APACHE II -pisteet ja siksi todennäköisyys kasvaa gastropareesi kyseisessä ryhmässä. Lisäksi jotkut putket jälkeisessä mahanportin ryhmä olivat pohjukaissuolessa vaan sitten tyhjäsuolessa. Kuitenkin, kun stratifioituna putki asennossa, ei ollut eroa GRV. Nämä löydökset olivat sopusoinnussa Heyland ja kollegat, jotka myöskään kyennyt löytämään suhde SB putken asemaa ja määrää refluksi [10]. Motiliteettihäiriöitä kriittisesti sairaiden potilaiden tiedetään vaikuttavan ohutsuolessa, ja voivat johtaa merkittäviin refluksi.
Vaikka ei ollut tilastollisesti merkittävä kuolleisuus oli korkeampi jälkeisessä mahanportin ryhmä. Syyt tähän eivät ole ilmeisiä. Kuten mainittiin, APACHE II oli suurempi jälkeisessä mahaportin ryhmä vaan jopa korjaamista varten Tämän riskisuhde kuolemalle oli 2,15. Kaikki kuolemat tarkistettiin ja raportoidaan eettisen tarkastelun komitea. Ei ole todisteita löytynyt yhdistää lisäämällä jälkeisen mahaportin putkia kuolemia. Lisäksi kuolleisuus 20% jälkeisessä mahanportin ryhmä ei ollut odottamatonta niiden suuren APACHE II. Siksi emme usko olemassa mitään näyttöä siitä, että lisääminen jälkeisen mahaportin putket osaltaan kuolemista kenelläkään.
Muita merkittäviä komplikaatioita jälkeisestä pyloric putki paikoilleen olivat harvinaisia ja meillä ei ollut merkittäviä jaksoja. Tutkimme ilmaantuvuus VAP koska on jonkin verran näyttöä siitä, että SB ruokinta voi olla hyödyllistä. Vaikka tämä tuntuu olevan realistinen oletus, ei juurikaan vahvaa näyttöä kirjallisuudesta tukea sitä [10, 30, 32, 46]. Löysimme samanlaisen ilmaantuvuus VAP ryhmien välillä, vaikka oli suuntaus kohti harvemmin jälkeisessä mahanportin ryhmä. Meidän luvut eivät riittäneet tilastollisesti merkitsevä. Diagnoosi VAP on kiistanalainen ja diagnostiset kriteerit vaihtelevat tutkimuksissa. Emme tutkia esiintyvyys toive.
Endoskooppisen ohjattu jälkeisen pyloric putki lisäys on kallista, ei ole yleisesti saatavilla ja voi johtaa huomattaviin aloittamisen syötteitä. Itse asiassa, viiveet yli 24 tuntia ovat sääntö [11, 33, 47]. Keskimääräinen aika saavuttaa tavoite rehun tutkimuksissa tarkistaa Ho ja työtovereiden vaihtelivat 23 ja 43 tuntia [30]. Olemme osoittaneet, että käyttämällä hoitajan käynnistämä sängyn paikoilleen menetelmä ja aggressiivinen lähestymistapa enteraaliseen ruokintaan, aika saavuttaa tavoite syötteitä voidaan vähentää, verrattuna muihin tutkimuksiin. Meidän menestys oli 80% hyvin vertailun muiden tekniikoiden vaikka jotkut ovat raportoineet suurempi lisäys hinnat [24, 48, 49]. Muut ei-invasiivisia menetelmiä ovat samanlaisia tuloksia [50-53]. Useimmissa tapauksissa jälkeisen mahanportin putki asetettiin ensimmäisellä yrityksellä. Vaikka raportit esiintyy paljon malposition ei ollut jaksoja keuhkojen paikoilleen.
Tämä tutkimus on useita rajoituksia. Ensinnäkin, lääkärit eivät sokkoutettu hoitoryhmässä. Toiseksi sairaanhoitajat vaihtelevalla kokemus vastasivat lisääminen jälkeisen mahanportin putkia. Tämä oli tarkoituksellisesti tehty vastaamaan päivittäistä käytännön ICU. Kolmanneksi oli 20% epäonnistuminen asetettavaksi jälkeisen mahanportin putkia. Sokea Asetustekniikka valittiin, koska pääsy endoskooppinen lisäys on rajoitettu ja olisivat merkittävästi viivästynyt aloittamista syötteitä. Tämä heijastaa nykyistä käytäntöä ICU. Neljänneksi ero APACHE II viittaavat jälkeisen mahanportin kuului sairaammasta potilaita, mikä on saattanut vaikuttaa ruokinta ja lopputulokseen. Ja lopuksi, meidän potilasryhmässä on pääosin lääketieteellinen ja siksi ei voi edustaa havaintonsa kirurgisen ryhmän potilaista.
Johtopäätökset
Tuloksemme pitkälti tukevat havainnot aiempien meta-analyysit, että varhainen jälkeinen pyloric ruokinta ei ole ylivoimainen mahalaukun ruokinta lääketieteen ICU väestöstä. Olipa jälkeinen pyloric ruokinta voi olla tehokas valittu potilaille kuten siedä mahalaukun ruokinta on epäselvä. Olemme myös osoittaneet, että sängyn hoitohenkilökunnan voi menestyksellisesti ja turvallisesti sijoittaa jälkeisen pyloric putkien suurimmalla osalla potilaista, mahdollisesti vähentää viivästyksiä aloittamisen syötteitä.
Keskeiset viestit
Early jälkeinen pyloric ruokinta ei enää tehokas kuin aikaisin mahalaukun ruokinta.
Blind lisätään nenä-tyhjäsuolen ruokinta putkia sängyn hoitohenkilökunnan on erittäin tehokas.
lyhenteet
APACHE II:
Akuutti fysiologisen ja kroonisen terveydentilan arviointi II
CI:
luottamusväli
GRV:
mahalaukun jäljellä määriä
ICU:
tehohoidossa
SB:
ohutsuolen
 Miksi sinun pitäisi sisällyttää ruokavalioon luonnollisia kuitulähteitä?
Miksi sinun pitäisi sisällyttää ruokavalioon luonnollisia kuitulähteitä?
 Yleinen ihosta löytynyt sieni voi aiheuttaa tulehduksellista suolistosairautta
Yleinen ihosta löytynyt sieni voi aiheuttaa tulehduksellista suolistosairautta
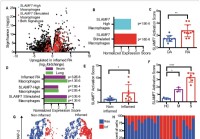 Uudet superaktivoivat makrofagireseptorit voivat selittää hyper-tulehduksen vakavassa COVID-19-taudissa
Uudet superaktivoivat makrofagireseptorit voivat selittää hyper-tulehduksen vakavassa COVID-19-taudissa
 Mikrobiomi voisi auttaa tunnistamaan syöpää edeltävän riskin HPV-naisilla
Mikrobiomi voisi auttaa tunnistamaan syöpää edeltävän riskin HPV-naisilla
 Infliksimabi saattaa heikentää joidenkin COVID-19-rokotteiden tehokkuutta
Infliksimabi saattaa heikentää joidenkin COVID-19-rokotteiden tehokkuutta
 COVID-19:hen liittyvästä MIS-C:stä vastuussa olevan suoliston epiteelisuojan menetys lapsilla,
COVID-19:hen liittyvästä MIS-C:stä vastuussa olevan suoliston epiteelisuojan menetys lapsilla,
 Ärtyvän suolen oireyhtymän hoito
Ärtyvän suolen oireyhtymän (IBS) uskotaan vaikuttavan 25-45 miljoonaan amerikkalaiseen, lähinnä naisia myöhäisestä teini -ikäisestä 40 -luvun alkuun. Tila on sekoitus vatsavaivoja tai kipua ja suole
Ärtyvän suolen oireyhtymän hoito
Ärtyvän suolen oireyhtymän (IBS) uskotaan vaikuttavan 25-45 miljoonaan amerikkalaiseen, lähinnä naisia myöhäisestä teini -ikäisestä 40 -luvun alkuun. Tila on sekoitus vatsavaivoja tai kipua ja suole
 Uusi laskennallinen mallinnusmenetelmä ennustaa, kuinka suoliston mikrobit muuttuvat ajan myötä
Uusi laskennallinen mallinnusmenetelmä käyttää tilannekuvia siitä, minkä tyyppisiä mikrobeja löytyy ihmisen suolistosta ennustaakseen, kuinka mikrobiyhteisö muuttuu ajan myötä. Työkalu, kehittäjä Liat
Uusi laskennallinen mallinnusmenetelmä ennustaa, kuinka suoliston mikrobit muuttuvat ajan myötä
Uusi laskennallinen mallinnusmenetelmä käyttää tilannekuvia siitä, minkä tyyppisiä mikrobeja löytyy ihmisen suolistosta ennustaakseen, kuinka mikrobiyhteisö muuttuu ajan myötä. Työkalu, kehittäjä Liat
 Vetyhengitys ei ole Bikini -atollilta
Näinä päivinä, kun kaikki tyhmät puheet ydinsodasta, kun näet sanan vety, saatat heti ajatella sitä köyhää saarta Tyynellämerellä, Bikinin atolli, jossa he testasivat kaikkia niitä ydinpommeja, mukaan
Vetyhengitys ei ole Bikini -atollilta
Näinä päivinä, kun kaikki tyhmät puheet ydinsodasta, kun näet sanan vety, saatat heti ajatella sitä köyhää saarta Tyynellämerellä, Bikinin atolli, jossa he testasivat kaikkia niitä ydinpommeja, mukaan