 Eine Eileiterschwangerschaft wird auch als Eileiterschwangerschaft bezeichnet, da sie häufig in den Eileitern auftritt.
Eine Eileiterschwangerschaft wird auch als Eileiterschwangerschaft bezeichnet, da sie häufig in den Eileitern auftritt. Eine Eileiterschwangerschaft ist eine Schwangerschaft, die sich außerhalb der inneren Gebärmutterschleimhaut befindet. Die Eileiter sind die häufigsten Orte für eine Eileiterschwangerschaft.
Die drei Symptome (Merkmale) einer Eileiterschwangerschaft sind Bauchschmerzen, Ausbleiben der Menstruation (Amenorrhoe) und vaginale Blutungen. Allerdings haben nur etwa 50 % der Frauen alle drei dieser Symptome.
Eine Eileiter- oder Eileiterschwangerschaft wird verursacht, wenn sich ein befruchtetes Ei in einem Eileiter oder an einer anderen Stelle festsetzt, anstatt seine Reise zum Uterus fortzusetzen, wo es sich einnisten soll. Das Ei kann stecken bleiben, wenn ein Eileiter beschädigt, vernarbt oder verzerrt ist.
Zu den Risikofaktoren für eine Eileiterschwangerschaft gehören frühere Eileiterschwangerschaften und Zustände (Operationen, Infektionen), die die normale Anatomie der Eileiter stören. Das größte Gesundheitsrisiko einer Eileiterschwangerschaft ist ein Bruch, der zu inneren Blutungen führt.
Eine Eileiterschwangerschaft tritt bei 1 - 2 % aller Schwangerschaften auf.
Die Diagnose einer Eileiterschwangerschaft wird normalerweise durch Bluthormontests und Beckenultraschall gestellt.
Die Behandlungsmöglichkeiten für Eileiterschwangerschaften umfassen sowohl Operationen als auch Medikamente.

Zu den schwerwiegenden Ursachen für Blutungen während des ersten Trimesters der Schwangerschaft gehören:
Wenn Sie in irgendeinem Stadium der Schwangerschaft Blutungen bemerken, wenden Sie sich an Ihren Arzt.
Lesen Sie mehr über Blutungen während der Schwangerschaft » Alle Eileiterschwangerschaften können gefährlich sein und erfordern einen sofortigen medizinischen Eingriff.
Alle Eileiterschwangerschaften können gefährlich sein und erfordern einen sofortigen medizinischen Eingriff. Eine Eileiterschwangerschaft ist eine frühe Schwangerschaft, die außerhalb der normalen Stelle (Gebärmutterschleimhaut) für eine sich entwickelnde Schwangerschaft auftritt. Die meisten Eileiterschwangerschaften treten in den Eileitern auf. Eine Eileiterschwangerschaft kann nicht normal fortschreiten und führt typischerweise zum Tod des Embryos oder Fötus.
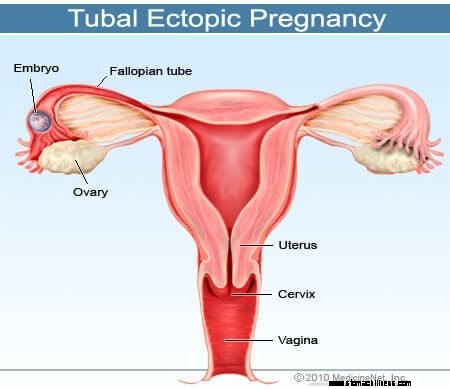 Bild einer Eileiter- oder Eileiterschwangerschaft
Bild einer Eileiter- oder Eileiterschwangerschaft Eine Eileiterschwangerschaft (EP) ist ein Zustand, bei dem sich ein befruchtetes Ei an einer anderen Stelle als der inneren Gebärmutterschleimhaut absetzt und wächst. Die allermeisten Eileiterschwangerschaften sind sogenannte Eileiterschwangerschaften und treten im Eileiter auf. Sie können jedoch auch an anderen Stellen auftreten, z. B. in den Eierstöcken, im Gebärmutterhals und in der Bauchhöhle. Eine Eileiterschwangerschaft tritt bei etwa einer von 1 % bis 2 % aller Schwangerschaften auf. Eine Molenschwangerschaft unterscheidet sich von einer Eileiterschwangerschaft dadurch, dass es sich normalerweise um eine Gewebemasse handelt, die aus einer Eizelle mit unvollständiger genetischer Information stammt, die in der Gebärmutter in einer traubenartigen Masse wächst, die Schwangerschaftssymptome verursachen kann.
Das größte Gesundheitsrisiko einer Eileiterschwangerschaft ist ein Bruch, der zu inneren Blutungen führt. Vor dem 19. Jahrhundert überstieg die Sterblichkeitsrate (Sterblichkeitsrate) bei Eileiterschwangerschaften 50 %. Bis zum Ende des 19. Jahrhunderts sank die Sterblichkeitsrate durch chirurgische Eingriffe auf fünf Prozent. Statistiken deuten darauf hin, dass sich die Sterblichkeitsrate mit den aktuellen Fortschritten in der Früherkennung auf weniger als fünf von 10.000 verbessert hat. Die Überlebensrate von Eileiterschwangerschaften verbessert sich, obwohl die Häufigkeit von Eileiterschwangerschaften ebenfalls zunimmt. Der Hauptgrund für ein schlechtes Ergebnis ist das Versäumnis, frühzeitig ärztliche Hilfe in Anspruch zu nehmen. Eileiterschwangerschaften bleiben die häufigste Ursache für schwangerschaftsbedingte Todesfälle im ersten Trimenon der Schwangerschaft.
In seltenen Fällen kann gleichzeitig mit einer intrauterinen Schwangerschaft eine Eileiterschwangerschaft auftreten. Dies wird als heterotope Schwangerschaft bezeichnet. Die Inzidenz heterotoper Schwangerschaften ist in den letzten Jahren aufgrund des zunehmenden Einsatzes von IVF (In-vitro-Fertilisation) und anderen assistierten Reproduktionstechnologien (ARTs) gestiegen.
Weitere Diagramme und Fotos finden Sie in der letzten unten aufgeführten Referenz.
 Die Symptome einer Eileiterschwangerschaft können die frühen Anzeichen einer normalen Schwangerschaft nachahmen.
Die Symptome einer Eileiterschwangerschaft können die frühen Anzeichen einer normalen Schwangerschaft nachahmen. Die Frau ist sich möglicherweise nicht bewusst, dass sie schwanger ist. Die drei klassischen Anzeichen und Symptome einer Eileiterschwangerschaft sind Bauchschmerzen, das Ausbleiben der Menstruation (Amenorrhoe) und vaginale Blutungen oder intermittierende Blutungen (Schmierblutungen). Etwa 50 % der Frauen mit einer Eileiterschwangerschaft weisen jedoch nicht alle drei Anzeichen auf. Diese charakteristischen Symptome treten bei rupturierten Eileiterschwangerschaften (die von schweren inneren Blutungen begleitet werden) und nicht rupturierten Eileiterschwangerschaften auf. Obwohl diese Symptome typisch für eine Eileiterschwangerschaft sind, bedeuten sie jedoch nicht, dass unbedingt eine Eileiterschwangerschaft vorliegt und andere Zustände darstellen könnten. Tatsächlich treten diese Symptome auch bei einem drohenden Abort (Fehlgeburt) bei nicht-eileiterschwangerschaften auf.
Die Anzeichen und Symptome einer Eileiterschwangerschaft treten typischerweise sechs bis acht Wochen nach der letzten normalen Menstruation auf, können aber später auftreten, wenn sich die Eileiterschwangerschaft nicht im Eileiter befindet. Bei einer Eileiterschwangerschaft können auch andere Schwangerschaftssymptome (z. B. Übelkeit und Brustbeschwerden usw.) auftreten. Schwäche, Schwindel und das Gefühl, beim Aufstehen ohnmächtig zu werden, können (auch als Beinahe-Synkope bezeichnet) Anzeichen für schwere innere Blutungen und niedrigen Blutdruck aufgrund einer abgebrochenen Eileiterschwangerschaft sein und erfordern eine sofortige ärztliche Behandlung. Leider erkennen einige Frauen mit einer blutenden Eileiterschwangerschaft nicht, dass sie Symptome einer Eileiterschwangerschaft haben. Ihre Diagnose wird verzögert, bis die Frau Anzeichen eines Schocks zeigt (z. B. niedriger Blutdruck, schwacher und schneller Puls, blasse Haut und Verwirrtheit) und oft in eine Notaufnahme gebracht wird. Diese Situation ist ein medizinischer Notfall.
 Der größte Risikofaktor für eine Eileiterschwangerschaft ist die Vorgeschichte anderer Eileiterschwangerschaften.
Der größte Risikofaktor für eine Eileiterschwangerschaft ist die Vorgeschichte anderer Eileiterschwangerschaften. Alter: Eine Eileiterschwangerschaft kann bei jeder Frau jeden Alters auftreten, die einen Eisprung hat und mit einem männlichen Partner sexuell aktiv ist. Die höchste Wahrscheinlichkeit einer Eileiterschwangerschaft tritt bei Frauen im Alter von 35-44 Jahren auf.
Geschichte: Der größte Risikofaktor für eine Eileiterschwangerschaft ist eine Vorgeschichte einer Eileiterschwangerschaft.
Eileiteranomalien: Jede Störung der normalen Architektur der Eileiter kann ein Risikofaktor für eine Eileiterschwangerschaft oder Eileiterschwangerschaft an anderen Stellen sein.
Frühere gynäkologische Operationen: Frühere Operationen an den Eileitern wie Eileitersterilisation oder rekonstruktive Eingriffe können zu Narbenbildung und Störung der normalen Anatomie der Eileiter führen und das Risiko einer Eileiterschwangerschaft erhöhen.
Infektionen: Eine Beckenentzündung (Beckenentzündung) ist ein weiterer Risikofaktor für eine Eileiterschwangerschaft. Unterleibsinfektionen werden normalerweise durch sexuell übertragbare Organismen wie Chlamydien oder N. Gonorrhoe , die Bakterien, die Tripper verursachen. Nicht sexuell übertragbare Bakterien können jedoch auch eine Beckeninfektion verursachen und das Risiko einer Eileiterschwangerschaft erhöhen. Die Infektion verursacht eine Eileiterschwangerschaft, indem sie die Eileiter beschädigt oder verstopft. Normalerweise ist die innere Auskleidung der Eileiter mit kleinen haarähnlichen Vorsprüngen, den Zilien, überzogen. Diese Zilien sind wichtig, um das Ei reibungslos vom Eierstock durch den Eileiter in die Gebärmutter zu transportieren. Werden diese Flimmerhärchen durch eine Infektion geschädigt, wird der Eitransport gestört. Das befruchtete Ei kann sich im Eileiter einnisten, ohne die Gebärmutter zu erreichen, und so zu einer Eileiterschwangerschaft führen. Ebenso können infektionsbedingte Vernarbungen und teilweise Verstopfungen der Eileiter verhindern, dass das Ei die Gebärmutter erreicht.
Mehrere Sexpartner: Da mehrere Sexualpartner das Risiko einer Frau für Beckeninfektionen erhöhen, sind mehrere Sexualpartner auch mit einem erhöhten Risiko einer Eileiterschwangerschaft verbunden.
Gynäkologische Erkrankungen: Wie Beckeninfektionen können Erkrankungen wie Endometriose, Myome oder Beckennarbengewebe (Beckenadhäsionen) die Eileiter verengen und den Eitransport stören, wodurch die Wahrscheinlichkeit einer Eileiterschwangerschaft erhöht wird.
IUP-Verwendung: Ungefähr die Hälfte der Schwangerschaften bei Frauen, die Intrauterinpessaren (IUPs) verwenden, findet außerhalb der Gebärmutter statt. Die Gesamtzahl der Frauen, die während der Verwendung von Spiralen schwanger werden, ist jedoch extrem gering. Daher ist die Gesamtzahl der Eileiterschwangerschaften im Zusammenhang mit Spiralen sehr gering.
Zigarettenrauchen: Das Rauchen von Zigaretten zum Zeitpunkt der Empfängnis wurde ebenfalls mit einem erhöhten Risiko einer Eileiterschwangerschaft in Verbindung gebracht. Es wurde beobachtet, dass dieses Risiko dosisabhängig ist, was bedeutet, dass das Risiko von den Gewohnheiten der einzelnen Frau abhängt und mit der Anzahl der gerauchten Zigaretten zunimmt.
Unfruchtbarkeit: Eine Vorgeschichte von Unfruchtbarkeit für zwei oder mehr Jahre ist ebenfalls mit einem erhöhten Risiko einer Eileiterschwangerschaft verbunden.
Andere Ursachen:Infektionen, angeborene Anomalien oder Tumore der Eileiter können das Risiko einer Frau für eine Eileiterschwangerschaft erhöhen.
 Die Diagnose einer Eileiterschwangerschaft umfasst einen standardmäßigen Schwangerschaftstest und eine körperliche Untersuchung.
Die Diagnose einer Eileiterschwangerschaft umfasst einen standardmäßigen Schwangerschaftstest und eine körperliche Untersuchung. Der erste Schritt in der Diagnose ist ein Gespräch und eine Untersuchung durch den Arzt. Der übliche zweite Schritt besteht darin, einen qualitativen (positiv oder negativ für eine Schwangerschaft) oder einen quantitativen (misst den Hormonspiegel) Schwangerschaftstest zu erhalten. Gelegentlich kann der Arzt während der gynäkologischen Untersuchung eine zarte Masse spüren. Bei Verdacht auf eine Eileiterschwangerschaft kann die Kombination aus Bluthormon-Schwangerschaftstests und Beckenultraschall in der Regel helfen, die Diagnose zu stellen. Transvaginaler Ultraschall ist der nützlichste Test, um eine Eileiterschwangerschaft sichtbar zu machen. Bei diesem Test wird eine Ultraschallsonde in die Vagina eingeführt und Beckenbilder werden auf einem Monitor sichtbar. Transvaginaler Ultraschall kann die Gestationshöhle sowohl bei einer normalen (intrauterinen) Schwangerschaft als auch bei einer Eileiterschwangerschaft zeigen, aber oft sind die Befunde nicht schlüssig. Statt einer Fruchtblase, die einen sichtbaren Embryo enthält, kann die Untersuchung einfach eine Masse im Bereich der Eileiter oder anderswo zeigen, die auf eine Eileiterschwangerschaft hindeutet, aber nicht schlüssig ist. Der Ultraschall kann auch das Fehlen einer Schwangerschaft innerhalb der Gebärmutter nachweisen.
Schwangerschaftstests dienen zum Nachweis bestimmter Hormone; Die Blutspiegel der Beta-Untereinheit des humanen Choriongonadotropins (Beta-HCG) werden auch zur Diagnose einer Eileiterschwangerschaft verwendet. Beta-HCG-Spiegel steigen normalerweise während der Schwangerschaft an. Ein anormales Muster beim Anstieg dieses Hormons kann ein Hinweis auf das Vorliegen einer Eileiterschwangerschaft sein. In seltenen Fällen kann eine Laparoskopie erforderlich sein, um die Diagnose einer Eileiterschwangerschaft zu bestätigen. Während der Laparoskopie werden Beobachtungsinstrumente durch kleine Einschnitte in der Bauchwand eingeführt, um die Strukturen in Bauch und Becken sichtbar zu machen und so den Ort der Eileiterschwangerschaft freizulegen.
 Bei einer Eileiterschwangerschaft ist häufig ein chirurgischer Eingriff erforderlich, wenn Komplikationen auftreten.
Bei einer Eileiterschwangerschaft ist häufig ein chirurgischer Eingriff erforderlich, wenn Komplikationen auftreten. Einige Frauen absorbieren spontan den Fötus aus der Eileiterschwangerschaft und haben keine offensichtlichen Nebenwirkungen. In diesen Fällen kann die Frau ohne Behandlung beobachtet werden. Die wahre Inzidenz einer spontanen Auflösung von Eileiterschwangerschaften ist jedoch unbekannt. Es ist nicht möglich vorherzusagen, welche Frauen ihre Eileiterschwangerschaften spontan ausheilen werden.
Die am meisten gefürchtete Komplikation einer Eileiterschwangerschaft ist ein Bruch, der zu inneren Blutungen, Becken- und Bauchschmerzen, Schock und sogar zum Tod führt. Daher kann eine Blutung in einer Eileiterschwangerschaft eine sofortige chirurgische Behandlung erfordern. Blutungen resultieren aus dem Bruch des Eileiters oder aus Blut, das aus dem Ende des Eileiters austritt, wenn die wachsende Plazenta in die Venen und Arterien innerhalb der Eileiterwand eindringt. Blut, das aus der Sonde kommt, kann andere Gewebe und Organe im Becken und Bauch sehr reizen und zu erheblichen Schmerzen führen. Das Beckenblut kann zur Bildung von Narbengewebe führen, das zu Problemen bei der zukünftigen Schwangerschaft führen kann. Das Narbengewebe kann auch das Risiko zukünftiger Eileiterschwangerschaften erhöhen.
Geburtshelfer-Gynäkologen (OB-GYNs) sind die Spezialisten, die typischerweise Eileiterschwangerschaften behandeln. Notfallmediziner und Chirurgen behandeln jedoch geplatzte Eileiterschwangerschaften. Wenn Sie glauben, dass Sie eine abgebrochene Eileiterschwangerschaft haben könnten, gehen Sie sofort in die nächste Notaufnahme.
 Bei einer Eileiterschwangerschaft ist häufig ein chirurgischer Eingriff erforderlich, wenn Komplikationen auftreten.
Bei einer Eileiterschwangerschaft ist häufig ein chirurgischer Eingriff erforderlich, wenn Komplikationen auftreten. Behandlungsoptionen für Eileiterschwangerschaften umfassen Beobachtung, Laparoskopie, Laparotomie und Medikamente. Die Auswahl dieser Optionen erfolgt individuell. Einige Eileiterschwangerschaften heilen von selbst ab, ohne dass ein Eingriff erforderlich ist, während andere aufgrund lebensbedrohlicher Blutungen dringend operiert werden müssen. Aufgrund des Rupturrisikos und der möglicherweise schwerwiegenden Folgen werden die meisten Frauen mit einer diagnostizierten Eileiterschwangerschaft jedoch mit Medikamenten oder einer Operation behandelt.
Für diejenigen, die eine Intervention benötigen, ist die häufigste Behandlung eine Operation. Es stehen zwei chirurgische Optionen zur Verfügung; Laparotomie und Laparoskopie. Die Laparotomie ist ein offenes Verfahren, bei dem ein Querschnitt (Bikinilinie) über den Unterbauch gemacht wird. Bei der Laparoskopie werden Beobachtungsinstrumente durch winzige Schnitte in der Haut in das Becken eingeführt. Für viele Chirurgen und Patienten wird die Laparoskopie der Laparotomie wegen der winzigen Schnitte und der schnellen Genesung danach vorgezogen. Unter optimalen Bedingungen kann ein kleiner Einschnitt in den Eileiter gemacht und die Eileiterschwangerschaft entfernt werden, wobei der Eileiter intakt bleibt. Bestimmte Bedingungen machen die Laparoskopie jedoch weniger effektiv oder als Alternative nicht verfügbar. Dazu gehören massives Narbengewebe im Beckenbereich und übermäßiges Blut im Bauch oder Becken. In einigen Fällen kann der Ort oder das Ausmaß des Schadens die Entfernung eines Teils des Eileiters, des gesamten Eileiters, des Eierstocks und sogar der Gebärmutter erfordern.
Indem ich auf „Senden“ klicke, stimme ich den Geschäftsbedingungen und der Datenschutzrichtlinie von MedicineNet zu. Ich stimme auch zu, E-Mails von MedicineNet zu erhalten, und ich verstehe, dass ich mich jederzeit von MedicineNet-Abonnements abmelden kann.
 Die medizinische Behandlung einer Eileiterschwangerschaft umfasst die Anwendung eines Antikrebsmedikaments namens Methotrexat (Rheumatrex, Trexall).
Die medizinische Behandlung einer Eileiterschwangerschaft umfasst die Anwendung eines Antikrebsmedikaments namens Methotrexat (Rheumatrex, Trexall). Eine medikamentöse Therapie kann auch bei der Behandlung bestimmter Gruppen von Frauen, die eine Eileiterschwangerschaft haben, erfolgreich sein. Die medizinische Behandlungsmethode beinhaltet die Verwendung eines Anti-Krebs-Medikaments namens Methotrexat (Rheumatrex, Trexall). Dieses Medikament wirkt, indem es die wachsenden Zellen der Plazenta abtötet, wodurch eine Fehlgeburt der Eileiterschwangerschaft induziert wird. Einige Patienten sprechen möglicherweise nicht auf Methotrexat an und benötigen eine chirurgische Behandlung. Methotrexat gewinnt aufgrund seiner hohen Erfolgsrate und geringen Nebenwirkungsrate an Popularität.
Es gibt bestimmte Faktoren, einschließlich der Größe der mit der Eileiterschwangerschaft verbundenen Masse und der Beta-HCG-Konzentration im Blut, die Ärzten bei der Entscheidung helfen, welche Frauen eher für eine medizinische als für eine chirurgische Behandlung in Frage kommen. Die optimalen Kandidaten für eine Behandlung mit Methotrexat sind Frauen mit einer Konzentration der Beta-Untereinheit (HCG) von weniger als oder gleich 5000 mIU/ml. Bei einer sorgfältig ausgewählten Patientenpopulation ist die Methotrexat-Therapie bei der Behandlung einer Eileiterschwangerschaft zu etwa 90 % wirksam. Es gibt keine Hinweise darauf, dass die Anwendung dieses Arzneimittels bei späteren Schwangerschaften zu Nebenwirkungen führt. Zusätzliche Tests (HCG) werden normalerweise angeordnet, um zu bestätigen, dass die Behandlung mit Methotrexat wirksam ist.
Obwohl einige Fälle von Frauen gemeldet wurden, die lebende Säuglinge außerhalb der Gebärmutter per Kaiserschnitt zur Welt brachten, ist dies äußerst selten. Die Chance, eine Eileiterschwangerschaft bis zum Ende auszutragen, ist so gering und das Risiko für die Frau so groß, dass es niemals empfohlen werden kann. Ideal wäre es, wenn eine Eileiterschwangerschaft im Eileiter durch eine Operation zur Verlagerung in die Gebärmutter gerettet werden könnte. Dieses Konzept hat sich noch nicht als erfolgreiches Verfahren durchgesetzt. Insgesamt wurden große Fortschritte bei der Früherkennung und Behandlung von Eileiterschwangerschaften erzielt, und die Sterblichkeitsrate aufgrund dieser Erkrankung ist dramatisch zurückgegangen.
 Zimt-Rosinen-Overnight-Oats
Zum Rezept springen Rezept drucken Hast du in letzter Zeit einen Anstieg der Overnight-Oat-Rezepte bemerkt? Sie sind der neueste Trend für ein schnelles und einfaches Frühstück, und das aus gutem Gr
Zimt-Rosinen-Overnight-Oats
Zum Rezept springen Rezept drucken Hast du in letzter Zeit einen Anstieg der Overnight-Oat-Rezepte bemerkt? Sie sind der neueste Trend für ein schnelles und einfaches Frühstück, und das aus gutem Gr
 Magengeschwür
Was ist Magengeschwür? Magengeschwüre werden mit einer Kombination aus Lebensstiländerungen und Medikamenten behandelt. Magengeschwüre sind Wunden, die sich an der inneren Auskleidung Ihres Magens
Magengeschwür
Was ist Magengeschwür? Magengeschwüre werden mit einer Kombination aus Lebensstiländerungen und Medikamenten behandelt. Magengeschwüre sind Wunden, die sich an der inneren Auskleidung Ihres Magens
 Neue Strategie kann die Darm-Hirn-Kommunikation stärken
Das Kommunikationssystem zwischen Darm und Gehirn wird als Darm-Hirn-Achse bezeichnet und ist gut etabliert. Jetzt, Wissenschaftler haben eine Strategie entwickelt, die das Volumen der Darm-Körper-Kom
Neue Strategie kann die Darm-Hirn-Kommunikation stärken
Das Kommunikationssystem zwischen Darm und Gehirn wird als Darm-Hirn-Achse bezeichnet und ist gut etabliert. Jetzt, Wissenschaftler haben eine Strategie entwickelt, die das Volumen der Darm-Körper-Kom