anden betydning mellem intratumoral og peritumoral lymfekar tæthed i gastrisk cancer: en retrospektiv undersøgelse af 123 sager
Abstract
Baggrund
Patienter med mavekræft i Kina har dårligere resultat og dårligere prognose. Tumorinduceret lymfangiogenese spiller en afgørende rolle i metastase og tumor progression. De intratumorale og peritumorale lymphatics skulle have forskellige biologiske virkninger. Tre vigtige vækstfaktorer, vaskulær endothelial vækstfaktor (VEGF) -A, VEGF-C og VEGF-D, er involveret i aktiveringsprocessen via deres receptorer (VEGFRs). Formålet med aktuelle undersøgelse er at undersøge signifikant forskel mellem intratumoral og peritumoral lymfekar densitet (LVD) i gastrisk kræft og deres korrelationer med lymphangiogenetic vækstfaktorer.
Metoder
intratumoral LVD (I-LVD) og peritumoral LVD ( P-LVD) af 123 patienter med primær gastrisk kræft blev vurderet efter farvning med D2-40, og bekræftet ved at dobbeltklikke farvning med D2-40 /CD34. Proliferative aktivitet af lymfekar endotel blev evalueret ved dobbelt farvning med D2-40 /Ki-67. De associationer blev analyseret mellem I-LVD /P-LVD og ekspressionsniveauet af VEGF-A, VEGF-C, VEGF-D og VEGFR-3, som blev målt ved immunohistokemi (IHC). De korrelationer af I-LVD og P-LVD med patient prognose blev også værdsat.
Resultater Hotel (1) De peritumorale lymfekar (PTLs) var relativt udvidet med udvidede lumen sammenlignet med de intratumorale lymfekar (ITLS). Øget P-LVD var signifikant højere end I-LVD (P
< 0,05). (2) P-LVD blev fundet signifikant associeret med lymfeknude metastaser (LNM) (P
< 0,001), lymfekar invasion (LVI) (P
< 0,001), VEGF-C (P
= 0,003), VEGF-D ekspressionsniveauet (P
= 0,005) og VEGFR-3 ekspressionsniveau (P
< 0,001) i peritumorale væv, trods ikke signifikant sammenhæng blev fundet mellem ovenfor varianter med i-LVD . Imidlertid steg I-LVD blev demonstreret at være forbundet med nedsat tumorvolumen (P
< 0,001). Hverken jeg-LVD eller P-LVD var korreleret med VEGF-A udtryk (P
> 0,05). (3) blev observeret proliferative aktivitet af lymfekar endotel i PTLs trods ITLS. (4) Øget P-LVD, men ikke I-LVD, var angivet til at være en uafhængig risikofaktor for lymfeknude metastaser ved multivariat logistisk regressionsanalyse, og var relateret til værre sygdomsfri overlevelse og samlet overlevelse.
Konklusioner
PTLs spiller roller i mavekræft progression. Øget P-LVD, men ikke I-LVD, var signifikant associeret med VEGF-C /D /VEGFR-3-system, og kunne være en uafhængig risikofaktor for lymfeknude metastaser og en prognostisk faktor i mavekræft.
Baggrund
mavekræft er den vigtigste hyppigste årsag til kræft-relaterede dødsfald i Kina. Omkring 80% ~ 90% af patienterne er diagnosticeret på fremskredent stadium med dårligt resultat, almindeligvis med lymfe formidling og fjernmetastaser. I løbet af de sidste mange år, har tumorinduceret lymfangiogenese drevet af lymfangiogene vækstfaktorer blevet fast etableret som en ny mekanisme for kræft progression. I dag, et stigende antal eksperter mener, at intratumorale lymfekar (ITLS, de lymphtics inden for tumorer) og peritumorale lymfekar (PTLs, lymphtics i periferien) spiller præcis distinkte biologiske roller på tumor adfærd og prognose i forskellige typer af tumorer. I gastrisk cancer, har flere undersøgelser indikeret, at patienter med højere I-LVD havde højere forekomst af lymfeknudemetastase i tidligt stadium [1], mens P-LVD kunne være en uafhængig risikofaktor for lymfeknudemetastaser og prognose [2]. Men funktion af I-LVD og P-LVD og deres sammenhænge med VEGF'erne udtryk er ikke blevet afklaret endnu.
En række undersøgelser har vist, de afgørende roller VEGF'erne udtryk på tumor progression og prognose i mavekræft. VEGF-C og VEGF-D, to medlemmer af VEGF-familien, er blevet defineret som de lymfangiogene vækstfaktorer og spiller en vigtig rolle i tumor lymfangiogenese via aktivering af VEGFR-3, som hovedsageligt udtrykkes i lymfatiske endotelceller (LEC). VEGF-C er en dominerende regulator af lymfangiogenese i både tidlig og fremskreden mavekræft [3, 4]. Øget VEGF-C-ekspression havde en signifikant sammenhæng med LSD, LVI og lymfeknude metastaser [5], men dens prognostiske værdi forblev kontroversiel. VEGF-D var involveret i lymfe spredning af gastriske kræftceller og kunne være en uafhængig prognostisk markør [6]. VEGFR-3 blev også angivet som en prognostisk faktor [6]. En anden vækstfaktor, VEGF-A, som regulerede angiogenese, blev også anset for at stimulere lymfangiogenese ved binding til VEGFR-2 nylig. Øget VEGF-A-ekspressionsniveauet af mavecancerpatienter havde vist sig at være relateret med mikrokar densitet (MVD), hæmatogen metastase, peritoneal disseminateion og dårlig prognose. Men det er stadig uvist, om begge de intratumorale og peritumorale lymphtics stimuleres af de tre VEGF'erne udskilt af tumorceller, eller om I-LVD og P-LVD play signifikant forskellige biologiske roller i lymfeknude metastaser og prognose i mavekræft.
Metoder
patienter og tumor prøver
tumor prøver blev indhentet fra 123 patienter med primær gastrisk cancer, som accepterede gastrektomi ved Institut for Kirurgi, Tongji Hospital Tongji Universitet fra januar 2000 til december 2003. Ingen af dem havde fået præoperationelle kemoterapi eller strålebehandling behandling. Undersøgelsen bestod af 80 mænd (65%) og 43 kvinder (35%). Gennemsnitsalderen på diagnosetidspunktet var 65 år (varierede fra 28 til 87 år). Tredive-én tilfælde af tidlig mavekræft (EGC) og 92 tilfælde af fremskreden mavekræft (AGC) var involveret i. Histologisk fase var baseret på UICC TNM klassifikation. Andre kliniske funktioner blev opsummeret i tabel 1. Alle patienter er blevet fulgt op klinisk i mindst 5 år efter operationen. Den gennemsnitlige opfølgningstid var 56 måneder (varierede fra 6 til 85 måneder). Overlevelse analyse blev udført, herunder samlet overlevelse (OS), sygdomsfri overlevelse (DFS) og kræft-specifik overlevelse (CSS). OS, DFS og CSS blev beregnet fra datoen for kirurgi til sidste kontakt til levende patienter, til datoen for den sidste opfølgning for patienter sygdomsfrie, og datoen for gastrisk kræft-induceret død hhv. Fire EGC tilfælde og 52 AGC sager blev forekommet gentagelser. Elleve patienter havde peritoneal formidling, 26 patienter levermetastaser, og 19 sager tilbagefald i maven efter operationen. Fyrre patienter døde af mavekræft. Den aktuelle undersøgelse blev godkendt af Research Ethics Committee of Tongji Hospital tilknyttet Tongji Universitet. Den normale gastrisk væv blev indsamlet som kontrol prøver. Alle resultater blev opnået ved to patologer uafhængigt, og midlerne blev beregnet for hvert enkelt tilfælde på grundlag af data obtained.Table 1 Korrelationer af LSD med klinisk-patologiske parametre og VEGF'erne udtryk
Faktorer
N
I-LVD
P-LVD
|
middelværdi ± SD
P
middelværdi ± SD
P
Tumor differentiering
0,802
0,739
høj differentieret
11
8,18 ± 2,44
12.07 ± 4,49
Mederately /dårlig differentieret
112
8,00 ± 2,27
12,46 ± 3,60
Tumor størrelse
< 0,001
< 0,001
< 3,2 cm
57
8,93 ± 2,34
11,18 ± 3,80
≥ 3,2 cm
66
7,23 ± 1,91
13,50 ± 3,21
dybde invasion
0,433
0,026
pT1-2
69
8.16 ± 2,51
11,78 ± 3,52
pT3-4
54
7,83 ± 1,96
13,26 ± 3,71
lymfeknudemetastase
0,056 *
< 0,001
Negativ
57
8.47 ± 2,27
10.50 ± 3,42
Positiv
66
7,65 ± 2,24
13,98 ± 3,10
LVI
0.700
< 0,001
Negativ
83
8,08 ± 2,33
11.23 ± 3.29
Positiv
40
7,91 ± 2,22
14,36 ± 3,44
VI
0,905
< 0,001
Negativ
86
8,00 ± 2,38
11,65 ± 3,81
Positiv
37
8.05 ± 2,67
14,24 ± 2,53
TNM stadie
0,067
< 0,001
I - II
71
8,34 ± 2,42
11.33 ± 3.29
III - IV
52
7,58 ± 2,01
13,92 ± 3,66
VEGF-A udtryk
0,527
0,091
Low
44
7,84 ± 2,51
11,68 ± 3,54
High
79
8,26 ± 2,21
12.84 ± 3.69
VEGF-C-ekspression
0,092 *
0,003
Low
42
7.55 ± 2,37
11.06 ± 3.26
High
81
8,00 ± 2,34
13.13 ± 3,69
VEGF-D udtryk
0,514
0,005
lav
72
7,90 ± 2,47
11,65 ± 3,44
High
51
8,18 ± 1,99
13,53 ± 3,73
P
, t-test; P
*, Mann-Whitney U
Test. Forkortelse: LVD: lymfekar tæthed; LVI: lymfekar invasion. VI:. Venøs invasion
Single immunhistokemi for D2-40, VEGF-A, VEGF-C, VEGF-D og VEGFR-3
For immunohistichemical farvning, 4 um tykke paraffinindlejrede slides blev skåret fra hver undersøgelse blok. Sektioner blev behandlet med 0,3% H 2O 2 i 10 minutter ved stuetemperatur. For antigen hentning blev objektglassene opvarmes i en mikrobølgeovn indeholdende 0,01 mmol /l natriumcitrat (pH 6,0). Objektglas blev inkuberet ved 4 ° C natten over i et fugtigt bakke med primære antistoffer, VEGF-A (monoklonalt muse-antistof 1: 100, DAKO), VEGF-C (gede polyklonalt antistof, 1: 100, Santa Cruz Biotechnology, Santa Cruz, CA), VEGF-D (gede polyklonalt antistof, 1: 100, Santa Cruz), VEGFR-3 (gede polyklonalt antistof, 1: 100, Santa Cruz) og D2-40 (muse monoklonalt antistof, 1: 100, DAKO), henholdsvis. Objektglas blev skyllet tre gange i 0,1 mmol /l PBS i 2 minutter og inkuberes i 30 minutter ved stuetemperatur med gede-anti-kanin /mus peberrodsperoxidase (Envision, DAKO, CA) for at identificere målet. Snittene blev fremkaldt med 3 '3-diaminobenzidin. Den normale gede-IgG blev serveret som negativ reaktion kontrol for farvning af VEGF-C, VEGF-D og VEGFR-3, og det normale kanin IgG blev serveret som negativ reaktion kontrol for farvning af VEGF-A og D2-40.
dobbelt immunhistokemisk farvning for D2-40 /CD34
den dobbelte immunhistokemisk farvning for D2-40 /CD34 blev yderligere behandlet for at vurdere specificiteten af D2-40 udtryk i lymfatisk endotel. Forslaget blev i overensstemmelse med producentens anvisninger (No: 95-9999, Histostain-DS Kit, Zymed, CA). Paraffin-embedded 4 um sektioner blev afparaffiniseret med xylen og rehydreret. Objektglassene blev nedsænket i peroxidase quenching opløsningen i 10 minutter. Efter at være blevet inkuberet natten over ved 4 ° C med de primære antistoffer mod CD34 (monoklonalt muse-antistof, 1: 100, DAKO, Carpinteria, CA), blev sektionerne behandlet med serum blokerende opløsning, efterfulgt af at blive inkuberet med det biotinylerede sekundære antistof (DAKO ). Efterfølgende blev alkalisk phosphatase-konjugat anvendes til hvert afsnit i 10 min. Og derefter blev snittene behandlet med substratet chromogen blandingen og dobbelt farvning enhancer. Serummet blokerende opløsning blev påført igen blev objektglassene inkuberet med anden primært antistof mod D2-40 (muse monoklonalt antistof, 1: 200, GM36190, Gene Tech Company Limited, Shanghai, Kina) i 60 minutter og det biotinylerede andet anti-immunoglobulin (Ig) (DAKO) blev behandlet. Efter påføring med enzymkonjugat i 10 min, blev objektglassene inkuberet med blandingen af substrat-buffer, chromogenopløsning og 0,6% hydrogenperoxid til HRP og overvåges under et mikroskop. Ledningsvand indeholdende 0,05% Tween-20 afsluttes reaktionen. For negative kontroller blev sektionerne farvet med et ikke-immunt serum i stedet for den samme koncentration af primært antistof. De CD34-positive blodkar viste intense røde plet, og de D2-40 positive lymfekar viste mørklilla farve.
Dobbelt farvning for D2-40 /Ki-67 Hus Til påvisning af proliferative aktivitet af lymfekar , metoden til dobbelt immunfarvning for D2-40 /Ki-67 blev udført. Den D2-40 antistof blev anvendt til at farve lymfekar endotel, sammen med Ki-67 (kanin monoklonalt antistof, 1: 200, Santa Cruz, USA) til at farve proliferative celler. Ki-67-farvning (rød) blev udviklet med alkalisk phosphatase-konjugeret sekundært antistof, og derefter D2-40-farvning (brun) blev udviklet med peroxidase-konjugeret sekundært antistof. Proliferative lymfekar blev bekræftet af Ki-67 positivt farvede kerner, der også havde samtidig positive cytoplasmatisk farvning i D2-40 positive celler. Hastigheden for dobbelt-mærkede skibe blev bestemt ved at tælle kernerne i tumorassocierede D2-40-positive kar (100 kerner i hver tumor) [7].
Assesment of LVD
intratumoral LVD (hot spots blev placeret ved tumor i midten) og peritumoral LVD (hot spots var placeret ved periferien væv i 2 mm tumor støder op til den invasive front) blev vurderet separat [2, 7-9]. Kvantitativ analyse af lymfekar densitet blev udført i sektioner, som var enkelt-farvet for D2-40. Fem områder med de fleste lymfekar regioner ( "hot spots") blev valgt ved × 40 forstørrelse ved lysmikroskopi. LVD blev vurderet ved at tælle alle farvede skibe på × 200 forstørrelse. Det gennemsnitlige antal lymfekarrene vurderede blev bestemt som LSD. Lymfekar invasion (LVI) blev påvist at være til stede, hvis mindst én tumor celle klynge var i D2-40 positive kar [10]. Scoring og blev udført tælling uafhængigt af to efterforskere, der havde ingen klinisk information af patienterne. Den gennemsnitlige P-LVD og I-LVD blev beregnet for hvert enkelt tilfælde.
Assesment of VEGF'erne og VEGFR-3 udtryk
Positiv farvning af VEGF-A, blev -C og -D udtryk defineret som de tidligere undersøgelser [6 , 11]. Farvning resultater for de tre ovennævnte VEGF'erne blev semikvantitativt vurderet af en immunhistokemisk score kombineret med den procentdel af tumorceller, der viser specifik immunoreaktivitet. Farvningsintensitet blev givet med fire kvaliteter: ingen (0), svagt (1), moderat (2) og stærk (3). Procentdelen af positive carcinomaceller blev givet sammen med karaktererne: 0 (0%), 1 (1% ~ 10%), 2 (11% ~ 49%), 3 (50% ~ 100%), henholdsvis. Den samlede score blev beregnet ved at multiplicere farvning intensitet og procentdelen af positive tumorceller. Medianen af partituret blev valgt som cutoff niveau, hvorefter tumorer blev kategoriseret i lav- (0 ~ 3) og høj-udtryk (4 ~ 6) tumorer [6, 11]. VEGFR-3-positive kar blev bestemt som beskrevet tidligere [12]. De skibe på tre hot spots områder blev talt ved × 400 forstørrelse. Farvning blev betragtet som positiv, når mere end 5% af endotel viste en [6] farvning. Peritumoral VEGFR-3-positive kar (P-VEGFR-3) og intratumorale VEGFR-3-positive kar (I-VEGFR-3) blev vurderet som ovenfor LSD.
Statistisk analyse
Statistisk analyse blev udført ved anvendelse af Statistik pakke til Social Science-software (version 11.5, SPSS Inc, Chicago, IL). Prøver blev inddelt i to kategorier efter de medianværdier af I-LVD og P-LVD hhv. De korrelationer af I-LVD og P-LVD med clinicopathologic parametre og VEGF'erne udtryk blev analyseret af uafhængige prøver t
test eller Mann-Whitney U
test. Korrelationerne VEGFR-3-ekspression med kliniske parametre blev analyseret ved Pearson Chi-Square Tests. De relaterede faktorer omkring lymfeknude metastaser i mavekræft blev udført ved hjælp af den multivariant logistisk regressionsanalyse. Overlevelseskurver blev opnået ved anvendelse Kalplan-Meier-metoden og sammenlignet ved log-rank test. Multivariat overlevelse analyse blev evalueret ved brug Cox 'proportionale hazard metode. Alle statistiske analyser var to sider med signifikans defineret som P
< 0.05.
Resultater
intratumoral og peritumorale lymfatisk karakteristika i mavekræft
Den D2-40-positive lymfekar havde uregelmæssig morfologi og tyndvæggede lumen. Lymfekar i gastriske væv meste placeret i laget af submucosa (figur 1). De lymfekar (D2-40-position) og blodkar (CD34-position) blev tydeligt præget af yderligere dobbelt farvning (figur 2). Intratumorale lymfekar sædvanligvis blev kollapsede, små og uregelmæssigt (figur 3), men nogle noncollapsed lymfekar viste åbne lumen, og lejlighedsvis indeholdt invaderende tumorceller klynger (figur 4). De peritumorale lymfekar i den overfladiske og dybe del af submucosa var alle forstørret med lymfe hulrum forstørrede (figur 5, figur 6). Den lymfekar invasion blev observeret i 38 tilfælde. Ingen signifikant korrelation blev fundet mellem antallet af LSD i tumor centrum og i kontrol væv (8,02 ± 2,28 vs 8,13 ± 1,04, P
> 0,05). Men antallet af P-LVD (12,15 ± 3,75) var signifikant højere end i kontrol væv og tumor center (P
< 0,05). Ingen statistiske forskelle blev fundet mellem de to metoder til påvisning lymfekar (enkelt farvning for D2-40 og dobbelt farvning for D2-40 /CD34) (I-LVD, 8,02 ± 2,28 vs 7,80 ± 2,33; P-LVD, 12,15 ± 3,75 vs 12,42 ± 3,67, P
> 0,05). Figur 1 D2-40-positive lymphantics hovedsageligt anbragt i laget af submucosa i gastrisk væv (pile). IHC, forstørrelse:. × 200
Figur 2 Den dobbelte immunhistokemisk farvning for D2-40 og CD34 klart adskiller lymfekar (sort pil) fra blodkar (rød pil). . IHC, forstørrelse: × 400
Figur 3 De intratumorale lymfekar i mavekræft blev kollapsede (pil); Dobbelt immunhistokemisk farvning, forstørrelse:. × 200
Figur 4 invaderende kræftceller klynge var til stede i lymfekar invasion (LVI). Dobbelt immunhistokemisk farvning for D2-40 /CD34, forstørrelse:. × 400
Figur 5 De peritumorale lymfekar i mavekræft blev udvidet med udvidede lumen placeret på den overfladiske submucosa. IHC, forstørrelse:. × 200
Figur 6 peritumorale lymfekar i mavekræft blev udvidet med udvidede lumen placeret på dybe del af submucosa. IHC, forstørrelse:. × 200
Korrelationer af I-LVD og P-LVD med clinicopathologic parametre og VEGF'erne udtryk
Den korrelationer af I-LVD og P-LVD med clinicopathologic parametre blev vist i tabel 1. Øget I- LVD var signifikant associeret med mindre tumorstørrelse (P
< 0,001). Ingen korrelationer blev fundet mellem I-LVD og VEGF'erne udtryk, mens P-LVD var signifikant korreleret med større tumorstørrelse (P
< 0,001), dybde invasion (P
= 0,026), lymfeknude metastaser (P
< 0,001), LVI (P
< 0,001), venøs invasion (VI) (P
< 0,001), TNM stadie (P
< 0,001), VEGF-C ( P
= 0,003) og VEGF-D-ekspression (P
= 0,005).
ekspression af de tre VEGF'erne viste en positiv cytoplasmatisk farvning i gastriske cancerceller. Højt ekspressionsniveau af VEGF-A (figur 7), VEGF-C (figur 8) og VEGF-D (figur 9) blev observeret hos 64,2% (79/123), 65,9% (81/123) og 41,5% (51 /123) af prøver, hhv. Hverken jeg-LVD eller P-LVD blev fundet signifikant associeret med VEGF-A-ekspression (P
&0,05). Figur 7 VEGF-A ekspression i cytoplasmaet i gastrisk cancer. IHC, forstørrelse:. × 400
Figur 8 VEGF-C-ekspression i cytoplasmaet i mavekræft. IHC, forstørrelse:. × 400
Figur 9 VEGF-D-ekspression i cytoplasmaet i mavekræft. IHC, forstørrelse:. × 200
proliferative aktiviteter i intra- og peritumorale lymfekar
proliferative lymfekar blev fundet i tumoren periferi, (figur 10). Hastigheden af Ki-67-positive lymfe fartøj kerner i tumoren periferien var (0,81 ± 0,13)%. Ingen proliferativ lymfekar blev fundet i tumoren centrum (figur 11). Lymfekarrene invasion kunne observeres i peritumorale væv (Figur 12). Figur 10 Ki-67-positive lymfekar kerner (pile) blev påvist i tumoren periferi. Dobbelt farvning for D2-40 /Ki-67, forstørrelse:. × 400
Figur 11 Nr Ki-67 positive udtryk i intratumorale lymfekar kerner. Dobbelt farvning for D2-40 /Ki-67, forstørrelse:. × 400
Figur 12 lymfekar invasion blev påvist i peritumoral væv (pile). Dobbelt farvning for D2-40 /Ki-67, forstørrelse:. × 400
VEGFR-3-ekspression i lymfekar
VEGFR-3-positiv ekspression i tumor periferi (P-VEGFR-3) blev fundet i 55 af de 123 sager, lejlighedsvis med kræft celleklynger invaderer (figur 13). Men kun 34 af 123 tilfælde havde en VEGFR-3-positiv ekspression ved tumoren centrum (I-VEGFR-3) (Figur 14). Disse skibe var for det meste tyndvæggede, uregelmæssig formet og indeholdt ingen eller få røde blodlegemer. Figur 13 VEGFR-3-positiv ekspression i endotelceller cytoplasmaet i tumor periferi (P-VEGFR-3), lejlighedsvis med cancer celleklynger invaderer (pile). IHC, forstørrelse:. × 400
Figur 14 VEGFR-3-positive udtryk blev placeret på tumor center (pile). . IHC, forstørrelse: × 200
i perifere tumorvæv, VEGFR-3 udtryk var signifikant korreleret snarere med VEGF-C høj ekspression (P
< 0,000), VEGF-D høj ekspression (P
= 0,043), øget P-LVD (P
< 0,001) og tilstedeværelsen af LVI (P
= 0,003), end med VEGF-A-ekspression, forøgede i-LVD, venøs invasion og lymfeknudemetastase (P
> 0,05). Ingen korrelationer blev observeret mellem I-VEGFR-3-ekspression og kliniske parametre (P Salg &0,05). (Tabel 2) Tabel 2 Korrelationer af VEGFR-3-ekspression på differenr tumor placering med kliniske parametre
Faktorer
N
I-VEGFR-3
P-VEGFR-3
|
N (%)
P
N (%)
P
VEGF-A udtryk
0,107
0,067
lav
44
16 (36.36)
15 (34,09)
høj
79
18 (22,78)
40 (50,63)
VEGF-C-ekspression
0,795
< 0,001
Low
42
11 (26,19)
9 (21,43)
Høj
81
23 (28.40)
46 (56,79)
VEGF D udtryk
0,968
0,043
lav
72
20 (27,78)
27 (37.50)
høj
51
14 (27,45)
28 (54,90)
P-LVD
0,813
< 0,001
< 14
60
16 (26,67)
10 (16,67)
≥ 14
63
18 (28.57)
45 (71,43)
I-LVD
0,412
0,153
< 8
58
14 (24,14)
22 (37,93)
≥ 8
65
20 (30,77)
33 (50.77)
lymfeknudemetastase
0,934
0.190
Negativ
55
19 (34,55)
21 (38.18)
Positiv
68
15 (22.06)
34 (50.00)
LVI
0,681
0.003
Negativ
76
22 (28.95)
26 (34,21)
Positiv
47
12 (25,53)
29 (61,70)
VI
0,387
0,448
Negativ
87
26 (29.89)
37 (42.53)
Positiv
36
8 (22,22)
18 (50,00)
Forkortelse: LVD: lymfekar tæthed; LVI: lymfekar invasion; VI: venøs invasion; I-VEGFR-3: VEGFR-3 positivt udtryk i tumoren center; P-VEGFR-3: VEGFR-3 positivt udtryk ved tumoren periferi
prædiktiv værdi af LSD for lymfeknudemetastase
Som følge af multivariat logistisk regressionsanalyse i tabel 3, VEGF-C-ekspression og P-LVD. var signifikant asscoiated med lymfeknude metastaser (P
= 0,024, P
= 0,045, henholdsvis). I-LVD, VEGF-A, VEGF-D og P-VEGFR-3-ekspression viste ikke den prædiktive værdi for lymfeknude metastaser i mavekræft. (Tabel 3) Tabel 3 Multivariat logistisk regressionsanalyse for lymfeknude metastaser
Faktorer
Odds forholdet
95% CI
P
P-LVD
3,548
1,030 -12,226
0,045
I-LVD
1,300
0,964-1,754
0,085
VEGF-A
0,510
0,138-1,884
0,313
VEGF-C
4,069
1,198 til 13,820
0,024
VEGF-D
3,162
,834-11,992
0,091
P-VEGFR-3
2,919
,747-11,403
0,123
Forkortelse: LVD: lymfekar tæthed; P-VEGFR-3:. VEGFR-3 positivt udtryk ved tumor periferien
Prognostisk betydning af I-LVD og P-LVD
On univariat overlevelse analyse, P-LVD blev forbundet med dårlig samlet overlevelse (figur 15, P
< 0,001), sygdomsfri overlevelse (Figur 16, P
< 0,001) og kræft-specifik overlevelse (Figur 17, P
< 0,001). Men jeg-LVD var korreleret med en ikke væsentligt, tendens til alle de ovennævnte henholdsvis (samlet overlevelse, P
= 0,5835, figur 18; sygdomsfri overlevelse, P
= 0,2844, Figur 19; cancer-specifik overlevelse, P
= 0,6246, figur 20). Figur 15 Forholdet mellem P-LVD med total overlevelse (P < 0,001).
Figur 16 Forholdet mellem P-LVD med sygdomsfri overlevelse (P < 0,001).
Figur 17 Forholdet mellem P-LVD med cancer-specifik overlevelse (P < 0,001)..
Figur 18 Forholdet mellem I-LVD med total overlevelse (P = 0,5825)
Figur 19 Forholdet mellem I-LVD med sygdomsfri overlevelse (P = 0,2844) .
Figur 20 Forholdet mellem i-LVD med kræft-specifik overlevelse (P = 0,6246).
Multivariat regressionsanalyse indicateded at P-LVD kunne være en uafhængig prognostisk faktor for både samlet overlevelse (P
= 0,045 ) og sygdomsfri overlevelse (P
= 0,031), på trods af cancer-specifik overlevelse. Desuden kunne tilstedeværelsen af LVI og TNM stadie fungere som de uafhængige prædiktorer for alle de tre rester (LVI, P
= 0,040, 0,043, 0,039, TNM stadie, P
= 0,048, 0,001, 0,001, tabel 4) . VEGF-A udtryk var den uafhængige prognostiske prædiktor kun for samlet overlevelse (P
= 0,033). Ingen statistisk blev fundet signifikante korrelationer for I-LVD, VEGF-C, VEGF-D og P-VEGFR-3 med nogen af rester. (Tabel 4) Tabel 4 Cox regressionsanalyse af uafhængige faktorer, der påvirker sygdomsfri overlevelse, kræft-specifikke overlevelse og samlet overlevelse
Faktorer
Kræft-Specific Survival
sygdomsfri overlevelse
Samlet overlevelse
|
OR (95% CI)
P
OR (95% CI)
P
OR (95% CI)
P
P-LVD
2,099 (0,91-4,87)
0,084
2,418 (1,08-5,40)
0,031
2,895 (1,02-8,19)
0,045
I-LVD
1,205 (0,56-2,63)
0,639
1,325 (0,62-2,85)
0,472
1,959 (0.90-4.24)
0.088
VEGF-A
1.386(0.50-3.83)
0.528
1.364(0.67-2.78)
0.391
2.437(1.10-5.45)
0.030
VEGF-C
2.423(0.89-6.63)
0.085
1.630(0.77-3.47)
0.205
1.562 (0,79-3,34)
0,182
VEGF-D
0.511 (0,19-1,36)
0,178
1,916 (0,90-4,10)
0,094
1,621 (0,81-3,98)
0.190
LVI
2,716 (1,05-7,04)
0,040
2,477 (1,03-5,97)
0,043
2,578 (1,05-6,34)
0,039
LNM
2,115 (0,68-6,60)
0,197
2,428 (1,18-5,02)
0,017
3,426 (1.66-7.06)
0.001
VI
2.943(0.89-9.77)
0.078
1.697(0.75-3.87)
0.208
1.477(0.63-3.48)
0.373
P-VEGFR-3
1. 499 (0,98-2,31)
0,067
1,099 (0,53-2,28)
0.800
1,402 (0,68-2,90)
0,361
TNM stadie
1,523 (1,00-2,31)
0,048
1,674 (1,25-2,25)
0,001
1,656 (1,23-2,23)
0,001
Forkortelse: P-LVD: peritumoral lymfekar tæthed; I-LVD: intratumoral lymfekar tæthed; LVI: lymfekar invasion; LNM: lymfeknude metastaser; VI: venøs invasion; P-VEGFR-3:. VEGFR-3 positivt udtryk ved tumor periferien
Diskussion
nylig, D2-40 antistof, en ny markør for lymfatisk endotel, blev identificeret som det specifikke antistof mod humant podoplanin [13] . Mange undersøgelser har indikeret at immunfarvning af D2-40 er specifik for evaluering af lymfatisk invasion og lymfe mikrokar tæthed i humane kræftformer, herunder gastrisk kræft [14-17]. I denne undersøgelse blev LVD og lymfe invasion fartøj identificeret ved D2-40-farvning, og bekræftet ved dobbelt farvning for D2-40 og CD34, som klart skelnes lymfekar fra blodkar yderligere.
| |  Leverfunktion kan være vigtig for Alzheimers sygdom
Leverfunktion kan være vigtig for Alzheimers sygdom
 Irritabel tarmsygdom øger risikoen for demens
Irritabel tarmsygdom øger risikoen for demens
 Hvorfor du bør inkludere naturlige fiberkilder i din kost
Hvorfor du bør inkludere naturlige fiberkilder i din kost
 Mikrober forbundet med hjerteanfald finder undersøgelse
Mikrober forbundet med hjerteanfald finder undersøgelse
 Ny undersøgelse kan hjælpe med at forhindre dødelige infektioner hos babyer
Ny undersøgelse kan hjælpe med at forhindre dødelige infektioner hos babyer
 Hvad er handlen med hepatitis C?
Hvad er handlen med hepatitis C?
 Forståelse af halsbrand
Halsbrand, den brændende fornemmelse, der opstår enten i brystet eller halsen, er normalt et midlertidigt problem - måske spiste du krydret mad - men for nogle mennesker, det kan være kronisk. Halsbra
Forståelse af halsbrand
Halsbrand, den brændende fornemmelse, der opstår enten i brystet eller halsen, er normalt et midlertidigt problem - måske spiste du krydret mad - men for nogle mennesker, det kan være kronisk. Halsbra
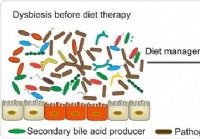 Tarmmikrobiom og IBD - forbindelsen måske i kosten siger undersøgelse
En ny undersøgelse har vist afgørende bevis for, at inflammatorisk tarmsygdom eller IBD er nært forbundet med tarmmikrobielt miljø, som kan ændres med receptpligtig kost. Mikrobiomet i den menneskelig
Tarmmikrobiom og IBD - forbindelsen måske i kosten siger undersøgelse
En ny undersøgelse har vist afgørende bevis for, at inflammatorisk tarmsygdom eller IBD er nært forbundet med tarmmikrobielt miljø, som kan ændres med receptpligtig kost. Mikrobiomet i den menneskelig
 Rapporterer etiketter på kommercielle kefirprodukter mikrobielle niveauer korrekt?
Tarmmikrobiomet er en væsentlig del af den menneskelige organisme, som det er blevet tydeligt klart af meget forskning udført i løbet af de sidste årtier. Den internationale videnskabelige sammenslutn
Rapporterer etiketter på kommercielle kefirprodukter mikrobielle niveauer korrekt?
Tarmmikrobiomet er en væsentlig del af den menneskelige organisme, som det er blevet tydeligt klart af meget forskning udført i løbet af de sidste årtier. Den internationale videnskabelige sammenslutn