 Människor med svårare GERD kan få maten att blåsa upp från magen till matstrupen eller munnen, särskilt när aktiviteter ökar trycket i buken till exempel vid hosta och böjning.
Människor med svårare GERD kan få maten att blåsa upp från magen till matstrupen eller munnen, särskilt när aktiviteter ökar trycket i buken till exempel vid hosta och böjning.
Väljningsrelaterade symtom på dysfagi
Det vanligaste sväljsymtomet på dysfagi är känslan av att sväljad mat fastnar, antingen i nedre halsen eller i bröstet.
Med neurologiska problem kan det vara svårt att sätta igång en svälj eftersom mat inte kan drivas in i halsen med tungan.
Äldre personer med tandproteser kanske inte tuggar maten bra och sväljer därför stora bitar av fast föda som fastnar.
Dysfagi är den medicinska termen för symtomen på svårigheter att svälja, härledd från de latinska och grekiska orden som betyder svårt att äta.
Att svälja är en komplex handling.
Med tanke på dess komplexitet är det inte konstigt att sväljning, som börjar med sammandragningen av övre svalget, har "automatiserats", vilket innebär att ingen tanke krävs för att svälja när sväljningen väl har påbörjats. Sväljning styrs av automatiska reflexer som involverar nerver i svalget och matstrupen samt ett sväljcentrum i hjärnan som är kopplat till svalget och matstrupen med nerver. (En reflex är en mekanism som används för att kontrollera många organ. Reflexer kräver nerver i ett organ som t.ex. matstrupen för att känna av vad som händer i det organet och för att skicka informationen till andra nerver i organets vägg eller utanför organet Informationen bearbetas i dessa andra nerver, och lämpliga svar på tillstånd i organet bestäms. Sedan skickar ytterligare andra nerver meddelanden från bearbetningsnerverna tillbaka till organet för att kontrollera organets funktion, till exempel sammandragningen av organets muskler. Vid sväljning sker bearbetning av reflexer främst i nerver inom svalgets och matstrupens väggar samt hjärnan.)
Komplexiteten i att svälja förklarar också varför det finns så många orsaker till dysfagi. Problem kan uppstå med:
Problemen kan ligga i svalget eller matstrupen, till exempel med den fysiska förträngningen av svalget eller matstrupen. Dysfagi kan också bero på sjukdomar i musklerna eller nerverna som styr musklerna i svalget och matstrupen eller skador på sväljcentrum i hjärnan. Slutligen innehåller svalget och den övre tredjedelen av matstrupen muskler som är samma som de muskler som vi använder frivilligt (som våra armmuskler) som kallas skelettmuskler. De nedre två tredjedelarna av matstrupen består av en annan typ av muskel som kallas glatt muskulatur. Sålunda kan sjukdomar som främst påverkar skelettmuskulaturen eller glatt muskulatur i kroppen påverka svalget och matstrupen, vilket ger ytterligare möjligheter till orsakerna till dysfagi.
Det finns två symtom som ofta anses vara problem med att svälja (dysfagi) som förmodligen inte är det. Dessa symtom är odynofagi och globussensation.
Odynofagi betyder smärtsam sväljning. Ibland är det inte lätt för individer att skilja mellan odynofagi och dysfagi. Till exempel är mat som fastnar i matstrupen ofta smärtsamt. Är detta dysfagi eller odynofagi eller båda? Tekniskt sett är det dysfagi, men individer kan beskriva det som smärtsam sväljning (d.v.s. odynofagi). Dessutom kan patienter med gastroesofageal refluxsjukdom (GERD) beskriva dysfagi när det de verkligen har är odynofagi. Smärtan som de känner efter att ha sväljt försvinner när inflammationen av GERD behandlas och försvinner och beror förmodligen på smärta orsakad av mat som passerar genom den inflammerade delen av matstrupen.
Odynofagi kan också förekomma med andra tillstånd associerade med inflammation i matstrupen, till exempel virus- och svampinfektioner. Det är viktigt att skilja mellan dysfagi och odynofagi eftersom orsakerna till var och en kan vara ganska olika.
En globuskänsla hänvisar till en känsla av att det finns en klump i halsen. Klumpen kan finnas kontinuerligt eller endast vid sväljning. Orsakerna till en globussensation är olika, och ofta hittas ingen orsak. Globussensation har på olika sätt tillskrivits onormal funktion hos nerverna eller musklerna i svalget och GERD. Globuskänslan beskrivs vanligtvis tydligt av individer och orsakar sällan förvirring med sann dysfagi.
Som diskuterats tidigare finns det många orsaker till dysfagi. För enkelhetens skull kan orsaker till dysfagi klassificeras i två grupper;
Orsaker kan också klassificeras olika i flera grupper.
Vid neurologiska problem kan det vara svårt att sätta igång en svälj eftersom bolusen inte kan drivas in i halsen av tungan. Äldre personer med tandproteser kanske inte tuggar maten bra och sväljer därför stora bitar av fast föda som fastnar. (Icke desto mindre inträffar detta vanligtvis när det finns ytterligare ett problem i svalget eller matstrupen, såsom en förträngning.)
Det vanligaste sväljsymtomet på dysfagi är dock känslan av att sväljad mat fastnar, antingen i nedre halsen eller i bröstet. Om mat fastnar i halsen kan det uppstå hosta eller kvävning med upphostning av den sväljade maten. Om mat kommer in i struphuvudet kommer svårare hosta och kvävning att provoceras. Om den mjuka gommen inte fungerar och inte stänger ordentligt av näsgångarna, kan mat – särskilt vätskor – blåsa upp i näsan med sväljningen. Ibland kan mat komma tillbaka upp i munnen omedelbart efter att ha svalts.
Mat som fastnar i matstrupen kan ligga kvar där under långa perioder. Detta kan skapa en känsla av att bröstkorgen fylls när mer mat äts och resultera i att en individ måste sluta äta och eventuellt dricka vätska i ett försök att tvätta ner maten. Oförmågan att äta större mängder mat kan leda till viktminskning. Dessutom kan maten som finns kvar i matstrupen strömma upp från matstrupen på natten medan individen sover, och individen kan väckas av hosta eller kvävning mitt i natten som provoceras av den uppstötande maten. Om mat kommer in i struphuvudet, luftstrupen och/eller lungorna kan det framkalla astmaepisoder och till och med leda till infektion i lungorna och aspirationspneumoni. Återkommande lunginflammation kan leda till allvarliga, permanenta och progressiva skador på lungorna. Ibland väcks individer inte ur sömnen av den uppstötande maten utan vaknar på morgonen för att hitta uppstötande mat på kudden.
Individer som behåller mat i matstrupen kan klaga på halsbrännaliknande (GERD) symtom. Deras symtom kan verkligen bero på GERD men är mer sannolikt på grund av den kvarvarande maten och svarar inte bra på behandling för GERD.
Med spastiska motilitetsstörningar kan individer utveckla episoder av bröstsmärtor som kan vara så allvarliga att de efterliknar en hjärtinfarkt och får individerna att gå till akuten. Orsaken till smärtan med de spastiska esofagusbesvären är oklar även om den ledande teorin är att det beror på spasmer i matstrupsmusklerna.
Odynofagi och globussensation. Den enstaka svårigheten att skilja dysfagi från odynofagi har redan diskuterats, liksom skillnaden mellan dysfagi och en globussensation.
Trakeo-esofageal fistel. En störning som kan förväxlas med dysfagi är en trakeo-esofageal fistel. En trakeo-esofageal fistel är öppen kommunikation mellan matstrupen och luftstrupen som ofta utvecklas på grund av cancer i matstrupen men som också kan uppstå som en medfödd (medfödd) missbildning. Sväljd mat kan provocera fram hosta som efterliknar hostan på grund av dysfunktion i svalgets muskler som tillåter mat att komma in i struphuvudet; men i fallet med en fistel beror hostan på att maten passerar från matstrupen genom fisteln och in i luftstrupen.
Idissanssyndrom. Idisslingssyndrom är ett syndrom där maten utan ansträngning strömmar tillbaka in i munnen efter att en måltid är klar. Det förekommer vanligtvis hos yngre kvinnor och kan tänkas förväxlas med dysfagi. Det finns dock ingen känsla av att maten fastnar efter sväljning.
Gastroesofageal refluxsjukdom (GERD). Människor med svårare GERD kan få maten att blåsa upp från magen till matstrupen eller munnen, särskilt när aktiviteter ökar trycket i buken, till exempel med hosta och böjning. Uppstötningar kan också förekomma på natten när personer med GERD sover som hos de med sväljstörningar som har mat samlas i matstrupen.
Hjärtsjukdom. De spastiska motilitetsstörningar som orsakar dysfagi kan associeras med spontan bröstsmärta, det vill säga bröstsmärtor som inte är förknippade med att svälja. Trots förekomsten av dysfagi måste spontan bröstsmärta alltid antas bero på hjärtsjukdom tills hjärtsjukdom har uteslutits som orsak till bröstsmärtan. Därför är det viktigt att noggrant testa för hjärtsjukdom innan man överväger matstrupen som orsak till bröstsmärtor när en patient med dysfagi klagar över episoder av spontan bröstsmärta.
Historien från en individ med dysfagi ger ofta viktiga ledtrådar till den bakomliggande orsaken till dysfagin.
Symptomets eller symtomens natur ger de viktigaste ledtrådarna till orsaken till dysfagi. Sväljning som är svår att påbörja eller som leder till nasala uppstötningar, hosta eller kvävning beror troligen på ett oralt eller svalgproblem. Att svälja som resulterar i känslan av att mat fastnar i bröstet (esofagus) beror troligen på ett matstrupsproblem.
Dysfagi som fortskrider snabbt under veckor eller några månader tyder på en malign tumör. Enbart dysfagi för fast föda tyder på ett fysiskt hinder för matens passage, medan dysfagi för både fast och flytande föda är mer sannolikt att orsakas av en sjukdom i den glatta muskulaturen i matstrupen. Intermittenta symtom är också mer benägna att orsakas av sjukdomar i glatt muskulatur än obstruktion av matstrupen eftersom dysfunktion i muskeln ofta är intermittent.
Redan existerande sjukdomar ger också ledtrådar. De med sjukdomar i skelettmuskulaturen (till exempel polymyosit), hjärnan (oftast stroke) eller nervsystemet är mer benägna att ha dysfagi på grund av dysfunktion i orofaryngeala muskler och nerver. Personer med kollagen-kärlsjukdomar, till exempel sklerodermi, har större risk att ha problem med matstrupsmusklerna, särskilt ineffektiv peristaltik.
Patienter med en historia av GERD är mer benägna att ha esofagusförträngningar som orsak till deras dysfagi, även om cirka 20% av patienterna med strikturer har minimala eller inga symtom på GERD innan dysfagi debuterar. Man tror att reflux som uppstår på natten är mer skadligt för matstrupen. Det finns också en högre risk för matstrupscancer bland individer med långvarig GERD.
Viktminskning kan vara ett tecken på antingen svår dysfagi eller en elakartad tumör. Oftare än att gå ner i vikt beskriver människor en förändring i sitt ätmönster – mindre tuggor, ytterligare tuggande – som förlänger måltiderna så att de är de sista vid bordet att äta färdigt. Detta senare mönster, om det är närvarande under en längre tidsperiod, tyder på en icke-malign, relativt stabil eller långsamt progressiv orsak till dysfagin. Episoder av bröstsmärtor som inte beror på hjärtsjukdom tyder på muskelsjukdomar i matstrupen. Födelse och vistelse i Central- eller Sydamerika är förknippad med Chagas sjukdom.
Den fysiska undersökningen är av begränsat värde för att antyda orsaker till dysfagi. Avvikelser i den neurologiska undersökningen tyder på neurologiska eller muskelsjukdomar. Genom att observera en enskild sväljning kan man avgöra om det är svårt att sätta igång sväljningar, ett tecken på neurologisk sjukdom. Tumörer i nacken tyder på möjligheten av kompression av svalget. En luftstrupe som inte kan flyttas från sida till sida med handen tyder på en tumör längre ner i bröstet som har fångat luftstrupen och eventuellt matstrupen. Att observera atrofi (minskad storlek) eller fasikulationer i tungan (fina skakningar) tyder också på sjukdomar i nervsystemet eller skelettmuskulaturen.
Endoskopi. Endoskopi innebär införandet av ett långt (en meter), flexibelt rör med ett ljus och en kamera på änden genom munnen, svalget, matstrupen och in i magen. Slemhinnan i svalget och matstrupen kan utvärderas visuellt och biopsier (små vävnadsbitar) kan erhållas för undersökning i mikroskop eller för bakterie- eller viruskulturer.
Endoskopi är ett utmärkt sätt att diagnostisera tumörer, strikturer och Schatzkis ringar samt infektioner i matstrupen. Det är också mycket bra för att diagnostisera divertikuli i mitten och nedre matstrupen men dålig för att diagnostisera divertikuli i övre matstrupen (Zenkers divertikula).
Det är möjligt att observera abnormiteter av esofagusmuskulär kontraktion, men esofagusmanometri är ett test som är mycket bättre lämpat för att utvärdera matstrupsmusklernas funktion. Resistance passing the endoscope through the lower esophageal sphincter combined with a lack of esophageal contractions is a fairly reliable sign of achalasia or Chagas disease (due to the inability of the lower esophageal sphincter to relax), but it is important when there is resistance to exclude the presence of a stricture or cancer which also can cause resistance. Finally, there is a characteristic appearance of the esophageal lining when infiltrated with eosinophils that strongly suggests the presence of eosinophilic esophagitis.
X-rays. There are two different types of X-rays that can be done to diagnose the cause of dysphagia. The barium swallow or esophagram is the simplest type. For the barium swallow, mouthfuls of barium are swallowed, and X-ray films are taken of the esophagus at several points in time while the bolus of barium traverses the esophagus. The barium swallow is excellent for diagnosing moderate-to-severe external compression, tumors, and strictures of the esophagus. Occasionally, however, Schatzki's rings can be missed.
Another type of X-ray study that can be done to evaluate swallowing is the video esophagram or video swallow, sometimes called a video-fluoroscopic swallowing study. For the video swallow, instead of several static X-ray images of the bolus traversing the esophagus, a video X-ray is taken. The video study can be reviewed frame by frame and is able to show much more than the barium swallow. This usually is not important for diagnosing tumors or strictures, which are well seen on barium swallow, but it is more effective for suggesting problems with the contraction of the muscles of the esophagus and pharynx (though esophageal manometry, discussed later, is still better for studying contraction), milder external compression of the esophagus, and Schatzki's rings. The video study can be extended to include the pharynx where it is the best method for demonstrating osteophytes, cricopharyngeal bars, and Zenker's diverticuli. A modified barium swallow is a version of the test evaluating the oropharyngeal phases of swallowing. A speech pathologist is usually involved with the evaluation to determine subtle sequence and phase abnormalities.
The video swallow also is excellent for diagnosing penetration of barium (the equivalent of food) into the larynx and trachea due to neurological and muscular problems of the pharynx that may be causing coughing or choking after swallowing food.
Esophageal manometry. Esophageal manometry, also known as esophageal motility testing, is a means to evaluate the function of pharyngeal and esophageal muscles. For manometry, a thin, flexible catheter is passed through the nose and pharynx and into the esophagus. The catheter is able to sense pressure at multiple locations along its length in both the pharynx and the esophagus. When the pharyngeal and esophageal muscles contract, they generate a pressure on the catheter which is sensed, measured and recorded from each location. The magnitude of the pressure at each pressure-sensing location and the timing of the increases in pressure at each location in relation to other locations give an accurate picture of how the muscles of the pharynx and esophagus are contracting.
The value of manometry is in diagnosing and differentiating among diseases of the muscle or the nerves controlling the muscles that result in muscle dysfunction of the pharynx and esophagus. Thus, it is useful for diagnosing the swallowing dysfunction caused by diseases of the brain, skeletal muscle of the pharynx, and smooth muscle of the esophagus.
Esophageal impedence. Esophageal impedence testing utilizes catheters similar to those used for esophageal manometry. Impedence testing, however, senses the flow of the bolus through the esophagus. Thus, it is possible to determine how well the bolus is traversing the esophagus and correlate the movement with concomitantly recorded esophageal pressures determined by manometry. (It also can be used to sense reflux of stomach contents into the esophagus among patients with GERD.) Multiple sites along the length of the esophagus can be tested to assess the movement of the bolus and presence of reflux, including how high up it extends.
Esophageal acid testing. Esophageal acid testing is not a test that directly diagnoses diseases of the esophagus. Rather, it is a method for determining whether or not there is reflux of acid from the stomach into the esophagus, a cause of the most common esophageal problem leading to dysphagia, esophageal stricture. For acid testing, a thin catheter is inserted through the nose, down the throat, and into the esophagus. At the tip of the catheter and placed just above the junction of the esophagus with the stomach is an acid-sensing probe. The catheter coming out of the nose passes back over the ear and down to the waist where it is attached to a recorder. Each time acid refluxes (regurgitates) from the stomach and into the esophagus it hits the probe, and the reflux of acid is recorded by the recorder. At the end of a prolonged period, usually 24 hours, the catheter is removed and the information from the recorder is downloaded into a computer for analysis. Most people have a small amount of reflux of acid, but individuals with GERD have more. Thus, acid testing can determine if GERD is likely to be the cause of the esophageal problem such as a stricture, as well as if treatment of GERD is adequate by showing the amount of acid that refluxes during treatment is normal.
An alternative method of esophageal acid testing uses a small capsule containing an acid-sensing probe that is attached to the esophageal lining just above the junction of the esophagus with the stomach. The capsule wirelessly transmits the presence of episodes of acid regurgitation to a receiver carried on the chest. The capsule records for two or three days and later is shed into the esophagus and passes out of the body in the stool.
Other tests The diagnosis of muscular dystrophies and metabolic myopathies usually involves a combination of tests including blood tests that can suggest muscle injury, electromyograms to determine if nerves and muscles are working normally, biopsies of muscles, and genetic testing.
The treatment of dysphagia varies and depends on the cause of the dysphagia. One option for supporting patients either transiently or long-term until the cause of the dysphagia resolves is a feeding tube. The tube for feeding may be passed nasally into the stomach or through the abdominal wall into the stomach or small intestine. Once oral feeding resumes, the tube can be removed.
Treatment for obstruction of the pharynx or esophagus requires removal of the obstruction.
Tumors usually are removed surgically although occasionally they can be removed endoscopically, totally or partially. Radiation therapy and chemotherapy also may be used particularly for malignant tumors of the pharynx and its surrounding tissues. If malignant tumors of the esophagus cannot be easily removed or the tumor has spread and survival will be limited, swallowing can be improved by placing stents within the esophagus across the area of obstruction. Occasionally, obstructing tumors can be dilated the same way as strictures. (See below.)
Strictures and Schatzki's rings usually are treated with endoscopic dilation, a procedure in which the narrowed area is stretched either by a long, semi-rigid tube passed through the mouth or a balloon that is blown up inside the esophagus.
The most common infiltrating disease causing dysphagia is eosinophilic esophagitis which usually is successfully treated with swallowed corticosteroids. The role of food allergy as a cause of eosinophilic esophagitis is debated; however, there are reports of using elimination diets to identify specific foods that are associated with allergy. Elimination of these foods has been reported to prevent or reverse the infiltration of the esophagus with eosinophils, particularly in children.
Diverticuli of the pharynx and esophagus usually are treated surgically by excising them. Occasionally they can be treated endoscopically. Cricopharyngeal bars are treated surgically by cutting the thickened muscle. Osteophytes also can be removed surgically.
Congenital abnormalities of the esophagus usually are treated surgically soon after birth so that oral feeding can resume.
As previously discussed, strokes are the most common disease of the brain to cause dysphagia. Dysphagia usually is at its worst immediately after the stroke, and often the dysphagia improves with time and even may disappear. If it does not disappear, swallowing is evaluated, usually with a video swallowing study. The exact abnormality of function can be defined and different maneuvers can be performed to see if they can counter the effects of the dysfunction. For example, in some patients it is possible to prevent aspiration of food by turning the head to the side when swallowing or by drinking thickened liquids (since thin liquids is the food most likely to be aspirated).
Tumors of the brain, in some cases, can be removed surgically; however, it is unlikely that surgery will reverse the dysphagia. Parkinson's disease and multiple sclerosis can be treated with drugs and may be useful in patients with dysphagia.
Achalasia is treated like a stricture of the esophagus with dilation, usually with a balloon. A second option is surgical treatment in which the muscle of the lower esophageal sphincter is cut (a myotomy) in order to reduce the pressure and obstruction caused by the non-relaxing sphincter. Drugs that relax the sphincter usually have little or a transient effect and are useful only when achalasia is mild.
An option for individuals who are at high risk for surgery or balloon dilation is injection of botulinin toxin into the sphincter. The toxin paralyzes the muscle of the sphincter and causes the pressure within the sphincter to decrease. The effects of botulinin toxin are transient, however, and repeated injections usually are necessary. It is best to treat achalasia early before the obstruction causes the esophagus to enlarge (dilate) which can lead to additional problems such as food collecting above the sphincter with regurgitation and aspiration.
In other spastic motility disorders, several drugs may be tried, including anti-cholinergic medications, peppermint, nitroglycerin, and calcium channel blockers, but the effectiveness of these drugs is not clear and studies with them are nonexistent or limited.
For patients with severe and uncontrollable symptoms of pain and/or dysphagia, a surgical procedure called a long myotomy occasionally is performed. A long myotomy is similar to the surgical treatment for achalasia but the cut in the muscle is extended up along the body of the esophagus for a variable distance in an attempt to reduce pressures and obstruction to the bolus.
There is no treatment for ineffective peristalsis, and individuals must change their eating habits. Fortunately, ineffective peristalsis infrequently causes severe dysphagia by itself. When moderate or severe dysphagia is associated with ineffective peristalsis it is important to be certain that there is no additional obstruction of the esophagus, for example, by a stricture due to GERD, that is adding to the effects of reduced muscle function and making dysphagia worse than the ineffective peristalsis alone. Most causes of obstruction can be treated.
There are effective drug therapies for polymyositis and myasthenia gravis that should also improve associated dysphagia. Treatment of the muscular dystrophies is primarily directed at preventing deformities of the joints that commonly occur and lead to immobility, but there are no therapies that affect the dysphagia. Corticosteroids and drugs that suppress immunity sometimes are used to treat some of the muscular dystrophies, but their effectiveness has not been demonstrated.
There is no treatment for the metabolic myopathies other than changes in lifestyle and diet.
Diseases that reduce the production of saliva can be treated with artificial saliva or over-the-counter and prescription drugs that stimulate the production of saliva.
There is no treatment for Alzheimer's disease.
With the exception of dysphagia caused by stroke for which there can be marked improvement, dysphagia from other causes is stable or progressive, and the prognosis depends on the underlying cause, its tendency to progress, the availability of therapy, and the response to therapy.
Recent developments in the diagnostic arena are beginning to bring new insights into esophageal function, specifically, high resolution and 3D manometry, and endoscopic ultrasound.
High resolution and 3D manometry
High resolution and 3D manometry are extensions of standard manometry that utilize similar catheters. The difference is that the pressure-sensing locations on the catheters are very close together and ring the catheter. Recording of pressures from so many locations gives an extremely detailed picture of how esophageal muscle is contracting. The primary value of these diagnostic procedures is that they "integrate" the activities of the esophagus so that the overall pattern of swallowing can be recognized, which is particularly important in complex motility disorders. In addition, their added detail allows the recognition of subtle abnormalities and hopefully will be able to help define the clinical importance of subtle abnormalities of muscle contraction associated with lesser degrees of dysphagia.
Endoscopic ultrasonography has been available for many years but has recently been applied to the evaluation of esophageal muscle diseases. Ultrasound uses sound waves to penetrate tissues. The sound waves are reflected by the tissues and structures they encounter, and, when analyzed, the reflections give information about the tissues and structures from which they are reflected. In the esophagus, endoscopic ultrasonography has been used to determine the extent of penetration of tumors into the esophageal wall and the presence of metastases to adjacent lymph nodes. More recently, endoscopic ultrasonography has been used to obtain a detailed look at the muscles of the esophagus. What has been found is that in some disorders, particularly the spastic motility disorders, the muscle of the esophagus is thickened. Moreover, thickening of the muscle sometimes can be recognized only by ultrasonography even when spastic abnormalities are not seen with manometry. The exact role of endoscopic ultrasonography has not yet been determined but is an exciting area for future research.
 Uppblåsthet och distension vid IBS
Uppblåsthet och utspänd buk, som kan drabba vem som helst, är särskilt vanliga med irritabel tarmsyndrom (IBS), och de kan vara bland de mest ihållande symptomen på tillståndet. Uppblåsthet Uppblå
Uppblåsthet och distension vid IBS
Uppblåsthet och utspänd buk, som kan drabba vem som helst, är särskilt vanliga med irritabel tarmsyndrom (IBS), och de kan vara bland de mest ihållande symptomen på tillståndet. Uppblåsthet Uppblå
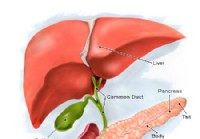 Bukspottkörtelcystor
Vad är bukspottkörteln? Illustration av bukspottkörteln Bukspottkörteln är ett organ som är ungefär sex tum långt som är beläget i buken bakom magen och framför ryggraden och aortan. Bukspottkörte
Bukspottkörtelcystor
Vad är bukspottkörteln? Illustration av bukspottkörteln Bukspottkörteln är ett organ som är ungefär sex tum långt som är beläget i buken bakom magen och framför ryggraden och aortan. Bukspottkörte
 Hiatusbråck
Vad är ett hiatusbråck? Ett hiatusbråck är ett vanligt tillstånd där en del av magen glider eller sticker ut från buken in i bröstet. De flesta uppehållsbråck orsakar inga problem, men vissa – särski
Hiatusbråck
Vad är ett hiatusbråck? Ett hiatusbråck är ett vanligt tillstånd där en del av magen glider eller sticker ut från buken in i bröstet. De flesta uppehållsbråck orsakar inga problem, men vissa – särski