 Personer med mer alvorlig GERD kan få mat som renner ut fra magen til spiserøret eller munnen, spesielt når aktiviteter øker trykket i magen, for eksempel ved hosting og bøying.
Personer med mer alvorlig GERD kan få mat som renner ut fra magen til spiserøret eller munnen, spesielt når aktiviteter øker trykket i magen, for eksempel ved hosting og bøying.
Svelgerelaterte symptomer på dysfagi
Det vanligste svelgesymptomet på dysfagi er følelsen av at svelget mat setter seg fast, enten i den nedre halsen eller i brystet.
Ved nevrologiske problemer kan det være problemer med å starte en svelge fordi maten ikke kan drives av tungen inn i halsen.
Eldre personer med proteser kan ikke tygge maten godt og svelger derfor store biter fast føde som setter seg fast.
Dysfagi er den medisinske betegnelsen for symptomet på svelgevansker, avledet fra de latinske og greske ordene som betyr problemer med å spise.
Å svelge er en kompleks handling.
Tatt i betraktning dens kompleksitet, er det ikke rart at svelging, som begynner med sammentrekningen av øvre svelg, har blitt "automatisert", noe som betyr at det ikke kreves noen tanke for å svelge når først svelging er igangsatt. Svelging styres av automatiske reflekser som involverer nerver i svelget og spiserøret, samt et svelgesenter i hjernen som er forbundet med svelget og spiserøret med nerver. (En refleks er en mekanisme som brukes til å kontrollere mange organer. Reflekser krever nerver i et organ som spiserøret for å føle hva som skjer i det organet og for å sende informasjonen til andre nerver i organets vegg eller utenfor organet. Informasjonen behandles i disse andre nervene, og passende responser på tilstander i organet bestemmes. Deretter sender atter andre nerver meldinger fra prosesseringsnervene tilbake til organet for å kontrollere organets funksjon, for eksempel sammentrekningen av musklene i organet. Ved svelging skjer behandling av reflekser primært i nerver innenfor veggen av svelget og spiserøret samt hjernen.)
Kompleksiteten ved å svelge forklarer også hvorfor det er så mange årsaker til dysfagi. Det kan oppstå problemer med:
Problemene kan ligge i svelget eller spiserøret, for eksempel med fysisk innsnevring av svelget eller spiserøret. Dysfagi kan også skyldes sykdommer i musklene eller nervene som kontrollerer musklene i svelget og spiserøret eller skade på svelgesenteret i hjernen. Til slutt inneholder svelget og den øvre tredjedelen av spiserøret muskel som er den samme som musklene vi bruker frivillig (som armmusklene våre) kalt skjelettmuskulatur. De nedre to tredjedeler av spiserøret er sammensatt av en annen type muskel kjent som glatt muskel. Derfor kan sykdommer som først og fremst rammer skjelettmuskulatur eller glatt muskulatur i kroppen, påvirke svelget og spiserøret, og legge til flere muligheter til årsakene til dysfagi.
Det er to symptomer som ofte anses som problemer med å svelge (dysfagi) som sannsynligvis ikke er det. Disse symptomene er odynofagi og globusfølelse.
Odynofagi betyr smertefull svelging. Noen ganger er det ikke lett for enkeltpersoner å skille mellom odynofagi og dysfagi. For eksempel er mat som fester seg i spiserøret ofte smertefullt. Er dette dysfagi eller odynofagi eller begge deler? Teknisk sett er det dysfagi, men enkeltpersoner kan beskrive det som smertefull svelging (dvs. odynofagi). Dessuten kan pasienter med gastroøsofageal reflukssykdom (GERD) beskrive dysfagi når det de egentlig har er odynofagi. Smerten de føler etter svelging forsvinner når betennelsen av GERD behandles og forsvinner og skyldes antagelig smerte forårsaket av mat som passerer gjennom den betente delen av spiserøret.
Odynofagi kan også forekomme med andre tilstander assosiert med betennelse i spiserøret, for eksempel virus- og soppinfeksjoner. Det er viktig å skille mellom dysfagi og odynofagi fordi årsakene til hver kan være ganske forskjellige.
En globusfølelse refererer til en følelse av at det er en klump i halsen. Klumpen kan være tilstede kontinuerlig eller bare ved svelging. Årsakene til en globusfølelse er varierte, og ofte finner man ingen årsak. Globus-følelse er på forskjellige måter blitt tilskrevet unormal funksjon av nervene eller musklene i svelget og GERD. Globusfølelsen beskrives vanligvis tydelig av enkeltpersoner og forårsaker sjelden forvirring med ekte dysfagi.
Som diskutert tidligere, er det mange årsaker til dysfagi. For enkelhets skyld kan årsaker til dysfagi klassifiseres i to grupper;
Årsaker kan også klassifiseres forskjellig i flere grupper.
Ved nevrologiske problemer kan det være problemer med å starte en svelging fordi bolusen ikke kan drives av tungen inn i halsen. Eldre personer med proteser kan ikke tygge maten godt og svelger derfor store biter fast føde som setter seg fast. (Likevel oppstår dette vanligvis når det er et tilleggsproblem i svelget eller spiserøret, for eksempel en striktur.)
Det vanligste svelgesymptomet på dysfagi er imidlertid følelsen av at svelget mat setter seg fast, enten i nedre hals eller bryst. Hvis mat setter seg fast i halsen, kan det oppstå hosting eller kvelning med oppspytt av maten som svelges. Hvis mat kommer inn i strupehodet, vil mer alvorlig hoste og kvelning bli provosert. Hvis den myke ganen ikke fungerer og ikke tetter nesegangene ordentlig, kan mat – spesielt væske – svelge opp i nesen med svelgen. Noen ganger kan maten komme tilbake opp i munnen umiddelbart etter svelging.
Mat som fester seg i spiserøret kan forbli der i lengre perioder. Dette kan skape en følelse av at brystet fylles opp ettersom mer mat blir spist og føre til at en person må slutte å spise og muligens drikke væske i et forsøk på å vaske maten ned. Manglende evne til å spise større mengder mat kan føre til vekttap. I tillegg kan maten som forblir i spiserøret regurgitere fra spiserøret om natten mens individet sover, og individet kan bli vekket av hoste eller kvelning midt på natten som er provosert av den oppstøtende maten. Hvis mat kommer inn i strupehodet, luftrøret og/eller lungene, kan det provosere astmaepisoder og til og med føre til infeksjon i lungene og aspirasjonspneumoni. Tilbakevendende lungebetennelse kan føre til alvorlig, permanent og progressiv skade på lungene. Noen ganger blir individer ikke vekket fra søvnen av den oppstøtende maten, men våkner om morgenen for å finne oppblåst mat på puten.
Personer som beholder mat i spiserøret kan klage over halsbrannlignende (GERD) symptomer. Symptomene deres kan faktisk skyldes GERD, men er mer sannsynlig på grunn av den tilbakeholdte maten og reagerer ikke godt på behandling for GERD.
Med spastiske motilitetsforstyrrelser kan individer utvikle episoder med brystsmerter som kan være så alvorlige at de etterligner et hjerteinfarkt og får individene til å gå til legevakten. Årsaken til smertene med de spastiske spiserørsforstyrrelsene er uklar, selv om den ledende teorien er at det skyldes spasmer i spiserørsmusklene.
Odynofagi og globusfølelse. Enkelte vanskeligheter med å skille dysfagi fra odynofagi har allerede blitt diskutert, så vel som forskjellen mellom dysfagi og en globussensasjon.
Trakeo-øsofagus fistel. En lidelse som kan forveksles med dysfagi er en trakeo-øsofageal fistel. En trakeo-esophageal fistel er åpen kommunikasjon mellom spiserøret og luftrøret som ofte utvikler seg på grunn av kreft i spiserøret, men som også kan oppstå som en medfødt (medfødt) fødselsdefekt. Svelget mat kan provosere hoste som etterligner hosten på grunn av dysfunksjon av musklene i svelget som lar mat komme inn i strupehodet; men i tilfelle av en fistel, skyldes hosten at maten passerer fra spiserøret gjennom fistelen og inn i luftrøret.
drøvtyggingssyndrom. Drøvtyggingssyndrom er et syndrom der maten uanstrengt strømmer tilbake i munnen etter at et måltid er fullført. Det forekommer vanligvis hos yngre kvinner og kan tenkes å forveksles med dysfagi. Det er imidlertid ingen følelse av at mat setter seg fast etter svelging.
Gastroøsofageal reflukssykdom (GERD). Personer med mer alvorlig GERD kan få maten som reagerer fra magen til spiserøret eller munnen, spesielt når aktiviteter øker trykket i magen, for eksempel med hosting og bøying. Oppstøt kan også forekomme om natten mens personer med GERD sover, som hos de med svelgeforstyrrelser som har mat samle seg i spiserøret.
Hjertesykdom. De spastiske motilitetsforstyrrelsene som forårsaker dysfagi kan være assosiert med spontane brystsmerter, det vil si brystsmerter som ikke er forbundet med svelging. Til tross for tilstedeværelsen av dysfagi, må spontane brystsmerter alltid antas å skyldes hjertesykdom inntil hjertesykdom er utelukket som årsak til brystsmertene. Derfor er det viktig å teste nøye for hjertesykdom før man vurderer spiserøret som årsak til brystsmerter når en pasient med dysfagi klager over episoder med spontane brystsmerter.
Historien fra et individ med dysfagi gir ofte viktige ledetråder til den underliggende årsaken til dysfagien.
Karakteren til symptomet eller symptomene gir de viktigste ledetrådene til årsaken til dysfagi. Svelging som er vanskelig å sette i gang eller som fører til neseoppstøt, hoste eller kvelning, skyldes mest sannsynlig et oralt eller svelgproblem. Svelging som resulterer i følelsen av at mat setter seg fast i brystet (øsofagus), skyldes mest sannsynlig et spiserørsproblem.
Dysfagi som utvikler seg raskt over uker eller noen måneder antyder en ondartet svulst. Dysfagi for fast føde alene antyder en fysisk hindring for passasje av mat, mens dysfagi for både fast og flytende mat er mer sannsynlig å være forårsaket av en sykdom i den glatte muskulaturen i spiserøret. Intermitterende symptomer er også mer sannsynlig å være forårsaket av sykdommer i glatt muskulatur enn obstruksjon av spiserøret siden dysfunksjon av muskelen ofte er intermitterende.
Eksisterende sykdommer gir også ledetråder. De med sykdommer i skjelettmuskulatur (for eksempel polymyositt), hjernen (oftest hjerneslag) eller nervesystemet har større sannsynlighet for å ha dysfagi på grunnlag av dysfunksjon i orofaryngeal muskler og nerver. Personer med kollagen vaskulære sykdommer, for eksempel sklerodermi, har større sannsynlighet for å ha problemer med esophageal muskler, spesielt ineffektiv peristaltikk.
Pasienter med en historie med GERD er mer sannsynlig å ha esophageal strikturer som årsak til deres dysfagi, selv om omtrent 20% av pasientene med strikturer har minimale eller ingen symptomer på GERD før utbruddet av dysfagi. Det antas at refluks som oppstår om natten er mer skadelig for spiserøret. Det er også en høyere risiko for spiserørskreft blant personer med langvarig GERD.
Vekttap kan være et tegn på enten alvorlig dysfagi eller en ondartet svulst. Oftere enn å gå ned i vekt, beskriver folk en endring i spisemønsteret deres – mindre biter, ekstra tygging – som forlenger måltidene slik at de er den siste ved bordet til å spise ferdig. Dette sistnevnte mønsteret, hvis det er tilstede over en lengre periode, antyder en ikke-malign, relativt stabil eller sakte progressiv årsak til dysfagien. Episoder med brystsmerter som ikke skyldes hjertesykdom antyder muskelsykdommer i spiserøret. Fødsel og opphold i Sentral- eller Sør-Amerika er assosiert med Chagas sykdom.
Den fysiske undersøkelsen er av begrenset verdi når det gjelder å antyde årsaker til dysfagi. Abnormiteter ved den nevrologiske undersøkelsen tyder på nevrologiske eller muskelsykdommer. Ved å observere en individuell svelging kan man avgjøre om det er vanskeligheter med å starte svelging, et tegn på nevrologisk sykdom. Tumorer i nakken tyder på muligheten for kompresjon av svelget. Et luftrør som ikke kan flyttes fra side til side med hånden antyder en svulst lavere nede i brystet som har fanget luftrøret og muligens spiserøret. Observasjon av atrofi (redusert størrelse) eller fasikulering av tungen (fin skjelving) tyder også på sykdommer i nervesystemet eller skjelettmuskulaturen.
Endoskopi. Endoskopi innebærer innsetting av et langt (en meter), fleksibelt rør med et lys og kamera på enden gjennom munnen, svelget, spiserøret og inn i magen. Slimhinnen i svelget og spiserøret kan vurderes visuelt, og biopsier (små vevsbiter) kan tas for undersøkelse under mikroskop eller for bakterie- eller viruskulturer.
Endoskopi er et utmerket middel for å diagnostisere svulster, strikturer og Schatzkis ringer samt infeksjoner i spiserøret. Det er også veldig bra for å diagnostisere divertikuli i den midtre og nedre spiserøret, men dårlig for å diagnostisere divertikler i øvre spiserør (Zenkers divertikulum).
Det er mulig å observere abnormiteter ved esophageal muskelkontraksjon, men esophageal manometri er en test som er mye bedre egnet for å evaluere funksjonen til esophageal musklene. Resistance passing the endoscope through the lower esophageal sphincter combined with a lack of esophageal contractions is a fairly reliable sign of achalasia or Chagas disease (due to the inability of the lower esophageal sphincter to relax), but it is important when there is resistance to exclude the presence of a stricture or cancer which also can cause resistance. Finally, there is a characteristic appearance of the esophageal lining when infiltrated with eosinophils that strongly suggests the presence of eosinophilic esophagitis.
X-rays. There are two different types of X-rays that can be done to diagnose the cause of dysphagia. The barium swallow or esophagram is the simplest type. For the barium swallow, mouthfuls of barium are swallowed, and X-ray films are taken of the esophagus at several points in time while the bolus of barium traverses the esophagus. The barium swallow is excellent for diagnosing moderate-to-severe external compression, tumors, and strictures of the esophagus. Occasionally, however, Schatzki's rings can be missed.
Another type of X-ray study that can be done to evaluate swallowing is the video esophagram or video swallow, sometimes called a video-fluoroscopic swallowing study. For the video swallow, instead of several static X-ray images of the bolus traversing the esophagus, a video X-ray is taken. The video study can be reviewed frame by frame and is able to show much more than the barium swallow. This usually is not important for diagnosing tumors or strictures, which are well seen on barium swallow, but it is more effective for suggesting problems with the contraction of the muscles of the esophagus and pharynx (though esophageal manometry, discussed later, is still better for studying contraction), milder external compression of the esophagus, and Schatzki's rings. The video study can be extended to include the pharynx where it is the best method for demonstrating osteophytes, cricopharyngeal bars, and Zenker's diverticuli. A modified barium swallow is a version of the test evaluating the oropharyngeal phases of swallowing. A speech pathologist is usually involved with the evaluation to determine subtle sequence and phase abnormalities.
The video swallow also is excellent for diagnosing penetration of barium (the equivalent of food) into the larynx and trachea due to neurological and muscular problems of the pharynx that may be causing coughing or choking after swallowing food.
Esophageal manometry. Esophageal manometry, also known as esophageal motility testing, is a means to evaluate the function of pharyngeal and esophageal muscles. For manometry, a thin, flexible catheter is passed through the nose and pharynx and into the esophagus. The catheter is able to sense pressure at multiple locations along its length in both the pharynx and the esophagus. When the pharyngeal and esophageal muscles contract, they generate a pressure on the catheter which is sensed, measured and recorded from each location. The magnitude of the pressure at each pressure-sensing location and the timing of the increases in pressure at each location in relation to other locations give an accurate picture of how the muscles of the pharynx and esophagus are contracting.
The value of manometry is in diagnosing and differentiating among diseases of the muscle or the nerves controlling the muscles that result in muscle dysfunction of the pharynx and esophagus. Thus, it is useful for diagnosing the swallowing dysfunction caused by diseases of the brain, skeletal muscle of the pharynx, and smooth muscle of the esophagus.
Esophageal impedence. Esophageal impedence testing utilizes catheters similar to those used for esophageal manometry. Impedence testing, however, senses the flow of the bolus through the esophagus. Thus, it is possible to determine how well the bolus is traversing the esophagus and correlate the movement with concomitantly recorded esophageal pressures determined by manometry. (It also can be used to sense reflux of stomach contents into the esophagus among patients with GERD.) Multiple sites along the length of the esophagus can be tested to assess the movement of the bolus and presence of reflux, including how high up it extends.
Esophageal acid testing. Esophageal acid testing is not a test that directly diagnoses diseases of the esophagus. Rather, it is a method for determining whether or not there is reflux of acid from the stomach into the esophagus, a cause of the most common esophageal problem leading to dysphagia, esophageal stricture. For acid testing, a thin catheter is inserted through the nose, down the throat, and into the esophagus. At the tip of the catheter and placed just above the junction of the esophagus with the stomach is an acid-sensing probe. The catheter coming out of the nose passes back over the ear and down to the waist where it is attached to a recorder. Each time acid refluxes (regurgitates) from the stomach and into the esophagus it hits the probe, and the reflux of acid is recorded by the recorder. At the end of a prolonged period, usually 24 hours, the catheter is removed and the information from the recorder is downloaded into a computer for analysis. Most people have a small amount of reflux of acid, but individuals with GERD have more. Thus, acid testing can determine if GERD is likely to be the cause of the esophageal problem such as a stricture, as well as if treatment of GERD is adequate by showing the amount of acid that refluxes during treatment is normal.
An alternative method of esophageal acid testing uses a small capsule containing an acid-sensing probe that is attached to the esophageal lining just above the junction of the esophagus with the stomach. The capsule wirelessly transmits the presence of episodes of acid regurgitation to a receiver carried on the chest. The capsule records for two or three days and later is shed into the esophagus and passes out of the body in the stool.
Other tests The diagnosis of muscular dystrophies and metabolic myopathies usually involves a combination of tests including blood tests that can suggest muscle injury, electromyograms to determine if nerves and muscles are working normally, biopsies of muscles, and genetic testing.
The treatment of dysphagia varies and depends on the cause of the dysphagia. One option for supporting patients either transiently or long-term until the cause of the dysphagia resolves is a feeding tube. The tube for feeding may be passed nasally into the stomach or through the abdominal wall into the stomach or small intestine. Once oral feeding resumes, the tube can be removed.
Treatment for obstruction of the pharynx or esophagus requires removal of the obstruction.
Tumors usually are removed surgically although occasionally they can be removed endoscopically, totally or partially. Radiation therapy and chemotherapy also may be used particularly for malignant tumors of the pharynx and its surrounding tissues. If malignant tumors of the esophagus cannot be easily removed or the tumor has spread and survival will be limited, swallowing can be improved by placing stents within the esophagus across the area of obstruction. Occasionally, obstructing tumors can be dilated the same way as strictures. (See below.)
Strictures and Schatzki's rings usually are treated with endoscopic dilation, a procedure in which the narrowed area is stretched either by a long, semi-rigid tube passed through the mouth or a balloon that is blown up inside the esophagus.
The most common infiltrating disease causing dysphagia is eosinophilic esophagitis which usually is successfully treated with swallowed corticosteroids. The role of food allergy as a cause of eosinophilic esophagitis is debated; however, there are reports of using elimination diets to identify specific foods that are associated with allergy. Elimination of these foods has been reported to prevent or reverse the infiltration of the esophagus with eosinophils, particularly in children.
Diverticuli of the pharynx and esophagus usually are treated surgically by excising them. Occasionally they can be treated endoscopically. Cricopharyngeal bars are treated surgically by cutting the thickened muscle. Osteophytes also can be removed surgically.
Congenital abnormalities of the esophagus usually are treated surgically soon after birth so that oral feeding can resume.
As previously discussed, strokes are the most common disease of the brain to cause dysphagia. Dysphagia usually is at its worst immediately after the stroke, and often the dysphagia improves with time and even may disappear. If it does not disappear, swallowing is evaluated, usually with a video swallowing study. The exact abnormality of function can be defined and different maneuvers can be performed to see if they can counter the effects of the dysfunction. For example, in some patients it is possible to prevent aspiration of food by turning the head to the side when swallowing or by drinking thickened liquids (since thin liquids is the food most likely to be aspirated).
Tumors of the brain, in some cases, can be removed surgically; however, it is unlikely that surgery will reverse the dysphagia. Parkinson's disease and multiple sclerosis can be treated with drugs and may be useful in patients with dysphagia.
Achalasia is treated like a stricture of the esophagus with dilation, usually with a balloon. A second option is surgical treatment in which the muscle of the lower esophageal sphincter is cut (a myotomy) in order to reduce the pressure and obstruction caused by the non-relaxing sphincter. Drugs that relax the sphincter usually have little or a transient effect and are useful only when achalasia is mild.
An option for individuals who are at high risk for surgery or balloon dilation is injection of botulinin toxin into the sphincter. The toxin paralyzes the muscle of the sphincter and causes the pressure within the sphincter to decrease. The effects of botulinin toxin are transient, however, and repeated injections usually are necessary. It is best to treat achalasia early before the obstruction causes the esophagus to enlarge (dilate) which can lead to additional problems such as food collecting above the sphincter with regurgitation and aspiration.
In other spastic motility disorders, several drugs may be tried, including anti-cholinergic medications, peppermint, nitroglycerin, and calcium channel blockers, but the effectiveness of these drugs is not clear and studies with them are nonexistent or limited.
For patients with severe and uncontrollable symptoms of pain and/or dysphagia, a surgical procedure called a long myotomy occasionally is performed. A long myotomy is similar to the surgical treatment for achalasia but the cut in the muscle is extended up along the body of the esophagus for a variable distance in an attempt to reduce pressures and obstruction to the bolus.
There is no treatment for ineffective peristalsis, and individuals must change their eating habits. Fortunately, ineffective peristalsis infrequently causes severe dysphagia by itself. When moderate or severe dysphagia is associated with ineffective peristalsis it is important to be certain that there is no additional obstruction of the esophagus, for example, by a stricture due to GERD, that is adding to the effects of reduced muscle function and making dysphagia worse than the ineffective peristalsis alone. Most causes of obstruction can be treated.
There are effective drug therapies for polymyositis and myasthenia gravis that should also improve associated dysphagia. Treatment of the muscular dystrophies is primarily directed at preventing deformities of the joints that commonly occur and lead to immobility, but there are no therapies that affect the dysphagia. Corticosteroids and drugs that suppress immunity sometimes are used to treat some of the muscular dystrophies, but their effectiveness has not been demonstrated.
There is no treatment for the metabolic myopathies other than changes in lifestyle and diet.
Diseases that reduce the production of saliva can be treated with artificial saliva or over-the-counter and prescription drugs that stimulate the production of saliva.
There is no treatment for Alzheimer's disease.
With the exception of dysphagia caused by stroke for which there can be marked improvement, dysphagia from other causes is stable or progressive, and the prognosis depends on the underlying cause, its tendency to progress, the availability of therapy, and the response to therapy.
Recent developments in the diagnostic arena are beginning to bring new insights into esophageal function, specifically, high resolution and 3D manometry, and endoscopic ultrasound.
High resolution and 3D manometry
High resolution and 3D manometry are extensions of standard manometry that utilize similar catheters. The difference is that the pressure-sensing locations on the catheters are very close together and ring the catheter. Recording of pressures from so many locations gives an extremely detailed picture of how esophageal muscle is contracting. The primary value of these diagnostic procedures is that they "integrate" the activities of the esophagus so that the overall pattern of swallowing can be recognized, which is particularly important in complex motility disorders. In addition, their added detail allows the recognition of subtle abnormalities and hopefully will be able to help define the clinical importance of subtle abnormalities of muscle contraction associated with lesser degrees of dysphagia.
Endoscopic ultrasonography has been available for many years but has recently been applied to the evaluation of esophageal muscle diseases. Ultrasound uses sound waves to penetrate tissues. The sound waves are reflected by the tissues and structures they encounter, and, when analyzed, the reflections give information about the tissues and structures from which they are reflected. In the esophagus, endoscopic ultrasonography has been used to determine the extent of penetration of tumors into the esophageal wall and the presence of metastases to adjacent lymph nodes. More recently, endoscopic ultrasonography has been used to obtain a detailed look at the muscles of the esophagus. What has been found is that in some disorders, particularly the spastic motility disorders, the muscle of the esophagus is thickened. Moreover, thickening of the muscle sometimes can be recognized only by ultrasonography even when spastic abnormalities are not seen with manometry. The exact role of endoscopic ultrasonography has not yet been determined but is an exciting area for future research.
 krydre livet ditt med krydrede bøffelvinger
krydre livet ditt med krydrede bøffelvinger
 Rengjøringsprodukter kan øke risikoen for astma hos barn, finner studier
Rengjøringsprodukter kan øke risikoen for astma hos barn, finner studier
 Hvordan bruke psykologi for å slå ethvert SCD-tilbakeslag
Hvordan bruke psykologi for å slå ethvert SCD-tilbakeslag
 edderkoppbitt (svart enke og brun eneboer) Symptomer
edderkoppbitt (svart enke og brun eneboer) Symptomer
 Ciguatera-fiskforgiftning
Ciguatera-fiskforgiftning
 The 4 Pillar Approach – Få en sunn tarm for IBS
The 4 Pillar Approach – Få en sunn tarm for IBS
 Hvilket kosthold er best for fordøyelseshelsen din?
Når du hører ordet diett, tenker du kanskje mest på midjen din etter ferien, eller på den siste kjepphestdietten som går rundt på Facebook og alle glansbladene. Men har du noen gang vurdert slanking f
Hvilket kosthold er best for fordøyelseshelsen din?
Når du hører ordet diett, tenker du kanskje mest på midjen din etter ferien, eller på den siste kjepphestdietten som går rundt på Facebook og alle glansbladene. Men har du noen gang vurdert slanking f
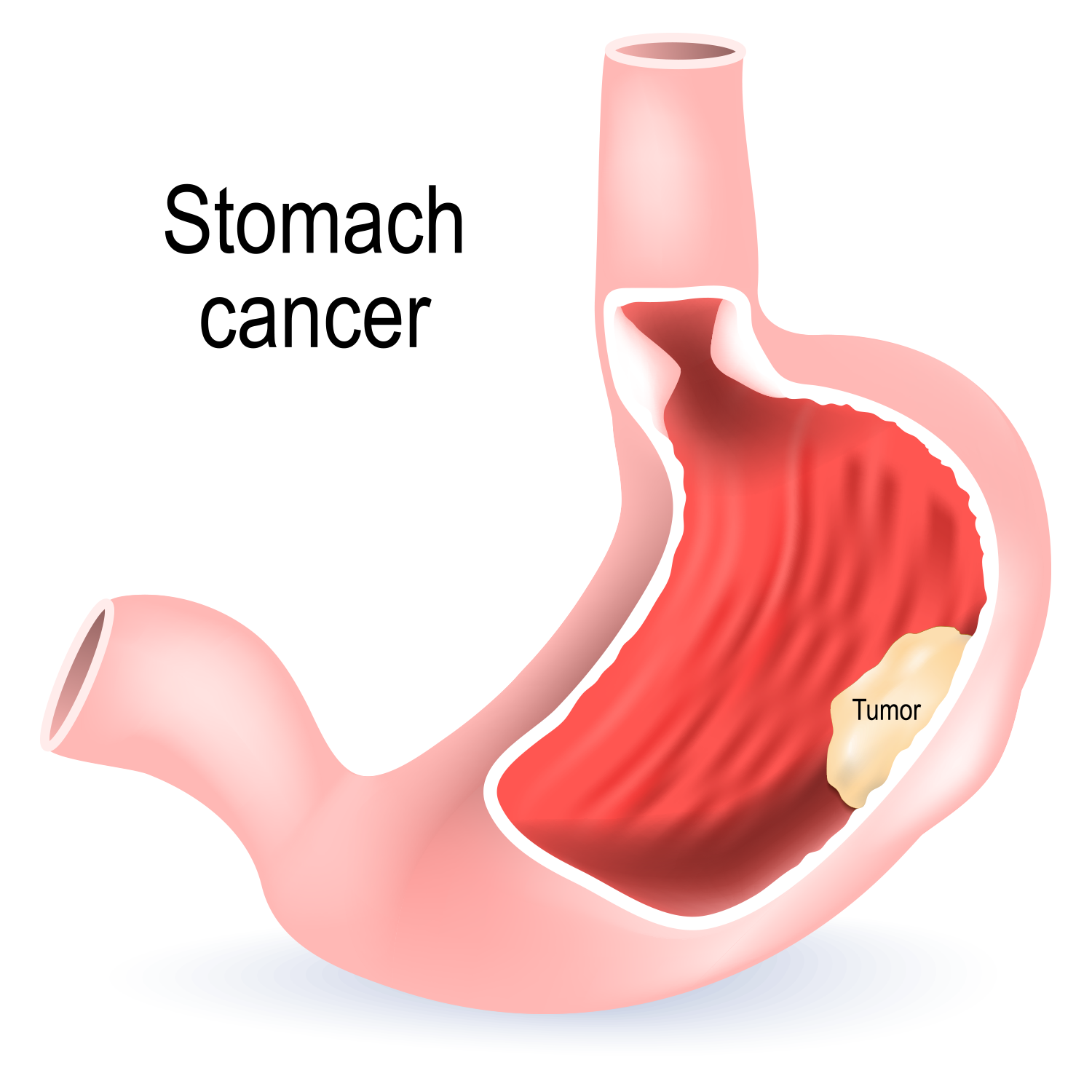 Beskytt familien din mot magekreft
For mange amerikanere bringer starten av november tanker om Thanksgiving. I hjertet av vår nasjonale høytid er takknemlighet for familie, venner og rikelig mat. Av denne grunn, i 2010, valgte det amer
Beskytt familien din mot magekreft
For mange amerikanere bringer starten av november tanker om Thanksgiving. I hjertet av vår nasjonale høytid er takknemlighet for familie, venner og rikelig mat. Av denne grunn, i 2010, valgte det amer
 SIBO julegaveveiledning
Å handle julegaver til noen med tynntarmsbakterieovervekst, irritabel tarmsyndrom eller noen av de andre tarmlidelsene kan virke overveldende. Vi har samlet tilbakemeldingene fra SIBO-pasienter selv s
SIBO julegaveveiledning
Å handle julegaver til noen med tynntarmsbakterieovervekst, irritabel tarmsyndrom eller noen av de andre tarmlidelsene kan virke overveldende. Vi har samlet tilbakemeldingene fra SIBO-pasienter selv s