 L'epatite, o infiammazione del fegato, il più delle volte è causata dai virus dell'epatite A, B e C.
L'epatite, o infiammazione del fegato, il più delle volte è causata dai virus dell'epatite A, B e C.
Epatite significa infiammazione del fegato. Molte malattie e condizioni possono causare infiammazioni del fegato, ad esempio droghe, alcol, sostanze chimiche e malattie autoimmuni. Molti virus, ad esempio il virus che causa la mononucleosi e il citomegalovirus, possono infiammare il fegato. La maggior parte dei virus, tuttavia, non attacca principalmente il fegato; il fegato è solo uno dei numerosi organi che colpiscono i virus. Quando la maggior parte dei medici parla di epatite virale, usa la definizione che significa epatite causata da alcuni virus specifici che attaccano principalmente il fegato e sono responsabili di circa la metà di tutta l'epatite umana. Esistono diversi virus dell'epatite; sono stati denominati tipi A, B, C, D, E, F (non confermati) e G. Man mano che la nostra conoscenza dei virus dell'epatite cresce, è probabile che questo elenco alfabetico si allunghi. I virus dell'epatite più comuni sono i tipi A, B e C. Il riferimento ai virus dell'epatite si presenta spesso in forma abbreviata (ad esempio, HAV, HBV, HCV rappresentano rispettivamente i virus dell'epatite A, B e C). questo articolo è su questi virus che causano la maggior parte dell'epatite virale umana.
I virus dell'epatite si replicano (si moltiplicano) principalmente nelle cellule del fegato. Ciò può impedire al fegato di svolgere le sue funzioni. Di seguito è riportato un elenco delle principali funzioni del fegato:
Quando il fegato è infiammato, non svolge bene queste funzioni, il che provoca molti dei sintomi, segni e problemi associati a qualsiasi tipo di epatite. Ogni tipo di epatite virale (AF) ha sia articoli che libri che descrivono i dettagli dell'infezione con quel virus specifico. Questo articolo è progettato per offrire al lettore una panoramica dei virus predominanti che causano l'epatite virale, i loro sintomi, diagnosi e trattamenti e dovrebbe aiutare il lettore a scegliere l'argomento o gli argomenti per informazioni più approfondite.

Il CDC divide le vaccinazioni di viaggio in tre categorie:1) di routine, 2) consigliate e 3) obbligatorie. L'unico vaccino classificato come "richiesto" dal Regolamento Sanitario Internazionale è la vaccinazione contro la febbre gialla per i viaggi in alcuni paesi dell'Africa subsahariana e del Sud America tropicale.
Le vaccinazioni "di routine" sono quelle che vengono normalmente somministrate, di solito durante l'infanzia, negli Stati Uniti. Questi includono le vaccinazioni contro:
 Esistono diversi tipi di epatite virale, le più comuni delle quali sono l'epatite A, B e C.
Esistono diversi tipi di epatite virale, le più comuni delle quali sono l'epatite A, B e C.
Sebbene i tipi più comuni di epatite virale siano HAV, HBV e HCV, alcuni medici avevano precedentemente considerato le fasi acute e croniche delle infezioni epatiche come "tipi" di epatite virale. L'HAV era considerata un'epatite virale acuta perché le infezioni da HAV raramente causavano danni permanenti al fegato che portavano a insufficienza epatica (fegato). HBV e HCV hanno prodotto epatite virale cronica. Tuttavia, questi termini sono obsoleti e attualmente non sono usati così frequentemente perché tutti i virus che causano l'epatite possono presentare sintomi di fase acuta (vedere i sintomi di seguito). Le tecniche di prevenzione e le vaccinazioni hanno notevolmente ridotto l'attuale incidenza delle comuni infezioni da epatite virale; tuttavia, rimane una popolazione di circa 1-2 milioni di persone negli Stati Uniti con HBV cronico e circa 3,5 milioni con HCV cronico secondo il CDC. Le statistiche sono incomplete per determinare quante nuove infezioni si verificano ogni anno; il CDC ha documentato le infezioni, ma poi continua a stimare i numeri effettivi stimando ulteriormente il numero di infezioni non segnalate (vedere le sezioni seguenti e il riferimento 1).
Nel 2016 sono stati segnalati al CDC 2.007 nuovi casi di HAV. L'epatite causata da HAV è una malattia acuta (epatite virale acuta) che non diventa mai cronica. Un tempo, l'epatite A veniva definita "epatite infettiva" perché poteva diffondersi facilmente da persona a persona come altre infezioni virali. L'infezione da virus dell'epatite A può essere trasmessa attraverso l'ingestione di cibo o acqua, soprattutto laddove condizioni non igieniche consentono all'acqua o al cibo di essere contaminati da rifiuti umani contenenti epatite A (la modalità di trasmissione oro-fecale). L'epatite A si diffonde tipicamente tra i membri della famiglia e i contatti stretti attraverso il passaggio delle secrezioni orali (baci intimi) o delle feci (scarso lavaggio delle mani). È anche comune che l'infezione si diffonda ai clienti nei ristoranti e tra i bambini e i lavoratori degli asili nido se non si osservano il lavaggio delle mani e le precauzioni sanitarie.
Ci sono stati 3.218 nuovi casi di infezione da HBV stimati dal CDC nel 2016 e più di 1.698 persone sono morte a causa delle conseguenze dell'infezione cronica da epatite B negli Stati Uniti secondo il CDC. L'epatite da HBV era un tempo chiamata "epatite da siero", perché si pensava che l'unico modo in cui l'HBV potesse diffondersi fosse attraverso il sangue o il siero (la porzione liquida del sangue) contenente il virus. È ormai noto che l'HBV può diffondersi per contatto sessuale, trasferimento di sangue o siero attraverso aghi condivisi nei tossicodipendenti, punture accidentali con aghi contaminati da sangue infetto, trasfusioni di sangue, emodialisi e da madri infette ai loro neonati. L'infezione può anche essere diffusa tatuando, piercing e condividendo rasoi e spazzolini da denti (se c'è contaminazione con sangue infetto). Circa il 5-10% dei pazienti con epatite da HBV sviluppa un'infezione cronica da HBV (infezione che dura da almeno sei mesi e spesso da anni a decenni) e può infettare altri finché rimangono infetti. I pazienti con infezione cronica da HBV sono anche a rischio di sviluppare cirrosi, insufficienza epatica e cancro al fegato. Si stima che ci siano 2,2 milioni di persone negli Stati Uniti e 2 miliardi di persone nel mondo che soffrono di infezioni croniche da HBV.
Il CDC ha riferito che nel 2016 sono stati segnalati 2.967 nuovi casi di epatite C. Il CDC riferisce che il numero effettivo di casi acuti è stimato a 13,9 volte il numero di casi segnalati in un anno, quindi si stima che ci fossero effettivamente 41.200 casi di epatite C acuta verificatisi nel 2016. L'epatite da HCV era precedentemente denominata "epatite non A, non B", perché il virus causale non era stato identificato, ma era noto che non era né HAV né HBV. L'HCV di solito viene diffuso da aghi condivisi tra tossicodipendenti, trasfusioni di sangue, emodialisi e punture di aghi. Circa il 75%-90% dell'epatite associata a trasfusione è causata da HCV. La trasmissione del virus per contatto sessuale è stata segnalata ma è considerata rara. Si stima che dal 75% all'85% dei pazienti con infezione acuta da HCV sviluppi un'infezione cronica. I pazienti con infezione cronica da HCV possono continuare a infettare gli altri. I pazienti con infezione cronica da HCV sono a rischio di sviluppare cirrosi, insufficienza epatica e cancro al fegato. Si stima che negli Stati Uniti ci siano circa 3,5 milioni di persone con infezione cronica da HCV
Esistono anche tipi di epatite virale D, E e G. Il più importante di questi attualmente è il virus dell'epatite D (HDV), noto anche come virus o agente delta. È un piccolo virus che richiede un'infezione concomitante da HBV per sopravvivere. L'HDV non può sopravvivere da solo perché richiede una proteina prodotta dall'HBV (la proteina dell'involucro, chiamata anche antigene di superficie) per consentirgli di infettare le cellule del fegato. I modi in cui l'HDV si diffonde sono attraverso aghi condivisi tra tossicodipendenti, sangue contaminato e contatto sessuale; essenzialmente allo stesso modo di HBV.
Gli individui che hanno già un'infezione cronica da HBV possono contrarre l'infezione da HDV nello stesso momento in cui acquisiscono l'infezione da HBV o in un secondo momento. Quelli con epatite cronica dovuta a HBV e HDV sviluppano rapidamente la cirrosi (gravi cicatrici epatiche). Inoltre, la combinazione di infezione da virus HDV e HBV è molto difficile da trattare.
Il virus dell'epatite E (HEV) è simile all'HAV in termini di malattia e si verifica principalmente in Asia, dove viene trasmesso dall'acqua contaminata.
Il virus dell'epatite G (HGV, chiamato anche GBV-C) è stato recentemente scoperto e assomiglia all'HCV, ma più da vicino, ai flavivirus. Il virus e i suoi effetti sono oggetto di studio e il suo ruolo nel causare malattie negli esseri umani non è chiaro.
Le persone più a rischio di sviluppare l'epatite virale sono:
 I viaggiatori verso paesi con alti tassi di infezione e gli abitanti di tali paesi sono a maggior rischio di sviluppare l'epatite A.
I viaggiatori verso paesi con alti tassi di infezione e gli abitanti di tali paesi sono a maggior rischio di sviluppare l'epatite A.
La trasfusione di sangue, un tempo un mezzo comune per diffondere l'epatite virale, ora è una rara causa di epatite. Si ritiene generalmente che l'epatite virale sia fino a 10 volte più comune tra gli individui socioeconomici inferiori e scarsamente istruiti. Circa un terzo di tutti i casi di epatite proviene da una fonte sconosciuta o non identificabile. Ciò significa che una persona non deve appartenere a un gruppo ad alto rischio per essere infettata da un virus dell'epatite. Nei paesi con scarse condizioni igienico-sanitarie, la contaminazione di cibo e acqua con HAV aumenta il rischio. Alcuni asili nido possono essere contaminati da HAV, quindi i bambini in tali centri sono a maggior rischio di infezioni da HAV.
 Se l'infezione diventa cronica come nel caso dell'epatite B e C, cioè l'infezione dura più di mesi , possono iniziare i sintomi e i segni della malattia epatica cronica.
Se l'infezione diventa cronica come nel caso dell'epatite B e C, cioè l'infezione dura più di mesi , possono iniziare i sintomi e i segni della malattia epatica cronica.
Il periodo di tempo tra l'esposizione all'epatite e l'inizio della malattia è chiamato periodo di incubazione. Il periodo di incubazione varia a seconda del virus dell'epatite specifico. Il virus dell'epatite A ha un periodo di incubazione di circa 15-45 giorni; Virus dell'epatite B da 45 a 160 giorni e virus dell'epatite C da circa 2 settimane a 6 mesi.
Molti pazienti infetti da HAV, HBV e HCV hanno pochi o nessun sintomo di malattia. Per coloro che sviluppano sintomi di epatite virale, i più comuni sono sintomi simil-influenzali tra cui:
I sintomi meno comuni includono:
Raramente, gli individui con infezioni acute da HAV e HBV sviluppano una grave infiammazione e il fegato non riesce (epatite fulminante acuta). Questi pazienti sono estremamente malati con i sintomi dell'epatite acuta già descritti e gli ulteriori problemi di confusione o coma (dovuti alla mancata disintossicazione delle sostanze chimiche da parte del fegato), nonché lividi o sanguinamento (a causa della mancanza di fattori di coagulazione del sangue). Infatti, fino all'80% delle persone con epatite fulminante acuta può morire in pochi giorni o settimane; pertanto, è una fortuna che l'epatite fulminante acuta sia rara. Ad esempio, meno dello 0,5% degli adulti con infezione acuta da HBV svilupperà epatite fulminante acuta. Questo è ancora meno comune con l'HCV da solo, anche se diventa più frequente quando sono presenti sia l'HBV che l'HCV insieme.
 L'epatite cronica può portare allo sviluppo nel tempo di cicatrici epatiche estese (cirrosi).
L'epatite cronica può portare allo sviluppo nel tempo di cicatrici epatiche estese (cirrosi).
I pazienti infetti da HBV e HCV possono sviluppare epatite cronica. I medici definiscono l'epatite cronica come un'epatite che dura più di 6 mesi. Nell'epatite cronica, i virus vivono e si moltiplicano nel fegato per anni o decenni. Per ragioni sconosciute, il sistema immunitario di questi pazienti non è in grado di sradicare i virus e i virus causano un'infiammazione cronica del fegato. L'epatite cronica può portare allo sviluppo nel tempo di cicatrici epatiche estese (cirrosi), insufficienza epatica e cancro al fegato. L'insufficienza epatica da infezione cronica da epatite C è la ragione più comune per il trapianto di fegato negli Stati Uniti I pazienti con epatite virale cronica possono trasmettere l'infezione ad altri con sangue o fluidi corporei (ad esempio, condivisione di aghi, sessualmente e raramente tramite donazione di organi) come così come raramente per trasmissione da madre a neonato.
 Se sospettata, l'epatite virale di tutti i tipi può essere facilmente diagnosticata mediante esami del sangue.
Se sospettata, l'epatite virale di tutti i tipi può essere facilmente diagnosticata mediante esami del sangue.
La diagnosi di epatite virale si basa sui sintomi e sui reperti fisici, nonché sugli esami del sangue per gli enzimi epatici, gli anticorpi virali e il materiale genetico virale.
La diagnosi di epatite virale acuta è spesso facile, ma la diagnosi di epatite cronica può essere difficile. Quando un paziente riporta sintomi di affaticamento, nausea, dolore addominale, inscurimento delle urine e poi sviluppa ittero, la diagnosi di epatite virale acuta è probabile e può essere confermata da esami del sangue. D'altra parte, i pazienti con epatite cronica dovuta a HBV e HCV spesso non hanno sintomi o solo sintomi lievi non specifici come l'affaticamento cronico. Tipicamente, questi pazienti non hanno ittero fino a quando il danno epatico non è molto avanzato. Pertanto, questi pazienti possono rimanere non diagnosticati per anni o decenni.
Esistono tre tipi di esami del sangue per valutare i pazienti con epatite:enzimi epatici, anticorpi contro i virus dell'epatite e proteine virali o materiale genetico (DNA o RNA virale).
Enzimi epatici :Tra gli esami del sangue più sensibili e ampiamente utilizzati per valutare i pazienti con epatite ci sono gli enzimi epatici, chiamati aminotransferasi. Includono l'aspartato aminotransferasi (AST o SGOT) e l'alanina aminotransferasi (ALT o SGPT). Questi enzimi normalmente sono contenuti all'interno delle cellule del fegato. Se il fegato è danneggiato (come nell'epatite virale), le cellule del fegato riversano gli enzimi nel sangue, aumentando i livelli di enzimi nel sangue e segnalando che il fegato è danneggiato.
L'intervallo normale di valori per AST è da 5 a 40 unità per litro di siero (la parte liquida del sangue) mentre l'intervallo normale di valori per ALT è da 7 a 56 unità per litro di siero. (Questi livelli normali possono variare leggermente a seconda del laboratorio.) I pazienti con epatite virale acuta (ad esempio, dovuta a HAV o HBV) possono sviluppare livelli di AST e ALT molto elevati, a volte nell'ordine di migliaia di unità per litro. Questi livelli elevati di AST e ALT diventeranno normali in diverse settimane o mesi quando i pazienti si riprenderanno completamente dalla loro epatite acuta. Al contrario, i pazienti con infezione cronica da HBV e HCV hanno in genere solo livelli di AST e ALT leggermente elevati, ma queste anomalie possono durare anni o decenni. Poiché la maggior parte dei pazienti con epatite cronica è asintomatica (nessun ittero o nausea), i loro enzimi epatici lievemente anormali vengono spesso riscontrati inaspettatamente negli esami del sangue di routine durante gli esami fisici annuali o le visite mediche assicurative.
Livelli ematici elevati di AST e ALT significano solo che il fegato è infiammato e l'aumento può essere causato da molti agenti diversi dai virus dell'epatite, come farmaci, alcol, batteri, funghi, ecc. Al fine di dimostrare che un virus dell'epatite è responsabile per i prospetti, il sangue deve essere testato per gli anticorpi contro ciascuno dei virus dell'epatite e per il loro materiale genetico.
Anticorpi virali :Gli anticorpi sono proteine prodotte dai globuli bianchi che attaccano gli invasori come batteri e virus. Gli anticorpi contro i virus dell'epatite A, B e C di solito possono essere rilevati nel sangue entro poche settimane dall'infezione e gli anticorpi rimangono rilevabili nel sangue per decenni successivi. Gli esami del sangue per gli anticorpi possono essere utili nella diagnosi dell'epatite virale acuta e cronica.
Nell'epatite virale acuta, gli anticorpi non solo aiutano a sradicare il virus, ma proteggono anche il paziente da future infezioni dallo stesso virus, cioè il paziente sviluppa l'immunità. Nell'epatite cronica, tuttavia, gli anticorpi e il resto del sistema immunitario non sono in grado di eradicare il virus. I virus continuano a moltiplicarsi e vengono rilasciati dalle cellule del fegato nel sangue dove la loro presenza può essere determinata misurando le proteine virali e il materiale genetico. Pertanto, nell'epatite cronica, nel sangue possono essere rilevati sia gli anticorpi contro i virus che le proteine virali e il materiale genetico.
Esempi di test per gli anticorpi virali sono:
Proteine virali e materiale genetico :Esempi di test per proteine virali e materiale genetico sono:
Altri test :L'ostruzione dei dotti biliari, dovuta a calcoli biliari o cancro, occasionalmente può simulare un'epatite virale acuta. Il test a ultrasuoni può essere utilizzato per escludere la possibilità di calcoli biliari o cancro.
 Non è necessario alcun trattamento per l'epatite A poiché l'infezione si risolve quasi sempre da sola. La nausea è comune, anche se transitoria, ed è importante rimanere idratati.
Non è necessario alcun trattamento per l'epatite A poiché l'infezione si risolve quasi sempre da sola. La nausea è comune, anche se transitoria, ed è importante rimanere idratati.
Il trattamento dell'epatite virale acuta e dell'epatite virale cronica è diverso. Il trattamento dell'epatite virale acuta prevede il riposo, l'alleviamento dei sintomi e il mantenimento di un'adeguata assunzione di liquidi. Il trattamento dell'epatite virale cronica prevede l'assunzione di farmaci per eradicare il virus e l'adozione di misure per prevenire ulteriori danni al fegato.
Nei pazienti con epatite virale acuta, il trattamento iniziale consiste nell'alleviare i sintomi di nausea, vomito e dolore addominale (terapia di supporto). Occorre prestare particolare attenzione ai farmaci o ai composti, che possono avere effetti avversi nei pazienti con funzionalità epatica anormale (ad esempio paracetamolo [Tylenol e altri], alcol, ecc.). Dovrebbero essere somministrati solo quei farmaci che sono considerati necessari poiché il fegato compromesso non è in grado di eliminare i farmaci normalmente e i farmaci possono accumularsi nel sangue e raggiungere livelli di tossicità. Inoltre si evitano sedativi e "tranquillanti" perché possono accentuare gli effetti dell'insufficienza epatica sul cervello e causare letargia e coma. Il paziente deve astenersi dal bere alcolici poiché l'alcol è tossico per il fegato. Occasionalmente è necessario fornire liquidi per via endovenosa per prevenire la disidratazione causata dal vomito. I pazienti con grave nausea e/o vomito potrebbero dover essere ricoverati in ospedale per il trattamento e la somministrazione di liquidi per via endovenosa.
L'HBV acuto non viene trattato con farmaci antivirali. L'HCV acuto, sebbene raramente diagnosticato, può essere trattato con molti dei farmaci usati per il trattamento dell'HCV cronico. Il trattamento dell'HCV è raccomandato principalmente per l'80% dei pazienti che non eradicano precocemente il virus. Il trattamento porta all'eliminazione del virus nella maggior parte dei pazienti.
Il trattamento dell'infezione cronica da epatite B ed epatite C di solito comporta farmaci o combinazioni di farmaci per eradicare il virus. I medici ritengono che in pazienti opportunamente selezionati, l'eradicazione riuscita dei virus possa fermare il danno progressivo al fegato e prevenire lo sviluppo di cirrosi, insufficienza epatica e cancro al fegato. L'alcol aggrava il danno epatico nell'epatite cronica e può causare una progressione più rapida alla cirrosi. Pertanto, i pazienti con epatite cronica dovrebbero smettere di bere alcolici. Anche il fumo di sigaretta può aggravare la malattia del fegato e dovrebbe essere interrotto.
I farmaci per l'infezione cronica da epatite C includono:
I farmaci per l'infezione cronica da epatite B includono:
A causa della costante ricerca e sviluppo di nuovi agenti antivirali, è probabile che l'attuale elenco di farmaci per le infezioni da epatite cronica B e C cambi ogni anno. Molti di quei farmaci attualmente disponibili vengono usati raramente a causa di alternative più nuove, più sicure e più efficaci.
Le decisioni relative al trattamento dell'epatite cronica possono essere complesse e dovrebbero essere dirette da gastroenterologi, epatologi (medici appositamente formati nel trattamento delle malattie del fegato) o specialisti in malattie infettive per diversi motivi, tra cui:
Inoltre, ricerche recenti hanno dimostrato che una combinazione di alcuni farmaci antivirali determina una cura (clearance virale) in molti pazienti con epatite cronica C. Sono in attesa di ulteriori studi e l'approvazione della FDA.
Il trattamento dell'epatite fulminante acuta deve essere effettuato in centri che possono eseguire il trapianto di fegato poiché l'epatite fulminante acuta ha un'elevata mortalità (circa l'80%) senza trapianto di fegato.
La prevenzione dell'epatite prevede misure per evitare l'esposizione ai virus, utilizzando immunoglobuline in caso di esposizione e vaccini. La somministrazione di immunoglobuline è chiamata protezione passiva perché al paziente vengono somministrati anticorpi di pazienti che hanno avuto epatite virale. La vaccinazione è chiamata protezione attiva perché vengono somministrati virus uccisi o componenti non infettivi dei virus per stimolare l'organismo a produrre i propri anticorpi.
La prevenzione dell'epatite virale, come qualsiasi altra malattia, è preferibile alla dipendenza dal trattamento. Prendere precauzioni per prevenire l'esposizione al sangue di un altro individuo (esposizione ad aghi sporchi), allo sperma (sesso non protetto) e ad altre secrezioni corporee e rifiuti (feci, vomito) aiuterà a prevenire la diffusione di tutti questi virus.
Le immunoglobuline sieriche (ISG) sono siero umano che contiene anticorpi contro l'epatite A. L'ISG può essere somministrato per prevenire l'infezione in soggetti che sono stati esposti all'epatite A. L'ISG agisce immediatamente dopo la somministrazione e la durata della protezione è di diversi mesi. L'ISG di solito viene somministrato ai viaggiatori in regioni del mondo dove ci sono alti tassi di infezione da epatite A e ai contatti stretti o familiari di pazienti con infezione da epatite A. ISG è sicuro con pochi effetti collaterali.
Hepatitis B immune globulin or HBIG (BayHep B), is human serum that contains antibodies to hepatitis B. HBIG is made from plasma (a blood product) that is known to contain a high concentration of antibodies to the hepatitis B surface antigen. If given within 10 days of exposure to the virus, HBIG almost always is successful in preventing infection. Even if given a bit later, however, HBIG may lessen the severity of HBV infection. The protection against hepatitis B lasts for about three weeks after the HBIG is given. HBIG also is given at birth to infants born to mothers known to have hepatitis B infection. In addition, HBIG is given to individuals exposed to HBV because of sexual contact or to healthcare workers accidentally stuck by a needle known to be contaminated with blood from an infected person.
Two hepatitis A vaccines are available in the US, hepatitis A vaccine (Havrix, Vaqta). Both contain inactive (killed) hepatitis A virus. For adults, two doses of the vaccine are recommended. After the first dose, protective antibodies develop in 70% of vaccine recipients within 2 weeks, and almost 100% of recipients by 4 weeks. After two doses of the hepatitis A vaccine, immunity against hepatitis A infection is believed to last for many years.
Individuals at increased risk for acquiring hepatitis A and individuals with chronic liver disease (for example, cirrhosis or chronic hepatitis C) should be vaccinated. Although individuals with chronic liver disease are not at increased risk for acquiring hepatitis A, they can develop serious (sometimes fatal) liver failure if they become infected with hepatitis A and, thus, they should be vaccinated.
Individuals at increased risk of acquiring hepatitis A are:
Some local health authorities or private companies may require hepatitis A vaccination for food handlers.
Because protective antibodies take weeks to develop, travelers to countries where infection with hepatitis A is common should be vaccinated at least 4 weeks before departure. The Centers for Disease Control (CDC) recommends that immunoglobulin be given in addition to vaccination if departure is prior to 4 weeks. Immunoglobulin provides quicker protection than the vaccines, but the protection is short-lived.
For active vaccination, a harmless hepatitis B antigen is given to stimulate the body's immune system to produce protective antibodies against the surface antigen of hepatitis B. Vaccines that are currently available in the U.S. are made (synthesized) using recombinant DNA technology (joining DNA segments). These recombinant hepatitis B vaccines, hepatitis B vaccine (Energix-B and Recombivax-HB) are constructed to contain only that part of the surface antigen that is very potent in stimulating the immune system to produce antibodies. The vaccine contains no viral component other than the surface antigen, and therefore, cannot cause HBV infections. Hepatitis B vaccines should be given in three doses with the second dose 1 to 2 months after the first dose, and the third dose 4 to 6 months after the first dose. For the best results, the vaccinations should be given in the deltoid (shoulder) muscles and not in the buttocks.
Hepatitis B vaccines are 90% effective in healthy adults and 95% in infants, children, and adolescents. Five percent of vaccinated individuals will fail to develop the necessary antibodies for immunity after the three doses. Patients with weakened immunity (such as HIV infection), older patients, and patients undergoing kidney hemodialysis are more likely to fail to respond to the vaccines.
Hepatitis B vaccine is recommended for:
All pregnant women should have a blood test for the antibody to hepatitis B virus surface antigen. Women who test positive for hepatitis B virus (positive hepatitis B surface antigen) risk transmitting the virus to their infants during labor, and, therefore, infants born to mothers with hepatitis B infection should receive HBIG in addition to hepatitis B vaccine at birth. The reason for giving both immunoglobulin and vaccine is that even though hepatitis B vaccine can offer long lasting, active immunity, immunity takes weeks or months to develop. Until active immunity develops, the short-lived, passive antibodies from the HBIG protect the infant.
Unvaccinated individuals exposed to materials infected with hepatitis B (such as healthcare workers stuck by a contaminated needle) will need HBIG in addition to hepatitis B vaccine for the same reason as infants born to mothers with hepatitis B infection.
There is currently no vaccine for hepatitis C. Development of such a vaccine is difficult due to the six different forms (genotypes) of hepatitis C. No vaccine for hepatitis D is available. However, HBV vaccine can prevent an individual not infected with HBV from contracting hepatitis D because hepatitis D virus requires live HBV to replicate in the body.
The prognosis of viral hepatitis for most patients is good; however, this prognosis varies somewhat depending on the infecting virus. For example, those patients who develop chronic hepatitis have a worse prognosis because of the potential to develop cirrhosis, liver failure, liver cancer (hepatocellular carcinoma), and occasionally death. Symptoms of viral hepatitis such as fatigue, poor appetite, nausea, and jaundice usually subside in several weeks to months, without any specific treatment. In fact, virtually all patients with acute infection with HAV and most adults (greater than 95%) with acute HBV recover completely. Complete recovery from viral hepatitis means that:
Unfortunately, not all patients with viral hepatitis recover completely. Five to 10 percent of patients with acute HBV infection and about 75% to 80% of patients with acute HCV infection develop chronic hepatitis. Patients (about 0.5% to 1%) that develop fulminant hepatitis have about an 80% fatality rate. Chronic HCV infections are the leading cause for liver transplants.
Because the liver works to detoxify substances, this task is compromised during acute and chronic viral hepatitis infections. Consequently, avoiding items that may stress the compromised livers function (for example, alcohol, smoking, taking drugs that require liver processing) should be strongly considered by the patient to improve their prognosis.
 Sintomi di emorragia interna
Sintomi di emorragia interna
 È la sindrome dell'intestino irritabile?
È la sindrome dell'intestino irritabile?
 Trattamenti a basso contenuto di FODMAP
Trattamenti a basso contenuto di FODMAP
 Alimenti di butirrato:benefici del butirrato e quali alimenti contengono butirrato
Alimenti di butirrato:benefici del butirrato e quali alimenti contengono butirrato
 Gli alimenti fermentati aiutano i probiotici a fornire benefici per la salute dell'intestino
Gli alimenti fermentati aiutano i probiotici a fornire benefici per la salute dell'intestino
 Febbre tifoide
Febbre tifoide
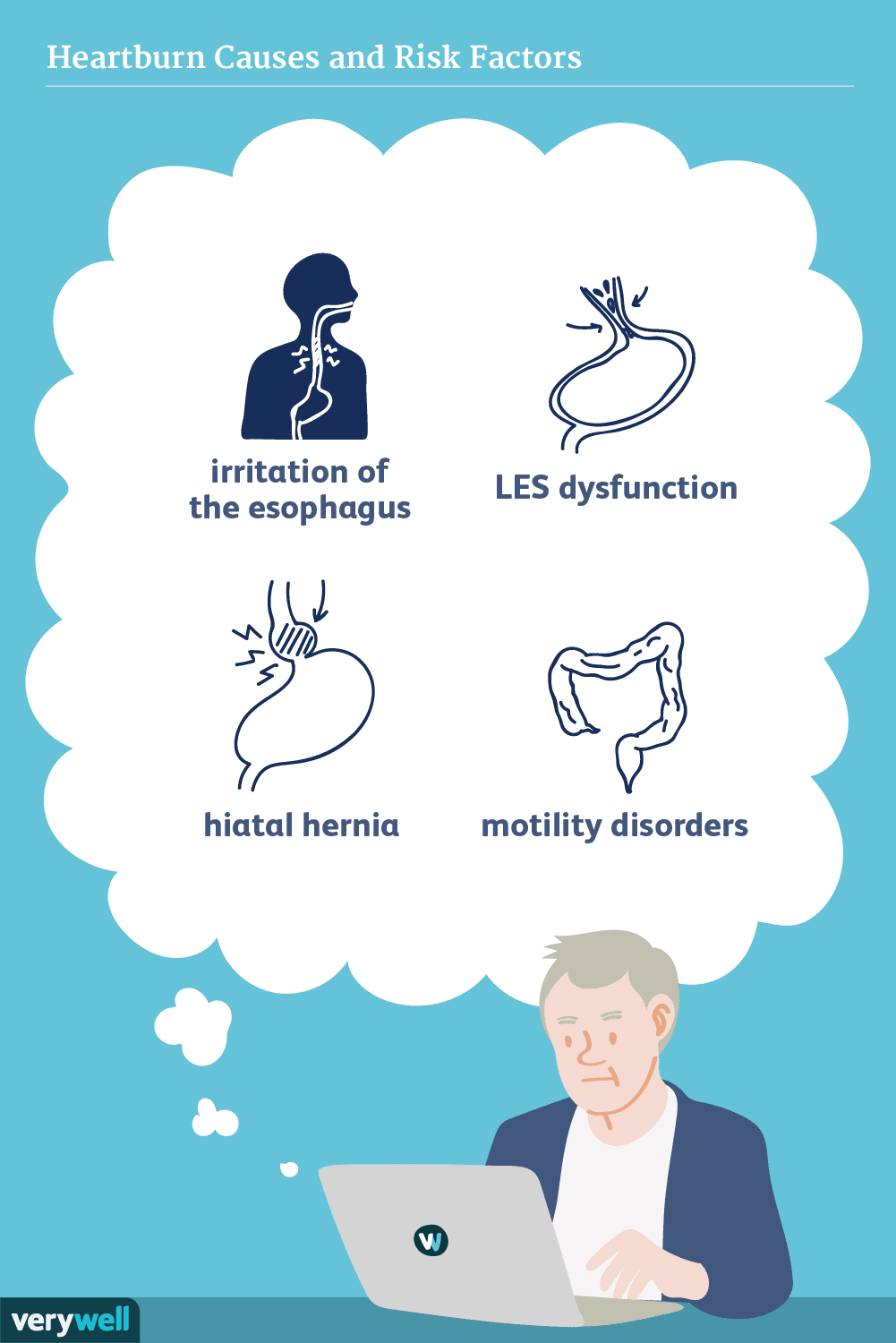 Cause e fattori di rischio del bruciore di stomaco
Il bruciore di stomaco può essere causato in diversi modi. Comprendendo le cause più comuni del bruciore di stomaco, puoi apportare modifiche al tuo stile di vita e alla tua dieta che fanno anche part
Cause e fattori di rischio del bruciore di stomaco
Il bruciore di stomaco può essere causato in diversi modi. Comprendendo le cause più comuni del bruciore di stomaco, puoi apportare modifiche al tuo stile di vita e alla tua dieta che fanno anche part
 Che cos'è un vaccino contro il cancro?
Anche se non abbiamo un vaccino in grado di prevenire direttamente il cancro, ci sono vaccini in uso (e altri in fase di sviluppo) che possono sia prevenire determinate cause di cancro che curare la m
Che cos'è un vaccino contro il cancro?
Anche se non abbiamo un vaccino in grado di prevenire direttamente il cancro, ci sono vaccini in uso (e altri in fase di sviluppo) che possono sia prevenire determinate cause di cancro che curare la m
 Che cos'è la colecistectomia transvaginale?
Cosè la colecistectomia transvaginale? La colecistectomia transvaginale è un intervento chirurgico in cui la cistifellea viene rimossa attraverso la vagina. La colecistectomia transvaginale è un
Che cos'è la colecistectomia transvaginale?
Cosè la colecistectomia transvaginale? La colecistectomia transvaginale è un intervento chirurgico in cui la cistifellea viene rimossa attraverso la vagina. La colecistectomia transvaginale è un