 Hepatitis oder Leberentzündung wird meistens durch die Viren Hepatitis A, B und C verursacht.
Hepatitis oder Leberentzündung wird meistens durch die Viren Hepatitis A, B und C verursacht.
Hepatitis bedeutet Leberentzündung. Viele Krankheiten und Zustände können eine Leberentzündung verursachen, zum Beispiel Drogen, Alkohol, Chemikalien und Autoimmunerkrankungen. Viele Viren, zum Beispiel das Virus, das Mononukleose verursacht, und das Zytomegalievirus, können die Leber entzünden. Die meisten Viren greifen jedoch nicht primär die Leber an; Die Leber ist nur eines von mehreren Organen, die von den Viren befallen werden. Wenn die meisten Ärzte von viraler Hepatitis sprechen, verwenden sie die Definition, die Hepatitis bedeutet, die durch einige spezifische Viren verursacht wird, die hauptsächlich die Leber angreifen und für etwa die Hälfte aller menschlichen Hepatitis verantwortlich sind. Es gibt mehrere Hepatitisviren; Sie wurden als Typen A, B, C, D, E, F (nicht bestätigt) und G bezeichnet. Da unser Wissen über Hepatitisviren wächst, wird diese alphabetische Liste wahrscheinlich länger werden. Die häufigsten Hepatitisviren sind die Typen A, B und C. Die Bezugnahme auf die Hepatitisviren erfolgt häufig in abgekürzter Form (z. B. stehen HAV, HBV, HCV für die Hepatitisviren A, B bzw. C). Dieser Artikel befasst sich mit diesen Viren, die den Großteil der Virushepatitis beim Menschen verursachen.
Hepatitis-Viren replizieren (vermehren) sich hauptsächlich in den Leberzellen. Dies kann dazu führen, dass die Leber ihre Funktionen nicht mehr erfüllen kann. Das Folgende ist eine Liste der Hauptfunktionen der Leber:
Wenn die Leber entzündet ist, erfüllt sie diese Funktionen nicht gut, was viele der Symptome, Anzeichen und Probleme mit sich bringt, die mit jeder Art von Hepatitis verbunden sind. Jeder Hepatitis-Virustyp (A-F) hat sowohl Artikel als auch Bücher, die die Einzelheiten der Infektion mit diesem spezifischen Virus beschreiben. Dieser Artikel soll dem Leser einen Überblick über die vorherrschenden Viren, die Virushepatitis verursachen, ihre Symptome, Diagnose und Behandlungen geben und dem Leser helfen, das/die Thema(s) für tiefergehende Informationen auszuwählen.

Die CDC teilt Reiseimpfungen in drei Kategorien ein:1) routinemäßig, 2) empfohlen und 3) erforderlich. Der einzige Impfstoff, der von den internationalen Gesundheitsvorschriften als „erforderlich“ eingestuft wird, ist die Gelbfieberimpfung für Reisen in bestimmte Länder in Subsahara-Afrika und im tropischen Südamerika.
"Routine"-Impfungen sind solche, die normalerweise in den Vereinigten Staaten normalerweise während der Kindheit verabreicht werden. Dazu gehören Impfungen gegen:
 Es gibt mehrere Arten von Virushepatitis, die häufigsten davon sind Hepatitis A, B und C.
Es gibt mehrere Arten von Virushepatitis, die häufigsten davon sind Hepatitis A, B und C.
Obwohl die häufigsten Arten von Virushepatitis HAV, HBV und HCV sind, hatten einige Kliniker zuvor die akuten und chronischen Phasen von Leberinfektionen als "Typen" von Virushepatitis betrachtet. HAV wurde als akute virale Hepatitis angesehen, da die HAV-Infektionen selten dauerhafte Leberschäden verursachten, die zu Leberversagen führten. HBV und HCV erzeugten eine chronische virale Hepatitis. Diese Begriffe sind jedoch veraltet und werden derzeit nicht so häufig verwendet, da alle Viren, die Hepatitis verursachen, Symptome der akuten Phase aufweisen können (siehe Symptome unten). Präventionstechniken und Impfungen haben die derzeitige Inzidenz verbreiteter viraler Hepatitis-Infektionen deutlich reduziert; Allerdings gibt es in den USA nach Angaben der CDC noch eine Bevölkerung von etwa 1 bis 2 Millionen Menschen mit chronischem HBV und etwa 3,5 Millionen mit chronischem HCV. Statistiken sind unvollständig, um festzustellen, wie viele Neuinfektionen jedes Jahr auftreten; die CDC dokumentierte Infektionen, schätzt dann aber die tatsächlichen Zahlen, indem sie die Anzahl der nicht gemeldeten Infektionen weiter schätzt (siehe die folgenden Abschnitte und Referenz 1).
Im Jahr 2016 wurden der CDC 2.007 neue HAV-Fälle gemeldet. Eine durch HAV verursachte Hepatitis ist eine akute Erkrankung (akute Virushepatitis), die niemals chronisch wird. Früher wurde Hepatitis A als „infektiöse Hepatitis“ bezeichnet, weil sie wie andere Virusinfektionen leicht von Mensch zu Mensch übertragen werden konnte. Eine Infektion mit dem Hepatitis-A-Virus kann durch die Aufnahme von Nahrung oder Wasser übertragen werden, insbesondere wenn unhygienische Bedingungen dazu führen, dass Wasser oder Nahrung durch menschliche Ausscheidungen kontaminiert werden, die Hepatitis A enthalten (der fäkal-orale Übertragungsweg). Hepatitis A wird typischerweise unter Haushaltsmitgliedern und engen Kontakten durch die Passage von oralen Sekreten (intimes Küssen) oder Stuhl (schlechtes Händewaschen) verbreitet. Es ist auch üblich, dass sich die Infektion auf Kunden in Restaurants und auf Kinder und Mitarbeiter in Kindertagesstätten ausbreitet, wenn Händewaschen und Hygienemaßnahmen nicht eingehalten werden.
Schätzungen der CDC zufolge gab es im Jahr 2016 3.218 neue Fälle von HBV-Infektionen, und laut CDC starben in den Vereinigten Staaten mehr als 1.698 Menschen an den Folgen einer chronischen Hepatitis-B-Infektion. HBV-Hepatitis wurde einst als „Serumhepatitis“ bezeichnet, weil man annahm, dass sich HBV nur über Blut oder Serum (den flüssigen Teil des Blutes), das das Virus enthält, ausbreiten könnte. Es ist jetzt bekannt, dass HBV durch sexuellen Kontakt, die Übertragung von Blut oder Serum durch gemeinsame Nadeln bei Drogenabhängigen, versehentliche Nadelstiche mit Nadeln, die mit infiziertem Blut kontaminiert sind, Bluttransfusionen, Hämodialyse und von infizierten Müttern auf ihre Neugeborenen übertragen werden kann. Die Infektion kann auch durch Tätowieren, Körperpiercing und das Teilen von Rasierern und Zahnbürsten (bei Kontamination mit infiziertem Blut) verbreitet werden. Etwa 5 % bis 10 % der Patienten mit HBV-Hepatitis entwickeln eine chronische HBV-Infektion (Infektion dauert mindestens sechs Monate und oft Jahre bis Jahrzehnte) und können andere anstecken, solange sie infiziert bleiben. Patienten mit chronischer HBV-Infektion sind außerdem gefährdet, Zirrhose, Leberversagen und Leberkrebs zu entwickeln. Es wird geschätzt, dass 2,2 Millionen Menschen in den USA und 2 Milliarden Menschen weltweit an chronischen HBV-Infektionen leiden.
Die CDC berichtete, dass im Jahr 2016 2.967 neue Fälle von Hepatitis C gemeldet wurden. Die CDC berichtet, dass die tatsächliche Zahl der akuten Fälle auf das 13,9-fache der Zahl der gemeldeten Fälle in einem Jahr geschätzt wird, es wird also geschätzt, dass es tatsächlich Fälle gab 41.200 akute Hepatitis-C-Fälle im Jahr 2016. HCV-Hepatitis wurde früher als „Non-A, Non-B-Hepatitis“ bezeichnet, weil das verursachende Virus nicht identifiziert worden war, aber es war bekannt, dass es weder HAV noch HBV war. HCV wird normalerweise durch gemeinsam genutzte Nadeln unter Drogenabhängigen, Bluttransfusionen, Hämodialyse und Nadelstichen verbreitet. Ungefähr 75 %–90 % der transfusionsassoziierten Hepatitis werden durch HCV verursacht. Die Übertragung des Virus durch sexuellen Kontakt wurde berichtet, wird jedoch als selten angesehen. Schätzungsweise 75 % bis 85 % der Patienten mit akuter HCV-Infektion entwickeln eine chronische Infektion. Patienten mit einer chronischen HCV-Infektion können weiterhin andere anstecken. Patienten mit einer chronischen HCV-Infektion sind gefährdet, eine Zirrhose, Leberversagen und Leberkrebs zu entwickeln. Es wird geschätzt, dass es in den USA etwa 3,5 Millionen Menschen mit chronischer HCV-Infektion gibt
Daneben gibt es virale Hepatitis-Typen D, E und G. Die wichtigste davon ist derzeit das Hepatitis-D-Virus (HDV), auch bekannt als Delta-Virus oder -Erreger. Es ist ein kleines Virus, das eine gleichzeitige Infektion mit HBV erfordert, um zu überleben. HDV kann nicht alleine überleben, da es ein Protein benötigt, das das HBV herstellt (das Hüllprotein, auch Oberflächenantigen genannt), damit es Leberzellen infizieren kann. Die Verbreitung von HDV erfolgt durch gemeinsam genutzte Nadeln unter Drogenabhängigen, kontaminiertes Blut und durch sexuellen Kontakt; im Wesentlichen auf die gleiche Weise wie HBV.
Personen, die bereits eine chronische HBV-Infektion haben, können gleichzeitig mit der HBV-Infektion oder zu einem späteren Zeitpunkt eine HDV-Infektion bekommen. Diejenigen mit chronischer Hepatitis aufgrund von HBV und HDV entwickeln schnell eine Zirrhose (schwere Lebervernarbung). Darüber hinaus ist die Kombination von HDV- und HBV-Virusinfektion sehr schwer zu behandeln.
Das Hepatitis-E-Virus (HEV) ist in Bezug auf die Krankheit dem HAV ähnlich und tritt hauptsächlich in Asien auf, wo es durch kontaminiertes Wasser übertragen wird.
Das Hepatitis-G-Virus (HGV, auch als GBV-C bezeichnet) wurde kürzlich entdeckt und ähnelt dem HCV, aber eher den Flaviviren. Das Virus und seine Auswirkungen werden derzeit untersucht, und seine Rolle bei der Verursachung von Krankheiten beim Menschen ist unklar.
Personen mit dem größten Risiko, eine Virushepatitis zu entwickeln, sind:
 Reisende in Länder mit hohen Infektionsraten und die Einwohner dieser Länder sind einem höheren Risiko ausgesetzt, an Hepatitis A zu erkranken.
Reisende in Länder mit hohen Infektionsraten und die Einwohner dieser Länder sind einem höheren Risiko ausgesetzt, an Hepatitis A zu erkranken.
Bluttransfusionen, einst ein übliches Mittel zur Verbreitung von Virushepatitis, sind heute eine seltene Ursache von Hepatitis. Es wird allgemein angenommen, dass Virushepatitis bei Personen mit niedrigem sozioökonomischen Status und geringer Bildung bis zu 10-mal häufiger vorkommt. Etwa ein Drittel aller Fälle von Hepatitis stammt aus einer unbekannten oder nicht identifizierbaren Quelle. Das bedeutet, dass eine Person nicht zu einer Risikogruppe gehören muss, um sich mit einem Hepatitis-Virus zu infizieren. In Ländern mit schlechter Hygiene, Lebensmittel- und Wasserkontamination mit HAV erhöht sich das Risiko. Einige Kindertagesstätten können mit HAV kontaminiert werden, sodass Kinder in solchen Zentren einem höheren Risiko für HAV-Infektionen ausgesetzt sind.
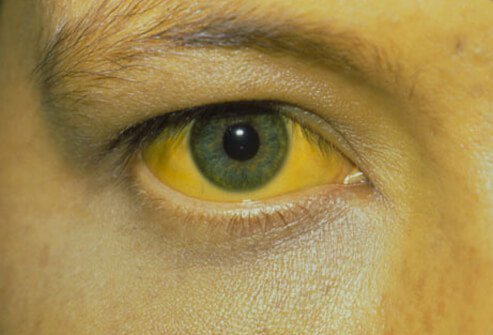 Wenn die Infektion chronisch wird, wie es bei Hepatitis B und C der Fall ist, d. h. wenn die Infektion länger als Monate anhält , können die Symptome und Anzeichen einer chronischen Lebererkrankung beginnen.
Wenn die Infektion chronisch wird, wie es bei Hepatitis B und C der Fall ist, d. h. wenn die Infektion länger als Monate anhält , können die Symptome und Anzeichen einer chronischen Lebererkrankung beginnen.
Als Inkubationszeit wird der Zeitraum zwischen der Ansteckung mit Hepatitis und dem Ausbruch der Erkrankung bezeichnet. Die Inkubationszeit variiert je nach spezifischem Hepatitis-Virus. Das Hepatitis-A-Virus hat eine Inkubationszeit von etwa 15 bis 45 Tagen; Hepatitis-B-Virus von 45 bis 160 Tagen und Hepatitis-C-Virus von etwa 2 Wochen bis 6 Monaten.
Viele Patienten, die mit HAV, HBV und HCV infiziert sind, haben wenige oder keine Krankheitssymptome. Bei Patienten, die Symptome einer Virushepatitis entwickeln, sind die häufigsten grippeähnliche Symptome, darunter:
Weniger häufige Symptome sind:
Selten entwickeln Personen mit akuten Infektionen mit HAV und HBV eine schwere Entzündung und die Leber versagt (akute fulminante Hepatitis). Diese Patienten sind extrem krank mit den bereits beschriebenen Symptomen einer akuten Hepatitis und den zusätzlichen Problemen von Verwirrtheit oder Koma (aufgrund der Unfähigkeit der Leber, Chemikalien zu entgiften) sowie Blutergüssen oder Blutungen (aufgrund eines Mangels an Blutgerinnungsfaktoren). Tatsächlich können bis zu 80 % der Menschen mit akuter fulminanter Hepatitis innerhalb von Tagen bis Wochen sterben; Daher ist es ein Glück, dass eine akute fulminante Hepatitis selten ist. Beispielsweise entwickeln weniger als 0,5 % der Erwachsenen mit einer akuten Infektion mit HBV eine akute fulminante Hepatitis. Dies ist bei HCV allein noch seltener, obwohl es häufiger wird, wenn sowohl HBV als auch HCV zusammen vorhanden sind.
 Chronische Hepatitis kann mit der Zeit zur Entwicklung einer ausgedehnten Lebervernarbung (Zirrhose) führen.
Chronische Hepatitis kann mit der Zeit zur Entwicklung einer ausgedehnten Lebervernarbung (Zirrhose) führen.
Patienten, die mit HBV und HCV infiziert sind, können eine chronische Hepatitis entwickeln. Mediziner definieren chronische Hepatitis als Hepatitis, die länger als 6 Monate anhält. Bei einer chronischen Hepatitis leben und vermehren sich die Viren jahrelang oder jahrzehntelang in der Leber. Aus unbekannten Gründen ist das Immunsystem dieser Patienten nicht in der Lage, die Viren auszurotten, und die Viren verursachen eine chronische Leberentzündung. Chronische Hepatitis kann im Laufe der Zeit zur Entwicklung einer ausgedehnten Lebervernarbung (Zirrhose), Leberversagen und Leberkrebs führen. Leberversagen aufgrund einer chronischen Hepatitis-C-Infektion ist der häufigste Grund für eine Lebertransplantation in den USA. Patienten mit chronischer Virushepatitis können die Infektion durch Blut oder Körperflüssigkeiten (z. B. gemeinsame Nutzung von Nadeln, sexuell und selten durch Organspende) auf andere übertragen sowie selten durch Übertragung von der Mutter auf das Neugeborene.
 Bei Verdacht können virale Hepatitis aller Art leicht durch Bluttests diagnostiziert werden.
Bei Verdacht können virale Hepatitis aller Art leicht durch Bluttests diagnostiziert werden.
Die Diagnose einer Virushepatitis basiert auf Symptomen und körperlichen Befunden sowie Bluttests auf Leberenzyme, virale Antikörper und virales genetisches Material.
Die Diagnose einer akuten Virushepatitis ist oft einfach, aber die Diagnose einer chronischen Hepatitis kann schwierig sein. Wenn ein Patient über Symptome von Müdigkeit, Übelkeit, Bauchschmerzen, dunkler werdendem Urin und anschließender Gelbsucht berichtet, ist die Diagnose einer akuten Virushepatitis wahrscheinlich und kann durch Bluttests bestätigt werden. Andererseits haben Patienten mit chronischer Hepatitis durch HBV und HCV oft keine Symptome oder nur leichte unspezifische Symptome wie chronische Müdigkeit. Typischerweise haben diese Patienten keine Gelbsucht, bis der Leberschaden weit fortgeschritten ist. Daher können diese Patienten über Jahre bis Jahrzehnte nicht diagnostiziert werden.
Es gibt drei Arten von Bluttests zur Beurteilung von Patienten mit Hepatitis:Leberenzyme, Antikörper gegen die Hepatitisviren und virale Proteine oder genetisches Material (virale DNA oder RNA).
Leberenzyme :Zu den empfindlichsten und am häufigsten verwendeten Bluttests zur Beurteilung von Patienten mit Hepatitis gehören Leberenzyme, sogenannte Aminotransferasen. Dazu gehören Aspartat-Aminotransferase (AST oder SGOT) und Alanin-Aminotransferase (ALT oder SGPT). Diese Enzyme sind normalerweise in Leberzellen enthalten. Wenn die Leber verletzt ist (wie bei Virushepatitis), schütten die Leberzellen die Enzyme ins Blut aus, erhöhen die Enzymspiegel im Blut und signalisieren, dass die Leber geschädigt ist.
Der normale Wertebereich für AST liegt zwischen 5 und 40 Einheiten pro Liter Serum (der flüssige Teil des Blutes), während der normale Wertebereich für ALT zwischen 7 und 56 Einheiten pro Liter Serum liegt. (Diese normalen Werte können je nach Labor leicht variieren.) Patienten mit akuter Virushepatitis (z. B. aufgrund von HAV oder HBV) können sehr hohe AST- und ALT-Werte entwickeln, manchmal in Tausenden von Einheiten pro Liter. Diese hohen AST- und ALT-Spiegel werden sich in einigen Wochen oder Monaten normalisieren, wenn sich die Patienten vollständig von ihrer akuten Hepatitis erholen. Im Gegensatz dazu haben Patienten mit chronischer HBV- und HCV-Infektion typischerweise nur leicht erhöhte AST- und ALT-Spiegel, aber diese Anomalien können Jahre oder Jahrzehnte andauern. Da die meisten Patienten mit chronischer Hepatitis asymptomatisch sind (keine Gelbsucht oder Übelkeit), werden ihre leicht abnormalen Leberenzyme häufig unerwartet bei routinemäßigen Blutuntersuchungen während jährlicher körperlicher Untersuchungen oder Krankenkassenuntersuchungen festgestellt.
Erhöhte AST- und ALT-Blutspiegel bedeuten nur, dass die Leber entzündet ist, und Erhöhungen können durch viele andere Erreger als Hepatitisviren verursacht werden, wie Medikamente, Alkohol, Bakterien, Pilze usw. Um zu beweisen, dass ein Hepatitisvirus verantwortlich ist Für die Erhöhungen muss das Blut auf Antikörper gegen die einzelnen Hepatitis-Viren sowie auf deren genetisches Material getestet werden.
Virale Antikörper :Antikörper sind Proteine, die von weißen Blutkörperchen produziert werden, die Eindringlinge wie Bakterien und Viren angreifen. Antikörper gegen die Hepatitis-A-, -B- und -C-Viren können normalerweise innerhalb von Wochen nach der Infektion im Blut nachgewiesen werden, und die Antikörper bleiben danach noch Jahrzehnte im Blut nachweisbar. Bluttests für die Antikörper können bei der Diagnose sowohl einer akuten als auch einer chronischen Virushepatitis hilfreich sein.
Bei einer akuten Virushepatitis helfen Antikörper nicht nur, das Virus auszurotten, sondern sie schützen den Patienten auch vor künftigen Infektionen mit demselben Virus, das heißt, der Patient entwickelt eine Immunität. Bei einer chronischen Hepatitis sind Antikörper und das übrige Immunsystem jedoch nicht in der Lage, das Virus auszurotten. Die Viren vermehren sich weiter und werden von den Leberzellen ins Blut abgegeben, wo ihr Vorhandensein durch Messung der viralen Proteine und des genetischen Materials bestimmt werden kann. Daher können bei chronischer Hepatitis sowohl Antikörper gegen die Viren als auch virale Proteine und genetisches Material im Blut nachgewiesen werden.
Beispiele für Tests auf virale Antikörper sind:
Virale Proteine und genetisches Material :Beispiele für Tests auf virale Proteine und genetisches Material sind:
Andere Tests :Obstruktion der Gallengänge, entweder durch Gallensteine oder Krebs, kann gelegentlich eine akute Virushepatitis vortäuschen. Ultraschalltests können verwendet werden, um die Möglichkeit von Gallensteinen oder Krebs auszuschließen.
 Bei Hepatitis A ist keine Behandlung erforderlich, da die Infektion fast immer von selbst abklingt. Übelkeit ist häufig, wenn auch vorübergehend, und es ist wichtig, hydriert zu bleiben.
Bei Hepatitis A ist keine Behandlung erforderlich, da die Infektion fast immer von selbst abklingt. Übelkeit ist häufig, wenn auch vorübergehend, und es ist wichtig, hydriert zu bleiben.
Die Behandlung einer akuten Virushepatitis und einer chronischen Virushepatitis ist unterschiedlich. Die Behandlung einer akuten Virushepatitis umfasst Ruhe, Linderung der Symptome und Aufrechterhaltung einer angemessenen Flüssigkeitszufuhr. Die Behandlung der chronischen Virushepatitis umfasst Medikamente zur Ausrottung des Virus und Maßnahmen zur Verhinderung weiterer Leberschäden.
Bei Patienten mit akuter Virushepatitis besteht die Erstbehandlung in der Linderung der Symptome Übelkeit, Erbrechen und Bauchschmerzen (unterstützende Maßnahmen). Besondere Aufmerksamkeit sollte Medikamenten oder Verbindungen geschenkt werden, die bei Patienten mit anomaler Leberfunktion Nebenwirkungen haben können (z. B. Paracetamol [Tylenol und andere], Alkohol usw.). Es sollten nur die Medikamente verabreicht werden, die als notwendig erachtet werden, da die beeinträchtigte Leber Medikamente nicht normal ausscheiden kann und Medikamente sich im Blut anreichern und toxische Konzentrationen erreichen können. Darüber hinaus werden Beruhigungsmittel und „Tranquilizer“ vermieden, da sie die Auswirkungen von Leberversagen auf das Gehirn verstärken und Lethargie und Koma verursachen können. Der Patient muss auf Alkohol verzichten, da Alkohol toxisch für die Leber ist. Gelegentlich ist es notwendig, intravenöse Flüssigkeiten zu verabreichen, um eine durch Erbrechen verursachte Austrocknung zu verhindern. Patienten mit schwerer Übelkeit und/oder Erbrechen müssen möglicherweise zur Behandlung und intravenösen Flüssigkeitszufuhr ins Krankenhaus eingeliefert werden.
Akute HBV wird nicht mit antiviralen Medikamenten behandelt. Akute HCV – obwohl selten diagnostiziert – kann mit mehreren Medikamenten behandelt werden, die zur Behandlung von chronischer HCV verwendet werden. Die Behandlung von HCV wird in erster Linie für die 80 % der Patienten empfohlen, die das Virus nicht frühzeitig ausrotten. Die Behandlung führt bei den meisten Patienten zur Beseitigung des Virus.
Die Behandlung einer chronischen Infektion mit Hepatitis B und Hepatitis C umfasst normalerweise Medikamente oder Kombinationen von Medikamenten, um das Virus auszurotten. Die Ärzte glauben, dass die erfolgreiche Eradikation der Viren bei richtig ausgewählten Patienten die fortschreitende Schädigung der Leber stoppen und die Entwicklung von Zirrhose, Leberversagen und Leberkrebs verhindern kann. Alkohol verschlimmert Leberschäden bei chronischer Hepatitis und kann zu einem schnelleren Fortschreiten der Zirrhose führen. Daher sollten Patienten mit chronischer Hepatitis aufhören, Alkohol zu trinken. Auch das Rauchen von Zigaretten kann die Lebererkrankung verschlimmern und sollte beendet werden.
Zu den Medikamenten für eine chronische Hepatitis-C-Infektion gehören:
Zu den Medikamenten für eine chronische Hepatitis-B-Infektion gehören:
Aufgrund der ständig laufenden Forschung und Entwicklung neuer antiviraler Wirkstoffe wird sich die aktuelle Liste der Medikamente für chronische Hepatitis-B- und -C-Infektionen wahrscheinlich jedes Jahr ändern. Viele der derzeit verfügbaren Medikamente werden aufgrund neuerer, sichererer und wirksamerer Alternativen nur selten verwendet.
Entscheidungen bezüglich der Behandlung einer chronischen Hepatitis können komplex sein und sollten aus mehreren Gründen von Gastroenterologen, Hepatologen (Ärzte, die speziell in der Behandlung von Lebererkrankungen ausgebildet sind) oder Spezialisten für Infektionskrankheiten getroffen werden, darunter:
Darüber hinaus haben neuere Forschungen gezeigt, dass eine Kombination bestimmter antiviraler Medikamente bei vielen Patienten mit chronischer Hepatitis C zu einer Heilung (Virus-Clearance) führt. Weitere Studien und die FDA-Zulassung stehen noch aus.
Die Behandlung einer akuten fulminanten Hepatitis sollte in Zentren erfolgen, die Lebertransplantationen durchführen können, da eine akute fulminante Hepatitis ohne Lebertransplantation eine hohe Sterblichkeit (ca. 80 %) aufweist.
Die Prävention von Hepatitis umfasst Maßnahmen zur Vermeidung einer Exposition gegenüber den Viren, die Verwendung von Immunglobulin im Falle einer Exposition und Impfstoffe. Die Verabreichung von Immunglobulin wird als passiver Schutz bezeichnet, da dem Patienten Antikörper von Patienten verabreicht werden, die eine Virushepatitis hatten. Die Impfung wird als aktiver Schutz bezeichnet, da abgetötete Viren oder nicht infektiöse Bestandteile von Viren verabreicht werden, um den Körper zur Produktion seiner eigenen Antikörper anzuregen.
Die Prävention einer Virushepatitis ist, wie bei jeder anderen Krankheit, einer Behandlung vorzuziehen. Vorkehrungen zu treffen, um den Kontakt mit dem Blut einer anderen Person (Kontakt mit schmutzigen Nadeln), Sperma (ungeschützter Sex) und anderen Körperausscheidungen und -ausscheidungen (Stuhl, Erbrochenes) zu verhindern, wird dazu beitragen, die Ausbreitung all dieser Viren zu verhindern.
Immunserumglobulin (ISG) ist menschliches Serum, das Antikörper gegen Hepatitis A enthält. ISG kann verabreicht werden, um Infektionen bei Personen zu verhindern, die Hepatitis A ausgesetzt waren. ISG wirkt sofort nach der Verabreichung und die Schutzdauer beträgt mehrere Monate. ISG wird in der Regel Reisenden in Regionen der Welt verabreicht, in denen eine hohe Hepatitis-A-Infektionsrate herrscht, und an enge Kontakte oder Haushaltskontakte von Patienten mit Hepatitis-A-Infektion. ISG ist sicher mit wenigen Nebenwirkungen.
Hepatitis B immune globulin or HBIG (BayHep B), is human serum that contains antibodies to hepatitis B. HBIG is made from plasma (a blood product) that is known to contain a high concentration of antibodies to the hepatitis B surface antigen. If given within 10 days of exposure to the virus, HBIG almost always is successful in preventing infection. Even if given a bit later, however, HBIG may lessen the severity of HBV infection. The protection against hepatitis B lasts for about three weeks after the HBIG is given. HBIG also is given at birth to infants born to mothers known to have hepatitis B infection. In addition, HBIG is given to individuals exposed to HBV because of sexual contact or to healthcare workers accidentally stuck by a needle known to be contaminated with blood from an infected person.
Two hepatitis A vaccines are available in the US, hepatitis A vaccine (Havrix, Vaqta). Both contain inactive (killed) hepatitis A virus. For adults, two doses of the vaccine are recommended. After the first dose, protective antibodies develop in 70% of vaccine recipients within 2 weeks, and almost 100% of recipients by 4 weeks. After two doses of the hepatitis A vaccine, immunity against hepatitis A infection is believed to last for many years.
Individuals at increased risk for acquiring hepatitis A and individuals with chronic liver disease (for example, cirrhosis or chronic hepatitis C) should be vaccinated. Although individuals with chronic liver disease are not at increased risk for acquiring hepatitis A, they can develop serious (sometimes fatal) liver failure if they become infected with hepatitis A and, thus, they should be vaccinated.
Individuals at increased risk of acquiring hepatitis A are:
Some local health authorities or private companies may require hepatitis A vaccination for food handlers.
Because protective antibodies take weeks to develop, travelers to countries where infection with hepatitis A is common should be vaccinated at least 4 weeks before departure. The Centers for Disease Control (CDC) recommends that immunoglobulin be given in addition to vaccination if departure is prior to 4 weeks. Immunoglobulin provides quicker protection than the vaccines, but the protection is short-lived.
For active vaccination, a harmless hepatitis B antigen is given to stimulate the body's immune system to produce protective antibodies against the surface antigen of hepatitis B. Vaccines that are currently available in the U.S. are made (synthesized) using recombinant DNA technology (joining DNA segments). These recombinant hepatitis B vaccines, hepatitis B vaccine (Energix-B and Recombivax-HB) are constructed to contain only that part of the surface antigen that is very potent in stimulating the immune system to produce antibodies. The vaccine contains no viral component other than the surface antigen, and therefore, cannot cause HBV infections. Hepatitis B vaccines should be given in three doses with the second dose 1 to 2 months after the first dose, and the third dose 4 to 6 months after the first dose. For the best results, the vaccinations should be given in the deltoid (shoulder) muscles and not in the buttocks.
Hepatitis B vaccines are 90% effective in healthy adults and 95% in infants, children, and adolescents. Five percent of vaccinated individuals will fail to develop the necessary antibodies for immunity after the three doses. Patients with weakened immunity (such as HIV infection), older patients, and patients undergoing kidney hemodialysis are more likely to fail to respond to the vaccines.
Hepatitis B vaccine is recommended for:
All pregnant women should have a blood test for the antibody to hepatitis B virus surface antigen. Women who test positive for hepatitis B virus (positive hepatitis B surface antigen) risk transmitting the virus to their infants during labor, and, therefore, infants born to mothers with hepatitis B infection should receive HBIG in addition to hepatitis B vaccine at birth. The reason for giving both immunoglobulin and vaccine is that even though hepatitis B vaccine can offer long lasting, active immunity, immunity takes weeks or months to develop. Until active immunity develops, the short-lived, passive antibodies from the HBIG protect the infant.
Unvaccinated individuals exposed to materials infected with hepatitis B (such as healthcare workers stuck by a contaminated needle) will need HBIG in addition to hepatitis B vaccine for the same reason as infants born to mothers with hepatitis B infection.
There is currently no vaccine for hepatitis C. Development of such a vaccine is difficult due to the six different forms (genotypes) of hepatitis C. No vaccine for hepatitis D is available. However, HBV vaccine can prevent an individual not infected with HBV from contracting hepatitis D because hepatitis D virus requires live HBV to replicate in the body.
The prognosis of viral hepatitis for most patients is good; however, this prognosis varies somewhat depending on the infecting virus. For example, those patients who develop chronic hepatitis have a worse prognosis because of the potential to develop cirrhosis, liver failure, liver cancer (hepatocellular carcinoma), and occasionally death. Symptoms of viral hepatitis such as fatigue, poor appetite, nausea, and jaundice usually subside in several weeks to months, without any specific treatment. In fact, virtually all patients with acute infection with HAV and most adults (greater than 95%) with acute HBV recover completely. Complete recovery from viral hepatitis means that:
Unfortunately, not all patients with viral hepatitis recover completely. Five to 10 percent of patients with acute HBV infection and about 75% to 80% of patients with acute HCV infection develop chronic hepatitis. Patients (about 0.5% to 1%) that develop fulminant hepatitis have about an 80% fatality rate. Chronic HCV infections are the leading cause for liver transplants.
Because the liver works to detoxify substances, this task is compromised during acute and chronic viral hepatitis infections. Consequently, avoiding items that may stress the compromised livers function (for example, alcohol, smoking, taking drugs that require liver processing) should be strongly considered by the patient to improve their prognosis.
 Hypochlorhydrie:3 häufige Anzeichen von Magensäuremangel
Hypochlorhydrie:3 häufige Anzeichen von Magensäuremangel
 Ihr gastrokolischer Reflex bei IBS
Ihr gastrokolischer Reflex bei IBS
 Umgang mit Zöliakie
Umgang mit Zöliakie
 Lonsurf für fortgeschrittenen Dickdarmkrebs zugelassen
Lonsurf für fortgeschrittenen Dickdarmkrebs zugelassen
 Hyperkalzämie (erhöhter Kalziumspiegel)
Hyperkalzämie (erhöhter Kalziumspiegel)
 “Indem Sie Ihre Ernährung modulieren, können Sie auch Ihre Mikroben modulieren“:Ein Interview mit Clara Belzer
“Indem Sie Ihre Ernährung modulieren, können Sie auch Ihre Mikroben modulieren“:Ein Interview mit Clara Belzer
 Röntgendiagnostik des scharfen Ileus - Diagnostik des akuten Abdomens
Röntgendiagnostik des scharfen Ileus entwickelt aus der Beobachtung bei X- die radiale Überprüfung der Fälle der langdauernden Unwegsamkeit. Für die ähnlichen Fälle, seit 1911, beobachteten die Reihe
Röntgendiagnostik des scharfen Ileus - Diagnostik des akuten Abdomens
Röntgendiagnostik des scharfen Ileus entwickelt aus der Beobachtung bei X- die radiale Überprüfung der Fälle der langdauernden Unwegsamkeit. Für die ähnlichen Fälle, seit 1911, beobachteten die Reihe
 Die Ursachen, Symptome und Diagnose von Tachypnoe
Tachypnoe ist definiert als eine erhöhte Atemfrequenz, oder einfacher gesagt, eine Atmung, die schneller als normal ist. Eine normale Atemfrequenz kann je nach Alter und Aktivität variieren, liegt abe
Die Ursachen, Symptome und Diagnose von Tachypnoe
Tachypnoe ist definiert als eine erhöhte Atemfrequenz, oder einfacher gesagt, eine Atmung, die schneller als normal ist. Eine normale Atemfrequenz kann je nach Alter und Aktivität variieren, liegt abe
 Richtlinien für die Ernährung von Kleinkindern
Fakten, die Sie über die Ernährungsrichtlinien für Kleinkinder wissen sollten Wenn Sie mit Ihrem Kleinkind zusammen essen, können Sie mit gutem Beispiel vorangehen. Kleinkinder essen, weil sie Hunge
Richtlinien für die Ernährung von Kleinkindern
Fakten, die Sie über die Ernährungsrichtlinien für Kleinkinder wissen sollten Wenn Sie mit Ihrem Kleinkind zusammen essen, können Sie mit gutem Beispiel vorangehen. Kleinkinder essen, weil sie Hunge