La conexión entre nuestro estado físico y mental es fuerte, tan fuerte que los expertos clasificaron la colitis ulcerosa como una enfermedad psicosomática en la década de 1930.
Es la razón por la que las personas con colitis ulcerosa tienen el doble de probabilidades de sufrir depresión y lo que hace que el estrés sea uno de los principales desencadenantes de un brote.
Para muchas personas con colitis ulcerosa, esta conexión da como resultado un círculo vicioso que a menudo se parece a algo como esto:
Evento estresante –> UC Flare –> Depresión/ansiedad –> Flare empeora –>
Aumento de la depresión/ansiedad –> Incapacidad para realizar las tareas diarias y controlar los brotes
Y si está pensando que estos síntomas mentales y físicos deben tratarse por separado, tenemos buenas noticias para usted.
El microbioma en el intestino tiene tanto que ver con la depresión como con los calambres dolorosos y la diarrea que acompañan a la CU.
Siga leyendo, mientras nos sumergimos en todos los detalles de la colitis ulcerosa y lo explicamos cómo superar los y mentales. síntomas físicos de esta condición incapacitante (sin medicación ni cirugía).
La colitis ulcerosa (CU) es una enfermedad inflamatoria intestinal (EII) crónica que se caracteriza por la inflamación del intestino grueso (recto y colon). La inflamación aparece en un patrón continuo en el revestimiento más interno del tracto digestivo conocido como mucosa.
Hay 4 tipos diferentes de CU (cada uno recibe el nombre de la ubicación exacta de la inflamación):
Los síntomas de la colitis ulcerosa generalmente se desarrollan lentamente con el tiempo.
En la fase activa, los síntomas incluyen:
Casi 3 millones de estadounidenses sufren de enfermedad inflamatoria intestinal y más de 900.000 de ellos tienen colitis ulcerosa. La CU afecta a todos de manera diferente y puede variar desde síntomas leves hasta un estado potencialmente mortal.
La colitis ulcerosa puede aparecer a cualquier edad, pero a menudo alcanza su punto máximo entre los 15 y los 30 años. La detección temprana es más óptima para el manejo a largo plazo de esta afección crónica y debilitante.
Se utilizan una serie de pruebas y herramientas para descartar otras condiciones y confirmar un diagnóstico de CU. Las pruebas más comunes son:
colonoscopia o sigmoidoscopia – Se inserta un tubo delgado y flexible con una cámara adjunta en el ano para detectar cualquier inflamación, úlcera o sangrado en el colon y el recto. También se puede tomar una pequeña muestra de tejido (biopsia) durante el examen para análisis de laboratorio.
Tomografía computarizada: Esta prueba se usa para determinar si hay alguna complicación presente y también puede revelar cuánto del colon está inflamado.
Análisis de sangre: Los análisis de sangre se usan para verificar los niveles adecuados de hierro, ya que la deficiencia de hierro es una complicación común de la colitis ulcerosa (debido a la cantidad de sangre que se pierde con la diarrea crónica).
Muestra de heces – Una muestra de heces puede ayudar a descartar infecciones bacterianas o parasitarias, así como a detectar glóbulos blancos (WBC). Un recuento alto de glóbulos blancos indica inflamación en alguna parte del cuerpo y puede ser un signo de colitis ulcerosa.
Gammagrafía de leucocitos (WBC Scan) – Los glóbulos blancos son atraídos por los sitios de inflamación y esta prueba puede ayudar a determinar dónde se acumulan. Los WBC se toman de una muestra y se etiquetan con una cantidad inofensiva de sustancia radiactiva. La sangre se inyecta nuevamente en el cuerpo y se usa una cámara especial para ver a dónde viajan los glóbulos blancos radiactivos.
Casi el 15% de las personas con colitis ulcerosa tienen un familiar de primer grado que también padece la afección. En los gemelos idénticos, la tasa de CU es de alrededor del 16 %, mientras que en los gemelos no idénticos esa cifra se reduce al 4 %.
Los genes exactos aún no se han determinado, pero a continuación se destacan algunas de las investigaciones más recientes sobre genética y colitis ulcerosa:
Entonces, ¿qué significa todo esto?
La genética ciertamente juega un papel cuando se trata de CU, pero la genética por sí sola no es suficiente para explicar por qué la EII ha saltado de 2 millones de personas en 1999 a más de 3 millones que estamos viendo hoy.

Los factores ambientales son una GRAN razón por la que la EII está en aumento, ya que pueden activar los genes de la colitis ulcerosa en individuos genéticamente susceptibles.
Los desencadenantes ambientales más comunes de la colitis ulcerosa son:
Deficiencia de vitamina D – Más popular por su papel en la salud ósea, la vitamina D está ganando rápidamente reconocimiento por su papel en las enfermedades crónicas. Este estudio de 504 pacientes con EII encontró que los niveles más bajos de vitamina D estaban asociados con un aumento modesto en la actividad de la enfermedad. Se notó una mejoría en la gravedad de la inflamación intestinal dentro de las 2 semanas posteriores a la suplementación con vitamina D.
Medicamentos antiinflamatorios no esteroideos (AINE) – Este estudio muestra cómo los AINE afectan la flora intestinal, que ahora sabemos que es extremadamente importante cuando se trata de nuestra salud en general. Otro estudio demostró que las dosis altas, la duración prolongada y el uso frecuente de AINE se asociaron con un mayor riesgo de CU.
Antibióticos – Los antibióticos alteran el microbioma intestinal y pueden interferir con la capacidad del cuerpo para manejar diversas bacterias. Un estudio muestra que el uso de antibióticos durante el primer año de vida fue más común entre los casos pediátricos de EII. Un análisis similar entre sujetos adultos con EII reveló que las personas que recibieron 3 rondas de antibióticos 2 o más años antes del diagnóstico tenían mayores probabilidades de padecer EII.
Infecciones virales y bacterianas – Infecciones gastrointestinales previas (p. ej. ., Salmonella spp, Shigella spp y Campylobacter spp) duplican el riesgo de desarrollar CU. Este estudio muestra que de los 918 pacientes con CU examinados, 21 (2,3 %) resultaron positivos para Campylobacter spp y los hospitalizados por la infección tuvieron peores resultados clínicos (los antibióticos generalmente se usan para tratar infecciones intestinales en los hospitales).
Para obtener más información sobre las pruebas de heces, lea esta publicación sobre por qué debe hacerse una prueba de heces.
Estrés – Muchos estudios sugieren que los trastornos del estado de ánimo y el estrés psicológico a largo plazo pueden desencadenar recaídas en quienes padecen CU. La evidencia anecdótica también concluye que el estrés es una de las principales causas de un brote, muy probablemente debido al efecto que tiene en el intestino y el sistema inmunológico.
Cada uno de estos desencadenantes está ligado al intestino de una forma u otra. ¿Por qué? Siga leyendo, mientras profundizamos en por qué el intestino es tan importante para controlar la colitis ulcerosa.
Más del 70 % del sistema inmunitario se encuentra en el intestino, lo que significa que el sistema inmunitario es tan fuerte como el intestino sano.
La mucosa se conoce como el “sistema inmunitario intestinal” y sirve como primera línea de defensa contra patógenos. La capa mucosa proporciona separación entre el cuerpo y el intestino, trabajando para mantener a raya el contenido luminal (interior del tracto digestivo) indeseable, así como para tolerar las bacterias beneficiosas.
Una ruptura de la barrera mucosa, debido a factores como el estrés o una dieta inflamatoria, permite el contacto entre el tejido intestinal y las bacterias, lo que puede desencadenar una respuesta inmunitaria mal dirigida contra antígenos inofensivos.
Y comienza la batalla de la autoinmunidad...
Esta respuesta inmune anormal está mediada por diferentes citocinas, pequeñas moléculas de proteína de señalización celular que provocan inflamación. Como el sistema inmunitario responde continuamente a las señales incorrectas, estas citoquinas ayudan a crear una inflamación crónica. Los expertos coinciden en que son los responsables directos de los daños en la mucosa.
¿El resultado? Síntomas de la colitis ulcerosa.
Y si este ciclo no se interrumpe, la inflamación empeora y pueden surgir más complicaciones.
Las complicaciones de la CU se clasifican como locales (que afectan solo a los intestinos) o sistémicas (que afectan a otros órganos del cuerpo) y son más comunes con inflamación grave y prolongada:
Desnutrición – Aproximadamente el 62 % de los pacientes con CU experimentan desnutrición, lo que probablemente se deba a una menor ingesta de alimentos, pérdida de líquidos como resultado de la diarrea y la incapacidad de absorber nutrientes. Las deficiencias más comunes incluyen los micronutrientes calcio, selenio, zinc y magnesio y las vitaminas B12, A, D y K.
Comorbilidades autoinmunes – Los expertos han demostrado que una vez que se desarrolla una enfermedad autoinmune, una persona tiene un riesgo mucho mayor de desarrollar condiciones adicionales (incluidas más enfermedades autoinmunes). Un estudio, que incluyó a 950 pacientes con EII (580 con EC y 370 con CU), encontró que 113 (31 %) de los pacientes con CU tenían uno o más de los siguientes:artritis, espondilitis anquilosante y psoriasis. No solo eso, la investigación muestra que el riesgo de desarrollar condiciones autoinmunes adicionales aumenta con uno de los métodos de tratamiento más comunes para la colitis ulcerosa:los antibióticos.
Síntomas mentales y emocionales: Los investigadores han relacionado la proteína TLR2 (que se encuentra en la flora intestinal) con la producción de serotonina. La serotonina es un neurotransmisor que envía mensajes al cerebro y es conocida como una de las hormonas que “sienten bien”. Un desequilibrio de la flora bacteriana (disbiosis) puede alterar los niveles de serotonina y contribuir a la depresión y la ansiedad en las personas con colitis ulcerosa.
Perforación intestinal – La inflamación crónica y las úlceras pueden debilitar la pared mucosa y eventualmente romperla. Un colon perforado o roto puede causar una infección potencialmente mortal llamada peritonitis y justifica una cirugía de emergencia.
Cáncer de colon – Los pacientes con CU tienen un mayor riesgo de desarrollar cáncer colorrectal:un riesgo estimado del 2 % después de 10 años, del 8 % después de 20 años y del 18 % después de 30 años de enfermedad. El p53 El gen puede desempeñar un papel clave, ya que los anticuerpos séricos p53 fueron detectables en el 9,3 % de los pacientes con CU.

Los medicamentos antiinflamatorios suelen ser el primer paso en el tratamiento médico de la colitis ulcerosa, y el tipo, la dosis y la duración dependen de la gravedad de la afección. Los medicamentos antiinflamatorios más comunes son Asacol HD y mesalamina.
Corticosteroides, como la prednisona y la hidrocortisona, funcionan para reducir la inflamación prolongada en casos graves. No son adecuados para el uso a largo plazo debido a los efectos secundarios, como diabetes, aumento de peso, osteoporosis y muchos más.
Y si los pacientes no responden a estos medicamentos, los inmunosupresores suelen ser la siguiente opción. Trabajan para suprimir la respuesta inmune del cuerpo y los inmunosupresores más comunes son Humira y Remicade.
También se pueden recomendar antibióticos, analgésicos, suplementos de hierro y medicamentos antidiarreicos para ayudar a controlar los síntomas de la colitis ulcerosa. En hasta un tercio de las personas con CU, se realiza una cirugía y el procedimiento más común es una ileostomía.
Si consideramos el hecho de que a la mayoría de las personas con CU se les diagnostica entre los 15 y los 30 años, esto significa depender de medicamentos recetados durante casi toda la vida...
¿Cómo afectan estos medicamentos nuestra salud a largo plazo?
¿Abordan los síntomas emocionales?
¿Los medicamentos abordan la causa raíz de la autoinmunidad?
Entre todas las preguntas, esto es lo que SÍ sabemos:sanar el intestino es algo poderoso y no se puede pasar por alto cuando se trata de CU (y nuestra salud en general).
Es un hecho bien conocido que los probióticos promueven bacterias saludables en el intestino y trabajan para fortalecer el sistema inmunológico. Estos suplementos populares para la salud intestinal también están demostrando ser efectivos para prevenir los brotes de CU.
La colitis ulcerosa es un trastorno en el que bacterias luminales agresivas atacan la mucosa causando inflamación. Los probióticos, por otro lado, pueden ayudar a alterar el ambiente bacteriano existente para promover bacterias menos agresivas y más antiinflamatorias.
Los expertos también coinciden en que se debe considerar cualquier terapia o tratamiento que funcione a nivel de las mucosas, ya que la Colitis Ulcerosa es una enfermedad de las mucosas.
Nueva investigación sobre probióticos y colitis ulcerosa:
Escherichia coli Nissle es una cepa no patógena de E. coli que rivaliza con algunos de los principales medicamentos para el tratamiento de la CU. En una serie de grandes ensayos clínicos, los investigadores lo compararon con el fármaco médico mesalamina y se descubrió que era igual de eficaz tanto para inducir como para mantener la remisión durante un período de 1 año.
VSL#3 es otro potente probiótico que ha demostrado ser eficaz para las personas con CU. Tiene una combinación de las siguientes cepas:Bifidobacterium breve, B. longum, B. infantis, Lactobacillus acidophilus, L. plantarum, L. paracasei, L. bulgaricus, y Streptococcus thermophilus. Este estudio de 32 pacientes con CU mostró que el 77 % de los pacientes entró en remisión después de que se administró VSL#3 durante 6 semanas. *Consulte a un médico antes de usar este suplemento de grado alimenticio médico.
Dicho esto, quizás la evidencia más poderosa de todas sobre la efectividad de los probióticos es anecdótica. Los pacientes de colitis ulcerosa que abordan el intestino (es decir, dieta, estilo de vida, probióticos) informan menos síntomas en general y una disminución en la gravedad de los síntomas existentes.
Y los investigadores continúan descubriendo lo que es posible cuando comenzamos a curar la CU al abordar la salud intestinal.
Si ha estado al día con nuestros artículos de la serie autoinmune, ya sabe que es casi imposible ignorar un intestino permeable como parte de la causa y la solución de la autoinmunidad.
Alessio Fasano, M.D. ha estado a la vanguardia de la investigación reciente de enfermedades autoinmunes y publicó un artículo titulado "Leaky Gut and Autoimmune Diseases".
Sus hallazgos presentan la idea de que para que se desarrolle una enfermedad autoinmune, deben existir 3 condiciones juntas:
Para las personas con colitis ulcerosa, la curación del intestino significa mucho más que una curación física:también significa superar los síntomas mentales y emocionales.
Curar un intestino permeable es un factor que está bajo nuestro control y se puede hacer paso a paso con el plan correcto.

Mantener la remisión requiere llegar a la raíz del problema, y eso es exactamente lo que estamos aquí para ayudarlo a hacer.
Hipócrates, el famoso médico griego, afirmó que “toda enfermedad comienza en el intestino”, y unos 2000 años después, Fasano y muchos otros destacados expertos están de acuerdo.
Tanto la sabiduría antigua como la actual sugieren que la sanación poderosa debe comenzar en el intestino.
Hemos organizado un seminario web gratuito llamado, "Cómo apagar su autoinmunidad y restaurar un sistema inmunológico saludable".
Es completamente gratis y lo guiaremos a través de cómo abordar la salud de su intestino para que su sistema inmunológico pueda dejar de atacarse a sí mismo.
El tema de la autoinmunidad es complicado y la cantidad de información disponible puede ser francamente abrumadora. Es por eso que hemos hecho el trabajo por usted y estamos agradecidos de poder apoyarlo en este viaje.
– Jordania
PD – ¿Qué te impide curarte? Háganos saber en los comentarios a continuación 🙂
 Recetas de comida para la celebración del Día del Padre
Recetas de comida para la celebración del Día del Padre
 Los microbiomas intestinales y orales predicen la gravedad del COVID-19
Los microbiomas intestinales y orales predicen la gravedad del COVID-19
 ¿Intolerante a la lactosa? Cómo obtener calcio y vitamina D
¿Intolerante a la lactosa? Cómo obtener calcio y vitamina D
 ¿Cuál es la diferencia entre la fluoroscopia y la radiografía?
¿Cuál es la diferencia entre la fluoroscopia y la radiografía?
 10 síntomas y signos del cáncer testicular
10 síntomas y signos del cáncer testicular
 ¿La enfermedad hepática es lo mismo que la cirrosis?
¿La enfermedad hepática es lo mismo que la cirrosis?
 ¿La colitis es contagiosa?
¿Qué es la colitis? La colitis puede o no ser contagiosa dependiendo de su causa. Colitis es un término general que puede significar inflamación del colon; sin embargo, más recientemente se ha utili
¿La colitis es contagiosa?
¿Qué es la colitis? La colitis puede o no ser contagiosa dependiendo de su causa. Colitis es un término general que puede significar inflamación del colon; sin embargo, más recientemente se ha utili
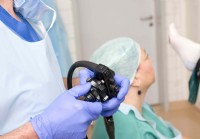 ¿Qué es un colonoscopio?
Un colonoscopio es un instrumento largo, delgado y flexible que se inserta en el ano para una inspección visual del colon y el recto. Tiene una cámara digital y una fuente de luz montadas en el extrem
¿Qué es un colonoscopio?
Un colonoscopio es un instrumento largo, delgado y flexible que se inserta en el ano para una inspección visual del colon y el recto. Tiene una cámara digital y una fuente de luz montadas en el extrem
 revisión de la semana 3 sobre la dieta de azúcar en sangre de 8 semanas
Ahora he completado la tercera semana de Dr. Michael Mosley El programa de La dieta de azúcar en la sangre de 8 semanas . En un intento por perder el peso que gané debido al sobrecrecimiento bacterian
revisión de la semana 3 sobre la dieta de azúcar en sangre de 8 semanas
Ahora he completado la tercera semana de Dr. Michael Mosley El programa de La dieta de azúcar en la sangre de 8 semanas . En un intento por perder el peso que gané debido al sobrecrecimiento bacterian