Печень является большим органом, и прежде чем у человека появятся симптомы заболевания, должно быть повреждено значительное количество ткани печени. Симптомы также могут зависеть от типа заболевания печени. При появлении симптомов они могут включать:
Методы лечения, применяемые у пациентов с ПБХ, можно разделить на:
Разрушение желчных протоков при ПБХ приводит к задержке некоторых токсичных желчных кислот в клетках печени (гепатоцитах). Считается, что эти токсичные желчные кислоты вызывают гибель гепатоцитов и постепенную потерю функции печени. Урсодезоксихолевая кислота (УДХК — аббревиатура этого химического названия) — это природная желчная кислота, которая вырабатывается в небольших количествах нормальными гепатоцитами. УДХК можно назначать в виде урсодиола (Урсо-250, Актигал и дженерики). При пероральном приеме UCDA всасывается из кишечника, поглощается и обрабатывается гепатоцитами и транспортируется с желчью обратно в кишечник. УДХК оказывает как минимум четыре полезных эффекта при ПБЦ:
В четырех крупномасштабных клинических испытаниях эффективность и безопасность УДХК сравнивали с эффективностью и безопасностью неактивного препарата (плацебо). Эти контролируемые испытания были проведены как у пациентов с симптомами, так и у бессимптомных пациентов со спектром тканевых аномалий (патологий) в биоптатах печени, от раннего заболевания до цирроза. Лечение УДХК приводило к улучшению показателей печеночных анализов крови, значительно снижая повышенные уровни билирубина, щелочной фосфатазы, гамма-глутамилтрансферазы (ГГТ) и холестерина. Однако УДХК не уменьшала утомляемость, не предотвращала и не улучшала остеопороз и оказывала различное влияние на зуд. В трех из четырех испытаний использовалась аналогичная доза УДХК (13–15 мг на кг массы тела в день), и они были объединены для анализа в общей сложности 548 пациентов.
Результаты комбинированного анализа показали, что УДХК значительно увеличивает выживаемость после 4 лет терапии без необходимости трансплантации печени. В четвертом крупномасштабном исследовании использовалась более низкая доза УДХК (от 10 до 12 мг на кг в сутки). Результаты этого исследования несколько отличались от результатов трех других исследований. Это показало преимущество лечения УДХК в первую очередь у пациентов с уровнем билирубина менее 2 мг/дл. Однако три других исследования, проанализированные отдельно или вместе, не подтвердили это наблюдение относительно билирубина. Фактически, каждое из этих исследований продемонстрировало пользу для пациентов с прогрессирующим заболеванием и повышенным уровнем билирубина. Кроме того, УДХК уменьшала развитие портальной гипертензии. Важно отметить, что, несмотря на явные преимущества, лечение УДХК в первую очередь замедляет прогрессирование и не излечивает ПБХ.
Всем больным с ПБЦ, имеющим отклонения от нормы печеночных проб, вне зависимости от стадии биопсии печени или фазы естественного прогрессирования заболевания, вероятно, следует лечить УДХК. Доза обычно должна составлять от 13 до 15 мг на кг массы тела в сутки. Пациенты могут принимать УДХК в виде однократной или разделенной дозы, что не влияет на ее клинические преимущества. УДХК очень безопасна при длительном применении. Основным побочным эффектом является диарея, которая возникает из-за неспособности абсорбировать всю УДХК из кишечника. Пациенты с диареей могут чаще принимать меньшие дозы, стараясь поддерживать рекомендуемую общую суточную дозу. С другой стороны, пациенты, у которых нет диареи, могут попробовать принимать большее количество на дозу с целью приема только одной дозы (опять же, рекомендуемая общая доза) в день перед сном.
Колхицин, препарат, который уменьшает воспаление и рубцевание, использовался в основном для лечения артрита, вызванного подагрой. Три рандомизированных контролируемых исследования при ПБХ показали, что колхицин по сравнению с плацебо незначительно замедлял прогрессирование отклонений в анализах крови, но не уменьшал симптомы и не предотвращал прогрессирование патологии печени (аномалии тканей при биопсии). Одно из испытаний фактически показало, что колхицин улучшает выживаемость. Однако это впечатление о лучшей выживаемости при применении колхицина не подтвердилось. На самом деле, казалось бы, улучшенная выживаемость, по-видимому, связана с неожиданно высоким уровнем смертности среди пациентов, получавших неактивное лекарство в этом исследовании. Преимущества колхицина настолько малы, что его редко рекомендуют.
Иммунодепрессанты, например кортикостероиды, азатиоприн, циклоспорин (сандиммун, неорал, генграф) и метотрексат (ревматрекс, трексал), подавляют иммунные реакции. Эти препараты теоретически являются привлекательными средствами для лечения ПБЦ, исходя из концепции, что это аутоиммунное заболевание. В нескольких рандомизированных контролируемых исследованиях тестировались иммунодепрессанты при ПБХ. Однако ни одно из этих исследований не продемонстрировало пролонгированную выживаемость пациентов.
Кортикостероиды, например, преднизолон, преднизолон и будесонид (Энтокорт), ингибируют инициацию иммунных реакций, включая те начальные реакции, которые необходимы для сохранения аутоиммунных реакций. Рандомизированное (лечение назначается случайно) контролируемое исследование было проведено для сравнения плацебо с низкой дозой преднизолона в течение 3-летнего периода. Это исследование показало, что преднизолон улучшает функцию печени и существенно не увеличивает скорость истончения или деминерализации костей. (Остеопороз является потенциальным побочным эффектом стероидов). В другом рандомизированном исследовании УДХК и плацебо сравнивали с УДХК и преднизолоном у пациентов с ранними стадиями ПБХ. Хотя улучшение функции печени было схожим в обеих группах, только комбинация УДХК и преднизолона приводила к заметному улучшению результатов биопсии печени.
Следует отметить, что основные преимущества кортикостероидов наблюдались у пациентов с ранним стадии заболевания при биопсии печени. Тем не менее, эти методы лечения не привели к полной ремиссии или излечению. Более того, ни размер, ни продолжительность этих испытаний не были достаточными для определения влияния на выживаемость без трансплантации печени. Соответственно, необходимы дополнительные данные, чтобы подтвердить пользу и безопасность при ПБЦ стероидов отдельно или в комбинации с УДХК. Тем не менее, эти исследования опровергли более раннее представление о том, что кортикостероиды могут вызывать быстрое прогрессирование остеопороза у пациентов с ПБЦ.
Будесонид является стероидом, который быстрее перерабатывается (метаболизируется) в печени и, следовательно, предположительно менее повреждает кости, чем другие стероиды. Этот препарат изучался у отдельных пациентов с ПБХ, у которых был субоптимальный (менее чем благоприятный) ответ на УДХК. К сожалению, будесонид оказался неэффективен в этой группе. На самом деле это значительно усугубило остеопороз и не предотвратило прогрессирование ПБЦ. Напротив, рандомизированное исследование, сравнивающее УДХК и плацебо с комбинацией будесонида и УДХК, показало, что комбинация была более эффективной, в то время как истончение костей (потеря минеральной плотности) было сопоставимо в двух группах. Но и здесь необходимы дополнительные данные, чтобы подтвердить пользу и безопасность этой комбинации.
Имуран предотвращает образование новых лимфоцитов (лейкоцитов, которые принимают участие в иммунных реакциях), блокируя клеточное деление (воспроизведение) лимфоцитов. Следствием этого действия является уменьшение количества новых воспалительных клеток, попадающих в очаги воспаления. Однако крупное исследование, сравнивающее эффект азатиоприна с неактивным препаратом (плацебо) у 248 пациентов с ПБХ, не показало положительного эффекта. Следовательно, этот препарат в настоящее время не рекомендуется для использования у пациентов с ПБЦ вне протоколов исследований.
Циклоспорин является мощным иммуносупрессивным препаратом, циклоспорин (Сандиммун, Неорал, Генграф) применяют преимущественно для предотвращения отторжения трансплантированных органов. Препарат предотвращает выработку важного сигнала, необходимого лимфоцитам для деления (воспроизведения) и возникновения воспаления. Большое исследование 349 пациентов с ПБЦ, в котором циклоспорин сравнивали с неактивным препаратом, показало некоторую пользу от циклоспорина. Однако частота побочных эффектов высокого кровяного давления и снижения функции почек делает этот препарат неприемлемым для длительного применения.
Метотрексат подавляет иммунную систему и препятствует делению клеток. Этот препарат успешно применялся при тяжелом ревматоидном артрите и иммунологическом заболевании кожи, называемом псориазом. Первоначальные ограниченные испытания у пациентов с ПБХ не показали пользы, а серьезные побочные эффекты включали изъязвления во рту, выпадение волос и пневмонию. Кроме того, в предварительных отчетах о рандомизированных контролируемых исследованиях лечения ПБЦ метотрексатом в Европе отмечена более высокая, чем ожидалось, частота форм пневмонии с рубцеванием легких. Более того, недавно опубликованное рандомизированное контролируемое исследование низких доз метотрексата при ПБЦ показало серьезную токсичность в течение шестилетнего периода. В настоящее время в Соединенных Штатах проводится крупное исследование, сравнивающее только УДХК с комбинацией УДХК и метотрексата. В настоящее время преждевременно рекомендовать использование метотрексата для лечения ПБЦ вне клинических испытаний.
Окалива была одобрена FDA в мае 2016 года для лечения ПБХ в комбинации с урсодезоксихолевой кислотой (УДХК) у взрослых с неадекватным ответом или непереносимостью УДХК, или в качестве монотерапии у взрослых, не переносящих УДХК. У таких пациентов почти у 50% отмечалось улучшение показателей печеночных проб. Наиболее частым побочным эффектом является зуд, который наблюдается более чем у 50% пациентов. Наиболее распространенные побочные эффекты включают утомляемость, боль и дискомфорт в животе, боль в суставах, боль в средней части горла, головокружение, запор и зуд.
Колестирамин — это лекарство, принимаемое перорально, которое не всасывается в кишечнике. Препарат присоединяется (связывается) с веществами в кишечнике, в том числе с поступившими с желчью, а затем выводит их из организма с дефекацией. Предположительно, холестирамин полезен, потому что он связывает как желчные кислоты, так и неизвестные вещества, вызывающие зуд после того, как они всасываются из кишечника в кровоток. Холестирамин является наиболее эффективной терапией для большинства пациентов с холестатическим зудом. Для оптимального эффекта холестирамин следует принимать во время еды, когда поток желчи в кишечник максимален. Пациентам с желчным пузырем рекомендуется несколько большая доза во время завтрака, поскольку в это время высвобождается желчь, накопившаяся в желчном пузыре за ночь.
Важно отметить, что холестирамин также может связываться с лекарствами. Поэтому важно, чтобы другие лекарства принимались за час до или через два часа после приема холестирамина. Обычная доза составляет 8 граммов с завтраком, 4 грамма с обедом и 4 грамма с ужином. Холестирамин плохо растворяется в жидкости и часто ощущается как песок при проглатывании. Однако смешивание его с газированными напитками может уменьшить эту проблему.
Основным побочным эффектом холестирамина является запор. Запор возникает из-за того, что лекарство связывает желчные кислоты, которые в противном случае сделали бы больше воды доступной в толстой кишке для смягчения стула. Побочные реакции циклоспорина включают:
Другим препаратом, связывающим желчные кислоты, который можно попробовать для облегчения зуда, является колестипол (Колестид).
Первоначально было обнаружено, что антибиотик рифампин (Рифидин) уменьшает зуд из-за холестаза фактически случайно. Затем исследование пациентов с ПБХ, включавшее перекрестное лечение рифампицином и неактивным соединением (плацебо), показало, что рифампицин уменьшал зуд в дозе 150 мг, принимаемой два или три раза в день. Эффективность этого препарата может занять до одного месяца, но не дольше. Поэтому, если препарат не эффективен в течение одного месяца, его следует отменить. Не всем пациентам с ПБХ помогает этот препарат.
Механизм действия рифампина плохо изучен. Он может индуцировать биохимические пути в гепатоцитах, которые теоретически могут изменить среду желчных кислот в этих клетках. Побочные эффекты рифампина включают повышение уровня билирубина, потемнение мочи, гепатит (реже), снижение количества тромбоцитов (мелких элементов, помогающих остановить кровотечение из раны) и повреждение почек.
Тот факт, что у некоторых пациентов, получающих опиоидные наркотики (например, морфин), развивается зуд, привел к гипотезе, что зуд при холестазе может быть вызван естественными опиатами организма, называемыми эндорфинами. Чтобы проверить эту гипотезу, пациенты с ПБЦ, у которых был зуд, лечились пероральным препаратом налмефеном, антагонистом (действующим против или блокирующим действие) опиатов. Зуд уменьшился в течение 9 месяцев. Однако у некоторых пациентов, получавших опиоидный антагонист, развились очень неприятные симптомы опиоидной абстинентного синдрома. когда их естественные эндорфины были подавлены. Следовательно, этот препарат не подходит для длительного применения при ПБХ. Контролируемое исследование, в котором сравнивали внутривенный антагонист опиатов под названием налоксон (Наркан) с неактивными внутривенными жидкостями, показало, что налоксон уменьшает зуд у пациентов с ПБЦ. Поскольку налоксон необходимо вводить внутривенно, он также не подходит для длительного применения.
Недавно пероральный антагонист опиатов, налтрексон (Revia), был испытан в небольшом рандомизированном контролируемом исследовании у пациентов с ПБЦ с зудом. Он уменьшал зуд у 50% пациентов и не вызывал симптомов отмены опиатов. Налтрексон также уменьшал симптомы усталости и депрессии, возможно, за счет восстановления способности спать ночью, когда зуд наиболее сильный. Тем не менее, необходимы будущие исследования, чтобы оценить его безопасность, как долго его можно давать и не станут ли пациенты в конечном итоге невосприимчивыми к его эффектам.
В неконтролируемых исследованиях пациентам с ПБЦ, у которых наблюдался сильный зуд, была проведена процедура, называемая плазмаферезом. (Неконтролируемые исследования — это исследования, в которых лечение не сравнивается с с другими методами лечения или плацебо.) В этой процедуре кровь удаляется из организма, а жидкая фаза (называемая плазмой) крови отделяется от клеток крови и тромбоцитов. Затем плазму пропускают через колонку с активированным углем. Наконец, плазма повторно смешивается с клетками крови и возвращается пациенту внутривенно. Идея состоит в том, что уголь удалит из плазмы какое-то соединение или соединения (пока неизвестные), вызывающие зуд. Как ни странно, у многих пациентов зуд уменьшался на период от нескольких дней до месяцев. Однако контролируемых испытаний (по сравнению с другими видами лечения или плацебо) не проводилось. Следовательно, эта процедура до сих пор считается экспериментальной и используется нечасто.
Пока неясно, могут ли обычно рекомендуемые методы лечения остеопороза удовлетворительно лечить или предотвращать остеопороз у пациентов с ПБЦ. Однако имеет смысл обеспечить достаточное количество кальция и витамина D в рационе. Витамин D необходим для усвоения кальция из кишечника. Достаточное количество кальция можно получить, употребляя в пищу молочные продукты, такие как молоко или йогурт, или добавляя в рацион от 1000 до 1500 мг карбоната кальция. Карбонат кальция, приготовленный из измельченных в порошок раковин устриц, можно приобрести без рецепта. Обычно дополнительного количества витамина D, содержащегося в ежедневном поливитамине, достаточно для удовлетворения суточной потребности. Воздействие на кожу солнечного света также увеличивает выработку витамина D в организме.
Для женщин в постменопаузе с ПБХ заместительная гормональная терапия эстрогенами может снизить риск остеопороза. Эстроген, доступный в пероральной форме или в виде пластыря, обеспечивающего всасывание эстрогена через кожу, безопасен для женщин с ПБЦ. Помните, однако, что существуют разногласия по поводу использования заместительной терапии эстрогенами у женщин в постменопаузе, у которых был рак молочной железы, из-за возможного риска рецидива рака. There is also concern about prolonged use of estrogens with progestin in increasing the risk of coronary heart diseases, strokes, and pulmonary embolism in healthy menopausal women. Therefore, whether to use estrogen or not should be individualized after consulting one's doctor. Another alternative to estrogen to protect bone density in patients with PBC is the bisphosphonates, which are FDA-approved drugs for the prevention of osteoporosis. Too few studies have been performed using other drugs (for example, fluoride or calcitonin) for osteoporosis to recommend their use in PBC.
Elevated levels of cholesterol in the blood are common in patients with PBC, and xanthomas (fatty deposits that appear as yellowish firm nodules in the skin) occur in about 25% of those patients with elevated cholesterol. Diets with low cholesterol content do not consistently lower serum cholesterol in these patients, because production of cholesterol by the liver is stimulated in patients with PBC. Cholestyramine, the oral medication that is often used to treat itching, can, at the same time, reduce the levels of serum cholesterol to a modest degree.
Clofibrate (Atromid) should not be used for treating elevated serum cholesterol in PBC because it elevates (rather than lowers) the cholesterol levels in these patients. Moreover, this drug may worsen xanthomas and cause formation of gallstones containing cholesterol. Two studies indicate that UDCA therapy significantly reduces serum levels of cholesterol and is recommended for use in patients with xanthomas. A new class of drugs called statins inhibits formation of cholesterol and, to a lesser degree, triglycerides. The safety and effectiveness of the statins, however, have not been adequately studied in PBC. One of the common side effects of statins is liver injury. Thus, their use in a person with liver disease requires careful monitoring by a physician.
Reduction of dietary fat is the treatment of choice for fat malabsorption (poor absorption of fat in the gut). The idea is that if the dietary intake of fat is decreased, more of this fat will be absorbed. The goal of the low-fat diet would be to alleviate the diarrhea caused by the fat malabsorption, while still providing enough fat for adequate nutrition. If this diet does not help, a supplement of special fats called medium-chain triglycerides (MCT) can be ingested. MCT can replace as much as 60% of the calories provided by ordinary dietary fat, which is mostly long-chain triglycerides. MCT is a special type of fat preparation that does not require bile acids for its absorption and is actually absorbed more easily than the usual dietary fat. As noted earlier, PBC patients with malabsorption of fat should also be tested for celiac sprue.
It is recommended that patients with PBC take a multivitamin supplement without minerals to increase the dietary intake of fat-soluble vitamins. If the quantities of bile acids flowing through the bile ducts to the gut are marginal, intestinal absorption of the fat-soluble vitamins may not be adequate, even with supplements. Two strategies exist for this situation. First, patients can take Liqui-E with meals. Liqui-E is an over-the-counter liquid preparation of vitamin E that also increases the absorption of other fat-soluble vitamins in the diet or in multivitamin preparations. Second, the fat-soluble vitamins A and K can be given by injection into the muscle once a month. Remember, however, that women who might become pregnant, should not receive injections of vitamin A, because it can cause birth defects.
Retention of salt and water can lead to swelling of the ankles and legs (edema) or abdomen (ascites) in patients with cirrhosis. Diuretics are medications that work in the kidneys to combat retention of fluid by eliminating salt and water into the urine. A combination of the diuretics spironolactone (Aldactone) and furosemide (Lasix) can reduce or eliminate the swelling in most people. During treatment with diuretics, it is important to monitor kidney function by measuring serum levels of blood urea nitrogen (BUN) and creatinine to determine if the doses of the diuretics are safe. Sometimes, when the diuretics do not work, a long needle is used to draw out the fluid directly from the abdomen (a procedure called paracentesis).
If large varices (distended veins) develop in the esophagus or upper stomach or any episodes of bleeding from varices have occurred, physicians should consider specific therapy for the varices. Treatment with propranolol (Inderal), a drug in a class called beta-blockers, is effective in preventing initial bleeding or rebleeding from varices in patients with cirrhosis. This drug, however, has not been proven to prevent bleeding in patients with portal hypertension who do not have cirrhosis.
Other methods are available to prevent or treat varices. These methods include:
PBC patients with an abnormal sleep cycle, impaired thinking, odd behavior, or other signs of hepatic encephalopathy usually should be treated with a low protein diet and oral lactulose. Dietary protein is restricted because it is a source of the toxic compounds present in hepatic encephalopathy. The lactulose, which is a liquid medication, traps the toxic compounds in the colon. Consequently, they cannot be absorbed into the bloodstream and cause the symptoms of encephalopathy. To be sure that adequate lactulose is present in the colon at all times, the patient should adjust the dose to produce 2 to 3 semiformed bowel movements a day. If symptoms of encephalopathy persist, the oral antibiotics, such as rifaximin, can be added to the treatment regimen.
The blood filtration function of an enlarged spleen usually results in only mild reductions of red blood cells (anemia), white blood cells (leukopenia) and platelets (thrombocytopenia) that do not require treatment. Severe anemia, however, may require blood transfusions or treatment with erythropoietin or epoetin alfa (Epogen, Procrit), a hormone that stimulates production of red blood cells. If the numbers of white blood cells are severely reduced, another hormonal drug, called granulocyte-colony stimulating factor (G-CSF) is available to increase the white blood cells. An example of an available G-CSF drug is filgrastim (Neupogen).
No FDA-approved medication is available yet to increase the number of platelets. As a necessary precaution, patients with low platelets should not use aspirin or other non-steroidal anti-inflammatory drugs (NSAIDS) since these drugs can hinder the function of platelets. If a low number of platelets is associated with significant bleeding, transfusions of platelets usually should be given. Surgical removal of the spleen (called splenectomy) should be avoided, if possible, because of the risk of excessive bleeding during the operation and the risk of anesthesia in advanced liver disease.
Dry eyes: For chronically dry eyes, use artificial tears containing methylcellulose without preservatives. These artificial tears can prevent the complications of dry eyes, such as ulcers of the cornea.
Dry mouth: Patients with dry mouth have a reduced amount of watery saliva but maintain production of thick saliva. Chewing gum or sucking on a small object can stimulate more watery saliva. Others may need to moisten the mouth with fluids. It is imperative that all patients with dry mouth take adequate amounts of fluids to help with swallowing during meals or when taking oral medications. It is also recommended that these patients have frequent dental appointments to check for cavities.
Dry vagina: Lubricating jelly is suggested to prevent painful sexual intercourse. If a woman is postmenopausal, estrogen creams are also recommended to improve the function of the cells lining the vagina.
PBC patients with Raynaud's phenomenon should restrict exposure to the cold. They can wear warm clothing, gloves, and shoes when they must be in cold environments. Some patients find that using gloves also helps avoid problems when they handle ice-cold articles, for example frozen food packages and cold cans of soda. All patients with Raynaud's phenomenon should stop smoking cigarettes because smoking causes reduced blood flow in the blood vessels of the hands and feet. Drugs called calcium channel blockers help the symptoms in the hands and feet of some patients. At the same time, unfortunately, however, these drugs may worsen swallowing difficulties associated with scleroderma.
Skin tightening, calcification, or telangiectasia: There is no known therapy to prevent or reverse skin tightening, calcium deposits, or telangiectasias in patients with scleroderma.
Swallowing problems and heartburn: As previously mentioned, patients with scleroderma may experience heartburn or difficulty swallowing. It is recommended that patients with these symptoms or other evidence of scleroderma or the CREST syndrome:
Cholesterol gallstones may be prevented by the UDCA used for the long-term treatment of the PBC itself. (UDCA taken orally can actually dissolve cholesterol gallstones in a minority of patients.) No treatment is necessary for patients who have gallstones that are not causing symptoms. These patients should usually just be observed because they will probably never develop symptoms from their gallstones.
An operation (cholecystectomy) to remove the gallbladder and its gallstones should be considered if the gallstones have been causing symptoms. These symptoms ordinarily are bouts of rather characteristic abdominal pain. This surgery usually should not be done, however, if a patient has advanced cirrhosis because of the increased risk of complications from both the surgery and the PBC. In this situation, less risky procedures can be considered or, if the gallstones are the cholesterol type, UDCA (if not already being used to treat the PBC) can be given reasonably safely to try to dissolve the gallstones.
Most often, people will contact their primary care health-care professional with questions about the color of their stool. These includes health-care professionals who care for infants and children and adults. Depending upon the cause of the stool color change, certain specialists may need to be involved. For example, for red or black stool due to bleeding, a gastroenterologist may be needed to perform endoscopy, to look for a bleeding source in the stomach or intestine. Patients with PBC are generally treated by gastroenterologists and/or hepatologists. Development of complications may require the need for other specialists. For example, an endocrinologist may be needed for the treatment of metabolic bone disease (osteoporosis). Patients who develop hepatocellular carcinoma may need the help of several specialists including an oncologist, interventional radiologist, and a liver surgeon. Patients with advanced liver disease including cirrhosis of the liver should be referred to a transplant center as they may need a liver transplant at some stage in the future.
Liver transplantation is a life-saving operation for those patients with PBC who are at risk of premature death due to liver failure or the complications of cirrhosis and portal hypertension. The Mayo Risk Score provides an accurate estimate of the future outcome (prognosis) for patients, regardless of whether they are being treated with ursodeoxycholic acid. The United Network for Organ Sharing (UNOS) permits patients with PBC to be listed for a liver transplant once their estimated survival with PBC for an additional year is 95% or less. It is recommended that physicians calculate the Mayo Risk Score at least yearly in all patients with PBC who have cirrhosis.
Most PBC candidates for transplantation have advanced cirrhosis with decompensated liver disease, which also is referred to as liver failure. Decompensated liver disease means that the patients have low levels of serum albumin and blood clotting factors made in the liver and complications of portal venous hypertension such as ascites, variceal bleeding, encephalopathy, or hypersplenism. Patients are classified as having decompensated cirrhosis whether or not the complications respond to medical therapy.
Rarely, before advanced cirrhosis develops, transplantation of the liver is warranted in a few clinically disastrous situations in PBC. Examples of such situations include recurrent fractures due to advanced osteoporosis or severe, debilitating itching unrelieved by any medical therapy, and even more rarely the hepatopulmonary syndrome (breathing difficulty in advanced cirrhosis). The regional review committees of UNOS accept applications for transplantation in these special circumstances and decide on a patient-by-patient basis if liver transplantation is indicated.
The outcome of liver transplantation in PBC is excellent. The survival of patients two or more years after transplantation is generally 80%. This impressive survival rate is greater than the survival of patients transplanted for most other types of liver diseases. The titers of AMA fall following successful liver transplantation, but they do not usually disappear. A minority of patients, however, develops recurrent PBC in the transplanted liver. Studies are being performed to see if reducing the maintenance doses of immunosuppressive drugs more slowly after transplantation can prevent recurrence of PBC. Once recurrent PBC is diagnosed, ursodeoxycholic acid therapy is started to retard progression. Patients with recurrent PBC rarely will need a second liver transplant.
The goal of ongoing and future research in PBC is to better understand the processes (mechanisms) that initiate and perpetuate the inflammation that destroys first the small caliber bile ducts and later the hepatocytes. Logically, a more complete understanding of these mechanisms will reveal new strategies for therapy, designed to block specific crucial steps in the progression of disease.
PBC is such a slowly progressive disease that it is often initially diagnosed after the development of cirrhosis. Future therapies will probably include strategies that differ for patients with early disease compared to those with advanced disease. Presumably, patients with early phases of PBC would benefit more from therapies that block immunologic mechanisms of bile duct destruction than would patients whose bile ducts have already been destroyed. Conversely, patients whose bile ducts have already been destroyed may benefit more from therapies that prevent the formation of scar tissue and the toxic consequences of cholestasis.
The key to success is support of both basic science and clinical research in PBC, which have not been adequately funded in the past. Several promising research strategies are being pursued to reveal the mechanisms involved in developing PBC. For example, studies are in progress to evaluate the genetic (hereditary) characteristics of patients with PBC who have close relatives with the disease. By studying all of these patients with PBC and comparing them with other family members without PBC, it may be possible to better understand the predispositions to this disease. In addition, a large-scale study is underway in the United States that will compare PBC patients with healthy people of the same age and gender. The points of comparison will include their life experiences, habits, diet, medical and surgical histories, childbearing history, and exposures to environmental toxins and medications. This study likewise should provide important clues regarding predispositions to PBC.
Studies also are in progress to see if PBC may be initiated (triggered) by an infection with either bacteria or viruses. For example, studies are ongoing to confirm or disprove the notion that proteins of infectious organisms stimulate AMA autoantibodies (and the autoantibodies just happen to react to antigens present in the mitochondria). Other studies are dissecting the mechanisms involved in the lymphocyte migration toward small bile ducts and the lymphocyte killing of bile duct epithelial cells. These studies involve not only patients with PBC, but also several animal models in which T-lymphocytes destroy small bile ducts in an identical manner to that seen in PBC. These studies ultimately should identify new ways to treat PBC by, for example, blocking the killing of bile ducts by T-lymphocytes.
Finally, the issue of scar tissue formation in PBC and other diseases associated with cholestasis is now being researched in the hope of finding a way to prevent the development of cirrhosis. If cirrhosis can be prevented, even if ongoing inflammation of the liver continues, many patients might not develop the complications of portal venous hypertension and the progression to liver failure.
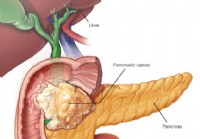 Рак поджелудочной железы (аденокарцинома)
Опухоли поджелудочной железы могут можно разделить на четыре категории:здесь мы сосредоточимся на аденокарциноме, так как это тип рака, обнаруживаемый в 95% случаев диагностированного рака поджелудочн
Рак поджелудочной железы (аденокарцинома)
Опухоли поджелудочной железы могут можно разделить на четыре категории:здесь мы сосредоточимся на аденокарциноме, так как это тип рака, обнаруживаемый в 95% случаев диагностированного рака поджелудочн
 Бытовые дезинфицирующие средства могут повысить риск ожирения у детей
Канадские исследователи показали, что часто используемые бытовые чистящие средства могут вызывать у детей избыточный вес, вызывая изменения в их микрофлоре кишечника. Сергей Миронов | Shut
Бытовые дезинфицирующие средства могут повысить риск ожирения у детей
Канадские исследователи показали, что часто используемые бытовые чистящие средства могут вызывать у детей избыточный вес, вызывая изменения в их микрофлоре кишечника. Сергей Миронов | Shut
 Как функциональная медицина может лечить экзему
Сегодня я рада поделиться важным постом одного из практикующих врачей, которым я восхищаюсь, — доктора Стефани Дэвис. Стефани — врач хиропрактики, которая прошла обширную подготовку в области функцио
Как функциональная медицина может лечить экзему
Сегодня я рада поделиться важным постом одного из практикующих врачей, которым я восхищаюсь, — доктора Стефани Дэвис. Стефани — врач хиропрактики, которая прошла обширную подготовку в области функцио