Die Leber ist ein großes Organ und eine erhebliche Menge an Lebergewebe muss geschädigt werden, bevor eine Person Krankheitssymptome entwickelt. Die Symptome können auch von der Art der Lebererkrankung abhängen. Wenn Symptome auftreten, können sie Folgendes umfassen:
Die Behandlungen bei Patienten mit PBC können unterteilt werden in:
Die Zerstörung der Gallenwege bei PBC führt zur Retention bestimmter toxischer Gallensäuren in den Leberzellen (Hepatozyten). Es wird angenommen, dass diese toxischen Gallensäuren den Tod der Hepatozyten und einen allmählichen Verlust der Leberfunktion verursachen. Ursodesoxycholsäure (UDCA ist eine Abkürzung für diesen chemischen Namen) ist eine natürlich vorkommende Gallensäure, die in kleinen Mengen von normalen Hepatozyten produziert wird. UDCA kann als Ursodiol (Urso-250, Actigal und generische Präparate) verschrieben werden. Bei oraler Einnahme wird UCDA aus dem Darm resorbiert, von Hepatozyten aufgenommen und verarbeitet und in der Galle zurück in den Darm transportiert. UDCA hat mindestens vier vorteilhafte Wirkungen bei PBC:
Vier groß angelegte klinische Studien haben die Wirksamkeit und Sicherheit von UDCA mit der eines inaktiven Medikaments (einem Placebo) verglichen. Diese kontrollierten Studien wurden sowohl bei symptomatischen als auch bei asymptomatischen Patienten mit einem Spektrum von Gewebeanomalien (Pathologie) in ihren Leberbiopsien durchgeführt, die von der frühen Erkrankung bis zur Zirrhose reichten. Die UDCA-Behandlung führte zu einer Verbesserung der Anomalien bei Leberbluttests, wodurch erhöhte Werte von Bilirubin, alkalischer Phosphatase, Gamma-Glutamyltransferase (GGT) und Cholesterin signifikant gesenkt wurden. UDCA verbesserte jedoch nicht die Müdigkeit oder verhinderte oder verbesserte Osteoporose und hatte eine variable Wirkung auf den Juckreiz. Drei der vier Studien verwendeten eine ähnliche UDCA-Dosis (13-15 mg pro kg Körpergewicht pro Tag) und wurden für eine Analyse von insgesamt 548 Patienten kombiniert.
Die Ergebnisse der kombinierten Analyse zeigten, dass UDCA das Überleben nach bis zu 4 Jahren Therapie ohne die Notwendigkeit einer Lebertransplantation signifikant verlängerte. Die vierte groß angelegte Studie verwendete eine niedrigere Dosis von UDCA (10 bis 12 mg pro kg pro Tag). Die Ergebnisse dieser Studie weichen etwas von denen der anderen drei Studien ab. Dieser zeigte einen Nutzen der UDCA-Behandlung hauptsächlich bei Patienten mit Bilirubinspiegeln von weniger als 2 mg/dL. Die drei anderen Studien, einzeln oder kombiniert analysiert, bestätigten jedoch diese Beobachtung bezüglich des Bilirubins nicht. Tatsächlich zeigte jede dieser Studien tatsächlich einen Nutzen für Patienten mit fortgeschrittener Erkrankung und erhöhten Bilirubinspiegeln. Darüber hinaus wurde die Entwicklung einer portalen Hypertension durch die UDCA reduziert. Es ist wichtig zu beachten, dass die UDCA-Behandlung trotz des klaren Nutzens in erster Linie verzögert Progression und heilt PBC nicht.
Alle Patienten mit PBC, die auffällige Leberwerte aufweisen, sollten unabhängig vom Stadium der Leberbiopsie oder der Phase des natürlichen Fortschreitens der Krankheit wahrscheinlich mit UDCA behandelt werden. Die Dosis sollte normalerweise zwischen 13 und 15 mg pro kg Körpergewicht pro Tag liegen. Patienten können UDCA entweder als Einzeldosis oder als Teildosis einnehmen, ohne dass der klinische Nutzen beeinträchtigt wird. UDCA ist sehr sicher für den Langzeitgebrauch. Die primäre Nebenwirkung ist Durchfall, der darauf zurückzuführen ist, dass nicht das gesamte UDCA aus dem Darm aufgenommen wird. Patienten mit Durchfall können häufiger kleinere Dosen einnehmen und versuchen, die empfohlene Tagesgesamtdosis beizubehalten. Andererseits können Patienten, die keinen Durchfall haben, versuchen, größere Mengen pro Dosis einzunehmen, mit dem Ziel, nur eine Dosis (ebenfalls die empfohlene Gesamtdosis) pro Tag vor dem Schlafengehen einzunehmen.
Colchicin, ein Medikament, das Entzündungen und Narbenbildung reduziert, wurde hauptsächlich zur Behandlung von durch Gicht verursachter Arthritis eingesetzt. Drei randomisierte, kontrollierte PBC-Studien zeigten, dass Colchicin im Vergleich zu Placebo das Fortschreiten abnormaler Bluttests leicht verlangsamte, aber weder die Symptome verringerte noch das Fortschreiten der Leberpathologie (Gewebeanomalien bei der Biopsie) verhinderte. Eine der Studien deutete tatsächlich darauf hin, dass Colchicin das Überleben verbesserte. Dieser Eindruck des besseren Überlebens mit Colchicin konnte jedoch nicht bestätigt werden. Tatsächlich scheint die scheinbar verbesserte Überlebenszeit auf eine unerwartet hohe Sterblichkeitsrate (Mortalität) unter den Patienten zurückzuführen zu sein, die in dieser Studie das inaktive Medikament erhielten. Die Vorteile von Colchicin sind so gering, dass es selten empfohlen wird.
Immunsuppressive Medikamente, zum Beispiel Kortikosteroide, Azathioprin, Cyclosporin (Sandimmune, Neoral, Gengraf) und Methotrexat (Rheumatrex, Trexall) unterdrücken Immunreaktionen. Diese Medikamente sind theoretisch attraktive Mittel zur Behandlung von PBC, basierend auf dem Konzept, dass es sich um eine Autoimmunerkrankung handelt. Mehrere randomisierte kontrollierte Studien haben immunsuppressive Medikamente bei PBC getestet. Keine dieser Studien hat jedoch eine längere Überlebenszeit der Patienten gezeigt.
Kortikosteroide, z. B. Prednison, Prednisolon und Budesonid (Entocort), hemmen die Initiierung von Immunreaktionen, einschließlich der anfänglichen Reaktionen, die für die Aufrechterhaltung erforderlich sind von Autoimmunreaktionen. Es wurde eine randomisierte (zufällig zugewiesene) kontrollierte Studie durchgeführt, in der ein Placebo mit einer niedrigen Dosis Prednisolon über einen Zeitraum von 3 Jahren verglichen wurde. Diese Studie zeigte, dass Prednisolon die Leberfunktion verbesserte und die Rate der Knochenverdünnung oder Demineralisierung nicht signifikant erhöhte. (Osteoporose ist eine mögliche Nebenwirkung von Steroiden). Eine weitere randomisierte Studie verglich UDCA und Placebo mit UDCA und Prednisolon bei Patienten mit PBC im Frühstadium. Obwohl die Verbesserung der Leberfunktion bei beiden Gruppen ähnlich war, führte nur die Kombination von UDCA und Prednisolon zu deutlich verbesserten Leberbiopsien.
Es ist bemerkenswert, dass der Hauptnutzen von Kortikosteroiden bei Patienten mit früher beobachtet wurde Stadien der Krankheit auf Leberbiopsie. Dennoch führten diese Behandlungen nicht zu einer vollständigen Remission oder Heilung. Darüber hinaus reichten weder die Größe noch die Dauer dieser Studien aus, um eine Auswirkung auf das Überleben ohne Lebertransplantation zu bestimmen. Dementsprechend sind weitere Daten erforderlich, um den Nutzen und die Sicherheit von Steroiden allein oder in Kombination mit UDCA bei PBC zu bestätigen. Dennoch widerlegten diese Studien eine frühere Annahme, dass Kortikosteroide bei Patienten mit PBC ein schnelles Fortschreiten der Knochenerkrankung Osteoporose verursachen würden.
Budesonid ist ein Steroid, das in der Leber schneller verarbeitet (metabolisiert) wird und daher vermutlich weniger knochenschädigend ist als andere Steroide. Dieses Medikament wurde an ausgewählten Patienten mit PBC untersucht, die suboptimal (weniger als günstig) auf UDCA angesprochen hatten. Leider war Budesonid in dieser Gruppe unwirksam. Tatsächlich verschlimmerte es die Osteoporose signifikant und verhinderte nicht das Fortschreiten der PBC. Im Gegensatz dazu zeigte eine randomisierte Studie, in der UDCA und Placebo mit einer Kombination aus Budesonid und UDCA verglichen wurden, dass die Kombination wirksamer war, während die Knochenverdünnung (Verlust der Mineraldichte) in beiden Gruppen vergleichbar war. Aber auch hier sind weitere Daten erforderlich, um den Nutzen und die Sicherheit dieser Kombination zu bestätigen.
Imuran verhindert die Produktion neuer Lymphozyten (weiße Blutkörperchen, die an Immunantworten beteiligt sind), indem es die Zellteilung (Reproduktion) der Lymphozyten blockiert. Die Folge dieser Aktion ist die Verringerung der Anzahl neuer Entzündungszellen, die in die Entzündungsherde eindringen. Eine große Studie, die die Wirkung von Azathioprin mit einem inaktiven Medikament (Placebo) bei 248 Patienten mit PBC verglich, zeigte jedoch keinen Nutzen. Folglich wird dieses Medikament derzeit nicht zur Anwendung bei PBC-Patienten außerhalb von Forschungsprotokollen empfohlen.
Cyclosporin ist ein starkes immunsuppressives Medikament. Cyclosporin (Sandimmune, Neoral, Gengraf) wird hauptsächlich verwendet, um die Abstoßung von transplantierten Organen zu verhindern. Das Medikament verhindert die Produktion eines wichtigen Signals, das Lymphozyten benötigen, um sich zu teilen (reproduzieren) und Entzündungen zu erzeugen. Eine große Studie mit 349 PBC-Patienten, in der Cyclosporin mit einem inaktiven Medikament verglichen wurde, zeigte einen gewissen Nutzen von Cyclosporin. Die häufigen Nebenwirkungen von Bluthochdruck und verminderter Nierenfunktion machen dieses Medikament jedoch für eine langfristige Anwendung nicht akzeptabel.
Methotrexat unterdrückt sowohl das Immunsystem als auch die Zellteilung. Dieses Medikament wurde erfolgreich bei schwerer rheumatoider Arthritis und einer immunologischen Hauterkrankung namens Psoriasis eingesetzt. Anfängliche begrenzte Studien bei Patienten mit PBC zeigten keinen Nutzen, und zu den schwerwiegenden Nebenwirkungen gehörten Geschwüre im Mund, Haarausfall und Lungenentzündung. Darüber hinaus wurde in vorläufigen Berichten randomisierter, kontrollierter Studien zur Methotrexat-Therapie von PBC in Europa eine höher als erwartete Rate einer Form von Lungenentzündung festgestellt, die die Lunge vernarbt. Darüber hinaus zeigte eine kürzlich veröffentlichte randomisierte, kontrollierte Studie mit niedrig dosiertem Methotrexat bei PBC eine schwerwiegende Toxizität über einen Zeitraum von sechs Jahren. Derzeit läuft eine große Studie in den Vereinigten Staaten, in der UDCA allein mit einer Kombination aus UDCA und Methotrexat verglichen wird. Derzeit ist es verfrüht, die Verwendung von Methotrexat zur Behandlung von PBC außerhalb klinischer Studien zu empfehlen.
Ocaliva wurde von der FDA im Mai 2016 für die Behandlung von PBC in Kombination mit Ursodeoxycholsäure (UDCA) bei Erwachsenen mit unzureichendem Ansprechen oder Unverträglichkeit gegenüber UDCA oder als Einzeltherapie bei Erwachsenen, die UDCA nicht vertragen, zugelassen. Bei diesen Patienten zeigten fast 50 % eine Verbesserung der Leberwerte. Die häufigste Nebenwirkung ist Juckreiz, der bei über 50 % der Patienten beobachtet wird. Die häufigsten Nebenwirkungen sind Müdigkeit, Bauchschmerzen und -beschwerden, Gelenkschmerzen, Schmerzen im mittleren Teil des Rachens, Schwindel, Verstopfung und Juckreiz.
Cholestyramin ist ein oral eingenommenes Medikament, das nicht im Darm aufgenommen wird. Das Medikament haftet (bindet) an Substanzen im Darm, einschließlich derjenigen, die aus der Galle stammen, und entfernt sie dann aus dem Körper in den Stuhlgang. Vermutlich ist Cholestyramin hilfreich, weil es sowohl Gallensäuren als auch nicht identifizierte Substanzen bindet, die Juckreiz verursachen, nachdem sie aus dem Darm in die Blutbahn aufgenommen wurden. Cholestyramin ist die wirksamste Therapie für die meisten Patienten mit cholestatischem Juckreiz. Für eine optimale Wirkung sollte Cholestyramin zu den Mahlzeiten eingenommen werden, wenn der Gallenfluss in den Darm am höchsten ist. Für Patienten mit Gallenblase wird eine etwas größere Dosis zum Frühstück empfohlen, da zu diesem Zeitpunkt die über Nacht in der Gallenblase gespeicherte Galle freigesetzt wird.
Es ist wichtig zu beachten, dass Cholestyramin auch an Medikamente binden kann. Daher ist es wichtig, dass andere Arzneimittel eine Stunde vor oder zwei Stunden nach Cholestyramin eingenommen werden. Die übliche Dosierung beträgt 8 Gramm zum Frühstück, 4 Gramm zum Mittagessen und 4 Gramm zum Abendessen. Cholestyramin löst sich nicht gut in Flüssigkeiten und fühlt sich beim Schlucken oft sandig an. Das Mischen in kohlensäurehaltige Getränke kann dieses Problem jedoch verringern.
Die Hauptnebenwirkung von Cholestyramin ist Verstopfung. Die Verstopfung tritt auf, weil das Medikament die Gallensäuren bindet, die sonst mehr Wasser im Dickdarm verfügbar machen würden, um den Stuhl weicher zu machen. Zu den Nebenwirkungen von Cyclosporin gehören:
Ein weiteres gallensäurebindendes Medikament, das zur Linderung des Juckreizes ausprobiert werden kann, ist Colestipol (Colestid).
Ein Antibiotikum, Rifampin (Rifidin), wurde ursprünglich gefunden, um den Juckreiz aufgrund von Cholestase tatsächlich durch Zufall zu verbessern. Dann zeigte eine Studie an Patienten mit PBC, die einen Wechsel zwischen Rifampin und einer inaktiven Verbindung (Placebo) beinhaltete, dass Rifampin den Juckreiz bei einer zwei- oder dreimal täglich eingenommenen Dosis von 150 mg reduzierte. Es kann bis zu einem Monat dauern, bis dieses Medikament wirkt, aber es sollte nicht länger dauern. Wenn das Medikament daher nach einem Monat nicht wirkt, sollte es abgesetzt werden. Nicht alle Patienten mit PBC profitieren von diesem Medikament.
Die Wirkungsweise von Rifampin ist kaum bekannt. Es kann biochemische Wege in Hepatozyten induzieren, die theoretisch das Gallensäuremilieu in diesen Zellen verändern können. Zu den Nebenwirkungen von Rifampin gehören Erhöhung des Bilirubinspiegels, dunkler Urin, Hepatitis (seltener), verringerte Anzahl von Blutplättchen (kleine Elemente, die helfen, Blutungen aus einer Schnittfläche zu stoppen) und Nierenschäden.
Die Tatsache, dass einige Patienten, die Opiatnarkotika (wie Morphin) erhalten, Juckreiz entwickeln, führte zu der Hypothese, dass Juckreiz bei Cholestase durch die körpereigenen Opiate, Endorphine genannt, verursacht werden könnte. Um diese Hypothese zu testen, wurden Patienten mit PBC, die Juckreiz hatten, mit dem oralen Medikament Nalmephen behandelt, einem Antagonisten (wirkt gegen oder blockiert die Wirkung) von Opiaten. Der Juckreiz besserte sich über einen Zeitraum von 9 Monaten. Einige Patienten, die mit dem Opiatantagonisten behandelt wurden, entwickelten jedoch sehr unangenehme Symptome eines Opiat-Entzugs als ihre natürlichen Endorphine gehemmt wurden. Daher ist dieses Medikament nicht für die Langzeitanwendung bei PBC geeignet. Eine kontrollierte Studie, in der ein intravenöser Opiatantagonist namens Naloxon (Narcan) mit inaktiven intravenösen Flüssigkeiten verglichen wurde, zeigte, dass Naloxon den Juckreiz bei PBC-Patienten verbesserte. Da es intravenös verabreicht werden muss, ist Naloxon auch nicht für die Langzeitanwendung geeignet.
Kürzlich wurde der orale Opiatantagonist Naltrexon (Revia) in einer kleinen, randomisierten, kontrollierten Studie bei PBC-Patienten mit Juckreiz getestet. Es verbesserte den Juckreiz bei 50 % der Patienten und verursachte keine Opiat-Entzugserscheinungen. Naltrexon verbesserte auch die Symptome von Müdigkeit und Depression, möglicherweise durch die Wiederherstellung der Fähigkeit, nachts zu schlafen, wenn der Juckreiz am stärksten ist. Zukünftige Studien sind jedoch erforderlich, um seine Sicherheit zu beurteilen, wie lange es gegeben werden kann und ob Patienten schließlich nicht mehr auf seine Wirkungen ansprechen (refraktär).
In unkontrollierten Studien wurden Patienten mit PBC, die starken Juckreiz hatten, einem Verfahren namens Plasmapherese unterzogen. (Unkontrollierte Studien sind Studien, in denen die Behandlung nicht verglichen wird mit anderen Behandlungen oder Placebos.) Bei diesem Verfahren wird das Blut aus dem Körper entfernt und die flüssige Phase (Plasma genannt) des Blutes wird von den Blutzellen und Blutplättchen getrennt. Das Plasma wird dann durch eine Säule geleitet, die Aktivkohle enthält. Abschließend wird das Plasma wieder mit den Blutzellen vermischt und dem Patienten intravenös wieder zugeführt. Die Idee ist, dass die Holzkohle einige Verbindungen (noch unbekannt) aus dem Plasma entfernt, die den Juckreiz verursacht haben. Anekdotischerweise hatten viele Patienten eine Linderung des Juckreizes für Zeiträume, die von Tagen bis zu Monaten reichten. Es wurden jedoch keine kontrollierten Studien (im Vergleich zu anderen Behandlungen oder Placebos) durchgeführt. Daher gilt dieses Verfahren immer noch als experimentell und wird nicht oft verwendet.
Ob die üblicherweise empfohlenen Therapien für Osteoporose Osteoporose bei Patienten mit PBC zufriedenstellend behandeln oder verhindern können, ist noch nicht klar. Es ist jedoch sinnvoll, ausreichend Kalzium und Vitamin D über die Nahrung bereitzustellen. Das Vitamin D wird für die Aufnahme von Calcium aus dem Darm benötigt. Ausreichende Mengen an Kalzium können durch den Verzehr von Milchprodukten wie Milch oder Joghurt oder durch Ergänzung der Nahrung mit 1000 bis 1500 mg Kalziumkarbonat aufgenommen werden. Calciumcarbonat, hergestellt aus pulverisierten Austernschalen, kann rezeptfrei erworben werden. Normalerweise reicht das zusätzliche Vitamin D, das in einem Tages-Multivitamin enthalten ist, aus, um den Tagesbedarf zu decken. Die Sonneneinstrahlung auf die Haut erhöht auch die Produktion von Vitamin D im Körper.
Bei postmenopausalen Frauen mit PBC kann eine Hormonersatztherapie mit Östrogen das Osteoporoserisiko verringern. Östrogen, das in oraler Form oder als Pflaster erhältlich ist, das die Aufnahme von Östrogen durch die Haut ermöglicht, ist für Frauen mit PBC sicher. Denken Sie jedoch daran, dass die Verwendung einer Östrogenersatztherapie bei postmenopausalen Frauen, die an Brustkrebs erkrankt sind, aufgrund des möglichen Risikos eines erneuten Auftretens des Krebses kontrovers diskutiert wird. Es besteht auch Besorgnis darüber, dass bei längerer Anwendung von Östrogenen mit Gestagen das Risiko für koronare Herzkrankheiten, Schlaganfälle und Lungenembolien bei gesunden Frauen in der Menopause erhöht wird. Daher sollte nach Rücksprache mit dem Arzt individuell entschieden werden, ob Östrogen verwendet werden soll oder nicht. Another alternative to estrogen to protect bone density in patients with PBC is the bisphosphonates, which are FDA-approved drugs for the prevention of osteoporosis. Too few studies have been performed using other drugs (for example, fluoride or calcitonin) for osteoporosis to recommend their use in PBC.
Elevated levels of cholesterol in the blood are common in patients with PBC, and xanthomas (fatty deposits that appear as yellowish firm nodules in the skin) occur in about 25% of those patients with elevated cholesterol. Diets with low cholesterol content do not consistently lower serum cholesterol in these patients, because production of cholesterol by the liver is stimulated in patients with PBC. Cholestyramine, the oral medication that is often used to treat itching, can, at the same time, reduce the levels of serum cholesterol to a modest degree.
Clofibrate (Atromid) should not be used for treating elevated serum cholesterol in PBC because it elevates (rather than lowers) the cholesterol levels in these patients. Moreover, this drug may worsen xanthomas and cause formation of gallstones containing cholesterol. Two studies indicate that UDCA therapy significantly reduces serum levels of cholesterol and is recommended for use in patients with xanthomas. A new class of drugs called statins inhibits formation of cholesterol and, to a lesser degree, triglycerides. The safety and effectiveness of the statins, however, have not been adequately studied in PBC. One of the common side effects of statins is liver injury. Thus, their use in a person with liver disease requires careful monitoring by a physician.
Reduction of dietary fat is the treatment of choice for fat malabsorption (poor absorption of fat in the gut). The idea is that if the dietary intake of fat is decreased, more of this fat will be absorbed. The goal of the low-fat diet would be to alleviate the diarrhea caused by the fat malabsorption, while still providing enough fat for adequate nutrition. If this diet does not help, a supplement of special fats called medium-chain triglycerides (MCT) can be ingested. MCT can replace as much as 60% of the calories provided by ordinary dietary fat, which is mostly long-chain triglycerides. MCT is a special type of fat preparation that does not require bile acids for its absorption and is actually absorbed more easily than the usual dietary fat. As noted earlier, PBC patients with malabsorption of fat should also be tested for celiac sprue.
It is recommended that patients with PBC take a multivitamin supplement without minerals to increase the dietary intake of fat-soluble vitamins. If the quantities of bile acids flowing through the bile ducts to the gut are marginal, intestinal absorption of the fat-soluble vitamins may not be adequate, even with supplements. Two strategies exist for this situation. First, patients can take Liqui-E with meals. Liqui-E is an over-the-counter liquid preparation of vitamin E that also increases the absorption of other fat-soluble vitamins in the diet or in multivitamin preparations. Second, the fat-soluble vitamins A and K can be given by injection into the muscle once a month. Remember, however, that women who might become pregnant, should not receive injections of vitamin A, because it can cause birth defects.
Retention of salt and water can lead to swelling of the ankles and legs (edema) or abdomen (ascites) in patients with cirrhosis. Diuretics are medications that work in the kidneys to combat retention of fluid by eliminating salt and water into the urine. A combination of the diuretics spironolactone (Aldactone) and furosemide (Lasix) can reduce or eliminate the swelling in most people. During treatment with diuretics, it is important to monitor kidney function by measuring serum levels of blood urea nitrogen (BUN) and creatinine to determine if the doses of the diuretics are safe. Sometimes, when the diuretics do not work, a long needle is used to draw out the fluid directly from the abdomen (a procedure called paracentesis).
If large varices (distended veins) develop in the esophagus or upper stomach or any episodes of bleeding from varices have occurred, physicians should consider specific therapy for the varices. Treatment with propranolol (Inderal), a drug in a class called beta-blockers, is effective in preventing initial bleeding or rebleeding from varices in patients with cirrhosis. This drug, however, has not been proven to prevent bleeding in patients with portal hypertension who do not have cirrhosis.
Other methods are available to prevent or treat varices. These methods include:
PBC patients with an abnormal sleep cycle, impaired thinking, odd behavior, or other signs of hepatic encephalopathy usually should be treated with a low protein diet and oral lactulose. Dietary protein is restricted because it is a source of the toxic compounds present in hepatic encephalopathy. The lactulose, which is a liquid medication, traps the toxic compounds in the colon. Consequently, they cannot be absorbed into the bloodstream and cause the symptoms of encephalopathy. To be sure that adequate lactulose is present in the colon at all times, the patient should adjust the dose to produce 2 to 3 semiformed bowel movements a day. If symptoms of encephalopathy persist, the oral antibiotics, such as rifaximin, can be added to the treatment regimen.
The blood filtration function of an enlarged spleen usually results in only mild reductions of red blood cells (anemia), white blood cells (leukopenia) and platelets (thrombocytopenia) that do not require treatment. Severe anemia, however, may require blood transfusions or treatment with erythropoietin or epoetin alfa (Epogen, Procrit), a hormone that stimulates production of red blood cells. If the numbers of white blood cells are severely reduced, another hormonal drug, called granulocyte-colony stimulating factor (G-CSF) is available to increase the white blood cells. An example of an available G-CSF drug is filgrastim (Neupogen).
No FDA-approved medication is available yet to increase the number of platelets. As a necessary precaution, patients with low platelets should not use aspirin or other non-steroidal anti-inflammatory drugs (NSAIDS) since these drugs can hinder the function of platelets. If a low number of platelets is associated with significant bleeding, transfusions of platelets usually should be given. Surgical removal of the spleen (called splenectomy) should be avoided, if possible, because of the risk of excessive bleeding during the operation and the risk of anesthesia in advanced liver disease.
Dry eyes: For chronically dry eyes, use artificial tears containing methylcellulose without preservatives. These artificial tears can prevent the complications of dry eyes, such as ulcers of the cornea.
Dry mouth: Patients with dry mouth have a reduced amount of watery saliva but maintain production of thick saliva. Chewing gum or sucking on a small object can stimulate more watery saliva. Others may need to moisten the mouth with fluids. It is imperative that all patients with dry mouth take adequate amounts of fluids to help with swallowing during meals or when taking oral medications. It is also recommended that these patients have frequent dental appointments to check for cavities.
Dry vagina: Lubricating jelly is suggested to prevent painful sexual intercourse. If a woman is postmenopausal, estrogen creams are also recommended to improve the function of the cells lining the vagina.
PBC patients with Raynaud's phenomenon should restrict exposure to the cold. They can wear warm clothing, gloves, and shoes when they must be in cold environments. Some patients find that using gloves also helps avoid problems when they handle ice-cold articles, for example frozen food packages and cold cans of soda. All patients with Raynaud's phenomenon should stop smoking cigarettes because smoking causes reduced blood flow in the blood vessels of the hands and feet. Drugs called calcium channel blockers help the symptoms in the hands and feet of some patients. At the same time, unfortunately, however, these drugs may worsen swallowing difficulties associated with scleroderma.
Skin tightening, calcification, or telangiectasia: There is no known therapy to prevent or reverse skin tightening, calcium deposits, or telangiectasias in patients with scleroderma.
Swallowing problems and heartburn: As previously mentioned, patients with scleroderma may experience heartburn or difficulty swallowing. It is recommended that patients with these symptoms or other evidence of scleroderma or the CREST syndrome:
Cholesterol gallstones may be prevented by the UDCA used for the long-term treatment of the PBC itself. (UDCA taken orally can actually dissolve cholesterol gallstones in a minority of patients.) No treatment is necessary for patients who have gallstones that are not causing symptoms. These patients should usually just be observed because they will probably never develop symptoms from their gallstones.
An operation (cholecystectomy) to remove the gallbladder and its gallstones should be considered if the gallstones have been causing symptoms. These symptoms ordinarily are bouts of rather characteristic abdominal pain. This surgery usually should not be done, however, if a patient has advanced cirrhosis because of the increased risk of complications from both the surgery and the PBC. In this situation, less risky procedures can be considered or, if the gallstones are the cholesterol type, UDCA (if not already being used to treat the PBC) can be given reasonably safely to try to dissolve the gallstones.
Most often, people will contact their primary care health-care professional with questions about the color of their stool. These includes health-care professionals who care for infants and children and adults. Depending upon the cause of the stool color change, certain specialists may need to be involved. For example, for red or black stool due to bleeding, a gastroenterologist may be needed to perform endoscopy, to look for a bleeding source in the stomach or intestine. Patients with PBC are generally treated by gastroenterologists and/or hepatologists. Development of complications may require the need for other specialists. For example, an endocrinologist may be needed for the treatment of metabolic bone disease (osteoporosis). Patients who develop hepatocellular carcinoma may need the help of several specialists including an oncologist, interventional radiologist, and a liver surgeon. Patients with advanced liver disease including cirrhosis of the liver should be referred to a transplant center as they may need a liver transplant at some stage in the future.
Liver transplantation is a life-saving operation for those patients with PBC who are at risk of premature death due to liver failure or the complications of cirrhosis and portal hypertension. The Mayo Risk Score provides an accurate estimate of the future outcome (prognosis) for patients, regardless of whether they are being treated with ursodeoxycholic acid. The United Network for Organ Sharing (UNOS) permits patients with PBC to be listed for a liver transplant once their estimated survival with PBC for an additional year is 95% or less. It is recommended that physicians calculate the Mayo Risk Score at least yearly in all patients with PBC who have cirrhosis.
Most PBC candidates for transplantation have advanced cirrhosis with decompensated liver disease, which also is referred to as liver failure. Decompensated liver disease means that the patients have low levels of serum albumin and blood clotting factors made in the liver and complications of portal venous hypertension such as ascites, variceal bleeding, encephalopathy, or hypersplenism. Patients are classified as having decompensated cirrhosis whether or not the complications respond to medical therapy.
Rarely, before advanced cirrhosis develops, transplantation of the liver is warranted in a few clinically disastrous situations in PBC. Examples of such situations include recurrent fractures due to advanced osteoporosis or severe, debilitating itching unrelieved by any medical therapy, and even more rarely the hepatopulmonary syndrome (breathing difficulty in advanced cirrhosis). The regional review committees of UNOS accept applications for transplantation in these special circumstances and decide on a patient-by-patient basis if liver transplantation is indicated.
The outcome of liver transplantation in PBC is excellent. The survival of patients two or more years after transplantation is generally 80%. This impressive survival rate is greater than the survival of patients transplanted for most other types of liver diseases. The titers of AMA fall following successful liver transplantation, but they do not usually disappear. A minority of patients, however, develops recurrent PBC in the transplanted liver. Studies are being performed to see if reducing the maintenance doses of immunosuppressive drugs more slowly after transplantation can prevent recurrence of PBC. Once recurrent PBC is diagnosed, ursodeoxycholic acid therapy is started to retard progression. Patients with recurrent PBC rarely will need a second liver transplant.
The goal of ongoing and future research in PBC is to better understand the processes (mechanisms) that initiate and perpetuate the inflammation that destroys first the small caliber bile ducts and later the hepatocytes. Logically, a more complete understanding of these mechanisms will reveal new strategies for therapy, designed to block specific crucial steps in the progression of disease.
PBC is such a slowly progressive disease that it is often initially diagnosed after the development of cirrhosis. Future therapies will probably include strategies that differ for patients with early disease compared to those with advanced disease. Presumably, patients with early phases of PBC would benefit more from therapies that block immunologic mechanisms of bile duct destruction than would patients whose bile ducts have already been destroyed. Conversely, patients whose bile ducts have already been destroyed may benefit more from therapies that prevent the formation of scar tissue and the toxic consequences of cholestasis.
The key to success is support of both basic science and clinical research in PBC, which have not been adequately funded in the past. Several promising research strategies are being pursued to reveal the mechanisms involved in developing PBC. For example, studies are in progress to evaluate the genetic (hereditary) characteristics of patients with PBC who have close relatives with the disease. By studying all of these patients with PBC and comparing them with other family members without PBC, it may be possible to better understand the predispositions to this disease. In addition, a large-scale study is underway in the United States that will compare PBC patients with healthy people of the same age and gender. The points of comparison will include their life experiences, habits, diet, medical and surgical histories, childbearing history, and exposures to environmental toxins and medications. This study likewise should provide important clues regarding predispositions to PBC.
Studies also are in progress to see if PBC may be initiated (triggered) by an infection with either bacteria or viruses. For example, studies are ongoing to confirm or disprove the notion that proteins of infectious organisms stimulate AMA autoantibodies (and the autoantibodies just happen to react to antigens present in the mitochondria). Other studies are dissecting the mechanisms involved in the lymphocyte migration toward small bile ducts and the lymphocyte killing of bile duct epithelial cells. These studies involve not only patients with PBC, but also several animal models in which T-lymphocytes destroy small bile ducts in an identical manner to that seen in PBC. These studies ultimately should identify new ways to treat PBC by, for example, blocking the killing of bile ducts by T-lymphocytes.
Finally, the issue of scar tissue formation in PBC and other diseases associated with cholestasis is now being researched in the hope of finding a way to prevent the development of cirrhosis. If cirrhosis can be prevented, even if ongoing inflammation of the liver continues, many patients might not develop the complications of portal venous hypertension and the progression to liver failure.
 Wann Sie bei Bauchschmerzen einen Arzt aufsuchen sollten
Wann Sie bei Bauchschmerzen einen Arzt aufsuchen sollten
 Ciguatera-Fischvergiftung
Ciguatera-Fischvergiftung
 Die 5 häufigsten Fehler bei der Darmheilung (jeder macht mindestens einen)
Die 5 häufigsten Fehler bei der Darmheilung (jeder macht mindestens einen)
 Zulassung von Gleevec auf seltene Krebsarten ausgeweitet
Zulassung von Gleevec auf seltene Krebsarten ausgeweitet
 Was verursacht starke Magenschmerzen?
Was verursacht starke Magenschmerzen?
 Die 6 besten Bücher über Darm und Gesundheit, die Sie 2020 lesen müssen
Die 6 besten Bücher über Darm und Gesundheit, die Sie 2020 lesen müssen
 Gallenblasenkrebs
Gallenblasenkrebszentrum Krebs 101 Bilder Diashow Brustkrebs-Diashow Hautkrebs-Diashow Patientenkommentare:Gallenblasenkrebs – Anzeichen und Symptome Patientenkommentare:Gallenblasenkrebs – Erkennung
Gallenblasenkrebs
Gallenblasenkrebszentrum Krebs 101 Bilder Diashow Brustkrebs-Diashow Hautkrebs-Diashow Patientenkommentare:Gallenblasenkrebs – Anzeichen und Symptome Patientenkommentare:Gallenblasenkrebs – Erkennung
 Pflanzliche Lebensmittel können antibiotikaresistente Superbakterien auf den Menschen übertragen
Forscher der University of Southern California (USC) haben auf der Jahrestagung der American Society for Microbiology gezeigt, dass pflanzliche Lebensmittel Antibiotikaresistenzen auf das Darmmikrobio
Pflanzliche Lebensmittel können antibiotikaresistente Superbakterien auf den Menschen übertragen
Forscher der University of Southern California (USC) haben auf der Jahrestagung der American Society for Microbiology gezeigt, dass pflanzliche Lebensmittel Antibiotikaresistenzen auf das Darmmikrobio
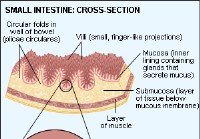 Zöliakie
Zöliakie ist eine Erkrankung, die durch eine abnormale Immunantwort oder Empfindlichkeit gegenüber einem als Gluten bekannten Nahrungsprotein verursacht wird. Gluten kommt in Weizen, Roggen und Gerste
Zöliakie
Zöliakie ist eine Erkrankung, die durch eine abnormale Immunantwort oder Empfindlichkeit gegenüber einem als Gluten bekannten Nahrungsprotein verursacht wird. Gluten kommt in Weizen, Roggen und Gerste