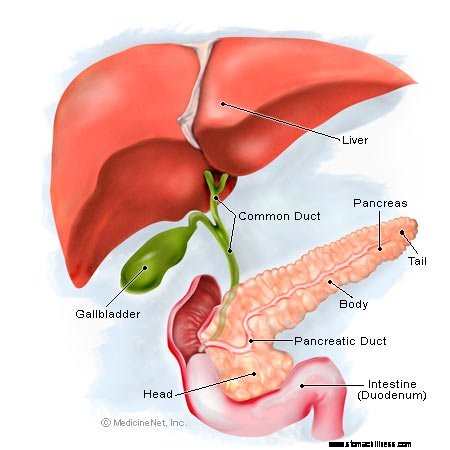
 Illustrasjon av bukspyttkjertelen
Illustrasjon av bukspyttkjertelen Bukspyttkjertelen er et organ som er omtrent seks tommer langt som er plassert i magen bak magen og foran ryggraden og aorta. Bukspyttkjertelen er delt inn i tre regioner:hodet, kroppen og halen. Hodet av bukspyttkjertelen er plassert på høyre side av magen ved siden av tolvfingertarmen. Halen er på venstre side av magen, og kroppen ligger mellom hodet og halen.
Det er to funksjonelle deler til bukspyttkjertelen, referert til som de eksokrine og endokrine delene. Flertallet av cellene i bukspyttkjertelen produserer fordøyelsessaft som inneholder enzymene som er nødvendige for å fordøye maten i tarmen. Enzymene skilles ut i mindre samlekanaler i bukspyttkjertelen (sidegrener). Sidegrenene munner ut i en større kanal, hovedbukspyttkjertelkanalen, som munner ut i tarmen gjennom papillen til Vater i tolvfingertarmen. Under passasje gjennom kanalene tilsettes bikarbonat til fordøyelsesenzymene for å gjøre bukspyttkjertelsekresjonen alkalisk. Cellene og kanalene som produserer fordøyelsessaftene utgjør den eksokrine delen av bukspyttkjertelen.
Rett før hovedkanalen i bukspyttkjertelen kommer inn i tolvfingertarmen, smelter den vanligvis sammen med den vanlige gallegangen som samler opp galle (en væske som hjelper til med å fordøye fett) produsert av leveren. Den vanlige gallegangen slutter seg vanligvis til bukspyttkjertelkanalen i hodet av bukspyttkjertelen. Sammenslåingen av disse to kanalene danner ampullen til Vater som drenerer både galle og bukspyttkjertelvæske inn i tolvfingertarmen gjennom papillen til Vater.
Begravd i vevet i bukspyttkjertelen, først og fremst i hodet, er små samlinger av celler, kalt Langerhans-øyene. Cellene på øyene produserer flere hormoner, for eksempel insulin, glukagon og somatostatin; som slippes ut i blodet (holmene kobles ikke til bukspyttkjertelkanalene) og reiser i blodet til andre deler av kroppen. Disse hormonene har effekter i hele kroppen, for eksempel insulin, som bidrar til å regulere blodsukkernivået. Den hormonutskillende delen av bukspyttkjertelen – øyene – er den endokrine delen av bukspyttkjertelen.
Bukspyttkjertelcyster er samlinger (pøler) av væske som kan dannes i hodet, kroppen og halen av bukspyttkjertelen. Noen bukspyttkjertelcyster er ekte cyster (ikke-inflammatoriske cyster), det vil si at de er foret med et spesielt lag med celler som er ansvarlige for å skille ut væske inn i cystene. Andre cyster er pseudocyster (inflammatoriske cyster) og inneholder ikke spesialiserte slimhinneceller. Ofte inneholder disse pseudocystene bukspyttkjertelens fordøyelsessaft fordi de er koblet til bukspyttkjertelkanalene. Bukspyttkjertelcyster kan variere i størrelse fra flere millimeter til flere centimeter. Mange bukspyttkjertelcyster er små og godartede og gir ingen symptomer, men noen cyster blir store og forårsaker symptomer, og andre er kreft eller precancerøse. (Precancerøse cyster er godartede cyster som har potensial til å bli kreft.)
Ulike typer cyster inneholder forskjellige typer væsker. For eksempel inneholder pseudocyster som dannes etter et angrep av akutt pankreatitt fordøyelsesenzymer, som amylase, i høye konsentrasjoner. Slimete cyster inneholder slim (en proteinholdig væske) produsert av slimete celler som danner innsiden av cysten.
Det er to hovedtyper av bukspyttkjertelcyster; pseudocyster (inflammatoriske cyster) og ekte cyster (ikke-inflammatoriske cyster). Inflammatoriske cyster er godartede, mens ikke-inflammatoriske cyster kan være godartede, forstadier til kreft eller kreft.
De fleste av de inflammatoriske cystene i bukspyttkjertelen er pseudocyster i bukspyttkjertelen. Pseudocyster i bukspyttkjertelen skyldes pankreatitt (betennelse i bukspyttkjertelen). De vanlige årsakene til pankreatitt inkluderer alkoholisme, gallestein, traumer og kirurgi. Væsken inne i pseudocystene representerer flytende dødt bukspyttkjertelvev, betennelsesceller og en høy konsentrasjon av fordøyelsesenzymer som er tilstede i bukspyttkjertelens eksokrine sekresjoner. (De fleste pseudocyster har forbindelser med pankreaskanalene.) De fleste pseudocyster forårsaket av akutt pankreatitt går over spontant (uten behandling) i løpet av flere uker. Pseudocyster som trenger behandling er de som vedvarer utover seks uker og forårsaker symptomer som smerte, obstruksjon av magen eller tolvfingertarmen, eller har blitt infisert.
Siden flertallet av bukspyttkjertelcyster er små og ikke gir noen symptomer, oppdages de ofte tilfeldig når abdominale skanninger (ultralyd [US], datastyrt tomografi eller CT, magnetisk resonanstomografi eller MR) utføres for å undersøke urelaterte symptomer. Dessverre kan ikke ultralyd, CT og MR på en pålitelig måte skille godartede cyster (cyster som vanligvis ikke trenger behandling) fra precancerøse og kreftcyster (cyster som vanligvis krever kirurgisk fjerning).
Endoskopisk ultralyd (EUS) blir stadig mer nyttig for å avgjøre om en bukspyttkjertelcyste sannsynligvis er godartet, precancerøs eller kreft. Under endoskopisk ultralyd settes et endoskop med en liten ultralydsvinger på spissen inn i munnen og føres gjennom spiserøret og magesekken inn i tolvfingertarmen. Fra dette stedet, som er svært nær bukspyttkjertelen, leveren og galleblæren, kan nøyaktige og detaljerte bilder fås av leveren, bukspyttkjertelen og galleblæren.
Under endoskopisk ultralyd kan væske fra cyster og vevsprøver også oppnås ved å føre spesielle nåler gjennom endoskopet og inn i cystene. Prosessen med å skaffe vev eller væske med en tynn nål kalles finnålaspirasjon (FNA).
Væsken oppnådd av FNA kan analyseres for kreftceller (cytologi), amylaseinnhold og for tumormarkører. Tumormarkører, som CEA (karsinoembryonalt antigen), er proteiner produsert i store mengder av kreftceller. For eksempel vil pankreas pseudocystvæske typisk ha høye amylasenivåer, men lave CEA-nivåer. Et benignt serøst cysteadenom vil ha lave amylase- og lave CEA-nivåer, mens et precancerøst eller kreftøst mucinøst cysteadenom vil ha lave amylasenivåer, men høye CEA-nivåer. Senest har DNA fra celler som aspireres fra cysten blitt analysert for endringer som tyder på kreft.
Risikoen ved endoskopisk ultralyd og finnålsaspirasjon er liten og består av en svært liten forekomst av blødninger og infeksjoner.
Noen ganger er det vanskelig selv med de diagnostiske verktøyene for endoskopisk ultralyd og finnålsaspirasjon å avgjøre om en bukspyttkjertelcyste er kreft eller precancerøs. Hvis svaret ikke er klart, utføres noen ganger gjentatt endoskopisk ultralyd og aspirasjon hvis mistanken om kreft eller precancer er høy. I andre tilfeller blir cysten undersøkt på nytt ved CT, MR eller til og med endoskopisk ultralyd etter noen måneder for å oppdage endringer som sterkere tyder på at kreft har utviklet seg. Hos atter andre anbefales kirurgi.
Det viktigste aspektet ved behandling av bukspyttkjertelcyster er avgjørelsen av om en cyste er godartet (og vanligvis ikke trenger behandling) eller om den er forstadiet til kreft eller kreft og må fjernes.
Det nest viktigste aspektet ved behandling er å avgjøre om en pasient med en precancerøs eller cancerøs bukspyttkjertelcyste er en passende kirurgisk kandidat. I medisinske sentre som har erfaring med å utføre bukspyttkjertelkirurgi, resulterer kirurgisk fjerning av precancerøse eller kreftcyster i en høy grad av helbredelse.
Svært små cyster kan følges for å oppdage en økning i størrelse som kan indikere kreft eller økt risiko for å utvikle kreft. Ledelsesbeslutninger skal individualiseres for hver pasient etter samtaler med lege som er kjent med pasientens helsetilstand. Følgende er eksempler på hvordan en lege kan håndtere bukspyttkjertelcyster.
 Hva er prosedyre for fjerning av rektal fremmedlegeme?
Hva er prosedyre for fjerning av rektal fremmedlegeme?
 Fakta om Barretts esophagus-symptomer og Barretts sykdom
Fakta om Barretts esophagus-symptomer og Barretts sykdom
 Tomat- og stekt rød peppersuppe i Instant Pot!
Tomat- og stekt rød peppersuppe i Instant Pot!
 Tarmmikrober i veps hjelper til med å overvinne plantevernmidler
Tarmmikrober i veps hjelper til med å overvinne plantevernmidler
 Hva er Melanosis Coli?
Hva er Melanosis Coli?
 Cruiseskip Norovirus Bug kan spre seg med fly, undersøkelser finner
Cruiseskip Norovirus Bug kan spre seg med fly, undersøkelser finner
 Tannkjøttsykdom og risiko for spiserør og magekreft
Amerikanske forskere har publisert sine nye funn om tannkjøttsykdom i et forskningsbrev i den siste utgaven av tidsskriftet Mage med tittelen, Tannkjøttsykdom, tanntap, og risiko for øsofageal og ga
Tannkjøttsykdom og risiko for spiserør og magekreft
Amerikanske forskere har publisert sine nye funn om tannkjøttsykdom i et forskningsbrev i den siste utgaven av tidsskriftet Mage med tittelen, Tannkjøttsykdom, tanntap, og risiko for øsofageal og ga
 Ufremkommelighet fra implementering av tarm - Diagnose av akutt abdomen
Implementering eller vdviganiye av ett stykke tarm i en annen som årsaken til intestinal ufremkommelighet, observeres ikke i alle land med identisk frekvens. På store engelske statistikker (London, 19
Ufremkommelighet fra implementering av tarm - Diagnose av akutt abdomen
Implementering eller vdviganiye av ett stykke tarm i en annen som årsaken til intestinal ufremkommelighet, observeres ikke i alle land med identisk frekvens. På store engelske statistikker (London, 19
 Når bør jeg være bekymret for blod i avføringen?
Hva er blod i avføringen? Krakk som er knallrød, rødbrun eller svart kan være et tegn på bekymring. Det kan være et symptom på mange lidelser, hvorav noen kan være alvorlige. Det er viktig å oppda
Når bør jeg være bekymret for blod i avføringen?
Hva er blod i avføringen? Krakk som er knallrød, rødbrun eller svart kan være et tegn på bekymring. Det kan være et symptom på mange lidelser, hvorav noen kan være alvorlige. Det er viktig å oppda