Kartais sunku nuspręsti, kokio gydymo reikia. Galite jausti, kad viskas vyksta per greitai, arba galite nekantrauti pradėti. Pasitarkite su savo specialistu, kaip greitai turėtų prasidėti gydymas – dažnai tai neturės įtakos gydymo sėkmei, jei lauksite šiek tiek laiko. Paprašykite jų paaiškinti parinktis ir skirkite kuo daugiau laiko prieš priimdami sprendimą.
Suprasdami ligą, galimus gydymo būdus, galimą šalutinį poveikį ir visas papildomas išlaidas, galėsite pasverti galimybes ir priimti pagrįstą sprendimą. Patikrinkite, ar specialistas yra daugiadisciplinės komandos dalis ir ar gydymo centras jums tinkamiausias – galbūt galėsite gydytis arčiau namų arba verta keliauti į centrą, kuris specializuojasi konkretaus gydymo srityje.
Kai gydytojas pirmą kartą pasako, kad sergate vėžiu, galite neprisiminti visko, kas jums buvo pasakyta. Gali padėti užsirašyti pastabas arba įrašyti diskusiją. Naudinga, kad šeimos narys ar draugas eitų su jumis į susitikimus, kad galėtų prisijungti prie diskusijos, rašyti pastabas ar tiesiog klausytis.
Jei esate pasimetę ar norite ką nors patikrinti, svarbu užduoti klausimus savo specialistui. Pabandykite sudaryti sąrašą prieš susitikimus. Jei turite daug klausimų, galite pasikalbėti su vėžio priežiūros koordinatoriumi arba slaugytoja.
Galbūt norėsite gauti antrą nuomonę iš kito specialisto, kad patvirtintumėte ar patikslintumėte savo specialisto rekomendacijas arba patikintumėte, kad išnagrinėjote visas savo galimybes. Specialistai įpratę, kad žmonės tai daro. Jūsų šeimos gydytojas arba specialistas gali nukreipti jus pas kitą specialistą ir nusiųsti tam asmeniui jūsų pirminius rezultatus. Galite gauti antrą nuomonę, net jei pradėjote gydymą arba vis dar norite, kad jus gydytų pirmasis gydytojas. Galite nuspręsti, kad norėtumėte, kad jus gydytų antrasis specialistas.
Suaugusieji turi teisę priimti arba atsisakyti bet kokio jiems siūlomo gydymo. Pavyzdžiui, kai kurie žmonės, sergantys pažengusiu vėžiu, renkasi gydymą, kuris turi didelį šalutinį poveikį, net jei jis trumpam duoda tik nedidelę naudą. Kiti nusprendžia sutelkti savo gydymą į gyvenimo kokybę. Galbūt norėsite aptarti savo sprendimą su gydymo komanda, šeimos gydytoju, šeima ir draugais.
Jūsų gydytojas arba slaugytoja gali pasiūlyti jums dalyvauti klinikiniame tyrime. Gydytojai atlieka klinikinius tyrimus, kad išbandytų naujus ar modifikuotus gydymo būdus ir ligos diagnozavimo būdus, kad nustatytų, ar jie yra geresni už dabartinius metodus. Pavyzdžiui, jei prisijungsite prie atsitiktinių imčių tyrimo dėl naujo gydymo, būsite atsitiktinai atrinkti, kad gautumėte geriausią esamą gydymą arba pakeistą naują gydymą. Bėgant metams, bandymai pagerino gydymą ir padėjo pasiekti geresnių rezultatų žmonėms, kuriems diagnozuotas vėžys.
Jums gali būti naudinga pasikalbėti su savo specialistu, klinikinių tyrimų slaugytoja ar bendrosios praktikos gydytoju arba gauti antrą nuomonę. Jei nuspręsite dalyvauti klinikiniame tyrime, galite bet kada pasitraukti. Norėdami gauti daugiau informacijos, apsilankykite australiancancertrials.gov.au.
Ankstyvo ir lokaliai išplitusio žarnyno vėžio gydymas priklausys nuo sergančio žarnyno vėžio tipo. Taip yra todėl, kad gaubtinės ir tiesiosios žarnos vėžys gydomi skirtingai.
Jūsų medicinos komanda rekomenduos gydymą, atsižvelgdama į tai, kas duos jums geriausią rezultatą, kur vėžys yra žarnyne, ar vėžys išplito ir kaip jis išplito, jūsų bendrą sveikatos būklę ir jūsų pageidavimus.
Jums siūlomos gydymo galimybės priklausys nuo geriausios žarnyno vėžio gydymo praktikos gairių. Kai kuriems žmonėms geriausias pasirinkimas gali būti prisijungti prie klinikinio tyrimo (žr. aukščiau).
Daugelis žmonių, sergančių žarnyno vėžiu, turi anemiją arba mažą geležies kiekį. Prieš pradedant gydymą geležies gali būti skiriama tablečių pavidalu arba į veną, siekiant pagerinti geležies kiekį ir kraujo skaičių.
Žmonės, sergantys žarnyno vėžiu, dažnai numeta daug svorio ir gali prastai maitintis. Dietologas gali patarti, kaip sumažinti svorio metimą keičiant dietą arba vartojant skystus maisto papildus. Tai padės pagerinti jūsų jėgą ir pasiekti geresnių gydymo rezultatų.
Jūsų atliekamos operacijos tipas priklausys nuo vėžio vietos žarnyne ir jūsų pageidavimų. Operacijos tikslas – pašalinti kuo daugiau vėžio ir šalia esančių limfmazgių.
Yra du būdai, kaip atlikti žarnyno vėžio operaciją. Kiekvienas metodas turi privalumų tam tikrose situacijose – gydytojas patars, kuris metodas jums tinkamiausias.
Taip pat vadinamas minimaliai invazine arba laparoskopine chirurgija, šis metodas apima keletą nedidelių pjūvių (pjūvių) pilve. Per vieną iš pjūvių praleidžiamas plonas vamzdelis (laparoskopas). Laparoskopas turi šviesą ir kamerą. Ilgi, ploni instrumentai įterpiami per kitus mažus pjūvius, kad būtų pašalinta žarnyno dalis, kurioje yra vėžys. Rakto skylutės operacija paprastai reiškia mažiau skausmo ir randų, trumpesnį buvimą ligoninėje ir greitesnį pasveikimą.
Tai apima vieną ilgą pjūvį (pjūvį) pilvo viduryje. Atvira operacija paprastai reiškia didesnę žaizdą ir lėtesnį atsigavimą, todėl reikia ilgesnio buvimo ligoninėje. Atvira chirurgija yra nusistovėjusi ir plačiai prieinama technika.
Dažniausia storosios žarnos vėžio operacija yra kolektomija.
Tai gali būti atliekama kaip atvira operacija arba rakto skylutės operacija (žr. aukščiau). Atsižvelgiant į tai, kuri gaubtinės žarnos dalis pašalinama, yra įvairių tipų kolektomijų (žr. toliau). Taip pat bus pašalinti limfmazgiai šalia gaubtinės žarnos ir kai kurios normalios žarnos aplink vėžį.
Chirurgas paprastai perpjauna žarną abiejose vėžio pusėse (su nedideliu sveiko audinio kraštu, vadinamu pakraščiu), o tada sujungia du žarnyno galus. Šis sujungimas vadinamas anastomoze.
Kartais vienas žarnyno galas įvedamas per angą, padarytą pilve, ir susiuvamas ant odos. Ši procedūra vadinama kolostomija (jei ji pagaminta iš storosios žarnos) arba ileostomija (jei ji pagaminta iš plonosios žarnos). Anga, vadinama stoma, leidžia iš kūno pašalinti išmatas ir surinkti į maišelį.
Stoma dažniausiai būna laikina, vėliau operacija atšaukiama. Kai kuriais atvejais stoma yra nuolatinė. Dėl chirurginių metodų pažangos sumažėjo žmonių, kuriems reikia nuolatinės stomos. Daugiau informacijos apie stomas rasite toliau.
Po operacijos turėsite randą. Dauguma žmonių, kuriems atliekama atvira operacija, turi randą nuo bambos iki gaktos srities.

Yra įvairių tipų vėžio tiesiosios žarnos operacijos (žr. aukščiau). Jūsų atliekamos operacijos tipas priklauso nuo to, kur yra vėžys, ar galima iš naujo sujungti žarnyną ir kurioje tiesiosios žarnos vietoje galima sujungti.
Operacija gali būti atliekama naudojant atvirą arba rakto skylutę (žr. aukščiau). Jums gali būti atlikta priekinė rezekcija arba abdominoperinealinė rezekcija (taip pat žinoma kaip abdominoperinealinė rezekcija).
Tai yra labiausiai paplitusi operacija. Tai gali apimti laikinos stomos sukūrimą, kuri vėliau bus pakeista.
Ši procedūra gali būti rekomenduojama, jei vėžys yra šalia išangės sfinkterio raumenų arba jei jis yra per žemas, kad jį būtų galima pašalinti nesukeliant šlapimo nelaikymo (netyčinio išmatų netekimo). Po abdominoperinealinės rezekcijos jums reikės nuolatinės stomos (kolostomos). Pasikalbėkite su savo chirurgu apie bet kokius jums rūpimus klausimus.
Žmonėms, kuriems yra labai ankstyvos stadijos tiesiosios žarnos vėžys arba kurie nėra tinkami didelei operacijai, gali būti atliekama vietinė ekscizija. Chirurgas įterpia instrumentą į išangę, kad pašalintų vėžį iš tiesiosios žarnos gleivinės kartu su sveikų audinių pakraščiu, neįpjaunant pilvo. Metodai apima transanalinę eksciziją (TAE), transanalinę endoskopinę mikrochirurgiją (TEMS) ir transanalinę minimaliai invazinę chirurgiją (TAMIS).

Nedaugeliui žmonių storojoje žarnoje vienu metu gali būti aptiktos dvi atskiros vėžio formos. Vėžys gali būti aptiktas atliekant diagnostinius tyrimus arba operacijos metu. Šiuo atveju yra keletas operacijos variantų:
Gydytojo rekomenduojamos operacijos tipas priklauso nuo kelių veiksnių, įskaitant jūsų amžių, navikų vietą žarnyne, genetinius ir kitus rizikos veiksnius bei jūsų pageidavimus.
Kartais augant žarnyno vėžiui jis visiškai užkemša žarnyną. Tai vadinama žarnyno obstrukcija. Atliekos negali lengvai prasiskverbti pro užsikimšusią žarną ir gali sukelti:
Kartais kliūtis randama ir pašalinama vėžio pašalinimo operacijos metu. Kitais atvejais žarnyno nepraeinamumas reikš, kad jums reikės skubios operacijos, kad pašalintumėte užsikimšimą.
Operacijos metu gali būti įmanoma vėl sujungti žarnyną, tačiau kai kuriems žmonėms gali prireikti stomos (žr. 50–55 psl.). Kartais stoma padaroma „prieš srovę“ nuo kliūties, kad būtų pašalinta užsikimšimas ir prieš operaciją liktų laiko atlikti vėžio nuskaitymus ar chemoradiaciją, kad vėžys būtų visiškai pašalintas.
Ne kiekvienas, turintis užsikimšimą, norės darytis operaciją arba bus pakankamai tinkamas, kad ją atliktų. Kad žarnynas būtų atviras, kad išmatos vėl galėtų praeiti, jūsų chirurgas gali į storosios žarnos vidų įkišti nedidelį tuščiavidurį vamzdelį (stentą). Stentas taip pat gali padėti valdyti užsikimšimą, kol būsite pakankamai sveikas, kad galėtumėte atlikti operaciją. Jūsų chirurgas kolonoskopu suras užsikimšimą ir įstatys stentą.
Jei negalite atlikti operacijos ar stento, jums gali būti paskirti vaistai, padedantys kontroliuoti žarnyno nepraeinamumo simptomus.
Jūsų chirurgas pasikalbės su jumis apie žarnyno operacijos riziką ir komplikacijas. Kaip ir atliekant bet kokią didelę operaciją, žarnyno operacija turi pavojų. Komplikacijos gali būti infekcija, kraujavimas, kraujo krešuliai, netoliese esančių organų pažeidimas arba nutekėjimas iš pašalintų žarnyno dalių jungčių. Vėliau būsite atidžiai stebimi dėl bet kokio šalutinio poveikio.
Gali būti, kad operacijos metu vėl susijungs žarnynas, tačiau kai kuriems žmonėms gali prireikti stomos (žr. toliau). Kartais stoma padaroma „prieš srovę“ nuo obstrukcijos, kad būtų pašalinta užsikimšimas.
Dauguma Australijos ligoninių turi programas, skirtas sumažinti operacijos įtampą ir pagerinti jūsų sveikimą. Tai vadinama sustiprinto atsigavimo po operacijos (ERAS) arba pagreitintos chirurgijos (FTS) programomis ir skatina aktyviai dalyvauti jūsų slaugoje teikiant konsultacijas prieš priėmimą ir mokant skausmo kontrolės, dietos ir mankštos, kad žinotumėte, ką. ko tikėtis kiekvieną dieną po operacijos.
Tai yra bendra apžvalga, ko tikėtis. Procesas įvairiose ligoninėse skiriasi, ir kiekvienas į operaciją reaguos skirtingai.
Daugelis žmonių pastebi, kad jų žarnyno ir šlapimo pūslės funkcijos pasikeičia. Paprastai tai pagerėja per kelis mėnesius, tačiau kai kuriems žmonėms tai gali užtrukti ilgiau. Kai kuriems vyrams po tiesiosios žarnos vėžio operacijos taip pat gali kilti problemų dėl erekcijos.
Nuovargis – normalu, kad po operacijos jaučiatės pavargę. Nors gera mintis išlikti aktyviems ir atlikti švelnius pratimus, kaip rekomendavo gydytojas, galite pastebėti, kad lengvai pavargstate ir jums reikia pailsėti per dieną. Padarykite pertraukas, jei jaučiatės pavargę, ir vadovaukitės gydytojo patarimais dėl apribojimų, pvz., nekelkite sunkių daiktų. Gali tekti priminti savo šeimai ir draugams, kad atsigauti po operacijos gali prireikti kelių mėnesių.
Taip pat žinomas kaip radioterapija, šis gydymas naudoja kontroliuojamą spinduliuotės dozę, pvz., Fokusuotus rentgeno spindulius, kad nužudytų arba pažeistų vėžines ląsteles. Spinduliuotė yra nukreipta į konkrečią vėžio sritį, o gydymas yra kruopščiai suplanuotas, kad būtų kuo mažiau pakenkta normaliam kūno audiniui šalia vėžio. Spindulinė terapija dažnai derinama su chemoterapija (chemoradiacija). Taip yra todėl, kad dėl chemoterapijos vėžio ląstelės tampa jautresnės spinduliuotei.
Radiacinė terapija paprastai netaikoma lokaliai išplitusiam gaubtinės žarnos vėžiui gydyti. Paprastai prieš lokaliai išplitusio tiesiosios žarnos vėžio operaciją navikui sumažinti naudojamas trumpas spindulinės terapijos kursas arba ilgesnis chemoradiacijos kursas. Šio gydymo tikslas – kad vėžys būtų kuo mažesnis prieš jį pašalinant. Tai reiškia, kad chirurgui bus lengviau visiškai pašalinti naviką ir sumažės vėžio pasikartojimo rizika.
Kartais, jei nustatoma, kad tiesiosios žarnos vėžys yra labiau pažengęs, nei manyta iš pradžių, po operacijos gali būti taikoma spindulinė terapija, kad būtų sunaikintos likusios vėžio ląstelės.
Išorinė spindulinė terapija yra labiausiai paplitusi tiesiosios žarnos vėžio spindulinės terapijos rūšis. Taikant naujesnius metodus, dozė patenka į paveiktą vietą nepažeidžiant aplinkinių audinių. Šie patobulinimai sumažino šalutinį spindulinės terapijos poveikį.
Gydymo metu gulėsite ant gydymo stalo po aparatu, vadinamu linijiniu greitintuvu. Kiekvienas gydymas trunka tik kelias minutes, bet seansas gali trukti 10–20 minučių, nes laiko reikia aparatui nustatyti.
Tarp spindulinės terapijos ir operacijos bus daroma pertrauka, kad gydymas būtų visapusiškas. Jei spindulinė terapija skiriama kartu su chemoterapija, ją atliksite vieną kartą per dieną 5–6 savaites, tada iki operacijos bus 6–12 savaičių pertrauka. Jei spindulinė terapija skiriama pati, jums bus taikomas trumpesnis kursas, paprastai penkias dienas, tada trumpesnis pertrauka prieš operaciją.
Radiacinės terapijos šalutinis poveikis yra įvairus. Dauguma jų yra laikini ir išnyksta praėjus kelioms savaitėms ar mėnesiams po gydymo. Radiacinė terapija tiesiosios žarnos vėžiui gydyti paprastai skiriama dubens srityje, o tai gali sudirginti žarnyną ir šlapimo pūslę.
Dažnas šalutinis poveikis yra nuovargis, dažnesnis šlapinimasis ir deginimas šlapinantis (cistitas), paraudimas ir skausmingumas gydomoje srityje, viduriavimas, vidurių užkietėjimas arba išmatų nelaikymas ir šlapimo nelaikymas. Dėl spindulinės terapijos oda arba vidinis audinys gali tapti mažiau tamprus ir sukietėti (fibrozė). Tai taip pat gali turėti įtakos vaisingumui ir seksualinei funkcijai, žr. toliau.
Žmonės skirtingai reaguoja į spindulinę terapiją, todėl vieni gali turėti mažai šalutinių poveikių, o kiti – daugiau. Jūsų gydymo komanda patars apie galimą šalutinį poveikį ir kaip jį valdyti.
Spinduliuotė į dubens sritį gali pažeisti tiesiosios žarnos gleivinę, sukelti uždegimą ir patinimą (žinoma kaip spindulinis proktitas). Tai gali sukelti įvairius simptomus, įskaitant viduriavimą, poreikį skubiai ištuštinti žarnas ir žarnyno kontrolės praradimą (išmatų nelaikymas). Gydant tiesiosios žarnos vėžį, šie šalutiniai poveikiai gali pasireikšti netrukus po spindulinės terapijos, tačiau paprastai tai nėra ilgalaikė problema, nes operacijos metu tiesioji žarna pašalinama. Jūsų gydymo komanda pasikalbės su jumis apie riziką susirgti spinduliniu proktitu. .
Dubens ir tiesiosios žarnos spindulinė terapija gali turėti įtakos jūsų gebėjimui susilaukti vaikų (vaisingumui) ir seksualinei funkcijai.
Chemotherapy uses drugs to kill or slow the growth of cancer cells while doing the least possible damage to healthy cells. If the cancer has spread outside the bowel to lymph nodes or to other organs, chemotherapy may be recommended:
Before surgery (neoadjuvant) – Some people with locally advanced rectal cancer have chemotherapy before surgery to shrink the tumour and make it easier to remove. You are likely to have chemotherapy together with radiation therapy (chemoradiation).
After surgery (adjuvant) – Chemotherapy may be used after surgery for either colon or rectal cancer to get rid of any remaining cancer cells and reduce the chance of the cancer coming back. If your doctor recommends chemotherapy, you will probably start as soon as your wounds have healed and you’ve recovered your strength, usually within eight weeks.
On its own – If the cancer has spread to other organs, such as the liver or lungs, chemotherapy may be used either to shrink the tumours or to reduce symptoms and make you more comfortable.
You may have chemotherapy through a liquid drip into a vein (intravenously) or as tablets. It may also be given through a thin plastic tube called a central venous access device. Some people have chemotherapy at home through a portable bottle called an infusor pump. You will probably have chemotherapy as a course of several sessions (cycles) over 4–6 months. Your medical oncologist will explain your treatment schedule.
People react to chemotherapy differently – some people have few side effects, while others have many. The side effects depend on the drugs used and the dose. Your medical oncologist or nurse will discuss the likely side effects with you, including how they can be prevented or controlled with medicine. It is uncommon to need a break or change in your treatment.
Common side effects include tiredness; feeling sick (nausea and vomiting); diarrhoea; mouth sores and ulcers; changes in appetite, taste and smell; sore hands and feet; and hair loss or thinning. You may also be more likely to catch infections.
Pins and needles, numbness, redness or swelling in the fingers and toes are more common if using the chemotherapy drug called oxaliplatin. Skin peeling and increased sensitivity to sunlight are more common if using the chemotherapy drug called fluorouracil (or 5-FU).
Keep a record of the doses and names of your chemotherapy drugs handy. This will save time if you become ill and need to visit the emergency department.
During chemotherapy, you will have a higher risk of getting an infection or bleeding. If you have a temperature over 38°C, contact your doctor or go to the emergency department. Tell your doctor if you feel more tired than usual, or if you bruise or bleed easily.
When bowel cancer has spread to the liver, lung or lining of the abdomen and pelvis (omentum and peritoneum), this is known as advanced or metastatic (stage 4) bowel cancer. To control the cancer, slow its growth and manage symptoms such as pain, you may have a combination of chemotherapy, targeted therapy, radiation therapy and surgery.
Advanced bowel cancer is commonly treated with drugs that reach cancer cells throughout the body. This is called systemic treatment, and includes chemotherapy (see above) and targeted therapy.
Targeted therapy drugs work differently from chemotherapy drugs. While chemotherapy drugs affect all rapidly dividing cells and kill cancerous cells, targeted therapy drugs affect specific molecules within cells to block cell growth.
Monoclonal antibodies are the main type of targeted therapy drug used in Australia for advanced bowel cancer. They include:
This drug stops the cancer developing new blood cells and growing. It is given as a drip into a vein (intravenous infusion) every two to three weeks, with chemotherapy.
These drugs target specific features of cancer cells known as epidermal growth factor receptors (EGFR). They only work for people who have a normal RAS gene (known as RAS wild-type). The tumour will be tested for changes (mutations) in these genes before you are offered these drugs (see above under Molecular testing). These drugs are usually given as a drip into a vein (intravenous infusion). They may be given with chemotherapy or on their own after other chemotherapy drugs have stopped working.
Other types of targeted therapy drugs may be available on a clinical trial (see above). Talk with your doctor about the latest developments and whether you are a suitable candidate.
Scans and blood tests will be used to monitor your response to systemic treatments. If results show that the cancer is shrinking or is under control, chemotherapy and/or targeted therapy will continue. If the cancer is growing, that treatment will stop and alternative treatments will be discussed.
The side effects of targeted therapy vary depending on the drugs used. Common side effects of bevacizumab include high blood pressure, tiredness, bleeding and headaches. The most common side effects of cetuximab and panitumumab are skin problems (redness, swelling, an acne-like rash or dry, flaky skin), tiredness and diarrhoea.
Radiation therapy can also be used as a palliative treatment for both advanced colon and advanced rectal cancer. It can be used to stop bleeding and, if the cancer has spread to the bone or formed a mass in the pelvis, it can reduce pain. For further details, see above Radiation therapy.
If the cancer has spread to other parts of the body, you may still be offered surgery. This can help remove some secondary cancers (e.g. in the liver or lungs) or relieve a bowel obstruction (see above).
You may have surgery to remove parts of the bowel along with all or part of other affected organs. This may be called an en-bloc resection or, if the cancer is in your pelvis, an exenteration.
If the cancer has spread to the lining of the abdomen (peritoneum), you may have surgery to remove as many tumours as possible. This is known as a peritonectomy or cytoreductive surgery. Sometimes, a heated chemotherapy solution is inserted into the abdomen during a peritonectomy. This is called hyperthermic intraperitoneal chemotherapy (HIPEC). Recent studies suggest that surgery alone may be as effective as surgery followed by HIPEC, and ongoing research continues to test the best approach to treatment.
The type of operation used for advanced bowel cancer will depend on your situation, so talk to your surgeon about what to expect. Your medical team will advise what kind of follow-up and treatment is recommended after surgery. Regular check-ups have been found to improve survival for people after surgery for bowel cancer, so you should have check-ups for several years.
Many treatments for advanced bowel cancer are best performed in a specialised centre. Call 13 11 20 for more information or to ask about assistance that may be available if you have to travel a long way.
If the cancer cannot be removed with surgery, but has only spread to a small number of places in a single area, your doctor may recommend another type of treatment to destroy or control the cancer. These treatments, including thermal ablation, selective internal radiation therapy (SIRT) and stereotactic body radiation therapy (SBRT), are only suitable for some people. They are best performed in a specialised centre or may be offered as part of a clinical trial.
Palliative treatment helps to improve people’s quality of life by managing the symptoms of cancer without trying to cure the disease. It is best thought of as supportive care.
Many people think that palliative treatment is for people at the end of their life, but it may help at any stage of advanced bowel cancer. It is about living for as long as possible in the most satisfying way you can.
Sometimes treatments such as surgery, chemotherapy, radiation therapy or targeted therapy are given palliatively. The aim is to help relieve symptoms such as pain or bleeding by shrinking or slowing the growth of the cancer.
Palliative treatment is one aspect of palliative care, in which a team of health professionals aim to meet your physical, emotional, practical, social and spiritual needs.
Advanced bowel cancer is cancer that has spread from the bowel to another part of the body or come back after the initial treatment.
Treatment aims to control the cancer, slow down its spread and manage any symptoms.
Systemic treatments, including chemotherapy and targeted therapy, are used to control the cancer’s growth and stop it spreading.
Monoclonal antibodies are the main type of targeted therapy drug used for advanced bowel cancer. They include bevacizumab, cetuximab and panitumumab. The tumour may need to be tested to see if these drugs will be effective.
Other options might include chemotherapy, radiation therapy, surgery, and palliative treatments. For some people, the best option may be to join a clinical trial.
All treatments can cause side effects, such as pain, tiredness, skin problems or diarrhoea. Talk to your doctor about how to manage any side effects.
 Norovirusinė infekcija:simptomai ir gydymas
Norovirusinė infekcija:simptomai ir gydymas
 Kas yra laparoskopinė ventralinio tinklelio rektopeksija?
Kas yra laparoskopinė ventralinio tinklelio rektopeksija?
 Nėra vienos „žarnynui sveikos“ dietos:galvokite apie savo mitybą plačiąja prasme, o ne sutelkite dėmesį į maistines medžiagas
Nėra vienos „žarnynui sveikos“ dietos:galvokite apie savo mitybą plačiąja prasme, o ne sutelkite dėmesį į maistines medžiagas
 SIBO draugiškas Valentino dienos patiekalas
SIBO draugiškas Valentino dienos patiekalas
 Skelbiame tikro maisto aukščiausiojo lygio susitikimą! 27 nemokami maisto, sveikatos ir gerovės pristatymai
Skelbiame tikro maisto aukščiausiojo lygio susitikimą! 27 nemokami maisto, sveikatos ir gerovės pristatymai
 Endoskopijos tikslas:diagnozė, gydymas ir patikra
Endoskopijos tikslas:diagnozė, gydymas ir patikra
 Kas iš tikrųjų kenkia jūsų šeimos žarnyno sveikatai?
Didžiosios naujienos! Naujas pilnametražis vaidybinis filmas apie žarnyno sveikatą kalba taip, kaip aš dar nemačiau. Man pasisekė, kad prieš kelias savaites pažiūrėjau ankstyvą peržiūrą ir tai mane vi
Kas iš tikrųjų kenkia jūsų šeimos žarnyno sveikatai?
Didžiosios naujienos! Naujas pilnametražis vaidybinis filmas apie žarnyno sveikatą kalba taip, kaip aš dar nemačiau. Man pasisekė, kad prieš kelias savaites pažiūrėjau ankstyvą peržiūrą ir tai mane vi
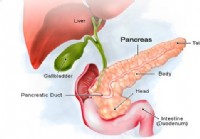 Kasos neuroendokrininiai navikai (salelių ląstelių navikai)
Kasos neuroendokrininių navikų (NET arba salelių ląstelių navikų) faktai* Kasos neuroendokrininiai navikai susidaro hormonus gaminančiose kasos ląstelėse (salelių ląstelėse). *Kasos neuroendokrinin
Kasos neuroendokrininiai navikai (salelių ląstelių navikai)
Kasos neuroendokrininių navikų (NET arba salelių ląstelių navikų) faktai* Kasos neuroendokrininiai navikai susidaro hormonus gaminančiose kasos ląstelėse (salelių ląstelėse). *Kasos neuroendokrinin
 Kas yra tiesiosios žarnos svetimkūnio pašalinimo procedūra?
Kokios yra tiesiosios žarnos svetimkūnio priežastys? Gydytojas surinks visą paciento istoriją, kad sužinotų, ar problemų priežastis yra tiesiosios žarnos svetimkūnis. Tiesioji žarna yra dalis po
Kas yra tiesiosios žarnos svetimkūnio pašalinimo procedūra?
Kokios yra tiesiosios žarnos svetimkūnio priežastys? Gydytojas surinks visą paciento istoriją, kad sužinotų, ar problemų priežastis yra tiesiosios žarnos svetimkūnis. Tiesioji žarna yra dalis po