Néha nehéz eldönteni, hogy milyen kezelést kell alkalmazni. Lehet, hogy úgy érzi, minden túl gyorsan történik, vagy alig várja, hogy elkezdje. Kérdezze meg szakorvosát, hogy milyen hamar kell elkezdeni a kezelést – gyakran az sem befolyásolja a kezelés sikerét, ha várni kell. Kérje meg őket, hogy magyarázzák el a lehetőségeket, és szánjon annyi időt, amennyit csak tud, mielőtt döntést hozna.
A betegség, a rendelkezésre álló kezelések, a lehetséges mellékhatások és az esetleges többletköltségek megismerése segíthet a lehetőségek mérlegelésében és a megalapozott döntés meghozatalában. Ellenőrizze, hogy a szakember egy multidiszciplináris csapat tagja-e, és hogy a kezelőközpont a legmegfelelőbb az Ön számára – előfordulhat, hogy otthonához közelebb is kaphat kezelést, vagy érdemes lehet egy adott kezelésre szakosodott központba utazni.
Amikor orvosa először közli Önnek, hogy rákos, előfordulhat, hogy nem emlékszik mindenre, amit mondtak. A jegyzetelés vagy a beszélgetés rögzítése segíthet. Jó ötlet, ha egy családtag vagy barát elmegy veled egy találkozóra, hogy bekapcsolódjon a beszélgetésbe, jegyzeteket írjon vagy egyszerűen csak hallgasson.
Ha tanácstalan vagy bármit ellenőrizni szeretne, fontos, hogy tedd fel szakembereidet. Próbáljon meg listát készíteni a találkozók előtt. Ha sok kérdése van, beszéljen egy rákkezelési koordinátorral vagy ápolónővel.
Érdemes lehet egy másik szakember véleményét kérnie, hogy megerősítse vagy tisztázza szakembere ajánlásait, vagy megnyugtassa, hogy minden lehetőséget megvizsgált. A szakemberek hozzászoktak ahhoz, hogy az emberek ezt csinálják. Háziorvosa vagy szakorvosa átirányíthatja Önt egy másik szakorvoshoz, és elküldheti neki az első eredményeket. Akkor is kérhet második véleményt, ha megkezdte a kezelést, vagy továbbra is szeretné, hogy első orvosa kezelje. Dönthet úgy, hogy szívesebben kezelné a második szakembert.
A felnőtteknek jogukban áll elfogadni vagy visszautasítani a számukra felajánlott kezelést. Például néhány előrehaladott rákban szenvedő ember olyan kezelést választ, amelynek jelentős mellékhatásai vannak, még akkor is, ha csak rövid ideig adnak jótékony hatást. Mások úgy döntenek, hogy kezelésüket az életminőségre összpontosítják. Érdemes lehet döntését megbeszélnie a kezelőcsoporttal, a háziorvossal, a családjával és a barátokkal.
Orvosa vagy nővér javasolhatja, hogy vegyen részt egy klinikai vizsgálatban. Az orvosok klinikai vizsgálatokat végeznek, hogy teszteljék az új vagy módosított kezeléseket és a betegségek diagnosztizálásának módjait, hogy megtudják, jobbak-e a jelenlegi módszereknél. Például, ha egy új kezelésre vonatkozóan csatlakozik egy randomizált vizsgálathoz, véletlenszerűen választják ki, hogy vagy a legjobb meglévő kezelést, vagy a módosított új kezelést kapja. Az évek során a kísérletek javították a kezeléseket, és jobb eredményeket hoztak a rákkal diagnosztizált embereknél.
Hasznos lehet, ha beszél szakorvosával, klinikai vizsgálatot végző nővérrel vagy háziorvosával, vagy kér egy második véleményt. Ha úgy dönt, hogy részt vesz egy klinikai vizsgálatban, bármikor visszavonhatja. További információért látogasson el az australiancancertrials.gov.au oldalra.
A korai és lokálisan előrehaladott bélrák kezelése a bélrák típusától függ. Ennek az az oka, hogy a vastagbélrákot és a végbélrákot eltérően kezelik.
Orvosi csapata a legjobb eredményt, a rák bélrendszeri elhelyezkedését, a rák terjedését, és az Ön általános egészségi állapotát, valamint az Ön preferenciáit figyelembe véve fogja javasolni a kezelést.
Az Önnek felkínált kezelési lehetőségek a bélrák kezelésének legjobb gyakorlatára vonatkozó iránymutatásoktól függenek. Néhány ember számára a legjobb megoldás egy klinikai vizsgálathoz való csatlakozás (lásd fent).
Sok bélrákos embernek vérszegénysége vagy alacsony vasszintje van. Kaphat vasat tabletta formájában vagy intravénásan, hogy javítsa vasszintjét és vérképét a kezelés megkezdése előtt.
A bélrákban szenvedők gyakran sokat fogynak, és alultáplálttá válhatnak. A dietetikus tanácsot tud adni a fogyás csökkentésének módjairól az étrend megváltoztatásával vagy folyékony táplálék-kiegészítőkkel. Ez segít javítani az erejét, és jobb kezelési eredményekhez vezet.
A műtét típusa a bélben lévő rák helyétől és az Ön preferenciáitól függ. A műtét célja a rák és a közeli nyirokcsomók minél nagyobb részének eltávolítása.
A bélrák műtétének két módja van. Mindegyik módszernek megvannak az előnyei bizonyos helyzetekben – orvosa tanácsot ad, hogy melyik módszer a legmegfelelőbb az Ön számára.
Minimálisan invazív vagy laparoszkópos műtétnek is nevezik, ez a módszer több apró vágást (metszést) tartalmaz a hasban. Vékony csövet (laparoszkóp) vezetünk át az egyik vágáson. A laparoszkóp lámpával és kamerával rendelkezik. Hosszú, vékony eszközöket helyeznek be más apró vágásokon keresztül, hogy eltávolítsák a rákos bélszakaszt. A kulcslyuk műtét általában kevesebb fájdalmat és hegesedést, rövidebb kórházi tartózkodást és gyorsabb felépülést jelent.
Ez egy hosszú vágást (metszést) foglal magában a has közepén. A nyitott műtét általában nagyobb sebet és lassabb gyógyulást jelent, és hosszabb kórházi tartózkodást igényel. A nyílt műtét jól bevált technika, és széles körben elérhető.
A vastagbélrák leggyakoribb műtéti típusa a colectomia.
Nyitott műtétként vagy kulcslyuk műtétként is elvégezhető (lásd fent). Különböző típusú colectomiák léteznek attól függően, hogy a vastagbél melyik részét távolítják el (lásd alább). A vastagbél közelében lévő nyirokcsomókat és a rák körüli normál bélrendszert is eltávolítják.
A sebész általában átvágja a belet a rák mindkét oldalán (az egészséges szövetből álló kis szegéllyel, amelyet szélnek neveznek), majd a bél két végét újra összekapcsolja. Ezt a csatlakozást anasztomózisnak nevezik.
Néha a bél egyik végét átvezetik a hasában lévő nyíláson, és rávarrják a bőrre. Ezt az eljárást kolosztómiának (ha vastagbélből készítik) vagy ileostomiának (ha vékonybélből készítik) nevezik. A nyílás – az úgynevezett sztóma – lehetővé teszi a széklet eltávolítását a testből, és egy zacskóba gyűjtik.
A sztóma általában átmeneti, később a műtét megfordul. Egyes esetekben a sztóma állandó. A sebészeti technikák fejlődése ahhoz vezetett, hogy kevesebb embernek van szüksége tartós sztómára. A sztómákkal kapcsolatos további információkért lásd alább.
A műtét után heg lesz. A legtöbb nyitott műtéten átesett embernél a köldök feletti heg a szeméremtájékig terjed.

Különböző típusú műtétek léteznek a végbélrák kezelésére (lásd fent). A műtét típusa attól függ, hogy hol található a rák, hogy a bél összeilleszthető-e, és hogy a végbélben hol lehet a csatlakozást elvégezni.
A műtét nyitott vagy kulcslyuk módszerrel végezhető (lásd fent). Előfordulhat, hogy elülső reszekciója vagy abdominoperineális reszekciója (más néven abdominoperineális kivágás) van.
Ez a leggyakoribb művelet. Ez magában foglalhatja egy ideiglenes sztóma létrehozását, amelyet később visszafordítanak.
Ez az eljárás akkor javasolt, ha a rák az anális sphincter izmainak közelében van, vagy ha túl alacsony ahhoz, hogy inkontinencia (véletlen székletvesztés) nélkül eltávolítsák. Az abdominoperinealis reszekciót követően állandó sztómára (kolosztómiára) lesz szükség. Beszéljen a sebészével minden aggályáról.
Azoknál az embereknél, akiknek nagyon korai stádiumú végbélrákja van, vagy akik nem alkalmasak nagyobb műtétre, helyi kimetszést végezhetnek. A sebész egy műszert helyez a végbélnyílásba, hogy eltávolítsa a rákot a végbél nyálkahártyájából, az egészséges szövetek szélével együtt anélkül, hogy a hasba vágna. A módszerek közé tartozik a transzanális kivágás (TAE), a transzanális endoszkópos mikrosebészet (TEMS) és a transzanális minimálisan invazív sebészet (TAMIS).

Kevés embernél egyidejűleg két különböző rák található a vastagbélben. A rákos megbetegedések diagnosztikai tesztekkel vagy műtét során fedezhetők fel. Ebben az esetben több lehetőség is van a műtétre:
Az orvos által javasolt műtét típusa számos tényezőtől függ, beleértve az életkorát, a daganatok elhelyezkedését a bélben, genetikai és egyéb kockázati tényezőket, valamint az Ön preferenciáit.
Néha a bélrák növekedésével teljesen elzárja a bélrendszert. Ezt bélelzáródásnak nevezik. A salakanyag nem jut át könnyen az elzáródott bélen, és a következőket okozhatja:
Néha az elzáródást megtalálják és megszüntetik a rák eltávolítására irányuló műtét során. Más esetekben a bélelzáródás azt jelenti, hogy sürgős műtétet kell végezni az elzáródás megszüntetése érdekében.
Lehetséges, hogy a műtét során újra csatlakozzon a bélhez, de egyeseknek szükségük lehet sztómára (lásd 50–55. oldal). Néha egy sztómát készítenek az elzáródástól „felfelé”, hogy enyhítsék az elzáródást, és időt hagyjanak a rák vagy a kemoradiáció stádiumba vételére a műtét előtt, hogy megbizonyosodjanak a rák teljes eltávolításáról.
Nem mindenki, akinek elzáródása van, nem akarja a műtétet, vagy nem lesz elég fitt ahhoz, hogy megtörténjen. A bél nyitva tartása érdekében, hogy a széklet ismét áthaladhasson, a sebész be tud helyezni egy kis üreges csövet (stentet) a vastagbélbe. A stent segíthet az elzáródás kezelésében is, amíg elég jól nem lesz a műtéthez. Sebésze kolonoszkóp segítségével megkeresi az elzáródást, és felhelyezi a stentet.
Ha nem tudja megműteni vagy stentet, gyógyszert kaphat a bélelzáródás tüneteinek szabályozására.
Sebésze beszélni fog Önnel a bélműtét kockázatairól és szövődményeiről. Mint minden nagyobb műtétnek, a bélműtétnek is vannak kockázatai. A szövődmények közé tartozhat fertőzés, vérzés, vérrögök, a közeli szervek károsodása vagy szivárgás az eltávolított bélrészek közötti csatlakozásokból. Ezt követően gondosan ellenőrizni fogják az esetleges mellékhatások miatt.
Lehetséges, hogy a műtét során újra csatlakozik a bélhez, de egyeseknek szükségük lehet sztómára (lásd alább). Néha sztómát készítenek az elzáródástól „felfelé” az elzáródás enyhítésére.
A legtöbb ausztrál kórház rendelkezik olyan programmal, amely csökkenti a műtét okozta stresszt és javítja a gyógyulást. Ezeket fokozott műtét utáni gyógyulásnak (ERAS) vagy gyorsított sebészeti (FTS) programnak nevezik, és arra ösztönzik Önt, hogy aktívan vegyen részt az ellátásában a felvétel előtti tanácsadáson, valamint a fájdalomcsillapításról, az étrendről és a testmozgásról szóló oktatáson keresztül, hogy tudja, mit hogy a műtét után minden nap várható.
Ez egy általános áttekintés arról, hogy mire számíthatunk. A folyamat kórházról kórházra változik, és mindenki másképp reagál a műtétre.
Sokan azt tapasztalják, hogy a bél- és a húgyhólyag funkciói megváltoznak. Ezek általában néhány hónapon belül javulnak, de egyeseknél ez tovább tarthat. Az erekciós problémák egyes férfiaknál is problémát jelenthetnek a végbélrák műtétje után.
Fáradtság – normális, ha fáradtnak érzi magát a műtét után. Bár jó ötlet maradni aktív, és gyengéd gyakorlatokat végezni az orvos által javasolt módon, előfordulhat, hogy könnyen elfárad, és pihennie kell a nap folyamán. Tartson szüneteket, ha fáradtnak érzi magát, és kövesse orvosa tanácsát a korlátozásokkal kapcsolatban, például kerülje a nehéz emelést. Előfordulhat, hogy emlékeztetnie kell családját és barátait, hogy a műtét utáni felépülés több hónapig is eltarthat.
Radioterápiaként is ismert, ez a kezelés szabályozott dózisú sugárzást, például fókuszált röntgensugarat használ a rákos sejtek elpusztítására vagy károsítására. A sugárzás a rák adott területére irányul, és a kezelést gondosan megtervezzük, hogy a lehető legkisebb mértékben károsítsuk a rák közelében lévő normál testszövetet. A sugárterápiát gyakran kombinálják kemoterápiával (kemosugárzás). Ennek az az oka, hogy a kemoterápia érzékenyebbé teszi a rákos sejteket a sugárzásra.
A sugárterápiát általában nem alkalmazzák lokálisan előrehaladott vastagbélrák kezelésére. A lokálisan előrehaladott végbélrák műtéte előtt általában rövid sugárkezelést vagy hosszabb kemoradiációs kúrát alkalmaznak a daganat csökkentésére. Ennek a kezelésnek az a célja, hogy a rák a lehető legkisebb legyen az eltávolítás előtt. Ez azt jelenti, hogy a sebész könnyebben tudja teljesen eltávolítani a daganatot, és csökkenti a rák kiújulásának kockázatát.
Esetenként, ha a végbélrák előrehaladottabbnak bizonyul, mint azt eredetileg gondolták, a műtét után sugárterápia alkalmazható a megmaradt rákos sejtek elpusztítására.
A külső sugaras sugárterápia a végbélrák sugárkezelésének leggyakoribb típusa. Az újabb technikák az adagot az érintett területre juttatják a környező szövetek károsítása nélkül. Ezek a fejlesztések csökkentették a sugárterápia mellékhatásait.
A kezelés alatt egy kezelőasztalon fog feküdni egy lineáris gyorsítónak nevezett gép alatt. Egy-egy kezelés csak néhány percet vesz igénybe, de egy kezelés 10-20 percig is eltarthat a gép beállításához szükséges idő miatt.
A sugárterápia és a műtét között szünet lesz, hogy a kezelés teljes mértékben kifejtse hatását. Ha a sugárterápiát kemoterápiával együtt adják, akkor 5-6 hétig naponta egyszer, majd a műtét előtt 6-12 hét szünet lesz. Ha a sugárterápiát önmagában adják, rövidebb, általában öt napig tartó kúra lesz, majd a műtét előtt rövidebb időközönként.
A sugárterápia mellékhatásai eltérőek. A legtöbb átmeneti, és néhány héttel vagy hónappal a kezelés után eltűnik. A végbélrák sugárterápiáját általában a medence területén adják, ami irritálhatja a beleket és a hólyagot.
A gyakori mellékhatások közé tartozik a fáradtság érzése, gyakoribb vizeletürítés és égő érzés vizeletürítés közben (cystitis), bőrpír és fájdalom a kezelt területen, hasmenés, székrekedés vagy székletürítés és inkontinencia. A sugárterápia a bőr vagy a belső szövetek kevésbé nyúlását és megkeményedését (fibrózis) okozhatja. A termékenységet és a szexuális funkciót is befolyásolhatja, lásd alább.
Az emberek eltérően reagálnak a sugárterápiára, így egyeseknek kevés mellékhatása lehet, míg másoknak több. Kezelőcsapata tanácsot ad a lehetséges mellékhatásokról és azok kezeléséről.
A kismedencei területet érő sugárzás károsíthatja a végbél nyálkahártyáját, gyulladást és duzzanatot (sugárproktitiszként ismert). Ez számos tünetet okozhat, beleértve a hasmenést, a belek sürgős kiürítésének szükségességét és a belek feletti kontroll elvesztését (széklet inkontinencia). A végbélrák kezelése során ezek a mellékhatások röviddel a sugárterápia után jelentkezhetnek, de általában nem jelentenek problémát hosszú távon, mivel a végbélt a műtét során eltávolítják. Kezelőcsapata beszélni fog Önnel a sugárproktitis kialakulásának kockázatáról. .
A medence és a végbél sugárterápiája befolyásolhatja a gyermekvállalási képességet (termékenységet) és a szexuális funkciót.
Chemotherapy uses drugs to kill or slow the growth of cancer cells while doing the least possible damage to healthy cells. If the cancer has spread outside the bowel to lymph nodes or to other organs, chemotherapy may be recommended:
Before surgery (neoadjuvant) – Some people with locally advanced rectal cancer have chemotherapy before surgery to shrink the tumour and make it easier to remove. You are likely to have chemotherapy together with radiation therapy (chemoradiation).
After surgery (adjuvant) – Chemotherapy may be used after surgery for either colon or rectal cancer to get rid of any remaining cancer cells and reduce the chance of the cancer coming back. If your doctor recommends chemotherapy, you will probably start as soon as your wounds have healed and you’ve recovered your strength, usually within eight weeks.
On its own – If the cancer has spread to other organs, such as the liver or lungs, chemotherapy may be used either to shrink the tumours or to reduce symptoms and make you more comfortable.
You may have chemotherapy through a liquid drip into a vein (intravenously) or as tablets. It may also be given through a thin plastic tube called a central venous access device. Some people have chemotherapy at home through a portable bottle called an infusor pump. You will probably have chemotherapy as a course of several sessions (cycles) over 4–6 months. Your medical oncologist will explain your treatment schedule.
People react to chemotherapy differently – some people have few side effects, while others have many. The side effects depend on the drugs used and the dose. Your medical oncologist or nurse will discuss the likely side effects with you, including how they can be prevented or controlled with medicine. It is uncommon to need a break or change in your treatment.
Common side effects include tiredness; feeling sick (nausea and vomiting); diarrhoea; mouth sores and ulcers; changes in appetite, taste and smell; sore hands and feet; and hair loss or thinning. You may also be more likely to catch infections.
Pins and needles, numbness, redness or swelling in the fingers and toes are more common if using the chemotherapy drug called oxaliplatin. Skin peeling and increased sensitivity to sunlight are more common if using the chemotherapy drug called fluorouracil (or 5-FU).
Keep a record of the doses and names of your chemotherapy drugs handy. This will save time if you become ill and need to visit the emergency department.
During chemotherapy, you will have a higher risk of getting an infection or bleeding. If you have a temperature over 38°C, contact your doctor or go to the emergency department. Tell your doctor if you feel more tired than usual, or if you bruise or bleed easily.
When bowel cancer has spread to the liver, lung or lining of the abdomen and pelvis (omentum and peritoneum), this is known as advanced or metastatic (stage 4) bowel cancer. To control the cancer, slow its growth and manage symptoms such as pain, you may have a combination of chemotherapy, targeted therapy, radiation therapy and surgery.
Advanced bowel cancer is commonly treated with drugs that reach cancer cells throughout the body. This is called systemic treatment, and includes chemotherapy (see above) and targeted therapy.
Targeted therapy drugs work differently from chemotherapy drugs. While chemotherapy drugs affect all rapidly dividing cells and kill cancerous cells, targeted therapy drugs affect specific molecules within cells to block cell growth.
Monoclonal antibodies are the main type of targeted therapy drug used in Australia for advanced bowel cancer. They include:
This drug stops the cancer developing new blood cells and growing. It is given as a drip into a vein (intravenous infusion) every two to three weeks, with chemotherapy.
These drugs target specific features of cancer cells known as epidermal growth factor receptors (EGFR). They only work for people who have a normal RAS gene (known as RAS wild-type). The tumour will be tested for changes (mutations) in these genes before you are offered these drugs (see above under Molecular testing). These drugs are usually given as a drip into a vein (intravenous infusion). They may be given with chemotherapy or on their own after other chemotherapy drugs have stopped working.
Other types of targeted therapy drugs may be available on a clinical trial (see above). Talk with your doctor about the latest developments and whether you are a suitable candidate.
Scans and blood tests will be used to monitor your response to systemic treatments. If results show that the cancer is shrinking or is under control, chemotherapy and/or targeted therapy will continue. If the cancer is growing, that treatment will stop and alternative treatments will be discussed.
The side effects of targeted therapy vary depending on the drugs used. Common side effects of bevacizumab include high blood pressure, tiredness, bleeding and headaches. The most common side effects of cetuximab and panitumumab are skin problems (redness, swelling, an acne-like rash or dry, flaky skin), tiredness and diarrhoea.
Radiation therapy can also be used as a palliative treatment for both advanced colon and advanced rectal cancer. It can be used to stop bleeding and, if the cancer has spread to the bone or formed a mass in the pelvis, it can reduce pain. For further details, see above Radiation therapy.
If the cancer has spread to other parts of the body, you may still be offered surgery. This can help remove some secondary cancers (e.g. in the liver or lungs) or relieve a bowel obstruction (see above).
You may have surgery to remove parts of the bowel along with all or part of other affected organs. This may be called an en-bloc resection or, if the cancer is in your pelvis, an exenteration.
If the cancer has spread to the lining of the abdomen (peritoneum), you may have surgery to remove as many tumours as possible. This is known as a peritonectomy or cytoreductive surgery. Sometimes, a heated chemotherapy solution is inserted into the abdomen during a peritonectomy. This is called hyperthermic intraperitoneal chemotherapy (HIPEC). Recent studies suggest that surgery alone may be as effective as surgery followed by HIPEC, and ongoing research continues to test the best approach to treatment.
The type of operation used for advanced bowel cancer will depend on your situation, so talk to your surgeon about what to expect. Your medical team will advise what kind of follow-up and treatment is recommended after surgery. Regular check-ups have been found to improve survival for people after surgery for bowel cancer, so you should have check-ups for several years.
Many treatments for advanced bowel cancer are best performed in a specialised centre. Call 13 11 20 for more information or to ask about assistance that may be available if you have to travel a long way.
If the cancer cannot be removed with surgery, but has only spread to a small number of places in a single area, your doctor may recommend another type of treatment to destroy or control the cancer. These treatments, including thermal ablation, selective internal radiation therapy (SIRT) and stereotactic body radiation therapy (SBRT), are only suitable for some people. They are best performed in a specialised centre or may be offered as part of a clinical trial.
Palliative treatment helps to improve people’s quality of life by managing the symptoms of cancer without trying to cure the disease. It is best thought of as supportive care.
Many people think that palliative treatment is for people at the end of their life, but it may help at any stage of advanced bowel cancer. It is about living for as long as possible in the most satisfying way you can.
Sometimes treatments such as surgery, chemotherapy, radiation therapy or targeted therapy are given palliatively. The aim is to help relieve symptoms such as pain or bleeding by shrinking or slowing the growth of the cancer.
Palliative treatment is one aspect of palliative care, in which a team of health professionals aim to meet your physical, emotional, practical, social and spiritual needs.
Advanced bowel cancer is cancer that has spread from the bowel to another part of the body or come back after the initial treatment.
Treatment aims to control the cancer, slow down its spread and manage any symptoms.
Systemic treatments, including chemotherapy and targeted therapy, are used to control the cancer’s growth and stop it spreading.
Monoclonal antibodies are the main type of targeted therapy drug used for advanced bowel cancer. They include bevacizumab, cetuximab and panitumumab. The tumour may need to be tested to see if these drugs will be effective.
Other options might include chemotherapy, radiation therapy, surgery, and palliative treatments. For some people, the best option may be to join a clinical trial.
All treatments can cause side effects, such as pain, tiredness, skin problems or diarrhoea. Talk to your doctor about how to manage any side effects.
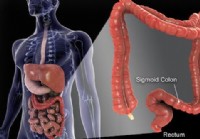 Vasbélrák (kolorektális rák)
Tények a vastagbélrákról (bélrákról) A vastagbélrák a rák harmadik fő oka az Egyesült Államokban. A vastagbélrák egy rosszindulatú daganat, amely a vastagbél (vastagbél) vagy a végbél belső falából
Vasbélrák (kolorektális rák)
Tények a vastagbélrákról (bélrákról) A vastagbélrák a rák harmadik fő oka az Egyesült Államokban. A vastagbélrák egy rosszindulatú daganat, amely a vastagbél (vastagbél) vagy a végbél belső falából
 A fekete pénteki mulatság már korán történik…
A nagyszerű kedvezményekkel és az ünnepi hangulattal együtt a Black Friday izgalmas időszaka lehet az évnek. De egyesek számára ez stresszes és egyenesen ijesztő lehet. Ezt szem előtt tartva úgy dön
A fekete pénteki mulatság már korán történik…
A nagyszerű kedvezményekkel és az ünnepi hangulattal együtt a Black Friday izgalmas időszaka lehet az évnek. De egyesek számára ez stresszes és egyenesen ijesztő lehet. Ezt szem előtt tartva úgy dön
 Metotrexát és folsav
A folsavhiány a metotrexát mellékhatása, a rheumatoid arthritis (RA) kezelésére általánosan felírt gyógyszer, amelyet Rheumatrex és Trexall márkanéven árulnak. Ha metotrexátot szed, egészségügyi szolg
Metotrexát és folsav
A folsavhiány a metotrexát mellékhatása, a rheumatoid arthritis (RA) kezelésére általánosan felírt gyógyszer, amelyet Rheumatrex és Trexall márkanéven árulnak. Ha metotrexátot szed, egészségügyi szolg