Nogle gange er det svært at beslutte sig for, hvilken type behandling man skal have. Du kan føle, at alting sker for hurtigt, eller du kan være ivrig efter at komme i gang. Spørg din specialist, hvor hurtigt behandlingen skal begynde - ofte vil det ikke påvirke behandlingens succes at vente et stykke tid. Bed dem om at forklare mulighederne, og brug så meget tid som muligt, før du træffer en beslutning.
At forstå sygdommen, de tilgængelige behandlinger, mulige bivirkninger og eventuelle ekstra omkostninger kan hjælpe dig med at afveje mulighederne og træffe en velinformeret beslutning. Tjek, om speciallægen er en del af et tværfagligt team, og om behandlingsstedet er det mest passende for dig – du kan muligvis få behandling tættere på hjemmet, eller det kan være værd at rejse til et center, der er specialiseret i en bestemt behandling.
Når din læge først fortæller dig, at du har kræft, husker du måske ikke alt, hvad du får at vide. Det kan hjælpe at tage noter eller optage diskussionen. Det er en god idé at få et familiemedlem eller en ven til at tage med dig til aftaler for at deltage i diskussionen, skrive noter eller bare lytte.
Hvis du er forvirret eller vil tjekke noget, er det vigtigt at stille dine specialistspørgsmål. Prøv at udarbejde en liste før aftaler. Hvis du har mange spørgsmål, kan du tale med en kræftbehandlingskoordinator eller sygeplejerske.
Du ønsker måske at få en anden udtalelse fra en anden specialist for at bekræfte eller præcisere din specialists anbefalinger eller forsikre dig om, at du har undersøgt alle dine muligheder. Specialister er vant til, at folk gør dette. Din praktiserende læge eller specialist kan henvise dig til en anden specialist og sende dine første resultater til denne person. Du kan få en second opinion, selvom du er startet i behandling eller stadig ønsker at blive behandlet af din første læge. Du kan beslutte, at du foretrækker at blive behandlet af den anden specialist.
Voksne har ret til at acceptere eller afslå enhver behandling, de tilbydes. For eksempel vælger nogle mennesker med fremskreden kræftbehandling behandling, der har betydelige bivirkninger, selvom det kun giver en lille fordel i en kort periode. Andre beslutter at fokusere deres behandling på livskvalitet. Du kan eventuelt diskutere din beslutning med behandlingsteamet, praktiserende læge, familie og venner.
Din læge eller sygeplejerske kan foreslå dig at deltage i et klinisk forsøg. Læger kører kliniske forsøg for at teste nye eller modificerede behandlinger og måder at diagnosticere sygdom på for at se, om de er bedre end de nuværende metoder. Hvis du for eksempel tilmelder dig et randomiseret forsøg til en ny behandling, vil du blive udvalgt tilfældigt til at modtage enten den bedste eksisterende behandling eller den ændrede nye behandling. I årenes løb har forsøg forbedret behandlinger og ført til bedre resultater for mennesker diagnosticeret med kræft.
Du kan finde det nyttigt at tale med din specialist, kliniske forsøgssygeplejerske eller praktiserende læge eller få en second opinion. Hvis du beslutter dig for at deltage i et klinisk forsøg, kan du til enhver tid trække dig tilbage. For mere information, besøg australiancancertrials.gov.au.
Behandling af tidlig og lokalt fremskreden tarmkræft vil afhænge af, hvilken type tarmkræft du har. Dette skyldes, at tyktarmskræft og endetarmskræft behandles forskelligt.
Dit medicinske team vil anbefale behandling baseret på, hvad der vil give dig det bedste resultat, hvor kræften er i tarmen, om og hvordan kræften har spredt sig, dit generelle helbred og dine præferencer.
De behandlingsmuligheder, du tilbydes, vil afhænge af retningslinjerne for bedste praksis i behandling af tarmkræft. For nogle mennesker kan den bedste mulighed være at deltage i et klinisk forsøg (se ovenfor).
Mange mennesker med tarmkræft har anæmi eller lavt jernniveau. Du kan få jern som tabletter eller intravenøst for at forbedre dine jernniveauer og blodtal, før behandlingen påbegyndes.
Mennesker med tarmkræft taber sig ofte meget og kan blive underernærede. En diætist kan give råd om måder at reducere vægttabet gennem ændringer i din kost eller flydende kosttilskud. Dette vil hjælpe med at forbedre din styrke og føre til bedre behandlingsresultater.
Den type operation, du skal have, afhænger af kræftens placering i tarmen og dine præferencer. Målet med operationen er at fjerne så meget af kræften som muligt og nærliggende lymfeknuder.
Der er to måder at udføre operation for tarmkræft. Hver metode har fordele i særlige situationer – din læge vil rådgive dig om, hvilken metode der passer bedst til dig.
Også kaldet minimalt invasiv eller laparoskopisk kirurgi, involverer denne metode flere små snit (snit) i maven. Et tyndt rør (laparoskop) føres gennem et af snittene. Laparoskopet har lys og kamera. Lange, tynde instrumenter indsættes gennem andre små snit for at fjerne den del af tarmen med kræften. Nøglehulskirurgi betyder normalt færre smerter og ardannelse, et kortere hospitalsophold og hurtigere restitution.
Dette involverer et langt snit (snit) ned i midten af din mave. Åben operation betyder normalt et større sår og langsommere restitution, og det kræver et længere hospitalsophold. Åben kirurgi er en veletableret teknik og bredt tilgængelig.
Den mest almindelige type operation for tyktarmskræft er en kolektomi.
Det kan gøres som åben kirurgi eller nøglehulskirurgi (se ovenfor). Der findes forskellige typer kolektomier alt efter hvilken del af tyktarmen, der fjernes (se nedenfor). Lymfeknuder nær tyktarmen og en normal tarm omkring kræften vil også blive fjernet.
Kirurgen skærer normalt tarmen på hver side af kræften (med en lille kant af sundt væv kaldet marginen) og forbinder derefter de to ender af tarmen igen. Denne sammenføjning kaldes en anastomose.
Nogle gange føres den ene ende af tarmen gennem en åbning i din mave og sys fast på huden. Denne procedure kaldes en kolostomi (hvis lavet fra tyktarmen) eller ileostomi (hvis lavet fra tyndtarmen). Åbningen – kaldet en stomi – gør det muligt at fjerne afføring fra kroppen og samle i en pose.
Stomien er normalt midlertidig, og operationen vendes senere. I nogle tilfælde er stomien permanent. Fremskridt inden for kirurgiske teknikker har ført til, at færre mennesker har behov for en permanent stomi. Se nedenfor for yderligere information om stomier.
Efter operationen vil du have et ar. De fleste mennesker, der har en åben operation, har et ar fra over navlen til deres kønsområde.

Der findes forskellige typer operationer for kræft i endetarmen (se ovenfor). Hvilken type operation du har, afhænger af, hvor kræften er placeret, om tarmen kan samles igen, og hvor i endetarmen sammenføjningen kan laves.
Operationen kan udføres ved hjælp af en åben tilgang eller nøglehulstilgang (se ovenfor). Du kan få en anterior resektion eller abdominoperineal resektion (også kendt som en abdominoperineal excision).
Dette er den mest almindelige operation. Det kan omfatte oprettelse af en midlertidig stomi, som vil blive vendt senere.
Denne procedure kan anbefales, hvis kræften er tæt på analsfinktermusklerne, eller hvis den er for lav til at blive fjernet uden at forårsage inkontinens (tilfældigt tab af fæces). Efter en abdominoperineal resektion skal du have en permanent stomi (kolostomi). Tal med din kirurg om eventuelle bekymringer, du måtte have.
Mennesker, der har endetarmskræft i meget tidligt stadie eller ikke er egnede til en større operation, kan få en lokal excision. Kirurgen indsætter et instrument i anus for at fjerne kræften fra slimhinden i endetarmen sammen med en margin af sundt væv uden at skære i maven. Metoder omfatter transanal excision (TAE), transanal endoskopisk mikrokirurgi (TEMS) og transanal minimalt invasiv kirurgi (TAMIS).

Hos et lille antal mennesker kan to separate kræftformer findes i tyktarmen på samme tid. Kræfterne kan opdages gennem diagnostiske tests eller under operation. I dette tilfælde er der flere muligheder for operation:
Den type operation, din læge anbefaler, afhænger af flere faktorer, herunder din alder, placeringen af tumorerne i tarmen, genetiske og andre risikofaktorer og dine præferencer.
Nogle gange, når tarmkræften vokser, blokerer den fuldstændigt tarmen. Dette kaldes tarmobstruktion. Affaldsstoffer kan ikke let passere gennem den blokerede tarm og kan forårsage:
Nogle gange er obstruktionen fundet og ryddet under operationen for at fjerne kræften. I andre tilfælde vil tarmobstruktionen betyde, at du skal have akut operation for at fjerne blokeringen.
Det kan være muligt at samle tarmen igen under operationen, men nogle mennesker kan have behov for en stomi (se side 50-55). Nogle gange laves en stomi "opstrøms" fra obstruktionen for at afhjælpe blokeringen og for at give tid til iscenesættelse af scanninger af kræften eller kemoradiation før operationen for at sikre, at kræften er fjernet fuldstændigt.
Ikke alle med en blokering ønsker at blive opereret eller være i form nok til at få det. For at hjælpe med at holde tarmen åben, så afføring kan passere igennem igen, kan din kirurg muligvis indsætte et lille hult rør (stent) inde i tyktarmen. En stent kan også hjælpe med at håndtere blokeringen, indtil du er rask nok til at få en operation. Din kirurg vil bruge et koloskop til at finde blokeringen og placere stenten.
Hvis du ikke er i stand til at få en operation eller en stent, kan du få medicin til at hjælpe med at kontrollere symptomerne på en tarmobstruktion.
Din kirurg vil tale med dig om risici og komplikationer ved tarmkirurgi. Som ved enhver større operation har tarmkirurgi risici. Komplikationer kan omfatte infektion, blødning, blodpropper, beskadigelse af nærliggende organer eller lækage fra sammenføjningerne mellem de fjernede dele af tarmen. Du vil efterfølgende blive nøje overvåget for eventuelle bivirkninger.
Det kan være muligt at samle tarmen igen under operationen, men nogle mennesker kan have brug for en stomi (se nedenfor). Nogle gange laves en stomi "opstrøms" fra obstruktionen for at afhjælpe blokeringen.
De fleste hospitaler i Australien har programmer til at reducere stress ved operation og forbedre din restitution. Disse kaldes forstærket genopretning efter operation (ERAS) eller fast track kirurgiske (FTS) programmer, og de opfordrer dig til at spille en aktiv rolle i din pleje gennem rådgivning før indlæggelse og undervisning om smertekontrol, kost og motion, så du ved, hvad at forvente hver dag efter operationen.
Dette er en generel oversigt over, hvad du kan forvente. Processen varierer fra hospital til hospital, og alle vil reagere forskelligt på operationen.
Mange mennesker oplever, at deres tarm- og blærefunktioner ændrer sig. Disse forbedres normalt inden for et par måneder, men for nogle mennesker kan det tage længere tid. Erektionsproblemer kan også være et problem for nogle mænd efter endetarmskræftoperation.
Træthed – Det er normalt at føle sig træt efter operationen. Selvom det er en god idé at forblive aktiv og dyrke blid motion som anbefalet af din læge, kan du opleve, at du nemt bliver træt og har brug for at hvile i løbet af dagen. Hold pauser, hvis du føler dig træt, og følg din læges råd om restriktioner, såsom at undgå tunge løft. Du skal muligvis minde din familie og venner om, at det kan tage flere måneder at komme sig efter operationen.
Også kendt som strålebehandling, bruger denne behandling en kontrolleret dosis af stråling, såsom fokuserede røntgenstråler, til at dræbe eller beskadige kræftceller. Strålingen er målrettet det specifikke område af kræften, og behandlingen er nøje planlagt for at gøre så lidt skade som muligt på dit normale kropsvæv i nærheden af kræften. Strålebehandling kombineres ofte med kemoterapi (kemoradiation). Dette skyldes, at kemoterapi gør kræftceller mere følsomme over for stråling.
Strålebehandling anvendes generelt ikke til behandling af lokalt fremskreden tyktarmskræft. Almindeligvis bruges et kort strålebehandlingsforløb eller et længere kemoradiationsforløb til at skrumpe tumoren før operation for lokalt fremskreden endetarmskræft. Formålet med denne behandling er at gøre kræften så lille som muligt, inden den fjernes. Det betyder, at det bliver lettere for kirurgen at fjerne tumoren fuldstændigt og reducerer risikoen for, at kræften vender tilbage.
Af og til, hvis endetarmskræften viser sig at være mere fremskreden end oprindeligt antaget, kan strålebehandling anvendes efter operationen for at ødelægge eventuelle resterende kræftceller.
Ekstern strålebehandling er den mest almindelige type strålebehandling til endetarmskræft. Nyere teknikker leverer dosis til det berørte område uden at beskadige omgivende væv. Disse forbedringer har reduceret bivirkningerne fra strålebehandling.
Under behandlingen vil du ligge på et behandlingsbord under en maskine kaldet en lineær accelerator. Hver behandling tager kun et par minutter, men en session kan vare 10-20 minutter på grund af den tid, det tager at sætte maskinen op.
Der vil være en pause mellem strålebehandling og operation for at lade behandlingen få fuld effekt. Hvis strålebehandling gives med kemoterapi, vil du have det en gang dagligt i 5-6 uger, derefter vil der være et mellemrum på 6-12 uger før operationen. Hvis strålebehandling gives af sig selv, vil du have et kortere forløb, normalt i fem dage, derefter et kortere mellemrum før operationen.
Bivirkningerne af strålebehandling varierer. De fleste er midlertidige og forsvinder et par uger eller måneder efter behandlingen. Strålebehandling for endetarmskræft gives normalt over bækkenområdet, hvilket kan irritere tarmen og blæren.
Almindelige bivirkninger omfatter træthed, behov for at tisse oftere og svie, når du tisser (blærebetændelse), rødme og ømhed i behandlingsområdet, diarré, forstoppelse eller fæcestrang og inkontinens. Strålebehandling kan få huden eller det indre væv til at blive mindre strækbart og hærde (fibrose). Det kan også påvirke fertilitet og seksuel funktion, se nedenfor.
Folk reagerer forskelligt på strålebehandling, så nogle mennesker kan have få bivirkninger, mens andre har flere. Dit behandlingsteam vil give dig råd om mulige bivirkninger, og hvordan du håndterer dem.
Stråling til bækkenområdet kan beskadige slimhinden i endetarmen og forårsage betændelse og hævelse (kendt som strålingsproctitis). Dette kan forårsage en række symptomer, herunder diarré, behovet for at tømme tarmene hurtigt og tab af kontrol over tarmene (fækal inkontinens). Ved behandling af endetarmskræft kan disse bivirkninger forekomme kort efter strålebehandling, men er generelt ikke et problem på lang sigt, fordi endetarmen fjernes under operationen. Dit behandlingsteam vil tale med dig om din risiko for at udvikle stråleproktitis. .
Strålebehandling af bækken og endetarm kan påvirke din evne til at få børn (fertilitet) og seksuel funktion.
Chemotherapy uses drugs to kill or slow the growth of cancer cells while doing the least possible damage to healthy cells. If the cancer has spread outside the bowel to lymph nodes or to other organs, chemotherapy may be recommended:
Before surgery (neoadjuvant) – Some people with locally advanced rectal cancer have chemotherapy before surgery to shrink the tumour and make it easier to remove. You are likely to have chemotherapy together with radiation therapy (chemoradiation).
After surgery (adjuvant) – Chemotherapy may be used after surgery for either colon or rectal cancer to get rid of any remaining cancer cells and reduce the chance of the cancer coming back. If your doctor recommends chemotherapy, you will probably start as soon as your wounds have healed and you’ve recovered your strength, usually within eight weeks.
On its own – If the cancer has spread to other organs, such as the liver or lungs, chemotherapy may be used either to shrink the tumours or to reduce symptoms and make you more comfortable.
You may have chemotherapy through a liquid drip into a vein (intravenously) or as tablets. It may also be given through a thin plastic tube called a central venous access device. Some people have chemotherapy at home through a portable bottle called an infusor pump. You will probably have chemotherapy as a course of several sessions (cycles) over 4–6 months. Your medical oncologist will explain your treatment schedule.
People react to chemotherapy differently – some people have few side effects, while others have many. The side effects depend on the drugs used and the dose. Your medical oncologist or nurse will discuss the likely side effects with you, including how they can be prevented or controlled with medicine. It is uncommon to need a break or change in your treatment.
Common side effects include tiredness; feeling sick (nausea and vomiting); diarrhoea; mouth sores and ulcers; changes in appetite, taste and smell; sore hands and feet; and hair loss or thinning. You may also be more likely to catch infections.
Pins and needles, numbness, redness or swelling in the fingers and toes are more common if using the chemotherapy drug called oxaliplatin. Skin peeling and increased sensitivity to sunlight are more common if using the chemotherapy drug called fluorouracil (or 5-FU).
Keep a record of the doses and names of your chemotherapy drugs handy. This will save time if you become ill and need to visit the emergency department.
During chemotherapy, you will have a higher risk of getting an infection or bleeding. If you have a temperature over 38°C, contact your doctor or go to the emergency department. Tell your doctor if you feel more tired than usual, or if you bruise or bleed easily.
When bowel cancer has spread to the liver, lung or lining of the abdomen and pelvis (omentum and peritoneum), this is known as advanced or metastatic (stage 4) bowel cancer. To control the cancer, slow its growth and manage symptoms such as pain, you may have a combination of chemotherapy, targeted therapy, radiation therapy and surgery.
Advanced bowel cancer is commonly treated with drugs that reach cancer cells throughout the body. This is called systemic treatment, and includes chemotherapy (see above) and targeted therapy.
Targeted therapy drugs work differently from chemotherapy drugs. While chemotherapy drugs affect all rapidly dividing cells and kill cancerous cells, targeted therapy drugs affect specific molecules within cells to block cell growth.
Monoclonal antibodies are the main type of targeted therapy drug used in Australia for advanced bowel cancer. De omfatter:
This drug stops the cancer developing new blood cells and growing. It is given as a drip into a vein (intravenous infusion) every two to three weeks, with chemotherapy.
These drugs target specific features of cancer cells known as epidermal growth factor receptors (EGFR). They only work for people who have a normal RAS gene (known as RAS wild-type). The tumour will be tested for changes (mutations) in these genes before you are offered these drugs (see above under Molecular testing). These drugs are usually given as a drip into a vein (intravenous infusion). They may be given with chemotherapy or on their own after other chemotherapy drugs have stopped working.
Other types of targeted therapy drugs may be available on a clinical trial (see above). Talk with your doctor about the latest developments and whether you are a suitable candidate.
Scans and blood tests will be used to monitor your response to systemic treatments. If results show that the cancer is shrinking or is under control, chemotherapy and/or targeted therapy will continue. If the cancer is growing, that treatment will stop and alternative treatments will be discussed.
The side effects of targeted therapy vary depending on the drugs used. Common side effects of bevacizumab include high blood pressure, tiredness, bleeding and headaches. The most common side effects of cetuximab and panitumumab are skin problems (redness, swelling, an acne-like rash or dry, flaky skin), tiredness and diarrhoea.
Radiation therapy can also be used as a palliative treatment for both advanced colon and advanced rectal cancer. It can be used to stop bleeding and, if the cancer has spread to the bone or formed a mass in the pelvis, it can reduce pain. For further details, see above Radiation therapy.
If the cancer has spread to other parts of the body, you may still be offered surgery. This can help remove some secondary cancers (e.g. in the liver or lungs) or relieve a bowel obstruction (see above).
You may have surgery to remove parts of the bowel along with all or part of other affected organs. This may be called an en-bloc resection or, if the cancer is in your pelvis, an exenteration.
If the cancer has spread to the lining of the abdomen (peritoneum), you may have surgery to remove as many tumours as possible. This is known as a peritonectomy or cytoreductive surgery. Sometimes, a heated chemotherapy solution is inserted into the abdomen during a peritonectomy. This is called hyperthermic intraperitoneal chemotherapy (HIPEC). Recent studies suggest that surgery alone may be as effective as surgery followed by HIPEC, and ongoing research continues to test the best approach to treatment.
The type of operation used for advanced bowel cancer will depend on your situation, so talk to your surgeon about what to expect. Your medical team will advise what kind of follow-up and treatment is recommended after surgery. Regular check-ups have been found to improve survival for people after surgery for bowel cancer, so you should have check-ups for several years.
Many treatments for advanced bowel cancer are best performed in a specialised centre. Call 13 11 20 for more information or to ask about assistance that may be available if you have to travel a long way.
If the cancer cannot be removed with surgery, but has only spread to a small number of places in a single area, your doctor may recommend another type of treatment to destroy or control the cancer. These treatments, including thermal ablation, selective internal radiation therapy (SIRT) and stereotactic body radiation therapy (SBRT), are only suitable for some people. They are best performed in a specialised centre or may be offered as part of a clinical trial.
Palliative treatment helps to improve people’s quality of life by managing the symptoms of cancer without trying to cure the disease. It is best thought of as supportive care.
Many people think that palliative treatment is for people at the end of their life, but it may help at any stage of advanced bowel cancer. It is about living for as long as possible in the most satisfying way you can.
Sometimes treatments such as surgery, chemotherapy, radiation therapy or targeted therapy are given palliatively. The aim is to help relieve symptoms such as pain or bleeding by shrinking or slowing the growth of the cancer.
Palliative treatment is one aspect of palliative care, in which a team of health professionals aim to meet your physical, emotional, practical, social and spiritual needs.
Advanced bowel cancer is cancer that has spread from the bowel to another part of the body or come back after the initial treatment.
Treatment aims to control the cancer, slow down its spread and manage any symptoms.
Systemic treatments, including chemotherapy and targeted therapy, are used to control the cancer’s growth and stop it spreading.
Monoclonal antibodies are the main type of targeted therapy drug used for advanced bowel cancer. They include bevacizumab, cetuximab and panitumumab. The tumour may need to be tested to see if these drugs will be effective.
Other options might include chemotherapy, radiation therapy, surgery, and palliative treatments. For some people, the best option may be to join a clinical trial.
All treatments can cause side effects, such as pain, tiredness, skin problems or diarrhoea. Talk to your doctor about how to manage any side effects.
 Pas på din mavesundhed denne skolestartssæson
Pas på din mavesundhed denne skolestartssæson
 Steve's SCD Diet Healing Journal:Uge 23 – SCD legal Summer Cocktails
Steve's SCD Diet Healing Journal:Uge 23 – SCD legal Summer Cocktails
 Tarmkræft:Symptomer, risikofaktorer, behandling og forebyggelse
Tarmkræft:Symptomer, risikofaktorer, behandling og forebyggelse
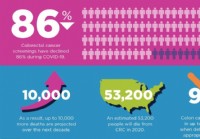 5 Colonoscopy Myths debunked:COVID-19 Edition
5 Colonoscopy Myths debunked:COVID-19 Edition
 Hvad er en åben blindtarmsoperation?
Hvad er en åben blindtarmsoperation?
 Steve's SCD Healing Journal:Uge 26 – Coconut Water is Mother Nature's Gatorade!
Steve's SCD Healing Journal:Uge 26 – Coconut Water is Mother Nature's Gatorade!
 Den specifikke kulhydratdiæt og IBD
Inflammatorisk tarmsygdom (IBD) er en kronisk betændelsestilstand, der påvirker mave-tarmkanalen. Det omfatter Crohns sygdom og colitis ulcerosa. Mens IBD traditionelt behandles med medicin, er der st
Den specifikke kulhydratdiæt og IBD
Inflammatorisk tarmsygdom (IBD) er en kronisk betændelsestilstand, der påvirker mave-tarmkanalen. Det omfatter Crohns sygdom og colitis ulcerosa. Mens IBD traditionelt behandles med medicin, er der st
 Histoplasmose (hulesygdom)
Fakta om histoplasmose (hulesygdom) Histoplasmose er en svamp, der typisk inficerer lungerne og forårsager lungebetændelse. Histoplasmose er en lungesygdom forårsaget af en infektion med en svam
Histoplasmose (hulesygdom)
Fakta om histoplasmose (hulesygdom) Histoplasmose er en svamp, der typisk inficerer lungerne og forårsager lungebetændelse. Histoplasmose er en lungesygdom forårsaget af en infektion med en svam
 Hvorfor du kan have smerter efter at have spist
Udtrykket postprandial betyder efter at have spist. Smerter efter at have spist er et symptom på flere fordøjelsesforstyrrelser. Det er en god idé at tale med en sundhedsplejerske, hvis du har smerter
Hvorfor du kan have smerter efter at have spist
Udtrykket postprandial betyder efter at have spist. Smerter efter at have spist er et symptom på flere fordøjelsesforstyrrelser. Det er en god idé at tale med en sundhedsplejerske, hvis du har smerter