La intolerancia a la lactosa es la incapacidad para digerir y absorber la lactosa (el azúcar de la leche) que produce síntomas gastrointestinales cuando se consume leche o productos alimenticios que la contienen. Se debe a una pérdida genéticamente programada de lactasa, la enzima intestinal responsable de la digestión de la lactosa, o a enfermedades que afectan al intestino delgado y que destruyen la lactasa. La pérdida de lactasa genéticamente programada ocurre entre la primera infancia y los 21 años. El momento de esta pérdida está determinado principalmente por el origen étnico.
Debido a que las enfermedades del intestino pueden ocurrir a cualquier edad, la intolerancia a la lactosa puede comenzar a cualquier edad; sin embargo, eso no significa que un individuo se haya vuelto genéticamente deficiente en lactasa.
La lactosa es una molécula de azúcar que se compone de dos azúcares más pequeños, glucosa y galactosa. Para que la lactosa sea absorbida desde el intestino hacia el cuerpo, primero debe dividirse en glucosa y galactosa. La glucosa y la galactosa luego son absorbidas por las células que recubren el intestino delgado. La enzima que divide la lactosa en glucosa y galactosa se llama lactasa y se encuentra en la superficie de las células que recubren el intestino delgado.
La intolerancia a la lactosa es causada por la actividad reducida o ausente de la lactasa que impide la división de la lactosa (deficiencia de lactasa). La deficiencia de lactasa puede ocurrir por una de tres razones, congénita, secundaria o del desarrollo.
La deficiencia de lactasa puede ocurrir debido a una ausencia congénita (ausente desde el nacimiento) de lactasa debido a una mutación en el gen responsable de producir lactasa. Esta es una causa muy rara de deficiencia de lactasa y los síntomas de este tipo de deficiencia de lactasa comienzan poco después del nacimiento.
Otra causa de la deficiencia de lactasa es la deficiencia secundaria de lactasa. Este tipo de deficiencia se debe a enfermedades que destruyen el revestimiento del intestino delgado junto con la lactasa. Un ejemplo de tal enfermedad es la enfermedad celíaca (esprue).
La causa más común de deficiencia de lactasa es una disminución en la cantidad de lactasa que ocurre después de la niñez y persiste hasta la edad adulta, lo que se conoce como hipolactasia de tipo adulto. Esta disminución de lactasa está programada genéticamente. La deficiencia de lactasa (y la intolerancia a la lactosa) es más común entre los asiáticos y afecta a más del 90 % de los adultos en algunas comunidades. Las personas con ascendencia del norte de Europa, por otro lado, tienen una tasa de deficiencia de lactasa del 5%. Además de la variabilidad en la prevalencia de la deficiencia de lactasa entre grupos étnicos, también existe variabilidad en la edad a la que aparecen los síntomas de deficiencia de lactasa (e intolerancia a la lactosa).
A medida que las personas envejecen, pueden desarrollar intolerancia a la lactosa; sin embargo, el grado de intolerancia parece ser leve y no estar asociado con síntomas clínicos. Por lo tanto, el desarrollo de intolerancia a la lactosa en los ancianos no debe tomarse a la ligera.

A veces, las personas se enferman por comer un alimento en particular, porque no pueden procesarlo o digerirlo adecuadamente, o porque tienen una verdadera reacción alérgica (inmune) al alimento. Las alergias alimentarias y las intolerancias alimentarias a veces se confunden entre sí, pero son bastante diferentes en cuanto a su origen, síntomas y tratamiento.
Leer más sobre alergias e intolerancias alimentarias »
Los síntomas primarios comunes de la intolerancia a la lactosa son gastrointestinales e incluyen:
Los síntomas menos comunes de la intolerancia a la lactosa incluyen:
El estreñimiento no es un signo de intolerancia a la lactosa.
Desafortunadamente, estos síntomas pueden ser causados por varias afecciones o enfermedades gastrointestinales, por lo que la presencia de estos síntomas no es muy buena para predecir si una persona tiene deficiencia de lactasa o intolerancia a la lactosa.
Los síntomas ocurren porque la lactosa no absorbida pasa a través del intestino delgado hacia el colon. En el colon, un tipo de bacteria normal contiene lactasa y es capaz de dividir la lactosa y usar la glucosa y la galactosa resultantes para sus propios fines. Desafortunadamente, cuando usan glucosa y galactosa, estas bacterias también liberan gas hidrógeno. Parte del gas es absorbido desde el colon hacia el cuerpo y luego es expulsado por los pulmones en la respiración. Sin embargo, la mayor parte del hidrógeno es consumido en el colon por otras bacterias. Se expulsa una pequeña proporción del gas de hidrógeno y es responsable del aumento de la flatulencia (gas de paso). Algunas personas tienen un tipo adicional de bacteria en el colon que convierte el gas hidrógeno en gas metano, y estas personas excretarán solo metano o hidrógeno y gas metano en el aliento y los flatos.
No toda la lactosa que llega al colon es dividida y utilizada por las bacterias colónicas. La lactosa no dividida en el colon atrae agua hacia el colon (por ósmosis). Esto conduce a heces blandas y diarreicas.
La gravedad de los síntomas de la intolerancia a la lactosa varía mucho de una persona a otra. Una de las razones de esta variabilidad es que las personas tienen diferentes cantidades de lactosa en su dieta; cuanto más lactosa haya en la dieta, más probables y graves serán los síntomas. Otra razón de la variabilidad es que las personas tienen diferentes grados de deficiencia de lactasa, es decir, pueden tener una reducción leve, moderada o severa en las cantidades de lactasa en sus intestinos. Por lo tanto, pequeñas cantidades de lactosa causarán síntomas importantes en personas con deficiencia grave de lactasa, pero solo síntomas leves o nulos en personas con deficiencia leve de lactasa. Finalmente, las personas pueden tener diferentes respuestas a la misma cantidad de lactosa que llega al colon. Mientras que algunos pueden tener síntomas leves o ningún síntoma, otros pueden tener síntomas moderados. La razón de esto no está clara, pero puede estar relacionada con las diferencias en sus bacterias intestinales.
Aunque la leche y los alimentos elaborados con leche son las únicas fuentes naturales de lactosa, la lactosa a menudo se "oculta" en los alimentos preparados a los que se les ha agregado. Las personas con muy baja tolerancia a la lactosa deben conocer los muchos productos alimenticios que pueden contener lactosa, incluso en pequeñas cantidades. Los productos alimenticios que pueden contener lactosa incluyen:
Los compradores inteligentes aprenden a leer las etiquetas de los alimentos con cuidado, buscando no solo leche y lactosa en el contenido, sino también palabras como suero, cuajada, subproductos lácteos, sólidos lácteos en polvo y leche en polvo sin grasa. Si alguno de estos aparece en una etiqueta, el artículo contiene lactosa.
Además de las fuentes alimenticias, la lactosa puede estar "oculta" en los medicamentos. La lactosa se utiliza como base para muchos medicamentos recetados y de venta libre. Muchos tipos de píldoras anticonceptivas, por ejemplo, contienen lactosa, al igual que algunas tabletas que se usan para el ácido estomacal y los gases. Sin embargo, estos productos suelen afectar solo a las personas con intolerancia severa a la lactosa porque contienen cantidades muy pequeñas de lactosa.
Aunque hay varias buenas maneras de diagnosticar la intolerancia a la lactosa, la mayoría de las personas que se consideran intolerantes a la lactosa nunca se han hecho pruebas formales de intolerancia; aproximadamente el 20 % de las personas que piensan que son intolerantes a la lactosa no lo son.
¿Por qué las personas creen que son intolerantes a la lactosa cuando no lo son? Esta creencia errónea puede ser común por varias razones. Las personas con síntomas gastrointestinales inexplicables (no diagnosticados) buscan una explicación para sus síntomas. Dado que la intolerancia a la lactosa es una condición bien conocida y común, brinda a estas personas una explicación fácil (y bienvenida) para sus síntomas. La confirmación de la presencia de intolerancia a la lactosa a menudo se hace de manera subjetiva y sin una correlación cuidadosa entre la ingestión de leche o productos lácteos y los síntomas. Además, existen respuestas placebo, es decir, las personas piensan que son mejores cuando no lo son.
Las pruebas formales para la intolerancia a la lactosa son valiosas. Las pruebas no solo pueden confirmar la intolerancia a la lactosa y promover la institución de una dieta reducida o sin lactosa, sino que también pueden excluir la intolerancia a la lactosa y dirigir la atención al diagnóstico de otras afecciones y enfermedades que son responsables de los síntomas.
Probablemente la forma más común en que las personas se autodiagnostican la intolerancia a la lactosa es mediante una dieta de eliminación, una dieta que elimina la leche y los productos lácteos. Hay varios problemas con este tipo de "prueba".
Si se va a utilizar una dieta de eliminación para diagnosticar la intolerancia a la lactosa, debe ser una dieta rigurosa. Una dieta rigurosa requiere el asesoramiento de un dietista o la lectura de una guía para una dieta de eliminación de lactosa. La dieta también debe continuarse el tiempo suficiente para evaluar claramente si los síntomas mejoran o no. Si hay dudas sobre la mejoría con la dieta, particularmente si los síntomas normalmente fluctúan en intensidad durante semanas o meses, se deben probar períodos repetidos de eliminación de lactosa hasta que se pueda llegar a una conclusión firme. La eliminación de todos los productos lácteos debería eliminar los síntomas por completo si la intolerancia a la lactosa por sí sola es la causa de los síntomas.
Un desafío de leche es una forma más simple de diagnosticar la intolerancia a la lactosa que una dieta de eliminación. Una persona ayuna durante la noche y luego bebe un vaso de leche por la mañana. No se come ni se bebe nada más durante 3-5 horas. Si una persona es intolerante a la lactosa, la leche debe producir síntomas dentro de varias horas de la ingestión. Si no hay síntomas o los síntomas son sustancialmente más leves que los síntomas habituales, es poco probable que la intolerancia a la lactosa sea la causa de los síntomas. Es importante que la leche que se utilice no contenga grasa para eliminar la posibilidad de que la grasa de la leche sea la causa de los síntomas. No es posible descartar la posibilidad de que los síntomas se deban a la alergia a la leche, una condición muy diferente a la intolerancia a la lactosa; sin embargo, esto generalmente no es confuso ya que la alergia a la leche es rara y ocurre principalmente en bebés y niños pequeños. (Si la alergia a la leche es una consideración, se puede usar lactosa pura en lugar de leche para el desafío).
Un tema importante es la cantidad de leche requerida para el desafío de la leche.
El reconocimiento de este problema es importante para interpretar los resultados de una prueba de provocación con leche. Además, es importante recordar que la intolerancia a la lactosa no significa que exista una deficiencia genética de lactasa.
La prueba de aliento con hidrógeno es la prueba más conveniente y confiable para la intolerancia a la lactosa. Para la prueba de aliento, se ingiere lactosa pura, generalmente 25 gramos (el equivalente a 16 onzas de leche), con agua después de un ayuno nocturno. En las personas que son intolerantes a la lactosa, la lactosa que no se digiere y absorbe en el intestino delgado llega al colon donde las bacterias dividen la lactosa en glucosa y galactosa y producen gas hidrógeno (y/o metano). Pequeñas cantidades de hidrógeno y metano se absorben desde el colon hacia la sangre y luego viajan a los pulmones donde se excretan en la respiración. Se recogen muestras de aliento cada 10 o 15 minutos durante 3-5 horas después de la ingestión de la lactosa, y se analizan las muestras para hidrógeno y/o metano. Si se encuentra hidrógeno y/o metano en el aliento, significa que el intestino delgado de la persona no pudo digerir y absorber toda la lactosa. Él o ella es intolerante a la lactosa. La cantidad de hidrógeno o metano excretado en el aliento es aproximadamente proporcional al grado de intolerancia a la lactosa (y posible deficiencia de lactasa), es decir, cuanto mayor sea la cantidad de hidrógeno y/o metano producido, mayor será la intolerancia o deficiencia. Sin embargo, la cantidad de hidrógeno y/o metano en el aliento no es proporcional a la gravedad de los síntomas. En otras palabras, una persona que produce poco hidrógeno y/o metano puede tener síntomas más graves que una persona que produce una gran cantidad de hidrógeno y/o metano.
La prueba del aliento es la mejor prueba para determinar la intolerancia a la lactosa y la posible deficiencia de lactasa, pero tiene varias debilidades. La primera es que es una prueba larga y aburrida. La segunda es que adolece del mismo problema que la prueba de provocación de la leche con respecto a la cantidad de lactosa que debe usarse. (Consulte la discusión anterior). Por último, la prueba del aliento puede ser falsamente anormal cuando hay una propagación de bacterias desde el colon hacia el intestino delgado, una condición llamada sobrecrecimiento bacteriano del intestino delgado. Cuando ocurre un crecimiento excesivo, las bacterias que se han movido hacia el intestino delgado llegan a la lactosa en el intestino antes de que haya tiempo suficiente para que la lactosa se digiera y se absorba normalmente, y estas bacterias producen hidrógeno y/o metano. Esto puede conducir erróneamente a un diagnóstico de deficiencia genética de lactasa; la prueba anormal se debe a una condición intestinal. Otras condiciones también interfieren con la prueba de aliento. Por lo tanto, las enfermedades que aceleran notablemente el tránsito de la lactosa a través del intestino delgado evitan que la lactosa se digiera y absorba por completo, lo que conduce a un diagnóstico erróneo de intolerancia a la lactosa. El tratamiento reciente con antibióticos puede suprimir las bacterias del colon y su producción de hidrógeno o metano y conducir a un diagnóstico erróneo de tolerancia a la lactosa. Afortunadamente, estas últimas afecciones son poco comunes y, por lo general, se pueden anticipar según el historial o los síntomas de una persona.
La aparición y desaparición de lactasa en el revestimiento intestinal está controlada por genes. It is possible to analyze DNA, the substance of genes, from cells in the blood to determine if an individual has the genes that program disappearance of lactase. If they do, then they are very likely to be lactose intolerant. Genetic testing is the most direct way of diagnosing congenital or developmental lactase deficiency. Unfortunately, the test is relatively complex, expensive, and often not easily available. Moreover, it usually is not necessary to know an individual's lactase genetics to diagnose and treat.
The most direct test for lactase deficiency is biopsy of the intestinal lining with measurement of lactase levels in the lining. The biopsy can be obtained by endoscopy or by special capsules that are passed through the mouth or nose and into the small intestine. The analysis of lactase levels in the biopsy requires specialized procedures that are not often available, and, as a result, lactase levels are not often measured except for research purposes.
The blood glucose test is an older test for lactase deficiency and lactose intolerance. For the blood glucose test, lactose is ingested (usually 0.75 to 1.5 gm. of lactose per kg of body weight) after an overnight fast, and serial blood samples are drawn and analyzed for glucose. If the level of blood glucose rises more than 25 mg/100ml, it means that the lactose has been split in the intestine and the resulting glucose has been absorbed into the blood. This implies that lactase levels are normal. Unfortunately, the blood glucose test, though simple in principle, requires the collection of multiple samples of blood. Moreover, the test has many real and potential problems, the most common of which is false positive tests, that is, an abnormal test in people who have normal lactase levels and no lactose intolerance. For these reasons, the blood glucose test is not often used.
The stool acidity test is a test for lactase deficiency in infants and young children. For the stool acidity test, the infant or child is given a small amount of lactose orally. Several consecutive stool samples then are tested for acidity. With a deficiency of lactase, unabsorbed lactose enters the colon and is split into glucose and galactose. Some of the glucose and galactose is broken down by the bacteria into acids, for example, lactic acid. Lactic acid turns the stool acidic. Therefore, a lactase deficient infant or child will develop an acidic stool following the test dose of lactose.
Despite the availability of the stool acidity test, the superiority of breath testing has led to modifications in the equipment for collecting breath samples that makes it easier to do breath testing in young children and even infants. As a result, the stool acidity test is not done frequently.
The most obvious means of treating lactose intolerance is by reducing the amount of lactose in the diet. Fortunately, most people who are lactose intolerant can tolerate small or even moderate amounts of lactose. It often takes only elimination of the major milk-containing products to obtain sufficient relief from their symptoms. Thus, it may be necessary to eliminate only milk, yogurt, cottage cheese, and ice cream. Though yogurt contains large amounts of lactose, it often is well-tolerated by lactose intolerant people. This may be so because the bacteria used to make yogurt contain lactase, and the lactase is able to split some of the lactose during storage of the yogurt as well as after the yogurt is eaten (in the stomach and intestine). Yogurt also has been shown to empty more slowly from the stomach than an equivalent amount of milk. This allows more time for intestinal lactase to split the lactose in yogurt, and, at least theoretically, would result in less lactose reaching the colon.
Most supermarkets carry milk that has had the lactose already split by the addition of lactase. Substitutes for milk also are available, including soy and rice milk. Acidophilus-containing milk is not beneficial since it contains as much lactose as regular milk, and acidophilus bacteria do not split lactose.
For individuals who are intolerant to even small amounts of lactose, the dietary restrictions become more severe. Any purchased product containing milk must be avoided. It is especially important to eliminate prepared foods containing milk purchased from the supermarket and dishes from restaurants that have sauces.
Another means to reduce symptoms of lactose intolerance is to ingest any milk-containing foods during meals. Meals (particularly meals containing fat) reduce the rate at which the stomach empties into the small intestine. This reduces the rate at which lactose enters the small intestine and allows more time for the limited amount of lactase to split the lactose without being overwhelmed by the full load of lactose at once. Studies have shown that the absorption of lactose from whole milk, which contains fat, is greater than from non-fat milk, perhaps for this very reason. Nevertheless, the substitution of whole milk or yogurt for non-fat milk or yogurt does not seem to reduce the symptoms of lactose intolerance.
Caplets or tablets of lactase are available to take with milk-containing foods.
Some people find that by slowly increasing the amount of milk or milk-containing products in their diets they are able to tolerate larger amounts of lactose without developing symptoms. This adaptation to increasing amounts of milk is not due to increases in lactase in the intestine. Adaptation probably results from alterations in the bacteria in the colon. Increasing amounts of lactose entering the colon change the colonic environment, for example, by increasing the acidity of the colon. These changes may alter the way in which the colonic bacteria handle lactose. For example, the bacteria may produce less gas. There also may be a reduction in the secretion of water and, therefore, less diarrhea. Nevertheless, it is not clear how frequently or how much progressive increases in milk intake increase the quantities of milk that can be ingested.
Milk and milk-containing products are the best sources of dietary calcium, so it is no wonder that calcium deficiency is common among lactose intolerant persons. This increases the risk and severity of osteoporosis and the resulting bone fractures. It is important, therefore, for lactose intolerant persons to supplement their diets with calcium. A deficiency of vitamin D also causes disease of the bones and fractures. Milk is fortified with vitamin D and is a major source of vitamin D for many people. Although other sources of vitamin D can substitute for milk, it is a good idea for lactose-intolerant persons to take supplemental vitamin D to prevent vitamin D deficiency.
Since internists, pediatricians, and family practitioners all see patients with gastrointestinal symptoms, they all are called upon to diagnose and treat lactose intolerance. If their attempts to diagnose and treat do not result in adequate clinical benefit, patients usually will be referred to a gastroenterologist, an internist or pediatrician specially trained in diseases of the gastrointestinal tract. These specialists will be able to diagnose and treat causes of symptoms other than lactose intolerance.
The important long-term health consequence of lactose intolerance is calcium deficiency that leads to osteoporosis. Less commonly, vitamin D deficiency may occur and compound the bone disease. Both of these health issues can be prevented easily by calcium and vitamin D supplements. The real problem is that many lactose intolerant people who consciously or unconsciously avoid milk do not realize that they need supplements.
Genetic testing of DNA of individuals to make a diagnosis of lactase deficiency has already been discussed. This is likely to be an important research tool for studying lactase deficiency. It is still too early to know how helpful this sophisticated test will be in the clinical evaluation and treatment of patients. It is an expensive test. The most important question to answer usually is, does lactose cause symptoms, and not, whether an individual is lactase deficient.
In 1998, scientists were able to make lactose intolerant rats tolerant to lactose by transferring the gene for lactase production to their intestinal lining cells. It is unlikely that this type of gene therapy will find much of an application in people. Nevertheless, it is a fascinating example of what science can accomplish.
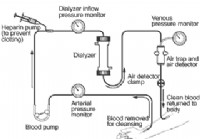 Tratamiento de hemodiálisis para insuficiencia renal
Centro de Tratamiento de Hemodiálisis para Insuficiencia Renal Tome la prueba de enfermedad renal Imágenes de diapositivas de cálculos renales Imágenes de diapositivas de presión arterial alta Encuent
Tratamiento de hemodiálisis para insuficiencia renal
Centro de Tratamiento de Hemodiálisis para Insuficiencia Renal Tome la prueba de enfermedad renal Imágenes de diapositivas de cálculos renales Imágenes de diapositivas de presión arterial alta Encuent
 Nutrición para la colitis microscópica
Cuando hablamos de salud digestiva, a menudo escuchamos sobre inflamación . No hay duda de que esta palabra se ha vuelto popular en el cuidado de la salud en los últimos años. Como dietista de salud i
Nutrición para la colitis microscópica
Cuando hablamos de salud digestiva, a menudo escuchamos sobre inflamación . No hay duda de que esta palabra se ha vuelto popular en el cuidado de la salud en los últimos años. Como dietista de salud i
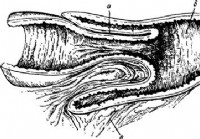 La impracticabilidad de la implantación del intestino - Diagnóstico del abdomen agudo
La implantación o vdviganiya de un trozo del intestino en otro como la causa de la impracticabilidad intestinal, se observa no en todos los países con la frecuencia igual. Por una gran estadística ing
La impracticabilidad de la implantación del intestino - Diagnóstico del abdomen agudo
La implantación o vdviganiya de un trozo del intestino en otro como la causa de la impracticabilidad intestinal, se observa no en todos los países con la frecuencia igual. Por una gran estadística ing