La gastroparesia diabética se define como la falta de motilidad del estómago debido a la falta de respuesta, ya sea sensorial o funciones efectoras del sistema nervioso que inerva el estómago.
La función motora gastrointestinal normal involucra una coordinación compleja y una serie de eventos que involucran al sistema nervioso autónomo (sistema nervioso simpático (SNS) y sistema nervioso parasimpático), neuronas y células marcapasos (también llamadas células intersticiales de Cajal) que se encuentran dentro del estómago e incluso en los intestinos, células del músculo liso del tracto gastrointestinal.
Cualquier desviación de la serie de procesos ordenados y coordinados puede provocar un retraso en el vaciado del estómago.
Índice
Esto se debe a una diabetes mellitus de larga data, especialmente con un control deficiente del azúcar durante más de 10 años. La falta de control del azúcar conduce a la neuropatía y, por lo tanto, el estómago y los intestinos no pueden sentir el estiramiento de los alimentos. (el suministro de nervios al intestino se ve afectado)
Como se mencionó, generalmente se estira y distiende el intestino y el estómago, lo que lleva a la motilidad. La gastroparesia conduce a una neuropatía autonómica que conduce a la falta de motilidad debido a la incapacidad de sentir el estiramiento, por lo tanto, no hay motilidad normal.
El daño vascular en los nervios del tracto digestivo afecta la capacidad de una persona para detectar el estiramiento y la distensión del estómago al llegar la comida.
La causa de la gastroparesia puede ser idiopática. Sin embargo, la causa más común de gastroparesia es el control deficiente del azúcar diabético durante más de 10 años, lo que suele ser un factor de riesgo para desarrollar gastroparesia.
Después de la cirugía, especialmente de la fundoplicatura de Nissen, otros factores de riesgo incluyen enfermedad infiltrativa (amiloidosis, esclerodermia), esclerosis múltiple (EM) y medicación:TCA, bloqueadores de los canales de calcio (CCB), dopamina agonista, antagonista muscarínico, octreotida, agonista de GLP-1.
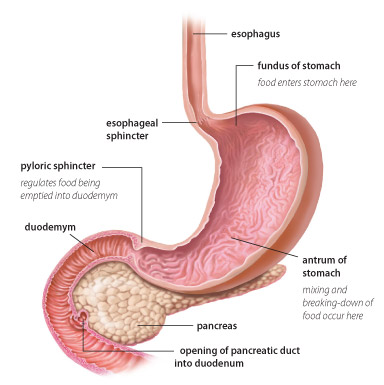
Síntomas comunes son hinchazón, distensión abdominal, estreñimiento y diarrea. También pueden presentarse náuseas, vómitos, saciedad temprana. En el examen físico, el material retenido> 3 horas en el estómago generará un sonido de salpicadura, lo que indica que está lleno de líquido.
Se debe sospechar gastroparesia si un paciente presenta náuseas, vómitos, plenitud posprandial y saciedad temprana. Además, el dolor abdominal o la hinchazón también se pueden ver con frecuencia. Las imágenes generalmente se usan para descartar una obstrucción mecánica con CT o MRI o endoscopia digestiva alta. La presencia de retraso del vaciamiento gástrico en la gammagrafía establece el diagnóstico de gastroparesia. El diagnóstico clínico suele ocurrir, pero se puede utilizar (gammagrafía de estudio de vaciamiento gástrico nuclear, que se considera el estudio más preciso, pero rara vez se necesita)
El tratamiento inicial de la gastroparesia consiste en la modificación de la dieta y la optimización del control glucémico. Si los síntomas persisten, se puede iniciar un tratamiento médico.
Se puede iniciar la medicación con procinéticos como metoclopramida en todos (gastroparesia leve, moderada, grave) y antieméticos como benadryl.
Otros medicamentos incluyen motilina domperidona, eritromicina.
En pacientes con síntomas refractarios a pesar de la modificación de la dieta, los procinéticos y los antieméticos, se puede considerar un enfoque más invasivo. Colocación de sonda de yeyunostomía y gastrostomía de ventilación para nutrición enteral y descompresión, respectivamente.
Nutrición parenteral solo en aquellos que no pueden tolerar la nutrición enteral a pesar de la terapia con medicamentos concomitantes.
Estimulación eléctrica gástrica solo en pacientes con gastroparesia con náuseas y vómitos intratables a pesar de la terapia médica durante al menos un año.
 Usando FLUOstar Omega para estudiar nuevas bacterias intestinales que pueden influir en nuestra salud
Usando FLUOstar Omega para estudiar nuevas bacterias intestinales que pueden influir en nuestra salud
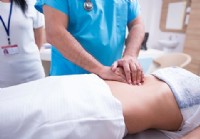 ¿Cómo sabe si su apéndice se ha reventado?
¿Cómo sabe si su apéndice se ha reventado?
 Postre:Plátano “Un-Oreos”
Postre:Plátano “Un-Oreos”
 Nuestros 10 artículos principales sobre microbiota intestinal de 2020
Nuestros 10 artículos principales sobre microbiota intestinal de 2020
 Más carne de res cruda retirada del mercado debido a Salmonella:USDA
Más carne de res cruda retirada del mercado debido a Salmonella:USDA
 Apendicitis:síntomas, signos, causas, apendicectomía en detalle
Apendicitis:síntomas, signos, causas, apendicectomía en detalle
 El vínculo entre la nicotina y el cáncer
Por sí misma, es posible que la nicotina no desempeñe un papel importante en el desarrollo del cáncer, pero tiene un papel importante como promotor, una sustancia que puede facilitar el crecimiento o
El vínculo entre la nicotina y el cáncer
Por sí misma, es posible que la nicotina no desempeñe un papel importante en el desarrollo del cáncer, pero tiene un papel importante como promotor, una sustancia que puede facilitar el crecimiento o
 Clasificación de pancreatitis aguda - Diagnóstico de abdomen agudo
Se ofrecen muchas clasificaciones de pancreatitis aguda. Más a menudo las clasificaciones se fundaban en el carácter del proceso y los cambios morfológicos del páncreas. Así, la apoplejía del páncreas
Clasificación de pancreatitis aguda - Diagnóstico de abdomen agudo
Se ofrecen muchas clasificaciones de pancreatitis aguda. Más a menudo las clasificaciones se fundaban en el carácter del proceso y los cambios morfológicos del páncreas. Así, la apoplejía del páncreas
 ¿Cuáles son los síntomas de la ERGE en adultos?
¿Qué es la ERGE? Los síntomas de ERGE comienzan con reflujo ácido y luego pueden progresar para incluir dolor de pecho, náuseas y vómitos, dolor de garganta, ronquera , tos o sibilancias, exceso de
¿Cuáles son los síntomas de la ERGE en adultos?
¿Qué es la ERGE? Los síntomas de ERGE comienzan con reflujo ácido y luego pueden progresar para incluir dolor de pecho, náuseas y vómitos, dolor de garganta, ronquera , tos o sibilancias, exceso de