En ny undersøgelse blev udført på en gruppe på 32 ekstremt premature spædbørn, der skulle forblive i antibiotikabehandling i 21 måneder, en anden gruppe på 9 spædbørn, der var på antibiotika i en uge eller mindre, men også var ekstremt tidligt, og en kontrolgruppe på 17 spædbørn født ved termin eller sent for tidligt, som ikke havde modtaget antibiotika (eller “antibiotika-naive”). Forskerne brugte en kombination af DNA -sekventering, kulturer og computerbaserede algoritmer til at forstå tarmmikrobiomet og den slags resistensgener udtrykt i disse præmature babyer, der havde været udsat for antibiotika både under og efter deres hospitalsophold. Dette blev sammenlignet med tarmmikrobiomet hos raske babyer, der aldrig havde fået antibiotika.
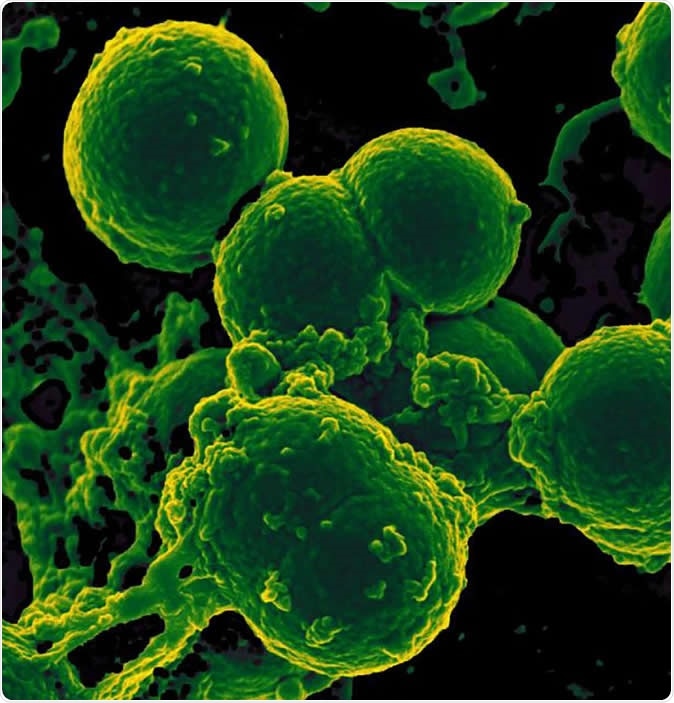 Scanning elektronmikrograf af neutrofile indtagelse af methicillinresistente Staphylococcus aureus bakterier. Billedkredit:NIAID
Scanning elektronmikrograf af neutrofile indtagelse af methicillinresistente Staphylococcus aureus bakterier. Billedkredit:NIAID Resultaterne viste, at antallet af bakteriearter hos spædbørnene, der havde modtaget langvarig antibiotikabehandling, var signifikant reduceret i forhold til den antibiotika-naive gruppe. For det andet, antallet af gener i tarmbakterierne, der udtrykte antibiotikaresistens, var meget højere i denne gruppe. I øvrigt, nogle af disse gener for resistens var rettet mod lægemidler, som barnet aldrig havde været udsat for - da disse normalt ikke bruges til nyfødte, som Ciprofloxacin eller Chloramphenicol. Forskerne antyder, at disse gener kan have stammer fra multiresistente bakterier. I dette tilfælde, at blive udsat for et af de lægemidler, som bakterien er resistent over for, kan få andre arter til at udslette, mens den resistente stamme efterlades til at formere sig. I øvrigt, barnet vil også vise resistens over for andre lægemidler på grund af den multiple resistens, som genet tillægger - uanset om disse lægemidler blev brugt til den pågældende patient eller ej.
Igen, tidligere undersøgelser viser en sammenhæng mellem hudallergi, diabetes inflammatorisk tarmsygdom, fedme og psoriasis, og brug af antibiotika i det tidlige liv. Virkningerne kan være trivielle, men kan også fremme patogene arter til at vokse i tarmen, samtidig med at det hæmmer væksten af "gode" bakterier.
Forskerne kalder disse ændringer i genomet "mikrobiota ar". Tidligere undersøgelser viste en sammenhæng mellem allergiske hudlidelser som psoriasis eller hudallergi, diabetes, fedme og inflammatorisk tarmsygdom, og behandling med antibiotika i løbet af det første leveår.
Samlet set, babyer, der havde modtaget antibiotika i en længere periode, undlod at udvikle et rigt og varieret tarmmikrobiom som antibiotika-naive babyer. Antibiotika-udsatte babyer kaster også Enterobacteriaeae, et opportunistisk patogen, der var, I dette tilfælde, lægemiddelresistent. Dermed, de arter, der etablerede sig i disse babyers tarm, blev drevet af deres antibiotikaresistens. Tarmmikrobiomet kan være ubalanceret til fordel for patogene arter, og resistente infektioner kan forekomme med større lethed hos disse børn på grund af deres større resistome (total samling af antibiotikaresistente gener).
Med forskernes ord, ”Sikkerhedsskaden ved tidlig antibiotikabehandling og hospitalsindlæggelse hos premature spædbørn er langvarig. Vi opfordrer til, at der udvikles strategier til at reducere disse konsekvenser i yderst sårbare neonatale populationer. ”
Artiklen blev offentliggjort i tidsskriftet Naturmikrobiologi den 9. september, 2019.
 Økologiske æbler har probiotiske egenskaber
Økologiske æbler har probiotiske egenskaber
 Ny superaktiverende makrofagreceptor kan forklare hyperinflammation ved alvorlig COVID-19
Ny superaktiverende makrofagreceptor kan forklare hyperinflammation ved alvorlig COVID-19
 Middelhavskost fremmer sund aldring med sundere tarmmikrobiom
Middelhavskost fremmer sund aldring med sundere tarmmikrobiom
 Bakterier i fødselskanalen er forbundet med lavere risiko for kræft i æggestokkene
Bakterier i fødselskanalen er forbundet med lavere risiko for kræft i æggestokkene
 Frygt ikke koloskopien
Frygt ikke koloskopien
 Typen af øvre luftvejsbakterier kan påvirke astmaens sværhedsgrad
Typen af øvre luftvejsbakterier kan påvirke astmaens sværhedsgrad
 Plast findes nu almindeligt i afføring hos mennesker
Næsten otte milliarder tons plast finder hvert år vej til havene. Denne enorme mængde plast skyller enten i land eller nedbrydes i små stykker, der er mindre end 5 millimeter i diameter og kaldes mikr
Plast findes nu almindeligt i afføring hos mennesker
Næsten otte milliarder tons plast finder hvert år vej til havene. Denne enorme mængde plast skyller enten i land eller nedbrydes i små stykker, der er mindre end 5 millimeter i diameter og kaldes mikr
 Kost og ernæring påvirker mikrobiomet i tyktarmsslimhinden
Kost er vigtig for at opretholde menneskers sundhed, men dens underliggende mekanisme er endnu ikke fuldt ud forstået. Nu, et team af forskere belyser sammenhængen mellem kost og sundhed, og det har n
Kost og ernæring påvirker mikrobiomet i tyktarmsslimhinden
Kost er vigtig for at opretholde menneskers sundhed, men dens underliggende mekanisme er endnu ikke fuldt ud forstået. Nu, et team af forskere belyser sammenhængen mellem kost og sundhed, og det har n
 Øvre endoskopi
Hvis du har kronisk halsbrand, smerter i maven eller brystet, kvalme, og opkastning, eller andre problemer, der synes at stamme fra det øvre fordøjelsessystem, vi kan anbefale en øvre endoskopi. Også
Øvre endoskopi
Hvis du har kronisk halsbrand, smerter i maven eller brystet, kvalme, og opkastning, eller andre problemer, der synes at stamme fra det øvre fordøjelsessystem, vi kan anbefale en øvre endoskopi. Også