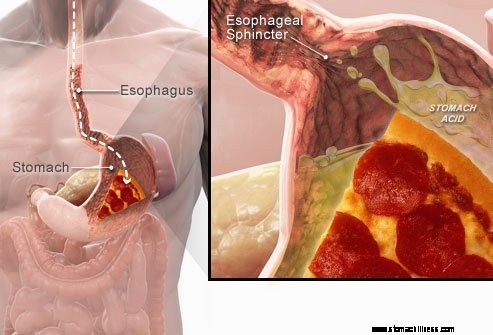
 Amikor lenyeli az ételt, az lefelé halad a nyelőcsőben, és áthalad az alsó nyelőcső záróizmának nevezett izmos gyűrűn ( LES). Ez a szerkezet megnyílik, hogy lehetővé tegye az élelmiszer bejutását a gyomorba. Állítólag zárva kell maradnia, hogy a gyomortartalom a helyén maradjon.
Amikor lenyeli az ételt, az lefelé halad a nyelőcsőben, és áthalad az alsó nyelőcső záróizmának nevezett izmos gyűrűn ( LES). Ez a szerkezet megnyílik, hogy lehetővé tegye az élelmiszer bejutását a gyomorba. Állítólag zárva kell maradnia, hogy a gyomortartalom a helyén maradjon.
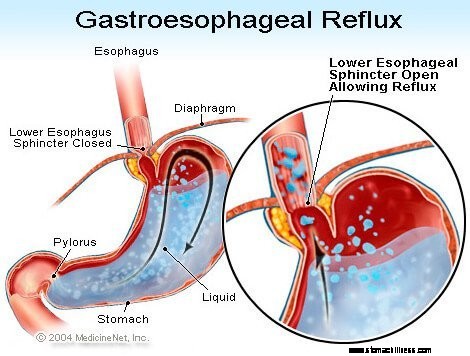
A GERD vagy savas reflux tüneteit a savas folyékony gyomortartalom visszaáramlása okozza a nyelőcsőbe. A GERD leggyakoribb tünete a gyomorégés.
A GERD következtében fellépő egyéb tünetek a következők:
 A GERD leggyakoribb tünete a gyomorégés.
A GERD leggyakoribb tünete a gyomorégés. A gastrooesophagealis reflux betegség, amelyet általában GERD-nek vagy savas refluxnak neveznek, olyan állapot, amelyben a gyomor folyadéktartalma a nyelőcsőbe regurgitál (visszamegy vagy visszafolyik). A folyadék begyulladhat és károsíthatja a nyálkahártyát (oesophagitis), bár a betegek kisebb részében a gyulladás látható jelei jelentkeznek. A regurgitált folyadék általában savat és pepszint tartalmaz, amelyeket a gyomor termel. (A pepszin egy enzim, amely beindítja a fehérjék emésztését a gyomorban.) A visszafolyó folyadék tartalmazhat epét is, amely a nyombélből visszajutott a gyomorba. A vékonybél első része a gyomorhoz tapadva. Úgy gondolják, hogy a visszafolyató hűtő alatt forralt folyadék legkárosabb összetevője a sav. A pepszin és az epe is károsíthatja a nyelőcsövet, de szerepük a nyelőcső gyulladásában és károsodásában nem olyan egyértelmű, mint a sav szerepe.
A GERD krónikus állapot. Ha egyszer elkezdődik, általában egész életre szól. Ha a nyelőcső nyálkahártyájának sérülése van (oesophagitis), ez is krónikus állapot. Sőt, miután a nyelőcső a kezeléssel meggyógyult és a kezelést leállítják, a legtöbb betegnél a sérülés néhány hónapon belül visszatér. A GERD kezelésének megkezdése után határozatlan ideig folytatni kell, bár. Egyes időszakos tünetekkel és nyelőcsőgyulladással nem rendelkező betegek azonban csak a tünetekkel járó időszakokban kezelhetők.
Valójában a gyomor folyékony tartalmának visszafolyása a nyelőcsőbe a legtöbb normális egyénben előfordul. Egy tanulmány megállapította, hogy a reflux gyakran előfordul normál egyénekben, valamint GERD-ben szenvedő betegeknél. A GERD-ben szenvedő betegeknél azonban a refluxált folyadék gyakrabban tartalmaz savat, és a sav tovább marad a nyelőcsőben. Azt is megállapították, hogy GERD-ben szenvedő betegeknél a folyadék magasabb szintre refluxál a nyelőcsőben, mint a normál egyénekben.
Ahogy az lenni szokott, a szervezetnek megvan a maga módja, hogy megvédje magát a reflux és a sav káros hatásaitól. Például a legtöbb reflux napközben jelentkezik, amikor az egyének függőlegesen állnak. Függőleges helyzetben a visszafolyó folyadék nagyobb valószínűséggel folyik vissza a gyomorba a gravitáció hatására. Ezen túlmenően, miközben az egyének ébren vannak, ismételten nyelnek, függetlenül attól, hogy van-e reflux vagy sem. Minden fecske visszavezeti a visszafolyó folyadékot a gyomorba. Végül a száj nyálmirigyei nyálat termelnek, amely bikarbonátot tartalmaz. Minden nyelésnél a bikarbonát tartalmú nyál lefelé halad a nyelőcsőben. A bikarbonát semlegesíti azt a kis mennyiségű savat, amely a nyelőcsőben marad, miután a gravitáció és a lenyelés eltávolította a savas folyadék nagy részét.
A gravitáció, a nyelés és a nyál fontos védőmechanizmusai a nyelőcsőnek, de csak akkor hatékonyak, ha az egyén függőleges helyzetben van. Éjszaka alvás közben a gravitációnak nincs hatása, leáll a nyelés, csökken a nyálkiválasztás. Ezért az éjszakai reflux nagyobb valószínűséggel eredményezi azt, hogy a sav hosszabb ideig marad a nyelőcsőben, és nagyobb károsodást okoz a nyelőcsőben.
Bizonyos körülmények fogékonyak a GERD-re. Például a GERD súlyos probléma lehet a terhesség alatt. A terhesség megemelkedett hormonszintje valószínűleg refluxot okoz azáltal, hogy csökkenti a nyomást a nyelőcső alsó záróizomjában (lásd alább). Ugyanakkor a növekvő magzat növeli a nyomást a hasüregben. Mindkét hatás várhatóan növeli a refluxot. Ezenkívül a nyelőcső izmait gyengítő betegségekben (például szklerodermában vagy vegyes kötőszöveti betegségekben) szenvedő betegek hajlamosabbak a GERD kialakulására.
A GERD oka összetett, és többféle okot is magában foglalhat. Ezenkívül a különböző okok különböző egyéneket vagy akár ugyanazt az egyént különböző időpontokban érinthetnek. A GERD-ben szenvedő betegek kis része abnormálisan nagy mennyiségű savat termel, de ez nem gyakori, és a betegek túlnyomó többségénél nem járul hozzá.
A GERD kialakulásához hozzájáruló tényezők a következők:
Az alsó nyelőcső-záróizom (LES) hatása talán a legfontosabb tényező (mechanizmus) a reflux megelőzésében. A nyelőcső egy izmos cső, amely a torok alsó részétől a gyomorig terjed. A LES egy speciális izomgyűrű, amely körülveszi a nyelőcső legalsó végét, ahol a gyomorhoz csatlakozik. A LES-t alkotó izom az idő nagy részében aktív, vagyis nyugalomban. Ez azt jelenti, hogy összehúzódik, és elzárja a nyelőcsőből a gyomorba vezető utat. A járatnak ez a lezárása megakadályozza a refluxot. Amikor ételt vagy nyálat lenyelnek, a LES néhány másodpercre ellazul, hogy az étel vagy a nyál a nyelőcsőből a gyomorba jusson, majd ismét bezárul.
A LES-ben számos különböző rendellenességet találtak GERD-ben szenvedő betegeknél. Ezek közül kettő a LES funkcióját foglalja magában. Az első a LES abnormálisan gyenge összehúzódása, ami csökkenti a reflux-megelőző képességét. A második a LES rendellenes ellazulása, amelyet átmeneti LES relaxációnak neveznek. Abnormálisak, hogy nem kísérik a fecskét, és hosszú ideig, akár több percig is eltartanak. Ezek az elhúzódó ellazulások lehetővé teszik a reflux könnyebb előfordulását. Az átmeneti LES ellazulások a GERD-ben szenvedő betegeknél leggyakrabban étkezés után jelentkeznek, amikor a gyomrot táplálékkal megtágítja. Átmeneti LES ellazulások is előfordulnak GERD-ben nem szenvedő egyénekben, de ezek ritkán fordulnak elő.
A GERD-ben szenvedő betegeknél a legutóbb leírt rendellenesség a LES lazasága. Pontosabban, a hasonló tágulási nyomás jobban megnyitja a LES-t a GERD-ben szenvedő betegeknél, mint a GERD-ben nem szenvedő betegeknél. Legalábbis elméletileg ez lehetővé tenné a LES könnyebb megnyitását és/vagy a sav nagyobb visszaáramlását a nyelőcsőbe, ha a LES nyitva van.
A hiatus herniák hozzájárulnak a refluxhoz, bár nem világos, hogyan járulnak hozzá. A GERD-ben szenvedő betegek többségének hiatusherniája van, de sokan nem. Ezért nem szükséges hiatushernia a GERD kialakulásához. Ezenkívül sok embernek van hiatus herniája, de nincs GERD-je. Nem ismert biztosan, hogyan és miért alakulnak ki a hiatus herniák.
Normális esetben a LES ugyanazon a szinten helyezkedik el, ahol a nyelőcső a mellkasból a rekeszizom kis nyílásán át a hasba jut. (A rekeszizom egy izmos, vízszintes válaszfal, amely elválasztja a mellkast a hastól.) Hiatus sérv esetén a felső gyomor egy kis része, amely a nyelőcsőhöz tapad, felnyomódik a rekeszizomon keresztül. Ennek eredményeként a gyomor és a LES egy kis része a mellkasban fekszik, és a LES már nincs a rekeszizom szintjén.
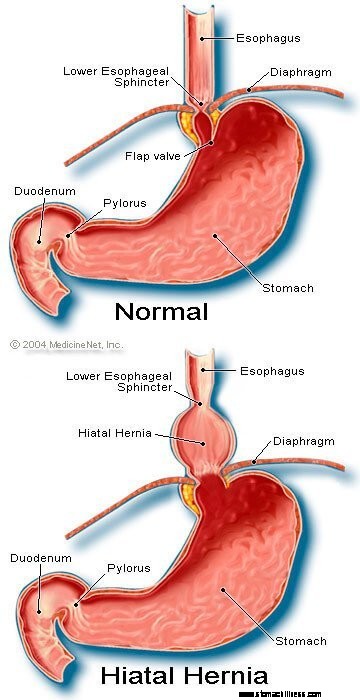 A hiatal hernia képe
A hiatal hernia képe
Úgy tűnik, hogy a LES-t körülvevő membrán fontos a reflux megelőzésében. Ez azt jelenti, hogy a hiatus sérv nélküli egyéneknél a nyelőcsövet körülvevő rekeszizom folyamatosan összehúzódik, de aztán nyelésekkel ellazul, akárcsak a LES. Vegye figyelembe, hogy a LES és a rekeszizom hatása ugyanazon a helyen jelentkezik olyan betegeknél, akiknek nincs hiatus herniája. Ezért a reflux gátja egyenlő a LES és a membrán által generált nyomások összegével. Amikor a LES a mellkasba kerül a hiatus herniával, a rekeszizom és a LES továbbra is gyakorolja nyomását és gáthatását. Ezt azonban ma már különböző helyeken teszik. Következésképpen a nyomások már nem additívak. Ehelyett a reflux egyetlen, magas nyomású gátját két kisebb nyomású gát váltja fel, és így könnyebben megtörténik a reflux. Tehát a nyomásgát csökkentése az egyik módja annak, hogy a hiatus sérv hozzájáruljon a refluxhoz.
Amint korábban említettük, a fecskék fontosak a sav nyelőcsőből való eltávolításában. A nyelés a nyelőcső izmainak gyűrűszerű összehúzódási hullámát idézi elő, ami szűkíti a nyelőcső lumenét (belső üregét). A perisztaltikának nevezett összehúzódás a nyelőcső felső részében kezdődik, és az alsó nyelőcsőbe terjed. A gyomorba löki a táplálékot, a nyálat és bármi mást, ami a nyelőcsőben van.
Ha az összehúzódási hullám hibás, a refluxált sav nem tolódik vissza a gyomorba. A GERD-ben szenvedő betegeknél számos összehúzódási rendellenességet írtak le. Például előfordulhat, hogy az összehúzódási hullámok nem indulnak el minden nyelés után, vagy az összehúzódási hullámok elhalnak, mielőtt elérnék a gyomrot. Ezenkívül az összehúzódások által generált nyomás túl gyenge lehet ahhoz, hogy a savat visszanyomja a gyomorba. Az ilyen összehúzódási rendellenességek, amelyek csökkentik a sav kiürülését a nyelőcsőből, gyakran előfordulnak GERD-ben szenvedő betegeknél. Valójában leggyakrabban a legsúlyosabb GERD-ben szenvedő betegeknél találhatók meg. A kóros nyelőcső-összehúzódások hatása éjszaka várhatóan rosszabb lesz, amikor a gravitáció nem segíti vissza a visszafolyó savat a gyomorba. Vegye figyelembe, hogy a dohányzás jelentősen csökkenti a sav kiürülését a nyelőcsőből. Ez a hatás az utolsó cigarettát követően legalább 6 órán keresztül fennáll.
A legtöbb reflux a nap folyamán étkezés után következik be. Ez a reflux valószínűleg a LES átmeneti ellazulásának köszönhető, amelyet a gyomor táplálékkal való tágulása okoz. A GERD-ben szenvedő betegek egy kisebb részénél azt találták, hogy étkezés után abnormálisan lassan ürül ki a gyomra. Ezt nevezik gastroparesisnek. A gyomor lassabb kiürülése meghosszabbítja a gyomor étkezés utáni tágulását. Ezért a lassabb ürítés meghosszabbítja azt az időtartamot, amely alatt nagyobb valószínűséggel fordul elő reflux. A gyomorürülés zavarához számos gyógyszer kapcsolódik, mint például:
Az egyének ne hagyják abba ezen vagy bármely felírt gyógyszer szedését, amíg a felíró orvos meg nem beszélte velük a lehetséges GERD helyzetet.
A szövődménymentes GERD tünetei elsősorban:
Más tünetek akkor jelentkeznek, ha a GERD szövődményei vannak, és a szövődményekkel együtt megvitatásra kerül.
Amikor a sav visszafolyik a nyelőcsőbe GERD-ben szenvedő betegeknél, a nyelőcsőben lévő idegrostok stimulálódnak. Ez az idegstimuláció leggyakrabban gyomorégést, a GERD-re jellemző fájdalmat okoz. A gyomorégést általában égő fájdalomként írják le a mellkas közepén. Kezdődhet magasan a hasban, vagy felnyúlhat a nyakig. Egyes betegeknél azonban a fájdalom éles vagy nyomásszerű lehet, nem pedig égető. Az ilyen fájdalom utánozhatja a szívfájdalmat (angina). Más betegeknél a fájdalom a hátba is kiterjedhet.
Mivel a savas reflux gyakoribb étkezés után, a gyomorégés gyakrabban fordul elő étkezés után. Gyakoribb a gyomorégés is, ha az egyén lefekszik, mert a gravitáció hatása nélkül könnyebben jelentkezik a reflux, és lassabban kerül vissza a gyomorba. Sok GERD-ben szenvedő beteget gyomorégés ébreszt fel álmából.
A gyomorégés epizódjai rendszeresen előfordulnak. Ez azt jelenti, hogy az epizódok gyakoribbak vagy súlyosabbak több hétig vagy hónapig, majd ritkábbak vagy súlyosak, vagy akár több hétig vagy hónapig hiányoznak. A tünetek ilyen gyakorisága indokolja az időszakos kezelést azoknál a GERD-ben szenvedő betegeknél, akik nem szenvednek oesophagitisben. Ennek ellenére a gyomorégés egy életre szóló probléma, és szinte mindig visszatér.
A regurgitáció a visszafolyó folyadék megjelenése a szájban. A legtöbb GERD-ben szenvedő betegnél általában csak kis mennyiségű folyadék jut el a nyelőcsőbe, és a folyadék az alsó nyelőcsőben marad. Egyes GERD-ben szenvedő betegeknél időnként nagyobb mennyiségű, néha táplálékot is tartalmazó folyadék refluxálódik, és eléri a nyelőcső felső részét.
A nyelőcső felső végén található a felső nyelőcső-záróizom (UES). Az UES egy körkörös izomgyűrű, amely működésében nagyon hasonlít a LES-hez. Ez azt jelenti, hogy az UES megakadályozza, hogy a nyelőcső tartalma visszajusson a torokba. Ha kis mennyiségű visszafolyató hűtő alatt forralt folyadék és/vagy élelmiszer átjut az UES-en és bejut a torkába, savas ízt tapasztalhat a szájban. Ha nagyobb mennyiségek sértik meg az UES-t, a betegek hirtelen azt tapasztalhatják, hogy a szájuk tele van folyadékkal vagy étellel. Sőt, a gyakori vagy hosszan tartó regurgitáció a fogak sav által kiváltott eróziójához vezethet.
A hányinger nem gyakori a GERD-ben. Egyes betegeknél azonban gyakori vagy súlyos lehet, és hányáshoz vezethet. Valójában azoknál a betegeknél, akiknek megmagyarázhatatlan hányingere és/vagy hányása van, a GERD az egyik első olyan állapot, amelyet figyelembe kell venni. Nem világos, hogy egyes GERD-s betegeknél miért alakul ki főként gyomorégés, másoknál pedig főként hányinger.
A gyomorból a nyelőcsőbe visszafolyó folyadék károsítja a nyelőcsövet bélelő sejteket. A szervezet úgy reagál, ahogy általában reagál a károsodásra, azaz gyulladásra (nyelőcsőgyulladás). A gyulladás célja a károsító anyag semlegesítése és a gyógyulási folyamat elindítása. Ha a sérülés mélyen behatol a nyelőcsőbe, fekély képződik. A fekély egyszerűen a nyelőcső nyálkahártyájának törése, amely egy gyulladásos területen jelentkezik. A fekélyek és az általuk kiváltott járulékos gyulladás a nyelőcső ereiben erodálódhat, és vérzést okozhat a nyelőcsőben.
Esetenként a vérzés súlyos, és a következőket teheti szükségessé:
A nyelőcső fekélyei hegek (fibrózis) képződésével gyógyulnak. Idővel a hegszövet összezsugorodik és szűkíti a nyelőcső lumenét (belső üregét). Ezt a heges beszűkülést szűkületnek nevezik. A lenyelt étel megakadhat a nyelőcsőben, ha a szűkület elég súlyossá válik (általában amikor a nyelőcső lumenét egy centiméter átmérőjűre korlátozza). Ez a helyzet az elakadt élelmiszer endoszkópos eltávolítását teheti szükségessé. Ezután, hogy az étel ne tapadjon le, a szűkítést meg kell nyújtani (kiszélesíteni). Ezenkívül a szűkület kiújulásának megelőzése érdekében a refluxot is meg kell akadályozni.
A hosszan tartó és/vagy súlyos GERD egyes betegeknél változásokat okoz a nyelőcsövet borító sejtekben. Ezek a sejtek rákos megbetegedések, és általában rákossá válhatnak. Ezt az állapotot Barrett-nyelőcsőnek nevezik, és a GERD-ben szenvedő betegek körülbelül 10%-ánál fordul elő. A Barrett-nyelőcsővel összefüggő nyelőcsőrák (adenokarcinóma) típusa egyre gyakoribb. Nem világos, hogy egyes GERD-s betegeknél miért alakul ki Barrett-nyelőcső, de a legtöbbnél nem.
A Barrett-nyelőcső vizuálisan felismerhető az endoszkópia során, és a béléssejtek mikroszkópos vizsgálatával megerősíthető. Ezután a Barrett-nyelőcsőben szenvedő betegek időszakos endoszkópiás vizsgálaton eshetnek át biopsziával, bár nincs egyetértés abban, hogy mely betegeknek van szükségük felügyeletre. A felügyelet célja a rák előtti állapotból a rákosabb elváltozások felé haladó progresszió kimutatása, hogy megkezdődhessen a rákmegelőző kezelés. Úgy gondolják továbbá, hogy a Barrett-nyelőcsőben szenvedő betegeknek maximális kezelést kell kapniuk a GERD miatt, hogy megelőzzék a nyelőcső további károsodását. Olyan eljárásokat tanulmányoznak, amelyek eltávolítják a kóros béléssejteket. Számos endoszkópos, nem sebészeti technika alkalmazható a sejtek eltávolítására. Ezek a technikák vonzóak, mert nem igényelnek műtétet; azonban szövődményekkel járnak, és a kezelések hosszú távú hatékonysága még nem tisztázott. A nyelőcső műtéti eltávolítása mindig lehetőség van.
Sok ideg van az alsó nyelőcsőben. Ezen idegek egy részét a refluxált sav stimulálja, és ez a stimuláció fájdalmat (általában gyomorégést) eredményez. Más stimulált idegek nem okoznak fájdalmat. Ehelyett még más idegeket stimulálnak, amelyek köhögést váltanak ki. Ily módon a visszafolyó folyadék köhögést okozhat anélkül, hogy elérné a torkot! Hasonló módon az alsó nyelőcsőbe történő reflux stimulálhatja a nyelőcső idegeit, amelyek kapcsolódnak a tüdőhöz, és stimulálhatják a tüdőbe jutó idegeket. Ezek a tüdőhöz vezető idegek a kisebb légzőcsövek beszűküléséhez vezethetnek, ami asztmás rohamhoz vezethet.
Bár a GERD köhögést okozhat, ez nem gyakori oka a megmagyarázhatatlan köhögésnek. Bár a GERD az asztma oka is lehet, valószínűbb, hogy asztmás rohamokat vált ki a már asztmás betegeknél. Bár a krónikus köhögés és az asztma gyakori betegségek, nem világos, hogy ezeket milyen gyakran súlyosbítja vagy okozza a GERD.
Ha a refluxált folyadék túljut a nyelőcső felső záróizmán, bejuthat a torokba (garatba) és még a hangdobozba (gége is). A kialakuló gyulladás torokfájáshoz és rekedtséghez vezethet. A köhögéshez és az asztmához hasonlóan nem világos, hogy a GERD milyen gyakran felelős a torok és a gége egyébként megmagyarázhatatlan gyulladásáért.
A visszafolyó folyadék, amely a torokból (garatból) és a gégebe jut, bejuthat a tüdőbe (aspiráció). A folyadék visszafolyása a tüdőbe (az úgynevezett aspiráció) gyakran köhögést és fulladást okoz. Aspiráció azonban előfordulhat anélkül, hogy ezeket a tüneteket okozná. Ezekkel a tünetekkel vagy anélkül, az aspiráció a tüdő fertőzéséhez és tüdőgyulladáshoz vezethet. Az ilyen típusú tüdőgyulladás súlyos probléma, amely azonnali kezelést igényel. Ha az aspirációt nem kísérik tünetek, az a tüdő lassú, progresszív hegesedéséhez vezethet (tüdőfibrózis), amely a mellkas röntgenfelvételein is látható. Az aspiráció nagyobb valószínűséggel fordul elő éjszaka, mert ilyenkor nem aktívak a reflux ellen védő folyamatok (mechanizmusok), és nem aktív a tüdőt védő köhögési reflex sem.
A torok kommunikál az orrjáratokkal. Kisgyermekeknél a nyirokszövet két foltja, az úgynevezett adenoidok találhatók ott, ahol a torok felső része csatlakozik az orrjáratokhoz. A melléküregek járatai és a középfülből származó csövek (Eustach-csövek) az orrjáratok hátsó részébe nyílnak az adenoidok közelében. A visszafolyó folyadék, amely a felső torokba kerül, begyulladhat az adenoidokban, és megduzzadhat. A megduzzadt adenoidok elzárhatják az orrmelléküregek és az Eustach-csövek járatait. Amikor a melléküregeket és a középfüleket az adenoidok duzzanata elzárja az orrjáratoktól, folyadék halmozódik fel bennük. Ez a folyadék felhalmozódása kellemetlen érzést okozhat az orrmelléküregekben és a fülekben. Mivel az adenoidok kisgyermekeknél kiemelkedőek, felnőtteknél nem, a fülekben és az orrmelléküregekben felhalmozódó folyadék gyermekeknél figyelhető meg, felnőtteknél nem.
Számos eljárás, teszt és a tünetek (például gyomorégés) értékelése létezik a GERD-ben szenvedő betegek diagnosztizálására és értékelésére.
A GERD szokásos tünete, gyomorégés. A gyomorégést leggyakrabban szegycsont alatti (a mellkas közepe alatti) égő érzésként írják le, amely étkezés után jelentkezik, és gyakran fekvéskor súlyosbodik. A diagnózis megerősítésére az orvosok gyakran olyan gyógyszerekkel kezelik a betegeket, amelyek elnyomják a gyomor savtermelését. Ha a gyomorégés nagymértékben csökken, a GERD diagnózisát megerősítettnek tekintik. Ezt a megközelítést, amelyben a tüneteknek a kezelésre adott válasza alapján állítanak fel diagnózist, általában terápiás vizsgálatnak nevezik.
Problémák vannak ezzel a megközelítéssel. Például azok a betegek, akiknek olyan állapotai vannak, amelyek utánozhatják a GERD-t, különösen a nyombél- vagy gyomorfekélyt, ténylegesen reagálhatnak az ilyen kezelésre. Ebben a helyzetben, ha az orvos feltételezi, hogy a probléma a GERD, akkor a fekélybetegség oka hiányzik, például a Helicobacter pylori nevű fertőzés. (H. pylori ), vagy nem szteroid gyulladáscsökkentő szerek vagy NSAID-ok (például ibuprofén), szintén fekélyt okozhatnak, és ezeket az állapotokat a GERD-től eltérően kezelnék.
Ezen túlmenően, mint minden kezelésnél, itt is 20%-os placebohatás érhető el, ami azt jelenti, hogy a betegek 20%-a reagál a placebo (inaktív) tablettára, vagy akármilyen kezelésre. Ez azt jelenti, hogy azoknak a betegeknek a 20%-ánál, akiknél a tüneteknek a GERD-től (vagy fekélytől) eltérő okai vannak, tünetei a GERD kezelését követően csökkennek. Így a kezelésre adott válaszuk (a terápiás vizsgálat) alapján ezeket a betegeket továbbra is kezelik a GERD miatt, még akkor is, ha nem szenvednek GERD-ben. Mi több, tüneteik valódi okát nem kutatják.
A felső gasztrointesztinális endoszkópia (más néven esophago-gastro-duodenoscopia vagy EGD) a GERD diagnosztizálásának gyakori módja. Az EGD egy olyan eljárás, amelynek során egy optikai rendszert tartalmazó csövet lenyelnek a vizualizációhoz. Ahogy a cső a gyomor-bél traktuson halad előre, a nyelőcső, a gyomor és a nyombél nyálkahártyája megvizsgálható.
A legtöbb reflux tüneteit mutató beteg nyelőcsöve normálisnak tűnik. Ezért a legtöbb betegnél az endoszkópia nem segít a GERD diagnosztizálásában. Néha azonban a nyelőcső nyálkahártyája gyulladtnak tűnik (oesophagitis). Ezen túlmenően, ha eróziókat (a nyelőcső nyálkahártyájának felületes töréseit) vagy fekélyeket (a nyálkahártya mélyebb szakadásait) észlelik, a GERD diagnózisa magabiztosan felállítható. Az endoszkópia a GERD számos szövődményét is azonosítja, különösen a fekélyeket, szűkületeket és a Barrett-nyelőcsövet. Biopsziát is lehet venni.
Végül az EGD segítségével más gyakori problémák is diagnosztizálhatók, amelyek GERD-szerű tüneteket okozhatnak (például fekélyek, gyulladások vagy gyomor- vagy nyombélrák).
A nyelőcső endoszkóppal nyert biopsziái nem tekinthetők nagyon hasznosnak a GERD diagnosztizálására. Hasznosak azonban rákos megbetegedések vagy a nyelőcsőgyulladás okainak diagnosztizálására, kivéve a savas refluxot, különösen a fertőzéseket. Ezenkívül a biopszia az egyetlen eszköz a Barrett-nyelőcső sejtelváltozásainak diagnosztizálására. A közelmúltban azt javasolták, hogy még azoknál a GERD-ben szenvedő betegeknél is, akiknek nyelőcsöve a szem számára normálisnak tűnik, a biopsziák a béléssejtek közötti terek kiszélesedését mutatják, ami valószínűleg károsodást jelez. Túl korai azonban azt a következtetést levonni, hogy a kiterjedés elég specifikus ahhoz, hogy biztosak lehessenek abban, hogy a GERD jelen van.
Az endoszkópia bevezetése előtt a nyelőcső röntgenfelvétele (úgynevezett nyelőcső) volt az egyetlen módszer a GERD diagnosztizálására. A betegek báriumot (kontrasztanyagot) nyeltek le, majd röntgenfelvételt készítettek a báriummal töltött nyelőcsőről. A probléma az oesophagrammal az volt, hogy érzéketlen teszt volt a GERD diagnosztizálására. Ez azt jelenti, hogy sok GERD-ben szenvedő betegnél nem sikerült megtalálni a GERD jeleit, mivel a betegek nyelőcső nyálkahártyájában alig vagy egyáltalán nem sérültek meg. A röntgenfelvételek csak a GERD ritka szövődményeit tudták kimutatni, például fekélyeket és szűkületeket. A röntgensugarakat elhagyták a GERD diagnosztizálásának eszközeként, bár továbbra is hasznosak lehetnek az endoszkópia mellett a szövődmények értékelésében.
Amikor a GERD a torkot vagy a gégét érinti, és köhögés, rekedtség vagy torokfájás tüneteit okozza, a betegek gyakran felkeresnek fül-orr-gégészeti (ENT) szakorvost. A fül-orr-gégészeti szakorvos gyakran észleli a torok vagy a gége gyulladásának jeleit. Bár a gyulladást általában a torok vagy a gége betegségei okozzák, néha a GERD is lehet az oka. Ennek megfelelően a fül-orr-gégészeti szakorvosok gyakran próbálkoznak savcsökkentő kezeléssel a GERD diagnózisának megerősítésére. Ez a megközelítés azonban ugyanazokkal a problémákkal jár, mint a fent tárgyalt, amelyek abból erednek, hogy a kezelésre adott választ a GERD megerősítésére használjuk.
A nyelőcsősav-tesztet "arany standardnak" tekintik a GERD diagnosztizálására. Amint azt korábban tárgyaltuk, a sav reflux gyakori a lakosság körében. A GERD tüneteivel vagy szövődményeivel küzdő betegeknél azonban több a reflux, mint a GERD tüneteivel vagy szövődményeivel nem rendelkező egyéneknél. Ezen túlmenően a normál egyének és a GERD-ben szenvedő betegek közepesen jól megkülönböztethetők egymástól a nyelőcső savtartalmának időtartama alapján.
Azt az időt, ameddig a nyelőcső savat tartalmaz, egy 24 órás nyelőcső pH-tesztnek nevezett teszt határozza meg. (A pH a savasság mértékének matematikai kifejezése.) Ehhez a teszthez egy kis csövet (katétert) vezetünk át az orron, és helyezzük a nyelőcsőbe. A katéter hegyén egy érzékelő található, amely érzékeli a savat. A katéter másik vége kilép az orrból, visszahúzódik a fülre, és lefelé halad a derékig, ahol rögzítőhöz csatlakozik. Minden alkalommal, amikor a sav visszafolyik a nyelőcsőbe a gyomorból, stimulálja az érzékelőt, és a felvevő rögzíti a reflux epizódját. 20–24 óra elteltével a katétert eltávolítják, és a rögzítőből kiértékelik a refluxot.
Problémák vannak a pH-teszt használatával a GERD diagnosztizálására. Annak ellenére, hogy a normál egyének és a GERD-s betegek a pH-vizsgálatok alapján meglehetősen jól elkülöníthetők, az elkülönítés nem tökéletes. Emiatt néhány GERD-ben szenvedő betegnél normális mértékű savas reflux jelentkezik, és néhány GERD-ben nem szenvedő betegnél abnormális mennyiségű savas reflux jelentkezik. A pH-teszten kívül mást igényel a GERD jelenlétének megerősítése, például a tipikus tünetek, a kezelésre adott válasz vagy a GERD szövődményeinek megléte. A GERD akkor is magabiztosan diagnosztizálható, ha a gyomorégés epizódjai korrelálnak a savas refluxtal, amint azt a savteszt mutatja.
A pH-teszt a GERD kezelésében a GERD diagnosztizálásán kívül is használható. Például a teszt segíthet meghatározni, hogy a GERD tünetei miért nem reagálnak a kezelésre. Talán a betegek 10-20 százalékának nem javulnak a tünetei a GERD-kezelés hatására. A kezelésre adott válasz hiányának oka lehet a nem hatékony kezelés. Ez azt jelenti, hogy a gyógyszer nem gátolja megfelelően a gyomor savtermelését, és nem csökkenti a savas refluxot. Alternatív megoldásként a válasz hiánya a GERD helytelen diagnózisával magyarázható. Mindkét esetben a pH-teszt nagyon hasznos lehet. Ha a vizsgálat jelentős savvisszafolyást mutat ki a gyógyszeres kezelés folytatása közben, akkor a kezelés hatástalan, és módosítani kell. Ha a vizsgálat jó savszuppressziót mutat minimális savvisszafolyás mellett, akkor a GERD diagnózisa valószínűleg téves, és a tünetek egyéb okait kell keresni.
A pH-teszt segítségével felmérhető, hogy a reflux okozza-e a tüneteket (általában gyomorégést). Ennek az értékelésnek az elvégzéséhez a 24 órás ph-teszt elvégzése közben a betegek minden tünetet rögzítenek. Ezután a teszt elemzésekor meg lehet határozni, hogy a savas reflux jelentkezett-e a tünetek idején. Ha a reflux a tünetekkel egy időben jelentkezett, akkor valószínűleg a reflux okozza a tüneteket. Ha a tünetek megjelenésekor nem volt reflux, akkor valószínűleg nem reflux okozza a tüneteket.
Végül a pH-teszt felhasználható a betegek értékelésére a GERD endoszkópos vagy sebészeti kezelése előtt. Ahogy fentebb tárgyaltuk, a betegek mintegy 20%-ánál csökkennek a tünetei annak ellenére, hogy nem szenvednek GERD-ben (a placebo-hatás). Endoszkópos vagy sebészeti kezelés előtt fontos azonosítani ezeket a betegeket, mert valószínűleg nem fognak hasznot húzni a kezelésekből. A pH-vizsgálat felhasználható ezeknek a betegeknek az azonosítására, mert normális mennyiségű savas reflux lesz.
A newer method for prolonged measurement (48 hours) of acid exposure in the esophagus utilizes a small, wireless capsule that is attached to the esophagus just above the LES. The capsule is passed to the lower esophagus by a tube inserted through either the mouth or the nose. After the capsule is attached to the esophagus, the tube is removed. The capsule measures the acid refluxing into the esophagus and transmits this information to a receiver that is worn at the waist. After the study, usually after 48 hours, the information from the receiver is downloaded into a computer and analyzed. The capsule falls off of the esophagus after 3-5 days and is passed in the stool. (The capsule is not reused.)
The advantage of the capsule over standard pH testing is that there is no discomfort from a catheter that passes through the throat and nose. Moreover, with the capsule, patients look normal (they don't have a catheter protruding from their noses) and are more likely to go about their daily activities, for example, go to work, without feeling self-conscious. Because the capsule records for a longer period than the catheter (48 versus 24 hours), more data on acid reflux and symptoms are obtained. Nevertheless, it is not clear whether obtaining additional information is important.
Capsule pH testing is expensive. Sometimes the capsule does not attach to the esophagus or falls off prematurely. For periods of time the receiver may not receive signals from the capsule, and some of the information about reflux of acid may be lost. Occasionally there is pain with swallowing after the capsule has been placed, and the capsule may need to be removed endoscopically. Use of the capsule is an exciting use of new technology although it has its own specific problems.
Esophageal motility testing determines how well the muscles of the esophagus are working. For motility testing, a thin tube (catheter) is passed through a nostril, down the back of the throat, and into the esophagus. On the part of the catheter that is inside the esophagus are sensors that sense pressure. A pressure is generated within the esophagus that is detected by the sensors on the catheter when the muscle of the esophagus contracts. The end of the catheter that protrudes from the nostril is attached to a recorder that records the pressure. During the test, the pressure at rest and the relaxation of the lower esophageal sphincter are evaluated. The patient then swallows sips of water to evaluate the contractions of the esophagus.
Esophageal motility testing has two important uses in evaluating GERD. The first is in evaluating symptoms that do not respond to treatment for GERD since the abnormal function of the esophageal muscle sometimes causes symptoms that resemble the symptoms of GERD. Motility testing can identify some of these abnormalities and lead to a diagnosis of an esophageal motility disorder. The second use is evaluation prior to surgical or endoscopic treatment for GERD. In this situation, the purpose is to identify patients who also have motility disorders of the esophageal muscle. The reason for this is that in patients with motility disorders, some surgeons will modify the type of surgery they perform for GERD.
Gastric emptying studies are studies that determine how well food empties from the stomach. As discussed above, about 20 % of patients with GERD have slow emptying of the stomach that may be contributing to the reflux of acid. For gastric emptying studies, the patient eats a meal that is labeled with a radioactive substance. A sensor that is similar to a Geiger counter is placed over the stomach to measure how quickly the radioactive substance in the meal empties from the stomach.
Information from the emptying study can be useful for managing patients with GERD. For example, if a patient with GERD continues to have symptoms despite treatment with the usual medications, doctors might prescribe other medications that speed-up emptying of the stomach. Alternatively, in conjunction with GERD surgery, they might do a surgical procedure that promotes a more rapid emptying of the stomach. Nevertheless, it is still debated whether a finding of reduced gastric emptying should prompt changes in the surgical treatment of GERD.
Symptoms of nausea, vomiting, and regurgitation may be due either to abnormal gastric emptying or GERD. An evaluation of gastric emptying, therefore, may be useful in identifying patients whose symptoms are due to abnormal emptying of the stomach rather than to GERD.
The acid perfusion (Bernstein) test is used to determine if chest pain is caused by acid reflux. For the acid perfusion test, a thin tube is passed through one nostril, down the back of the throat, and into the middle of the esophagus. A dilute, acid solution and a physiologic salt solution (similar to the fluid that bathes the body's cells) are alternately poured (perfused) through the catheter and into the esophagus. The patient is unaware of which solution is being infused. If the perfusion with acid provokes the patient's usual pain and perfusion of the salt solution produces no pain, it is likely that the patient's pain is caused by acid reflux.
The acid perfusion test, however, is used only rarely. A better test for correlating pain and acid reflux is a 24-hour esophageal pH or pH capsule study during which patients note when they are having pain. It then can be determined from the pH recording if there was an episode of acid reflux at the time of the pain. This is the preferable way of deciding if acid reflux is causing a patient's pain. It does not work well, however, for patients who have infrequent pain, for example every two to three days, which may be missed by a one or two day pH study. In these cases, an acid perfusion test may be reasonable.
One of the simplest treatments for GERD is referred to as life-style changes, a combination of several changes in habit, particularly related to eating.
As discussed above, reflux of acid is more injurious at night than during the day. At night, when individuals are lying down, it is easier for reflux to occur. The reason that it is easier is because gravity is not opposing the reflux, as it does in the upright position during the day. In addition, the lack of an effect of gravity allows the refluxed liquid to travel further up the esophagus and remain in the esophagus longer. These problems can be overcome partially by elevating the upper body in bed. The elevation is accomplished either by putting blocks under the bed's feet at the head of the bed or, more conveniently, by sleeping with the upper body on a foam rubber wedge. These maneuvers raise the esophagus above the stomach and partially restore the effects of gravity. It is important that the upper body and not just the head be elevated. Elevating only the head does not raise the esophagus and fails to restore the effects of gravity.
Elevation of the upper body at night generally is recommended for all patients with GERD. Nevertheless, most patients with GERD have reflux only during the day and elevation at night is of little benefit for them. It is not possible to know for certain which patients will benefit from elevation at night unless acid testing clearly demonstrates night reflux. However, patients who have heartburn, regurgitation, or other symptoms of GERD at night are probably experiencing reflux at night and definitely should elevate their upper body when sleeping. Reflux also occurs less frequently when patients lie on their left rather than their right sides.
Several changes in eating habits can be beneficial in treating GERD. Reflux is worse following meals. This probably is so because the stomach is distended with food at that time and transient relaxations of the lower esophageal sphincter are more frequent. Therefore, smaller and earlier evening meals may reduce the amount of reflux for two reasons. First, the smaller meal results in lesser distention of the stomach. Second, by bedtime, a smaller and earlier meal is more likely to have emptied from the stomach than is a larger one. As a result, reflux is less likely to occur when patients with GERD lie down to sleep.
Certain foods are known to reduce the pressure in the lower esophageal sphincter and thereby promote reflux. These foods should be avoided and include:
Fatty foods (which should be decreased) and smoking (which should be stopped) also reduce the pressure in the sphincter and promote reflux.
In addition, patients with GERD may find that other foods aggravate their symptoms. Examples are spicy or acid-containing foods, like citrus juices, carbonated beverages, and tomato juice. These foods should also be avoided if they provoke symptoms.
One novel approach to the treatment of GERD is chewing gum. Chewing gum stimulates the production of more bicarbonate-containing saliva and increases the rate of swallowing. After the saliva is swallowed, it neutralizes acid in the esophagus. In effect, chewing gum exaggerates one of the normal processes that neutralize acid in the esophagus. It is not clear, however, how effective chewing gum is in treating heartburn. Nevertheless, chewing gum after meals is certainly worth a try.
There is a variety of over-the-counter (for example, antacids and foam barriers) and prescription medications (for example, proton pump inhibitors, histamine antagonists, and promotility drugs) for treating GERD.
Despite the development of potent medications for the treatment of GERD, antacids remain a mainstay of treatment. Antacids neutralize the acid in the stomach so that there is no acid to reflux. The problem with antacids is that their action is brief. They are emptied from the empty stomach quickly, in less than an hour, and the acid then re-accumulates. The best way to take antacids, therefore, is approximately one hour after meals, which is just before the symptoms of reflux begin after a meal. Since the food from meals slows the emptying from the stomach, an antacid taken after a meal stays in the stomach longer and is effective longer. For the same reason, a second dose of antacids approximately two hours after a meal takes advantage of the continuing post-meal slower emptying of the stomach and replenishes the acid-neutralizing capacity within the stomach.
Antacids may be aluminum, magnesium, or calcium-based. Calcium-based antacids (usually calcium carbonate), unlike other antacids, stimulate the release of gastrin from the stomach and duodenum. Gastrin is the hormone that is primarily responsible for the stimulation of acid secretion by the stomach. Therefore, the secretion of acid rebounds after the direct acid-neutralizing effect of the calcium carbonate is exhausted. The rebound is due to the release of gastrin, which results in an overproduction of acid. Theoretically at least, this increased acid is not good for GERD.
Acid rebound, however, is not clinically important. That is, treatment with calcium carbonate is not less effective or safe than treatment with antacids not containing calcium carbonate. Nevertheless, the phenomenon of acid rebound is theoretically harmful. In practice, therefore, calcium-containing antacids such as Tums and Rolaids are not recommended for frequent use. The occasional use of these calcium carbonate-containing antacids, however, is not believed to be harmful. The advantages of calcium carbonate-containing antacids are their low cost, the calcium they add to the diet, and their convenience as compared to liquids.
Aluminum-containing antacids tend to cause constipation, while magnesium-containing antacids tend to cause diarrhea. If diarrhea or constipation becomes a problem, it may be necessary to switch antacids, or use antacids containing both aluminum and magnesium.
Although antacids can neutralize acid, they do so for only a short period. For substantial neutralization of acid throughout the day, antacids would need to be given frequently, at least every hour.
The first medication developed for the more effective and convenient treatment of acid-related diseases, including GERD, was a histamine antagonist, specifically cimetidine (Tagamet). Histamine is an important chemical because it stimulates acid production by the stomach. Released within the wall of the stomach, histamine attaches to receptors (binders) on the stomach's acid-producing cells and stimulates the cells to produce acid. Histamine antagonists work by blocking the receptor for histamine and thereby preventing histamine from stimulating the acid-producing cells. (Histamine antagonists are referred to as H2 antagonists because the specific receptor they block is the histamine type 2 receptor.)
As histamine is particularly important for the stimulation of acid after meals, H2 antagonists are best taken 30 minutes before meals. The reason for this timing is so that the H2 antagonists will be at peak levels in the body after the meal when the stomach is actively producing acid. H2 antagonists also can be taken at bedtime to suppress the nighttime production of acid.
H2 antagonists are very good for relieving the symptoms of GERD, particularly heartburn. However, they are not very good for healing the inflammation (esophagitis) that may accompany GERD. They are used primarily for the treatment of heartburn in GERD that is not associated with inflammation or complications, such as erosions or ulcers, strictures, or Barrett's esophagus.
Three different H2 antagonists are available by prescription, including cimetidine (Tagamet), nizatidine (Axid), and famotidine (Pepcid). Two of these, cimetidine (Tagamet HB) and famotidine (Pepcid AC, Zantac 360) are available over-the-counter (OTC), without the need for a prescription. However, the OTC dosages are lower than those available by prescription.
The second type of drug developed specifically for acid-related diseases, such as GERD, was a proton pump inhibitor (PPI), specifically, omeprazole (Prilosec). A PPI blocks the secretion of acid into the stomach by the acid-secreting cells. The advantage of a PPI over an H2 antagonist is that the PPI shuts off acid production more completely and for a longer period of time. Not only is the PPI good for treating the symptom of heartburn, but it also is good for protecting the esophagus from acid so that esophageal inflammation can heal.
PPIs are used when H2 antagonists do not relieve symptoms adequately or when complications of GERD such as erosions or ulcers, strictures, or Barrett's esophagus exist. Five different PPIs are approved for the treatment of GERD, including omeprazole (Prilosec, Dexilant), lansoprazole (Prevacid), rabeprazole (Aciphex), pantoprazole (Protonix), and esomeprazole (Nexium), and dexlansoprazole (Dexilant). A sixth PPI product consists of a combination of omeprazole and sodium bicarbonate (Zegerid). PPIs (except for Zegerid) are best taken an hour before meals. The reason for this timing is that the PPIs work best when the stomach is most actively producing acid, which occurs after meals. If the PPI is taken before the meal, it is at peak levels in the body after the meal when the acid is being made.
Pro-motility drugs work by stimulating the muscles of the gastrointestinal tract, including the esophagus, stomach, small intestine, and/or colon. One pro-motility drug, metoclopramide (Reglan), is approved for GERD. Pro-motility drugs increase the pressure in the lower esophageal sphincter and strengthen the contractions (peristalsis) of the esophagus. Both effects would be expected to reduce the reflux of acid. However, these effects on the sphincter and esophagus are small. Therefore, it is believed that the primary effect of metoclopramide may be to speed up emptying of the stomach, which also would be expected to reduce reflux.
Pro-motility drugs are most effective when taken 30 minutes before meals and again at bedtime. They are not very effective for treating either the symptoms or complications of GERD. Therefore, the pro-motility agents are reserved either for patients who do not respond to other treatments or are added to enhance other treatments for GERD.
Foam barriers provide a unique form of treatment for GERD. Foam barriers are tablets that are composed of an antacid and a foaming agent. As the tablet disintegrates and reaches the stomach, it turns into foam that floats on top of the liquid contents of the stomach. The foam forms a physical barrier to the reflux of liquid. At the same time, the antacid bound to the foam neutralizes acid that comes into contact with the foam. The tablets are best taken after meals (when the stomach is distended) and when lying down, both times when reflux is more likely to occur. Foam barriers are not often used as the first or only treatment for GERD. Rather, they are added to other drugs for GERD when the other drugs are not adequately effective in relieving symptoms. There is only one foam barrier, which is a combination of aluminum hydroxide gel, magnesium trisilicate, and alginate (Gaviscon).
The drugs described above usually are effective in treating the symptoms and complications of GERD. Nevertheless, sometimes they are not. For example, despite adequate suppression of acid and relief from heartburn, regurgitation, with its potential for complications in the lungs, may still occur. Moreover, the amounts and/or numbers of drugs that are required for satisfactory treatment are sometimes so great that drug treatment is unreasonable. In such situations, surgery can effectively stop reflux.
The surgical procedure that is done to prevent reflux is technically known as fundoplication and is called reflux surgery or anti-reflux surgery. During fundoplication, any hiatal hernial sac is pulled below the diaphragm and stitched there. In addition, the opening in the diaphragm through which the esophagus passes is tightened around the esophagus. Finally, the upper part of the stomach next to the opening of the esophagus into the stomach is wrapped around the lower esophagus to make an artificial lower esophageal sphincter. All of this surgery can be done through an incision in the abdomen (laparotomy) or using a technique called laparoscopy. During laparoscopy, a small viewing device and surgical instruments are passed through several small puncture sites in the abdomen. This procedure avoids the need for a major abdominal incision.
Surgery is very effective at relieving symptoms and treating the complications of GERD. Approximately 80% of patients will have good or excellent relief of their symptoms for at least 5 to 10 years. Nevertheless, many patients who have had surgery will continue to take drugs for reflux. It is not clear whether they take the drugs because they continue to have reflux and symptoms of reflux or if they take them for symptoms that are being caused by problems other than GERD. The most common complication of fundoplication is swallowed food that sticks at the artificial sphincter. Fortunately, the sticking usually is temporary. If it is not transient, endoscopic treatment to stretch (dilate) the artificial sphincter usually will relieve the problem. Only occasionally is it necessary to re-operate to revise the prior surgery.
Very recently, endoscopic techniques for the treatment of GERD have been developed and tested. One type of endoscopic treatment involves suturing (stitching) the area of the lower esophageal sphincter, which essentially tightens the sphincter.
A second type involves the application of radio-frequency waves to the lower part of the esophagus just above the sphincter. The waves cause damage to the tissue beneath the esophageal lining and a scar (fibrosis) forms. The scar shrinks and pulls on the surrounding tissue, thereby tightening the sphincter and the area above it.
A third type of endoscopic treatment involves the injection of materials into the esophageal wall in the area of the LES. The injected material is intended to increase pressure in the LES and thereby prevent reflux. In one treatment the injected material was a polymer. Unfortunately, the injection of polymer led to serious complications, and the material for injection is no longer available. Another treatment involving injection of expandable pellets also was discontinued. Limited information is available about a third type of injection which uses gelatinous polymethylmethacrylate microspheres.
Endoscopic treatment has the advantage of not requiring surgery. It can be performed without hospitalization. Experience with endoscopic techniques is limited. It is not clear how effective they are, especially long-term. Because the effectiveness and the full extent of potential complications of endoscopic techniques are not clear, it is felt generally that endoscopic treatment should only be done as part of experimental trials.
Transient LES relaxations appear to be the most common way in which acid reflux occurs. Although there is an available drug that prevents relaxations (baclofen), it has side effects that are too frequent to be generally useful. Much attention is being directed at the development of drugs that prevent these relaxations without accompanying side effects.
There are several ways to approach the evaluation and management of GERD. The approach depends primarily on the frequency and severity of symptoms, the adequacy of the response to treatment, and the presence of complications.
For infrequent heartburn, the most common symptom of GERD, life-style changes and an occasional antacid may be all that is necessary. If heartburn is frequent, daily non-prescription-strength (over-the-counter) H2 antagonists may be adequate. A foam barrier also can be used with the antacid or H2 antagonist.
If life-style changes and antacids, non-prescription H2 antagonists, and a foam barrier do not adequately relieve heartburn, it is time to see a physician for further evaluation and to consider prescription-strength drugs. The evaluation by the physician should include an assessment for possible complications of GERD based on the presence of such symptoms or findings as:
Clues to the presence of diseases that may mimic GERD, such as gastric or duodenal ulcers and esophageal motility disorders, should be sought.
If there are no symptoms or signs of complications and no suspicion of other diseases, a therapeutic trial of acid suppression with H2 antagonists often is used. If H2 antagonists are not adequately effective, a second trial, with the more potent PPIs, can be given. Sometimes, a trial of treatment begins with a PPI and skips the H2 antagonist. If treatment relieves the symptoms completely, no further evaluation may be necessary and the effective drug, the H2 antagonist or PPI, is continued. As discussed previously, however, there are potential problems with this commonly used approach, and some physicians would recommend a further evaluation for almost all patients they see.
If at the time of evaluation, there are symptoms or signs that suggest complicated GERD or a disease other than GERD or if the relief of symptoms with H2 antagonists or PPIs is not satisfactory, a further evaluation by endoscopy (EGD) definitely should be done.
There are several possible results of endoscopy and each requires a different approach to treatment. If the esophagus is normal and no other diseases are found, the goal of treatment simply is to relieve symptoms. Therefore, prescription strength H2 antagonists or PPIs are appropriate. If damage to the esophagus (esophagitis or ulceration) is found, the goal of treatment is healing the damage. In this case, PPIs are preferred over H2 antagonists because they are more effective for healing.
If complications of GERD, such as stricture or Barrett's esophagus are found, treatment with PPIs also is more appropriate. However, the adequacy of the PPI treatment probably should be evaluated with a 24-hour pH study during treatment with the PPI. (With PPIs, although the amount of acid reflux may be reduced enough to control symptoms, it may still be abnormally high. Therefore, judging the adequacy of suppression of acid reflux by only the response of symptoms to treatment is not satisfactory.) Strictures may also need to be treated by endoscopic dilatation (widening) of the esophageal narrowing. With Barrett's esophagus, periodic endoscopic examination should be done to identify pre-malignant changes in the esophagus.
If symptoms of GERD do not respond to maximum doses of PPI, there are two options for management. The first is to perform 24-hour pH testing to determine whether the PPI is ineffective or if a disease other than GERD is likely to be present. If the PPI is ineffective, a higher dose of PPI may be tried. The second option is to go ahead without 24 hour pH testing and to increase the dose of PPI. Another alternative is to add another drug to the PPI that works in a way that is different from the PPI, for example, a pro-motility drug or a foam barrier. If necessary, all three types of drugs can be used. If there is not a satisfactory response to this maximal treatment, 24 hour pH testing should be done.
Who should consider surgery or, perhaps, an endoscopic treatment trial for GERD? (As mentioned previously, the effectiveness of the recently developed endoscopic treatments remains to be determined.) Patients should consider surgery if they have regurgitation that cannot be controlled with drugs. This recommendation is particularly important if the regurgitation results in infections in the lungs or occurs at night when aspiration into the lungs is more likely. Patients also should consider surgery if they require large doses of PPI or multiple drugs to control their reflux. It is debated whether or not a desire to be free of the need to take life-long drugs to prevent symptoms of GERD is by itself a satisfactory reason for having surgery.
Some physicians - primarily surgeons - recommend that all patients with Barrett's esophagus should have surgery. This recommendation is based on the belief that surgery is more effective than endoscopic surveillance or ablation of the abnormal tissue followed by treatment with acid-suppressing drugs in preventing both the reflux and the cancerous changes in the esophagus. There are no studies, however, demonstrating the superiority of surgery over drugs or ablation for the treatment of GERD and its complications. Moreover, the effectiveness of drug treatment can be monitored with 24 hour pH testing.
One unresolved issue in GERD is the inconsistent relationships among acid reflux, heartburn, and damage to the lining of the esophagus (esophagitis and the complications).
Clearly, we have much to learn about the relationship between acid reflux and esophageal damage, and about the processes (mechanisms) responsible for heartburn. This issue is of more than passing interest. Knowledge of the mechanisms that produce heartburn and esophageal damage raises the possibility of new treatments that would target processes other than acid reflux.
One of the more interesting theories that has been proposed to answer some of these questions involves the reason for pain when acid refluxes. It often is assumed that the pain is caused by irritating acid contacting an inflamed esophageal lining. But the esophageal lining usually is not inflamed. It is possible therefore, that the acid is stimulating the pain nerves within the esophageal wall just beneath the lining. Although this may be the case, a second explanation is supported by the work of one group of scientists. These scientists find that heartburn provoked by acid in the esophagus is associated with contraction of the muscle in the lower esophagus. Perhaps it is the contraction of the muscle that somehow leads to the pain. It also is possible, however, that the contraction is an epiphenomenon, that is, refluxed acid stimulates pain nerves and causes the muscle to contract, but it is not the contraction that causes the pain. More studies will be necessary before the exact mechanism(s) that causes heartburn is clear.
There are potentially injurious agents that can be refluxed other than acid, for example, bile. Until recently it has been impossible or difficult to accurately identify non-acid reflux and, therefore, to study whether or not non-acid reflux is injurious or can cause symptoms.
A new technology allows the accurate determination of non-acid reflux. This technology uses the measurement of impedance changes within the esophagus to identify reflux of liquid, be it acid or non-acid. By combining measurement of impedance and pH it is possible to identify reflux and to tell if the reflux is acid or non-acid. It is too early to know how important non-acid reflux is in causing esophageal damage, symptoms, or complications, but there is little doubt that this new technology will be able to resolve the issues surrounding non-acid reflux.
 5 A savas reflux (GERD) finom tünete
A legtöbb ember ismeri a savas refluxot, és jól ismeri a szokásos tüneteket – felső gyomorfájdalom, dysphasia (nyelési nehézség), gyakori böfögés, puffadásérzés, csuklás és hányinger – mind nagyon gya
5 A savas reflux (GERD) finom tünete
A legtöbb ember ismeri a savas refluxot, és jól ismeri a szokásos tüneteket – felső gyomorfájdalom, dysphasia (nyelési nehézség), gyakori böfögés, puffadásérzés, csuklás és hányinger – mind nagyon gya
 Milyen várható élettartama egy fekélyes vastagbélgyulladásban szenvedő embernek?
A colitis ulcerosa (UC) egy gyulladásos bélbetegség (IBD), amely a vastagbél belső nyálkahártyáját érinti. vastagbél), ami erózióhoz és fekélyekhez vezet. Ez egy egész életen át tartó betegség, amelyn
Milyen várható élettartama egy fekélyes vastagbélgyulladásban szenvedő embernek?
A colitis ulcerosa (UC) egy gyulladásos bélbetegség (IBD), amely a vastagbél belső nyálkahártyáját érinti. vastagbél), ami erózióhoz és fekélyekhez vezet. Ez egy egész életen át tartó betegség, amelyn
 Hogyan támogassunk valakit az alacsony FODMAP diétán?
Az alacsony FODMAP diéta, vagy valójában bármilyen orvosilag szükséges diéta igazán elszigetelt lehet. Ettől egyedül, félreértettnek érezheti magát, és óriási kényelmetlenséget okozhat. Amíg Ön az eg
Hogyan támogassunk valakit az alacsony FODMAP diétán?
Az alacsony FODMAP diéta, vagy valójában bármilyen orvosilag szükséges diéta igazán elszigetelt lehet. Ettől egyedül, félreértettnek érezheti magát, és óriási kényelmetlenséget okozhat. Amíg Ön az eg