 Illustration du coloscope dans le côlon pendant une procédure de coloscopie.
Illustration du coloscope dans le côlon pendant une procédure de coloscopie. La coloscopie est une procédure qui permet à un examinateur (généralement un gastro-entérologue) d'évaluer l'intérieur du côlon (gros intestin ou gros intestin). Le coloscope est un tube flexible de quatre pieds de long de l'épaisseur d'un doigt avec une caméra et une source de lumière à son extrémité. La pointe du coloscope est insérée dans l'anus puis est avancée lentement, sous contrôle visuel, dans le rectum et à travers le côlon, généralement jusqu'au caecum, qui est la première partie du côlon. Habituellement, il est également possible d'entrer et d'examiner les derniers centimètres de l'intestin grêle (iléon terminal).
Q :Je viens de passer une coloscopie et ils ont trouvé deux polypes non cancéreux du côlon et un lipome non cancéreux (aucun polype antérieur). Quand dois-je passer ma prochaine coloscopie ?
R :Les lipomes (tumeurs bénignes constituées de graisse) sont bénignes, c'est-à-dire qu'elles ne sont pas cancéreuses. Si le pathologiste (le médecin qui examine le polype) est convaincu que le polype est un lipome, aucun autre test ou surveillance ne sera nécessaire.
Le moment où effectuer la prochaine coloscopie après l'ablation de deux polypes non cancéreux et non lipomateux dépend de plusieurs problèmes...
Lire le reste de la réponse du médecin » Les personnes en bonne santé présentant un risque normal de cancer du côlon doivent subir une coloscopie à l'âge de 50 ans et tous les 10 ans par la suite afin de enlever les polypes du côlon avant qu'ils ne deviennent cancéreux.
Les personnes en bonne santé présentant un risque normal de cancer du côlon doivent subir une coloscopie à l'âge de 50 ans et tous les 10 ans par la suite afin de enlever les polypes du côlon avant qu'ils ne deviennent cancéreux. La coloscopie peut être pratiquée pour diverses raisons. La grande majorité des coloscopies sont réalisées dans le cadre de programmes de dépistage pour diagnostiquer le cancer du côlon. Lorsqu'il est fait pour d'autres raisons, il est le plus souvent fait pour enquêter sur la cause de
Les personnes ayant des antécédents de polypes ou de cancer du côlon et certaines personnes ayant des antécédents familiaux de certains types de cancers non coliques ou de problèmes du côlon pouvant être associés au cancer du côlon (tels que les polypes du côlon) peuvent se voir conseiller de subir des coloscopies périodiques parce que leur les risques sont plus grands pour les polypes ou le cancer du côlon.
La fréquence de la coloscopie dépend du degré de risque de cancer et des anomalies trouvées lors des coloscopies précédentes. Une recommandation largement acceptée est que même les personnes en bonne santé présentant un risque normal de cancer du côlon devraient subir une coloscopie à 50 ans et tous les 10 ans par la suite dans le but d'éliminer les polypes du côlon avant qu'ils ne deviennent cancéreux.
 Les patients reçoivent des instructions détaillées sur la préparation de nettoyage. En général, cela consiste à boire un grand volume d'une solution nettoyante spéciale ou plusieurs jours d'un régime liquide clair et de laxatifs ou de lavements avant l'examen.
Les patients reçoivent des instructions détaillées sur la préparation de nettoyage. En général, cela consiste à boire un grand volume d'une solution nettoyante spéciale ou plusieurs jours d'un régime liquide clair et de laxatifs ou de lavements avant l'examen. Si la procédure doit être complète et précise, le côlon doit être complètement nettoyé et il existe plusieurs préparations de coloscopie différentes. Les patients reçoivent des instructions détaillées sur la préparation nettoyante. En général, cela consiste à boire un grand volume d'une solution nettoyante spéciale ou plusieurs jours d'un régime liquide clair et de laxatifs ou de lavements avant l'examen. Ces instructions doivent être suivies exactement comme prescrit ou la procédure peut être insatisfaisante (la visualisation de la muqueuse du côlon peut être obscurcie par des selles résiduelles), et elle peut devoir être répétée, ou un test alternatif moins précis doit être effectué à sa place .
Des instructions peuvent également être données pour éviter certains aliments pendant quelques jours avant la procédure, tels que les aliments filandreux, les aliments avec des graines ou le Jell-O rouge.
 Il est préférable que le coloscopiste soit informé de tous les médicaments sur ordonnance et en vente libre. Les produits à base d'aspirine, les anticoagulants tels que la warfarine (Coumadin), les médicaments contre l'arthrite, l'insuline et les préparations à base de fer sont des exemples de médicaments qui peuvent nécessiter des instructions spéciales.
Il est préférable que le coloscopiste soit informé de tous les médicaments sur ordonnance et en vente libre. Les produits à base d'aspirine, les anticoagulants tels que la warfarine (Coumadin), les médicaments contre l'arthrite, l'insuline et les préparations à base de fer sont des exemples de médicaments qui peuvent nécessiter des instructions spéciales. La plupart des médicaments doivent être poursuivis comme d'habitude, mais certains peuvent interférer avec l'examen. Il est préférable que le coloscopiste soit informé de tous les médicaments sur ordonnance et en vente libre en cours. Les produits à base d'aspirine, les anticoagulants tels que la warfarine (Coumadin), les médicaments contre l'arthrite, l'insuline et les préparations à base de fer sont des exemples de médicaments qui peuvent nécessiter des instructions spéciales. Le coloscopiste voudra également être au courant des allergies du patient et de toute autre maladie grave. Le coloscopiste doit être alerté si, dans le passé, des patients ont eu besoin d'antibiotiques avant des interventions chirurgicales ou dentaires pour prévenir les infections.
 Une infirmière prépare un patient avant la procédure de coloscopie.
Une infirmière prépare un patient avant la procédure de coloscopie. Avant la coloscopie, des fluides intraveineux sont commencés et le patient est placé sur un moniteur pour une surveillance continue du rythme cardiaque et de la pression artérielle ainsi que de l'oxygène dans le sang. Les médicaments (sédatifs) sont généralement administrés par voie intraveineuse afin que le patient devienne somnolent et détendu, et pour réduire la douleur. Si nécessaire, le patient peut recevoir des doses supplémentaires de médicaments au cours de la procédure. La coloscopie produit souvent une sensation de pression, de crampes et de ballonnements dans l'abdomen ; cependant, avec l'aide de médicaments, il est généralement bien toléré et provoque rarement des douleurs intenses.
Les patients seront allongés sur le côté gauche ou sur le dos pendant que le coloscope avance lentement. Une fois que la pointe du côlon (caecum) ou la dernière partie de l'intestin grêle (iléon terminal) est atteinte, le coloscope est lentement retiré et la muqueuse du côlon est soigneusement examinée. La coloscopie dure généralement de 15 à 60 minutes. Si le côlon entier, pour une raison quelconque, ne peut pas être visualisé, le médecin peut décider de réessayer la coloscopie à une date ultérieure avec ou sans une préparation intestinale différente ou peut décider de demander une radiographie ou une tomodensitométrie du côlon.
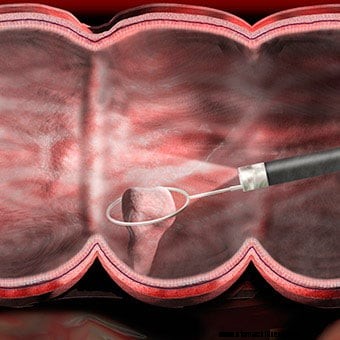 Une illustration montre qu'un polype est retiré lors d'une coloscopie.
Une illustration montre qu'un polype est retiré lors d'une coloscopie. Si une zone anormale doit être mieux évaluée, une pince à biopsie peut être passée dans un canal du coloscope et une biopsie (un échantillon de tissu) peut être obtenue. La biopsie est soumise au laboratoire de pathologie pour examen au microscope par un pathologiste. Si l'infection est suspectée, une biopsie peut être obtenue pour la culture de bactéries (et parfois de virus ou de champignons) ou un examen au microscope pour les parasites. Si une coloscopie est effectuée en raison d'un saignement, le site du saignement peut être identifié, des échantillons de tissu obtenus (si nécessaire) et le saignement contrôlé par plusieurs moyens. Devrait-il y avoir des polypes (excroissances bénignes qui peuvent devenir cancéreuses) peuvent-ils presque toujours être enlevés par le coloscope ? L'élimination de ces polypes est une méthode importante de prévention du cancer du côlon et du rectum, bien que la grande majorité des polypes soient bénins et ne deviennent pas cancéreux. Aucune de ces procédures supplémentaires ne produit généralement de douleur. Les biopsies sont pratiquées pour de nombreuses raisons et ne signifient pas nécessairement qu'un cancer est suspecté.
 Un médecin examine les résultats d'une coloscopie avec un patient.
Un médecin examine les résultats d'une coloscopie avec un patient. Les patients seront gardés dans une zone d'observation pendant une heure ou deux après la coloscopie jusqu'à ce que les effets des médicaments qui ont été administrés se dissipent. Si les patients ont reçu des sédatifs avant ou pendant la coloscopie, ils peuvent ne pas conduire, même s'ils se sentent alertes. Quelqu'un d'autre doit les reconduire chez eux car leurs réflexes et leur jugement peuvent être altérés pour le reste de la journée, ce qui rend dangereux de conduire, d'utiliser des machines ou de prendre des décisions importantes. Si les patients ont des crampes ou des ballonnements, cela peut être soulagé rapidement avec le passage des gaz, et ils devraient pouvoir manger à leur retour à la maison. Après le retrait des polypes ou certaines autres manipulations, le régime alimentaire ou les activités des patients peuvent être restreints pendant une brève période.
Avant le départ du patient de l'unité coloscopique, les résultats peuvent être discutés avec le patient. Cependant, parfois, un diagnostic définitif peut devoir attendre l'analyse microscopique des échantillons de biopsie, ce qui prend généralement quelques jours.
 La coloscopie est la meilleure méthode disponible pour détecter, diagnostiquer et traiter les anomalies du côlon.
La coloscopie est la meilleure méthode disponible pour détecter, diagnostiquer et traiter les anomalies du côlon. Les complications de la coloscopie sont rares et généralement mineures lorsqu'elles sont effectuées par des médecins spécialement formés et expérimentés en coloscopie.
Des saignements peuvent survenir au site de la biopsie ou de l'ablation des polypes, mais les saignements sont généralement mineurs et spontanément résolutifs ou peuvent être contrôlés par le coloscope. Il est assez rare de nécessiter des transfusions ou une intervention chirurgicale pour un saignement post-coloscopie. Une complication encore moins fréquente est une perforation ou une déchirure de la paroi colique, mais même ces perforations peuvent ne pas nécessiter de chirurgie.
D'autres complications potentielles sont des réactions aux sédatifs utilisés, une irritation localisée de la veine où les médicaments ont été injectés (laissant une masse sensible durant un jour ou deux) ou des complications d'une maladie cardiaque ou pulmonaire existante. L'incidence de l'ensemble de ces complications est inférieure à 1 %.
Bien que ces complications soient rares, il est important que les patients reconnaissent les premiers signes d'une complication afin qu'ils puissent retourner voir leur médecin ou une salle d'urgence. Le coloscopiste qui a effectué la coloscopie doit être contacté si un patient remarque des douleurs abdominales intenses, un saignement rectal de plus d'une demi-tasse ou de la fièvre et des frissons.
La coloscopie est la meilleure méthode disponible pour détecter, diagnostiquer et traiter les anomalies du côlon. Les alternatives à la coloscopie sont assez limitées. Un lavement baryté est un test moins précis effectué avec des rayons X. Il manque des anomalies plus souvent que la coloscopie et, si une anomalie est détectée, une coloscopie peut encore être nécessaire pour biopsier ou retirer l'anomalie. Parfois, une anomalie ou une lésion détectée avec un lavement baryté est en fait des selles ou de la nourriture résiduelle dans un côlon mal nettoyé. Une coloscopie peut alors être nécessaire pour préciser la nature de la lésion. La sigmoïdoscopie flexible est un examen limité qui utilise un coloscope plus court et n'examine que le dernier tiers du côlon.
 En raison de ses limites, la coloscopie virtuelle n'a pas remplacé la coloscopie comme principal outil de dépistage pour les personnes à risque accru de polypes ou cancer du côlon.
En raison de ses limites, la coloscopie virtuelle n'a pas remplacé la coloscopie comme principal outil de dépistage pour les personnes à risque accru de polypes ou cancer du côlon. Une alternative à la coloscopie est une coloscopie virtuelle. La coloscopie virtuelle est une technique qui utilise la tomodensitométrie pour obtenir des images du côlon similaires aux vues du côlon obtenues par observation directe par coloscopie. Les images sont construites à l'aide des images CT afin qu'elles ne représentent pas de vraies images. Ce sont des images virtuelles.
En préparation de la coloscopie virtuelle, la veille de l'examen, le côlon est nettoyé à l'aide de laxatifs. Au cours de l'examen, un tube est inséré dans l'anus et sert à injecter de l'air dans le côlon. Les tomodensitogrammes sont ensuite effectués avec le côlon gonflé, et les scans sont analysés et manipulés pour former une image virtuelle du côlon. Lorsqu'elle est correctement effectuée, la coloscopie virtuelle peut être efficace. Il peut même trouver des polypes "cachés" derrière des plis qui sont parfois manqués par la coloscopie.
Néanmoins, la coloscopie virtuelle a plusieurs limites.
En raison de ces limitations, la coloscopie virtuelle n'a pas remplacé la coloscopie comme principal outil de dépistage pour les personnes à risque accru de polypes ou de cancer du côlon. Il s'agit actuellement d'une option pour les personnes présentant un risque normal de polypes et de cancer du côlon qui ne peuvent pas ou ne veulent pas subir de coloscopie.
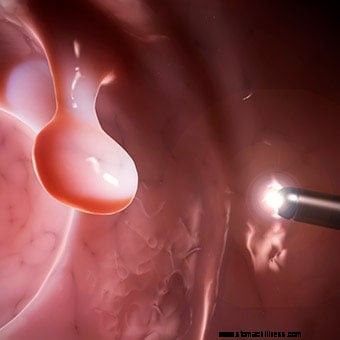 Les images haute résolution permettant une meilleure détection des lésions planes sont devenues la norme sur la plupart des coloscopes. Le grossissement des images peut également améliorer la détection des lésions.
Les images haute résolution permettant une meilleure détection des lésions planes sont devenues la norme sur la plupart des coloscopes. Le grossissement des images peut également améliorer la détection des lésions. Il y a plusieurs nouveaux développements en coloscopie. La plupart d'entre eux sont centrés sur l'amélioration de la détection des lésions difficiles à voir - petites (par exemple, petits polypes) et plates - ainsi que sur la capacité de déterminer au moment de la coloscopie si les polypes et les lésions ont besoin ou non être biopsiés ou retirés car ils peuvent contenir des tissus précancéreux ou malins. Ceci est important car bon nombre de ces lésions ne sont pas précancéreuses ou malignes, et beaucoup de temps et d'argent sont dépensés pour les retirer et les envoyer inutilement pour un examen microscopique.
Les images haute résolution qui permettent une meilleure détection des lésions planes sont devenues la norme sur la plupart des coloscopes. Le grossissement des images peut également améliorer la détection des lésions.
L'imagerie à bande étroite utilise une longueur d'onde spéciale de lumière qui améliore le schéma des minuscules vaisseaux sanguins qui se trouvent juste en dessous de la muqueuse du côlon. Le schéma de ces vaisseaux est différent dans les tissus normaux, précancéreux et malins. La détermination du patron permet d'identifier plus facilement les lésions, en particulier les lésions planes précancéreuses et malignes, et permet également de décider si la lésion doit ou non être biopsiée ou retirée au moment de la coloscopie sans attendre les résultats de la l'examen microscopique.
La chromoendoscopie utilise des colorants (taches) qui sont pulvérisés sur la muqueuse du côlon pour différencier la muqueuse normale des tissus néoplasiques (bénins, précancéreux et malins) et déterminer quelles lésions doivent être retirées ou biopsiées.
L'endoscopie par fluorescence utilise des produits chimiques marqués à la fluorescéine pulvérisés sur la muqueuse du côlon ou injectés par voie intraveineuse. Les produits chimiques sont absorbés par les cellules anormales (prémalignes et malignes) de la muqueuse du côlon plus que les cellules normales, et un éclairage spécial rend les zones de cellules anormales plus claires pour qu'elles puissent être biopsiées ou complètement retirées. L'endoscopie laser confocale utilise une longueur d'onde de lumière particulière qui pénètre la muqueuse du côlon coloré à la fluorescéine sur plusieurs millimètres. Les cellules anormales peuvent être identifiées plus clairement qu'avec la coloration à la fluorescéine seule.
Il existe même des coloscopes et des accessoires qui permettent une vue rétrograde du côlon en plus de la vue antérograde depuis la pointe du coloscope. Ainsi, les images sont obtenues dans deux directions opposées à 180 degrés afin d'identifier les lésions qui pourraient se cacher derrière des plis dans la muqueuse du côlon qui seraient manquées par un coloscope standard à vision vers l'avant. Il y a même des tentatives pour développer un coloscope à avancement automatique.
La plupart de ces nouvelles techniques coloscopiques, à l'exception de l'imagerie à haute résolution, ne sont pas standard. Lesquels se révéleront finalement être des compléments précieux à la coloscopie n'ont pas encore été déterminés.
Enfin, l'imagerie par résonance magnétique (IRM) peut être utilisée pour examiner le côlon d'une manière similaire à la coloscopie virtuelle CT. Le principal avantage de l'IRM est qu'il n'y a pas d'exposition aux radiations; sinon, les limites sont similaires à celles de la coloscopie virtuelle CT.
 Comment l'acide folique affecte l'hypertension artérielle
Comment l'acide folique affecte l'hypertension artérielle
 La dysbiose du microbiote buccal provoque des problèmes intestinaux et de santé
La dysbiose du microbiote buccal provoque des problèmes intestinaux et de santé
 Les bactéries dans le canal de naissance liées à un risque plus faible de cancer de l'ovaire
Les bactéries dans le canal de naissance liées à un risque plus faible de cancer de l'ovaire
 Hypochlorhydrie :3 signes courants d'un faible taux d'acide gastrique
Hypochlorhydrie :3 signes courants d'un faible taux d'acide gastrique
 Comment traite-t-on l'insuffisance vélopharyngée ?
Comment traite-t-on l'insuffisance vélopharyngée ?
 Les critères de Rome III pour les troubles digestifs fonctionnels
Les critères de Rome III pour les troubles digestifs fonctionnels
 Comment surmonter les problèmes de peau, la dépression et le manque d'énergie
Lune des leçons les plus puissantes que jai jamais apprises en tant quingénieur est que tout est un système. Nous lavons appelé Pensée systémique. Cest lidée que tout dans un système est connecté et
Comment surmonter les problèmes de peau, la dépression et le manque d'énergie
Lune des leçons les plus puissantes que jai jamais apprises en tant quingénieur est que tout est un système. Nous lavons appelé Pensée systémique. Cest lidée que tout dans un système est connecté et
 Les microbiomes anciens des primates pourraient fournir plus d'informations sur le développement humain
Les microbiomes humains anciens sont sous le microscope pour ce quils disent aux scientifiques sur les gens dil y a longtemps. Une nouvelle étude publiée dans la revue Frontières en écologie et évolu
Les microbiomes anciens des primates pourraient fournir plus d'informations sur le développement humain
Les microbiomes humains anciens sont sous le microscope pour ce quils disent aux scientifiques sur les gens dil y a longtemps. Une nouvelle étude publiée dans la revue Frontières en écologie et évolu
 Douleur pendant les selles
La douleur pendant les selles peut provoquer de lanxiété. Tout dabord, vous pouvez vous inquiéter du prochain voyage aux toilettes. Deuxièmement, vous craignez peut-être que quelque chose ne va vraime
Douleur pendant les selles
La douleur pendant les selles peut provoquer de lanxiété. Tout dabord, vous pouvez vous inquiéter du prochain voyage aux toilettes. Deuxièmement, vous craignez peut-être que quelque chose ne va vraime