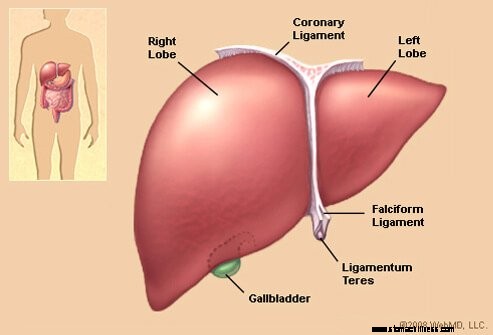
 Afbeelding van lever
Afbeelding van lever Door geneesmiddelen veroorzaakte leveraandoeningen zijn leveraandoeningen die worden veroorzaakt door door een arts voorgeschreven medicijnen, vrij verkrijgbare medicijnen, vitamines, hormonen, kruiden, illegale ("recreatieve") drugs en milieutoxines.
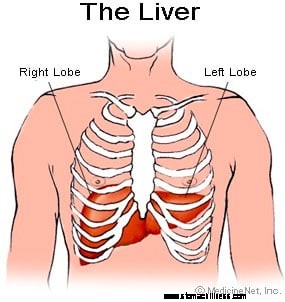 Illustratie van de lever
Illustratie van de lever De lever is een orgaan dat zich in de rechterbovenhoek van de buik bevindt, meestal achter de ribbenkast. De lever van een volwassene weegt normaal gesproken bijna drie pond en heeft veel functies.
Wanneer medicijnen de lever beschadigen en de normale functie ervan verstoren, ontwikkelen zich symptomen, tekenen en abnormale bloedtesten van een leverziekte. Afwijkingen van door geneesmiddelen veroorzaakte leverziekten zijn vergelijkbaar met die van leverziekten veroorzaakt door andere agentia zoals virussen en immunologische ziekten. Geneesmiddelengeïnduceerde hepatitis (ontsteking van de levercellen) is bijvoorbeeld vergelijkbaar met virale hepatitis; ze kunnen allebei een verhoging van de bloedspiegels van aspartaat-aminotransferase (AST) en alanine-aminotransferase (ALT) (enzymen die uit de beschadigde lever en in het bloed lekken) veroorzaken, evenals anorexia (verlies van eetlust), vermoeidheid en misselijkheid. Geneesmiddelgeïnduceerde cholestase (verstoring van de galstroom die wordt veroorzaakt door schade aan de galwegen) kan de cholestase van een auto-immuunleverziekte nabootsen (bijv. primaire biliaire cirrose of PBC) en kan leiden tot verhogingen van de bloedspiegels van bilirubine (waardoor geelzucht), alkalische fosfatase (een enzym dat uit beschadigde galwegen lekt) en jeuk.
Patiënten met een milde leverziekte kunnen weinig of geen symptomen of tekenen hebben. Patiënten met een ernstiger ziekte ontwikkelen symptomen en tekenen die niet-specifiek of specifiek kunnen zijn.
Niet-specifieke symptomen (symptomen die ook bij andere aandoeningen voorkomen) zijn onder meer:
Symptomen en tekenen die specifiek zijn voor een leverziekte zijn onder meer:
Ernstige, gevorderde leverziekte met cirrose kan symptomen en tekenen veroorzaken die verband houden met cirrose; deze symptomen zijn onder meer:
Geneesmiddelen kunnen op verschillende manieren een leverziekte veroorzaken. Sommige medicijnen zijn direct schadelijk voor de lever; andere worden door de lever omgezet in chemicaliën die direct of indirect schade aan de lever kunnen veroorzaken. (Dit lijkt misschien vreemd in het licht van de belangrijke rol van de lever bij het omzetten van giftige chemicaliën in niet-toxische chemicaliën, maar het gebeurt.) Er zijn drie soorten levertoxiciteit; dosisafhankelijke toxiciteit, idiosyncratische toxiciteit en medicijnallergie.
Geneesmiddelen die dosisafhankelijke toxiciteit veroorzaken kan bij de meeste mensen een leveraandoening veroorzaken als er voldoende van het geneesmiddel wordt ingenomen. Het belangrijkste voorbeeld van dosisafhankelijke toxiciteit is een overdosis paracetamol (Tylenol) (wordt later in dit artikel besproken).
Geneesmiddelen die idiosyncratische toxiciteit veroorzaken ziekte veroorzaken bij slechts die paar patiënten die specifieke genen hebben geërfd die de chemische transformatie van dat specifieke medicijn regelen, waardoor accumulatie van het medicijn of producten van hun transformatie (metabolieten) die schadelijk zijn voor de lever, ontstaat. Deze erfelijke idiosyncratische toxiciteiten zijn meestal zeldzaam en komen, afhankelijk van het medicijn, meestal voor bij minder dan 1 tot 10 per 100.000 patiënten die dat medicijn gebruiken; bij sommige geneesmiddelen is de prevalentie van toxiciteit echter veel hoger. Hoewel het risico op het ontwikkelen van door drugs veroorzaakte idiosyncratische leverziekte laag is, is idiosyncratische leverziekte de meest voorkomende vorm van door drugs veroorzaakte leverziekte, omdat tientallen miljoenen patiënten medicijnen gebruiken, en velen van hen gebruiken meerdere medicijnen.
Idiosyncratische toxiciteit van geneesmiddelen is moeilijk te detecteren in vroege klinische onderzoeken, waarbij gewoonlijk hooguit een paar duizend patiënten betrokken zijn. Eigenzinnige toxiciteit zal pas aan het licht komen nadat miljoenen patiënten het medicijn beginnen te krijgen nadat het medicijn is goedgekeurd door de FDA.
Drugallergie kan ook een leverziekte veroorzaken, hoewel dit ongebruikelijk is. Bij medicijnallergie raakt de lever beschadigd door de ontsteking die optreedt wanneer het immuunsysteem van het lichaam de medicijnen aanvalt met antilichamen en immuuncellen.
Geneesmiddelen en chemicaliën kunnen een breed spectrum van leverbeschadiging veroorzaken. Deze omvatten:
Veel medicijnen veroorzaken milde verhogingen van de bloedspiegels van leverenzymen zonder symptomen of tekenen van hepatitis. AST, ALT en alkalische fosfatase zijn enzymen die zich normaal in de cellen van de lever en de galwegen bevinden. Sommige medicijnen kunnen ervoor zorgen dat deze enzymen uit de cellen en in het bloed lekken, waardoor de bloedspiegels van de enzymen stijgen. Voorbeelden van geneesmiddelen die vaker verhogingen van leverenzymen in het bloed veroorzaken, zijn de statines (gebruikt bij de behandeling van hoge cholesterolwaarden in het bloed), sommige antibiotica, sommige antidepressiva (gebruikt bij de behandeling van depressie) en sommige medicijnen die worden gebruikt voor de behandeling van diabetes, tacrine (Cognex) , aspirine en kinidine (Quinaglute, Quinidex).
Aangezien deze patiënten doorgaans geen symptomen of tekenen ervaren, worden verhogingen van leverenzymen meestal ontdekt wanneer bloedonderzoek wordt uitgevoerd als onderdeel van een jaarlijks lichamelijk onderzoek, als pre-operatieve screening of als onderdeel van periodieke controle op geneesmiddeltoxiciteit. Doorgaans worden deze abnormale niveaus normaal kort na het stoppen met het medicijn en is er meestal geen langdurige leverbeschadiging. Bij sommige geneesmiddelen komen lage niveaus van abnormale leverenzymen vaak voor en lijken ze niet geassocieerd te zijn met een belangrijke (ernstige of progressieve) leverziekte, en de patiënt kan het geneesmiddel blijven gebruiken.
Bepaalde medicijnen kunnen acute en chronische hepatitis (ontsteking van levercellen) veroorzaken, wat kan leiden tot necrose (dood) van de cellen. Acute geneesmiddelgeïnduceerde hepatitis wordt gedefinieerd als hepatitis die minder dan 3 maanden aanhoudt, terwijl chronische hepatitis langer dan 3 maanden aanhoudt. Acute door drugs veroorzaakte hepatitis komt veel vaker voor dan chronische door drugs veroorzaakte hepatitis.
Typische symptomen van door drugs veroorzaakte hepatitis zijn onder meer:
In meer ernstige gevallen kunnen patiënten donkere urine, koorts, lichtgekleurde ontlasting en geelzucht ontwikkelen (een geel uiterlijk van de huid en een wit deel van de ogen). Patiënten met hepatitis hebben meestal hoge bloedspiegels van AST, ALT en bilirubine. Zowel acute als chronische hepatitis verdwijnt meestal na het stoppen met het medicijn, maar soms kan acute hepatitis ernstig genoeg zijn om acuut leverfalen te veroorzaken (zie de discussie verderop in dit artikel), en chronische hepatitis kan in zeldzame gevallen leiden tot permanente leverbeschadiging en cirrose.
Voorbeelden van medicijnen die acute hepatitis kunnen veroorzaken omvatten paracetamol (Tylenol), fenytoïne (Dilantin), aspirine, isoniazide (Nydrazid, Laniazid), diclofenac (Voltaren) en amoxicilline/clavulaanzuur (Augmentin).
Voorbeelden van medicijnen die chronische hepatitis kunnen veroorzaken omvatten minocycline (Minocin), nitrofurantoïne (Furadantin, Macrodantin), fenytoïne (Dilantin), propylthiouracil, fenofibraat (Tricor) en methamfetamine ("ecstasy").
In zeldzame gevallen veroorzaken medicijnen acuut leverfalen (fulminante hepatitis). Deze patiënten zijn extreem ziek met de symptomen van acute hepatitis en de bijkomende problemen van verwardheid of coma (encefalopathie) en blauwe plekken of bloedingen (coagulopathie). In feite sterft 40% tot 70% van de mensen met fulminante hepatitis, afhankelijk van de oorzaak. In de VS is paracetamol (Tylenol) de meest voorkomende oorzaak van acuut leverfalen.
Cholestase is een aandoening waarbij de afscheiding en/of stroom van gal wordt verminderd. Bilirubine en galzuren die normaal door de lever in de gal worden uitgescheiden en via de darm uit het lichaam worden geëlimineerd, verzamelen zich in het lichaam en leiden respectievelijk tot geelzucht en jeuk. Geneesmiddelen die cholestase veroorzaken, interfereren doorgaans met de afscheiding van gal door de levercel zonder hepatitis of levercelnecrose (dood) te veroorzaken. Patiënten met geneesmiddelgeïnduceerde cholestase hebben doorgaans verhoogde bloedspiegels van bilirubine, maar hebben normale of licht verhoogde AST- en ALT-spiegels. De bloedspiegels van alkalisch fosfaat (een enzym dat door de galwegen wordt aangemaakt) nemen toe omdat de cellen van de galwegen ook niet goed functioneren en het enzym lekken. Afgezien van jeuk en geelzucht, zijn patiënten meestal niet zo ziek als patiënten met acute hepatitis.
Voorbeelden van geneesmiddelen waarvan is gemeld dat ze cholestase veroorzaken, zijn onder meer erytromycine (E-Mycin, Ilosone), chloorpromazine (Thorazine), sulfamethoxazol en trimethoprim (Bactrim; Septra), amitriptyline (Elavil, Endep), carbamazepine (Tegretol), ampicilline (Omnipen; Polycilline; Principen), ampicilline/clavulaanzuur (Augmentin), rifampicine (Rifadin), estradiol (Estrace; Climara; Estraderm; Menostar), captopril (Capoten), anticonceptiepillen (orale anticonceptiva), anabole steroïden, naproxen (Naprosyn), amiodaron (Cordarone), haloperidol (Haldol), imipramine (Tofranil), tetracycline (Achromycin) en fenytoïne (Dilantin).
De meeste patiënten met geneesmiddelgeïnduceerde cholestase zullen binnen enkele weken na het stoppen van het geneesmiddel volledig herstellen, maar bij sommige patiënten kunnen geelzucht, jeuk en abnormale levertesten maanden aanhouden na het stoppen met het geneesmiddel. Een enkele patiënt kan een chronische leverziekte en leverfalen ontwikkelen. Door medicijnen veroorzaakte geelzucht en cholestase die langer dan 3 maanden aanhoudt, wordt chronische cholestase genoemd.
De meest voorkomende oorzaken van vetophoping in de lever zijn alcoholisme en niet-alcoholische leververvetting (NAFLD) geassocieerd met obesitas en diabetes. Geneesmiddelen kunnen leververvetting veroorzaken met of zonder bijbehorende hepatitis. Patiënten met door geneesmiddelen geïnduceerde leververvetting kunnen slechts enkele of geen symptomen hebben. Ze hebben doorgaans een lichte tot matige verhoging van de bloedspiegels van ALT en AST, en kunnen ook vergrote levers ontwikkelen. In ernstige gevallen kan door geneesmiddelen veroorzaakte leververvetting leiden tot cirrose en leverfalen.
Geneesmiddelen waarvan gemeld is dat ze leververvetting veroorzaken, zijn onder meer totale parenterale voeding, methotrexaat (Rheumatrex), griseofulvine (Grifulvin V), tamoxifen (Nolvadex), steroïden, valproaat (Depakote) en amiodaron (Cordarone).
In bepaalde situaties kan alleen leververvetting levensbedreigend zijn. Het syndroom van Reye is bijvoorbeeld een zeldzame leverziekte die leververvetting, leverfalen en coma kan veroorzaken. Er wordt aangenomen dat het voorkomt bij kinderen en tieners met griep wanneer ze aspirine krijgen. Een ander voorbeeld van ernstige leververvetting wordt veroorzaakt door hoge doses intraveneuze tetracycline of amiodaron. Bepaalde kruiden (bijvoorbeeld het Chinese kruid Jin Bu Huan, gebruikt als kalmerend middel en pijnstiller) kunnen ook ernstige leververvetting veroorzaken.
Chronische leverziekten zoals hepatitis, leververvetting of cholestase kunnen leiden tot necrose (dood) van levercellen. Littekenweefsel vormt zich als onderdeel van het genezingsproces dat gepaard gaat met de stervende levercellen, en ernstige littekens in de lever kunnen leiden tot cirrose.
Het meest voorkomende voorbeeld van door drugs veroorzaakte cirrose is alcoholische cirrose. Voorbeelden van geneesmiddelen die chronische leveraandoeningen en cirrose kunnen veroorzaken, zijn methotrexaat (Rheumatrex), amiodaron (Cordarone) en methyldopa (Aldomet). Lees het artikel over cirrose voor meer informatie.
Normaal gesproken wordt bloed uit de darmen via de poortader aan de lever geleverd en het bloed dat de lever verlaat voor het hart wordt via de leveraders naar de inferieure vena cava (de grote ader die uitmondt in het hart) getransporteerd. Bepaalde geneesmiddelen kunnen de vorming van bloedstolsels (trombose) in de leveraders en in de vena cava inferior veroorzaken. Trombose van de leverader en inferieure vena cava kan leiden tot een vergrote lever, buikpijn, vochtophoping in de buik (ascites) en leverfalen. Dit syndroom wordt het Budd Chiari-syndroom genoemd. De belangrijkste medicijnen die het Budd-Chiari-syndroom veroorzaken, zijn anticonceptiepillen (orale anticonceptiva). Anticonceptiepillen kunnen ook een verwante ziekte veroorzaken die veno-occlusieve ziekte wordt genoemd, waarbij bloed alleen in de kleinste leveraders stolt. Pyrrolizidine-alkaloïden die in bepaalde kruiden (bijv. Bernagie, Smeerwortel) worden aangetroffen, kunnen ook veno-occlusieve ziekte veroorzaken.
De diagnose van door geneesmiddelen veroorzaakte leverziekten is vaak moeilijk. Patiënten hebben mogelijk geen symptomen van een leverziekte of hebben slechts milde, niet-specifieke symptomen. Patiënten kunnen meerdere medicijnen gebruiken, waardoor het moeilijk is om het gewraakte medicijn te identificeren. Patiënten kunnen ook andere mogelijke oorzaken van leverziekten hebben, zoals niet-alcoholische leververvetting (NAFLD) en alcoholisme.
De diagnose leverziekte is gebaseerd op de symptomen van een patiënt (zoals verlies van eetlust, misselijkheid, vermoeidheid, jeuk en donkere urine), bevindingen bij lichamelijk onderzoek (zoals geelzucht, vergrote lever) en abnormale laboratoriumtests (zoals bloedspiegels van leverenzymen of bilirubine en bloedstollingstijden). Als een patiënt symptomen, tekenen en abnormale levertesten heeft, proberen artsen vervolgens te beslissen of geneesmiddelen de leverziekte veroorzaken door:
De belangrijkste behandeling voor door geneesmiddelen veroorzaakte leverziekte is het stoppen van het medicijn dat de leverziekte veroorzaakt. Bij de meeste patiënten zullen de tekenen en symptomen van een leverziekte verdwijnen en zullen bloedonderzoeken normaal worden en zal er geen langdurige leverbeschadiging zijn. Er zijn echter uitzonderingen. Overdoseringen met Tylenol worden bijvoorbeeld behandeld met oraal N-acetylcysteïne om ernstige levernecrose en leverfalen te voorkomen. Bij sommige patiënten met acuut leverfalen kan een levertransplantatie nodig zijn. Sommige medicijnen kunnen ook onomkeerbare leverschade en cirrose veroorzaken.
Een overdosis paracetamol kan de lever beschadigen. De kans op schade en de ernst van de schade hangt af van de ingenomen dosis paracetamol; hoe hoger de dosis, hoe groter de kans dat er schade is en hoe groter de kans dat de schade ernstig zal zijn. (De reactie op paracetamol is dosisafhankelijk en voorspelbaar; het is niet idiosyncratisch - eigen aan het individu.) De leverbeschadiging door een overdosis paracetamol is een ernstige zaak, aangezien de schade ernstig kan zijn en tot leverfalen en de dood kan leiden. In feite is een overdosis paracetamol de belangrijkste oorzaak van acuut (snel optredend) leverfalen in de VS en het Verenigd Koninkrijk.
Voor de gemiddelde gezonde volwassene is de aanbevolen maximale dosis paracetamol gedurende een periode van 24 uur 4 gram (4000 mg) of acht extra sterke tabletten. (Elke tablet met extra sterkte bevat 500 mg, terwijl elke tablet met normale sterkte 325 mg bevat.) Bij kinderen wordt de dosis paracetamol bepaald op basis van het gewicht en de leeftijd van elk kind, expliciet vermeld in de bijsluiter. Als deze richtlijnen voor volwassenen en kinderen worden gevolgd, is paracetamol veilig en brengt het in wezen geen risico op leverbeschadiging met zich mee. Een persoon die meer dan twee alcoholische dranken per dag drinkt, mag echter niet meer dan 2 gram (2000 mg) paracetamol gedurende 24 uur innemen, zoals hieronder wordt besproken, omdat alcohol de lever vatbaar maakt voor schade door lagere doses paracetamol.
Een enkele dosis van 7 tot 10 gram (7000 - 10.000 mg) paracetamol (14 tot 20 extra sterke tabletten), tweemaal de aanbevolen dosis, kan bij de gemiddelde gezonde volwassene leverbeschadiging veroorzaken. Bij kinderen kan een enkele dosis van 140 mg/kg (lichaamsgewicht) paracetamol leiden tot leverbeschadiging. Niettemin is gemeld dat 3 tot 4 gram ((3000 tot 4000 mg) ingenomen in een enkele dosis of 4 tot 6 gram (4000 tot 6000 mg) gedurende 24 uur bij sommige mensen ernstig leverletsel veroorzaakt, soms zelfs met de dood tot gevolg. Het lijkt erop dat bepaalde personen, bijvoorbeeld degenen die regelmatig alcohol drinken, vatbaarder zijn dan anderen voor het ontwikkelen van door paracetamol geïnduceerde leverschade.Andere factoren die het risico op schade door paracetamol verhogen, zijn onder meer de nuchtere toestand, ondervoeding en gelijktijdige toediening van sommige andere geneesmiddelen zoals fenytoïne (Dilantin), fenobarbital, carbamazepine [(Tegretol) (medicatie tegen epilepsie)] of isoniazide [(Nydrazid, Laniazid) (geneesmiddel tegen tbc)].
Lees het artikel over leverschade in Tylenol voor een gedetailleerde bespreking van de symptomen, mechanismen van paracetamoltoxiciteit, behandeling (vroeg gebruik van N-acetylcysteïne) en preventie.
Statines zijn de meest gebruikte medicijnen om het "slechte" (LDL) cholesterol te verlagen om hartaanvallen en beroertes te voorkomen. De meeste artsen zijn van mening dat statines veilig zijn voor langdurig gebruik en dat belangrijke leverbeschadiging zeldzaam is. Niettemin kunnen statines de lever beschadigen. Het meest voorkomende levergerelateerde probleem veroorzaakt door statines is een lichte verhoging van de bloedspiegels van leverenzymen (ALAT en AST) zonder symptomen. Deze afwijkingen verbeteren gewoonlijk of verdwijnen volledig na het stoppen van de statine of het verlagen van de dosis. Er is geen blijvende leverschade.
Patiënten met obesitas hebben een verhoogde kans op het ontwikkelen van diabetes, niet-alcoholische leververvetting (NFALD) en een verhoogd cholesterolgehalte in het bloed. Patiënten met leververvetting hebben vaak geen symptomen en de abnormale tests worden ontdekt wanneer routinematig bloedonderzoek wordt gedaan. Recente onderzoeken hebben aangetoond dat statines veilig kunnen worden gebruikt voor de behandeling van hoog cholesterolgehalte in het bloed bij patiënten die al leververvetting en licht afwijkende leverbloedtesten hebben wanneer de statine wordt gestart. Bij deze patiënten kunnen artsen ervoor kiezen om statines in lagere doses te gebruiken en de leverenzymspiegels regelmatig te controleren tijdens de behandeling.
Desalniettemin is bij statines idiosyncratische levertoxiciteit gemeld die ernstige leverschade kan veroorzaken (inclusief leverfalen leidend tot levertransplantatie). De frequentie van ernstige leverziekte veroorzaakt door satijn ligt waarschijnlijk tussen de 1-2 per miljoen gebruikers. Uit voorzorg adviseert de FDA-etiketteringsinformatie dat leverenzymbloedonderzoeken moeten worden uitgevoerd vóór en 12 weken na de start van de statinebehandeling of verhoging van de dosis, en periodiek daarna (bijvoorbeeld elke zes maanden).
Niacine is, net als de statines, gebruikt om verhoogde cholesterolwaarden in het bloed en verhoogde triglyceridenspiegels te behandelen. Net als de statines kan niacine de lever beschadigen. Het kan milde, voorbijgaande verhogingen van de bloedspiegels van AST en ALT, geelzucht en, in zeldzame gevallen, leverfalen veroorzaken. Levertoxiciteit met niacine is dosisafhankelijk; toxische doses overschrijden meestal 2 gram per dag. Patiënten met reeds bestaande leveraandoeningen en degenen die regelmatig alcohol drinken, lopen een groter risico op het ontwikkelen van niacine-toxiciteit. De preparaten met aanhoudende afgifte van niacine hebben ook meer kans op levertoxiciteit dan de preparaten met onmiddellijke afgifte.
Amiodaron (Cordarone) is een belangrijk medicijn dat wordt gebruikt voor de behandeling van onregelmatige hartritmes zoals atriale fibrillatie en ventriculaire tachycardie. Amiodaron kan leverbeschadiging veroorzaken, variërend van milde en omkeerbare afwijkingen van leverbloedenzymen tot acuut leverfalen en onomkeerbare cirrose. Milde afwijkingen in leverbloedonderzoeken komen vaak voor en verdwijnen meestal weken tot maanden na het stoppen met het medicijn. Ernstige leverbeschadiging komt voor bij minder dan 1% van de patiënten.
Amiodaron verschilt van de meeste andere geneesmiddelen omdat er een aanzienlijke hoeveelheid amiodaron in de lever wordt opgeslagen. Het opgeslagen medicijn kan leververvetting, hepatitis veroorzaken en, nog belangrijker, het kan de lever blijven beschadigen lang nadat het medicijn is gestopt. Ernstige leverbeschadiging kan leiden tot acuut leverfalen, cirrose en de noodzaak van levertransplantatie.
Methotrexaat (Rheumatrex, Trexall) is gebruikt voor de langdurige behandeling van patiënten met ernstige psoriasis, reumatoïde artritis, artritis psoriatica en sommige patiënten met de ziekte van Crohn. Methotrexaat is een dosisafhankelijke oorzaak van levercirrose gebleken. Patiënten met reeds bestaande leveraandoeningen, zwaarlijvige patiënten en degenen die regelmatig alcohol drinken, lopen een bijzonder risico op het ontwikkelen van door methotrexaat geïnduceerde cirrose. In de afgelopen jaren hebben artsen de leverbeschadiging met methotrexaat aanzienlijk verminderd door lage doses methotrexaat (5-15 mg) eenmaal per week te gebruiken en door tijdens de behandeling de leverbloedtesten zorgvuldig te controleren. Sommige artsen voeren ook leverbiopten uit bij patiënten zonder leversymptomen na twee jaar (of na een cumulatieve dosis van 4 gram methotrexaat) om vroege levercirrose op te sporen.
Isoniazide (Nydrazid, Laniazide). Isoniazide wordt al tientallen jaren gebruikt voor de behandeling van latente tuberculose (patiënten met positieve huidtesten voor tuberculose, zonder tekenen of symptomen van actieve tuberculose). De meeste patiënten met een door isoniazide geïnduceerde leverziekte ontwikkelen slechts milde en reversibele verhogingen van de bloedspiegels van ASAT en ALAT zonder symptomen, maar ongeveer 0,5% tot 1% van de patiënten ontwikkelt door isoniazide geïnduceerde hepatitis. Het risico op het ontwikkelen van isoniazide hepatitis komt vaker voor bij oudere patiënten dan bij jongere patiënten. Het risico op ernstige leverziekte is 0,5% bij gezonde jonge volwassenen en stijgt tot meer dan 3% bij patiënten ouder dan 50. Ten minste 10% van de patiënten die hepatitis ontwikkelen, ontwikkelt leverfalen en heeft een levertransplantatie nodig. Het risico op levertoxiciteit met isoniazide wordt verhoogd bij chronische regelmatige alcoholinname en bij gelijktijdig gebruik van andere medicijnen zoals tylenol en rifampicine (rifadin, rimactane).
Vroege symptomen van isoniazide hepatitis zijn vermoeidheid, slechte eetlust, misselijkheid en braken. Geelzucht kan dan volgen. De meeste patiënten met isoniazide hepatitis herstellen volledig en snel na het stoppen met het geneesmiddel. Ernstige leverziekte en leverfalen komen meestal voor bij patiënten die isoniazide blijven gebruiken na het begin van hepatitis. Daarom is de belangrijkste behandeling voor levertoxiciteit van isoniazide vroege herkenning van hepatitis en stopzetting van het isoniazide voordat er ernstige leverbeschadiging is opgetreden.
Nitrofurantoïne. Nitrofurantoïne is een antibacterieel medicijn dat wordt gebruikt voor de behandeling van urineweginfecties die worden veroorzaakt door veel gramnegatieve en sommige grampositieve bacteriën. (Nitrofurantoïne werd in 1953 goedgekeurd door de FDA.) Er zijn drie vormen van nitrofurantoïne beschikbaar:een microkristallijne vorm (Furadantin), een macrokristallijne vorm (Macrodantin) en een macrokristallijne vorm met aanhoudende afgifte die tweemaal daags wordt gebruikt (Macrobid).
Nitrofurantoïne kan acute en chronische leveraandoeningen veroorzaken. Meestal veroorzaakt nitrofurantoïne milde en omkeerbare verhogingen van de bloedspiegels van leverenzymen zonder symptomen. In zeldzame gevallen kan nitrofurantoïne hepatitis veroorzaken.
Symptomen van nitrofurantoïnehepatitis zijn onder meer:
Sommige patiënten met hepatitis hebben ook huiduitslag, vergrote lymfeklieren en door nitrofurantoïne geïnduceerde longontsteking (met symptomen van hoesten en kortademigheid). Bloedonderzoek laat meestal verhoogde leverenzymen en bilirubine zien. Herstel van hepatitis en andere huid-, gewrichts- en longsymptomen is meestal snel nadat het medicijn is gestopt. Ernstige leverziekte zoals acuut leverfalen en chronische hepatitis met cirrose komen meestal voor bij patiënten die doorgaan met het medicijn ondanks het ontwikkelen van hepatitis.
Verhogen. Augmentin is een combinatie van amoxicilline en clavulaanzuur. Amoxicilline is een antibioticum dat verwant is aan penicilline en ampicilline. Het is effectief tegen veel bacteriën zoals H. influenzae, N. gonorroe, E. coli , Pneumokokken, streptokokken , en bepaalde stammen van Staphylococci Toevoeging van clavulaanzuur aan amoxicilline in Augmentin verhoogt de werkzaamheid van amoxicilline tegen veel andere bacteriën die gewoonlijk resistent zijn tegen amoxicilline.
Van Augmentin is gemeld dat het cholestase veroorzaakt met of zonder hepatitis. Door Augmentin geïnduceerde cholestase komt niet vaak voor, maar is betrokken bij honderden gevallen van klinisch duidelijk acuut leverletsel. Symptomen van cholestase (geelzucht, misselijkheid, jeuk) treden gewoonlijk 1-6 weken na het starten van Augmentin op, maar het begin van een leverziekte kan weken na het stoppen met Augmentin optreden. De meeste patiënten herstellen volledig in weken tot maanden na het stoppen met de medicatie, maar zeldzame gevallen van leverfalen, cirrose en levertransplantatie zijn gemeld.
Van andere antibiotica is gemeld dat ze leveraandoeningen veroorzaken. Enkele voorbeelden zijn minocycline (een antibioticum verwant aan tetracycline) en Cotrimoxazol (een combinatie van sulfamethoxazol en trimethoprim).
Niet-steroïde anti-inflammatoire geneesmiddelen (NSAID's) worden vaak voorgeschreven voor bot- en gewrichtsgerelateerde ontstekingen zoals artritis, tendinitis en bursitis. Voorbeelden van NSAID's zijn aspirine, indomethacine (Indocin), ibuprofen (Motrin), naproxen (Naprosyn), piroxicam (Feldene) en nabumeton (Relafen). Ongeveer 30 miljoen Amerikanen nemen regelmatig NSAID's!
NSAID's zijn veilig bij correct gebruik en zoals voorgeschreven door artsen; patiënten met cirrose en gevorderde leverziekte moeten echter NSAID's vermijden, omdat ze de leverfunctie kunnen verslechteren (en ook nierfalen kunnen veroorzaken).
Ernstige leverziekte (zoals hepatitis) door NSAID's komt zelden voor (bij ongeveer 1-10 patiënten per 100.000 die recepten gebruiken). Diclofenac (Voltaren) is een voorbeeld van een NSAID waarvan is gemeld dat het iets vaker hepatitis veroorzaakt, bij ongeveer 1-5 per 100.000 gebruikers van het medicijn. Hepatitis verdwijnt meestal volledig na het stoppen met het medicijn. Acuut leverfalen en chronische leverziekte, zoals cirrose, zijn zelden gemeld.
Tacrine (Cognex) is een oraal medicijn dat wordt gebruikt voor de behandeling van de ziekte van Alzheimer. (De FDA keurde tacrine in 1993 goed.) Van tacrine is gemeld dat het gewoonlijk abnormale verhogingen van bloedleverenzymen veroorzaakt. Patiënten kunnen misselijkheid melden, maar hepatitis en ernstige leverziekte zijn zeldzaam. Abnormale tests worden meestal normaal nadat tacrine is gestopt.
Disulfiram (Antabuse) is een medicijn dat af en toe wordt voorgeschreven om alcoholisme te behandelen. Het ontmoedigt drinken door misselijkheid, braken en andere onaangename lichamelijke reacties te veroorzaken wanneer alcohol wordt ingenomen. Van disulfiram is gemeld dat het acute hepatitis veroorzaakt. In zeldzame gevallen kan door disulfiram geïnduceerde hepatitis leiden tot acuut leverfalen en levertransplantatie.
Overmatige inname van vitamine A, jarenlang ingenomen, kan de lever beschadigen. Geschat wordt dat meer dan 30% van de Amerikaanse bevolking supplementen van vitamine A gebruikt, en sommige personen nemen vitamine A in hoge doses die giftig kunnen zijn voor de lever (meer dan 40.000 eenheden/dag). Door vitamine A geïnduceerde leverziekte omvat een lichte en omkeerbare verhoging van leverenzymen in het bloed, hepatitis, chronische hepatitis met cirrose en leverfalen.
De symptomen van vitamine A-toxiciteit kunnen zijn:bot- en spierpijn, oranje verkleuring van de huid, vermoeidheid en hoofdpijn. In gevorderde gevallen zullen patiënten vergrote levers en milten, geelzucht en ascites (abnormale ophoping van vocht in de buik) ontwikkelen. Patients who drink alcohol heavily and have other preexisting liver disease are at increased risk of liver damage from vitamin A. Gradual improvement in the liver disease usually occurs after stopping vitamin A, but progressive liver damage and failure may occur in severe vitamin A toxicity with cirrhosis.
Liver toxicity also has been reported with herbal teas. Examples include Ma Huang, Kava Kava , pyrrolizidine alkaloids in Comfrey, germander, and chaparral leaf. Amanita phylloides is a liver-toxic chemical found in poisonous mushrooms. Consumption of a single poisonous mushroom can lead to acute liver failure and death.
 Studie werpt licht op de oorzaken van slopende darmpijn
Slopende darmpijn komt vaak voor, maar de onderliggende oorzaak is nog onduidelijk. Gebruikelijk, het komt voort uit een darminfectie die immuunreacties veroorzaakt. Deze kunnen ertoe leiden dat alled
Studie werpt licht op de oorzaken van slopende darmpijn
Slopende darmpijn komt vaak voor, maar de onderliggende oorzaak is nog onduidelijk. Gebruikelijk, het komt voort uit een darminfectie die immuunreacties veroorzaakt. Deze kunnen ertoe leiden dat alled
 week 3 review over het 8-weekse bloedsuikerdieet
Ik heb nu de derde week van Dr. Michael Mosley s programma, Het 8-weekse bloedsuikerdieet . In een poging om het gewicht te verliezen dat ik ben aangekomen door Small Intestinal Bacterial Overgrowth (
week 3 review over het 8-weekse bloedsuikerdieet
Ik heb nu de derde week van Dr. Michael Mosley s programma, Het 8-weekse bloedsuikerdieet . In een poging om het gewicht te verliezen dat ik ben aangekomen door Small Intestinal Bacterial Overgrowth (
 10 gezonde zomervoedingen
Het is zomer en dat betekent dat je agenda waarschijnlijk vol staat met leuke zomeractiviteiten. Velen van ons zullen rondrennen om de kinderen af te zetten bij zomerkampen of bij vrienden thuis. Ma
10 gezonde zomervoedingen
Het is zomer en dat betekent dat je agenda waarschijnlijk vol staat met leuke zomeractiviteiten. Velen van ons zullen rondrennen om de kinderen af te zetten bij zomerkampen of bij vrienden thuis. Ma