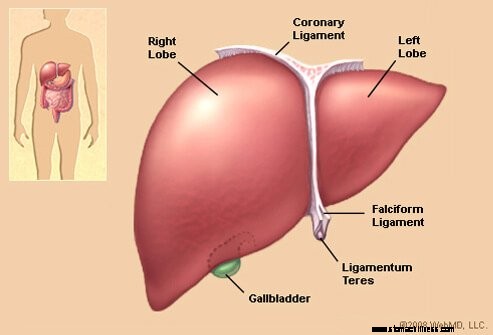
 Imagen del hígado
Imagen del hígado Las enfermedades hepáticas inducidas por fármacos son enfermedades del hígado causadas por medicamentos recetados por un médico, medicamentos de venta libre, vitaminas, hormonas, hierbas, drogas ilícitas ("recreativas") y toxinas ambientales.
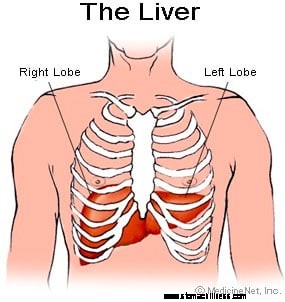 Ilustración del hígado
Ilustración del hígado El hígado es un órgano que se encuentra en la parte superior derecha del abdomen, principalmente detrás de la caja torácica. El hígado de un adulto normalmente pesa cerca de tres libras y tiene muchas funciones.
Cuando las drogas dañan el hígado y alteran su función normal, se desarrollan síntomas, signos y análisis de sangre anormales de enfermedad hepática. Las anomalías de las enfermedades hepáticas inducidas por fármacos son similares a las de las enfermedades hepáticas causadas por otros agentes, como virus y enfermedades inmunológicas. Por ejemplo, la hepatitis inducida por fármacos (inflamación de las células del hígado) es similar a la hepatitis viral; ambos pueden causar elevaciones en los niveles sanguíneos de aspartato aminotransferasa (AST) y alanina aminotransferasa (ALT) (enzimas que se filtran del hígado lesionado a la sangre), así como anorexia (pérdida de apetito), fatiga y náuseas. La colestasis inducida por fármacos (interferencia con el flujo de bilis causada por una lesión en los conductos biliares) puede imitar la colestasis de la enfermedad hepática autoinmune (p. ej., cirrosis biliar primaria o CBP) y puede conducir a elevaciones en los niveles sanguíneos de bilirrubina (causando ictericia), fosfatasa alcalina (una enzima que se filtra de los conductos biliares lesionados) y picazón.
Los pacientes con enfermedad hepática leve pueden tener pocos o ningún síntoma o signo. Los pacientes con enfermedades más graves desarrollan síntomas y signos que pueden ser inespecíficos o específicos.
Los síntomas inespecíficos (síntomas que también se pueden observar en otros trastornos) incluyen:
Los síntomas y signos que son específicos de la enfermedad hepática incluyen:
La enfermedad hepática grave y avanzada con cirrosis puede producir síntomas y signos relacionados con la cirrosis; estos síntomas incluyen:
Los medicamentos pueden causar enfermedades hepáticas de varias maneras. Algunas drogas son directamente dañinas para el hígado; otros son transformados por el hígado en sustancias químicas que pueden causar daño al hígado directa o indirectamente. (Esto puede parecer extraño a la luz del importante papel del hígado en la transformación de sustancias químicas tóxicas en sustancias químicas no tóxicas, pero sucede). Hay tres tipos de toxicidad hepática; toxicidad dependiente de la dosis, toxicidad idiosincrásica y alergia a medicamentos.
Fármacos que causan toxicidad dependiente de la dosis puede causar enfermedad hepática en la mayoría de las personas si se toma una cantidad suficiente del medicamento. El ejemplo más importante de toxicidad dependiente de la dosis es la sobredosis de paracetamol (Tylenol) (discutida más adelante en este artículo).
Fármacos que causan toxicidad idiosincrásica causan la enfermedad solo en aquellos pocos pacientes que han heredado genes específicos que controlan la transformación química de ese fármaco específico, provocando la acumulación del fármaco o de los productos de su transformación (metabolitos) que son perjudiciales para el hígado. Estas toxicidades idiosincrásicas hereditarias suelen ser raras y, según el fármaco, suelen ocurrir en menos de 1 a 10 de cada 100 000 pacientes que toman ese fármaco; sin embargo, con algunas drogas la prevalencia de toxicidad es mucho mayor. Aunque el riesgo de desarrollar enfermedad hepática idiosincrásica inducida por fármacos es bajo, la enfermedad hepática idiosincrásica es la forma más común de enfermedad hepática inducida por fármacos porque decenas de millones de pacientes usan drogas, y muchos de ellos usan varias drogas.
La toxicidad idiosincrásica de los medicamentos es difícil de detectar en los primeros ensayos clínicos que generalmente involucran, como máximo, solo a unos pocos miles de pacientes. La toxicidad idiosincrásica surgirá solo después de que millones de pacientes comiencen a recibir el medicamento después de que la FDA lo apruebe.
Alergia a medicamentos también puede causar enfermedad hepática, aunque es poco común. En la alergia a medicamentos, el hígado resulta dañado por la inflamación que ocurre cuando el sistema inmunitario del cuerpo ataca los medicamentos con anticuerpos y células inmunitarias.
Las drogas y los productos químicos pueden causar un amplio espectro de lesiones hepáticas. Estos incluyen:
Muchos medicamentos provocan elevaciones leves de los niveles sanguíneos de enzimas hepáticas sin síntomas ni signos de hepatitis. AST, ALT y la fosfatasa alcalina son enzimas que normalmente residen dentro de las células del hígado y los conductos biliares. Algunos medicamentos pueden hacer que estas enzimas se filtren de las células a la sangre, elevando así los niveles sanguíneos de las enzimas. Los ejemplos de medicamentos que causan con mayor frecuencia aumentos de las enzimas hepáticas en la sangre incluyen las estatinas (utilizadas para tratar los niveles elevados de colesterol en sangre), algunos antibióticos, algunos antidepresivos (utilizados para tratar la depresión) y algunos medicamentos utilizados para tratar la diabetes, la tacrina (Cognex) , aspirina y quinidina (Quinaglute, Quinidex).
Dado que estos pacientes generalmente no experimentan síntomas ni signos, las elevaciones de las enzimas hepáticas generalmente se descubren cuando se realizan análisis de sangre como parte de un examen físico anual, como detección preoperatoria o como parte del control periódico de la toxicidad de los medicamentos. Por lo general, estos niveles anormales se normalizarán poco después de suspender el medicamento y, por lo general, no hay daño hepático a largo plazo. Con algunos medicamentos, los niveles bajos de enzimas hepáticas anormales son comunes y no parecen estar asociados con una enfermedad hepática importante (grave o progresiva), y el paciente puede continuar tomando el medicamento.
Ciertos medicamentos pueden causar hepatitis aguda y crónica (inflamación de las células del hígado) que puede conducir a la necrosis (muerte) de las células. La hepatitis aguda inducida por fármacos se define como la hepatitis que dura menos de 3 meses, mientras que la hepatitis crónica dura más de 3 meses. La hepatitis aguda inducida por fármacos es mucho más común que la hepatitis crónica inducida por fármacos.
Los síntomas típicos de la hepatitis inducida por fármacos incluyen:
En casos más graves, los pacientes pueden desarrollar orina oscura, fiebre, heces de color claro e ictericia (aspecto amarillo de la piel y parte blanca de los ojos). Los pacientes con hepatitis suelen tener niveles sanguíneos elevados de AST, ALT y bilirrubina. Tanto la hepatitis aguda como la crónica generalmente se resuelven después de suspender el medicamento, pero a veces la hepatitis aguda puede ser lo suficientemente grave como para causar insuficiencia hepática aguda (consulte la discusión más adelante en este artículo), y la hepatitis crónica puede, en raras ocasiones, provocar daño hepático permanente y cirrosis.
Ejemplos de medicamentos que pueden causar hepatitis aguda incluyen paracetamol (Tylenol), fenitoína (Dilantin), aspirina, isoniazida (Nydrazid, Laniazid), diclofenaco (Voltaren) y amoxicilina/ácido clavulánico (Augmentin).
Ejemplos de medicamentos que pueden causar hepatitis crónica incluyen minociclina (Minocin), nitrofurantoína (Furadantin, Macrodantin), fenitoína (Dilantin), propiltiouracilo, fenofibrato (Tricor) y metanfetamina ("éxtasis").
En raras ocasiones, los medicamentos causan insuficiencia hepática aguda (hepatitis fulminante). Estos pacientes están extremadamente enfermos con los síntomas de la hepatitis aguda y los problemas adicionales de confusión o coma (encefalopatía) y hematomas o sangrado (coagulopatía). De hecho, del 40% al 70% de las personas con hepatitis fulminante mueren, según la causa. En los EE. UU., el paracetamol (Tylenol) es la causa más común de insuficiencia hepática aguda.
La colestasis es una condición en la que se reduce la secreción y/o el flujo de bilis. La bilirrubina y los ácidos biliares normalmente secretados por el hígado en la bilis y eliminados del cuerpo a través del intestino, se acumulan en el cuerpo y provocan ictericia y picazón, respectivamente. Los fármacos que causan colestasis generalmente interfieren con la secreción de bilis de las células hepáticas sin causar hepatitis o necrosis (muerte) de las células hepáticas. Los pacientes con colestasis inducida por fármacos suelen tener niveles elevados de bilirrubina en sangre, pero niveles normales o levemente elevados de AST y ALT. Los niveles sanguíneos de fosfato alcalino (una enzima producida por los conductos biliares) aumentan porque las células de los conductos biliares también son disfuncionales y pierden la enzima. Aparte de la picazón y la ictericia, los pacientes no suelen estar tan enfermos como los pacientes con hepatitis aguda.
Los ejemplos de medicamentos que se ha informado que causan colestasis incluyen eritromicina (E-Mycin, Ilosone), clorpromazina (Thorazine), sulfametoxazol y trimetoprima (Bactrim; Septra), amitriptilina (Elavil, Endep), carbamazepina (Tegretol), ampicilina (Omnipen; Policilina; Principen), ampicilina/ácido clavulánico (Augmentin), rifampicina (Rifadin), estradiol (Estrace; Climara; Estraderm; Menostar), captopril (Capoten), píldoras anticonceptivas (anticonceptivos orales), esteroides anabólicos, naproxeno (Naprosyn), amiodarona (Cordarone), haloperidol (Haldol), imipramina (Tofranil), tetraciclina (Achromycin) y fenitoína (Dilantin).
La mayoría de los pacientes con colestasis inducida por medicamentos se recuperarán por completo dentro de las semanas posteriores a la suspensión del medicamento, pero en algunos pacientes, la ictericia, la picazón y las pruebas hepáticas anormales pueden durar meses después de suspender el medicamento. Un paciente ocasional puede desarrollar enfermedad hepática crónica e insuficiencia hepática. La ictericia y la colestasis inducidas por fármacos que duran más de 3 meses se denominan colestasis crónica.
Las causas más comunes de acumulación de grasa en el hígado son el alcoholismo y la enfermedad del hígado graso no alcohólico (EHGNA) asociada con la obesidad y la diabetes. Los fármacos pueden causar hígado graso con o sin hepatitis asociada. Los pacientes con hígado graso inducido por fármacos pueden tener solo unos pocos síntomas o ninguno. Por lo general, tienen elevaciones de leves a moderadas en los niveles sanguíneos de ALT y AST, y también pueden desarrollar hígados agrandados. En casos graves, el hígado graso inducido por fármacos puede provocar cirrosis e insuficiencia hepática.
Los medicamentos que causan hígado graso incluyen nutrición parenteral total, metotrexato (Rheumatrex), griseofulvina (Grifulvin V), tamoxifeno (Nolvadex), esteroides, valproato (Depakote) y amiodarona (Cordarone).
En ciertas situaciones, el hígado graso por sí solo puede poner en peligro la vida. Por ejemplo, el síndrome de Reye es una enfermedad hepática rara que puede causar hígado graso, insuficiencia hepática y coma. Se cree que ocurre en niños y adolescentes con influenza cuando se les da aspirina. Otro ejemplo de hígado graso grave es causado por altas dosis de tetraciclina o amiodarona por vía intravenosa. Ciertas hierbas (por ejemplo, la hierba china Jin Bu Huan, utilizada como sedante y analgésico) también pueden causar hígado graso grave.
Las enfermedades hepáticas crónicas, como la hepatitis, el hígado graso o la colestasis, pueden provocar la necrosis (muerte) de las células hepáticas. El tejido cicatricial se forma como parte del proceso de curación asociado con la muerte de las células hepáticas, y una cicatrización grave del hígado puede provocar cirrosis.
El ejemplo más común de cirrosis inducida por fármacos es la cirrosis alcohólica. Ejemplos de medicamentos que pueden causar enfermedades hepáticas crónicas y cirrosis incluyen metotrexato (Rheumatrex), amiodarona (Cordarone) y metildopa (Aldomet). Lea el artículo sobre la cirrosis para obtener más información.
Normalmente, la sangre de los intestinos llega al hígado a través de la vena porta, y la sangre que sale del hígado hacia el corazón se transporta a través de las venas hepáticas hacia la vena cava inferior (la vena grande que desemboca en el corazón). Ciertos medicamentos pueden causar la formación de coágulos de sangre (trombosis) en las venas hepáticas y en la vena cava inferior. La trombosis de la vena hepática y de la vena cava inferior puede provocar agrandamiento del hígado, dolor abdominal, acumulación de líquido en el abdomen (ascitis) e insuficiencia hepática. Este síndrome se llama síndrome de Budd Chiari. Los medicamentos más importantes que causan el síndrome de Budd-Chiari son las píldoras anticonceptivas (anticonceptivos orales). Las píldoras anticonceptivas también pueden causar una enfermedad relacionada llamada enfermedad venooclusiva en la que la sangre se coagula solo en las venas hepáticas más pequeñas. Los alcaloides de pirrolizidina que se encuentran en ciertas hierbas (p. ej., borraja, consuelda) también pueden causar enfermedad venooclusiva.
El diagnóstico de enfermedades hepáticas inducidas por fármacos a menudo es difícil. Los pacientes pueden no tener síntomas de enfermedad hepática o pueden tener solo síntomas leves e inespecíficos. Los pacientes pueden estar tomando múltiples fármacos, lo que dificulta la identificación del fármaco causante. Los pacientes también pueden tener otras posibles causas de enfermedades hepáticas, como la enfermedad del hígado graso no alcohólico (NAFLD, por sus siglas en inglés) y el alcoholismo.
El diagnóstico de enfermedad hepática se basa en los síntomas del paciente (como pérdida de apetito, náuseas, fatiga, picazón y orina oscura), hallazgos en el examen físico (como ictericia, agrandamiento del hígado) y pruebas de laboratorio anormales (como niveles sanguíneos de enzimas hepáticas o bilirrubina y tiempos de coagulación de la sangre). Si un paciente tiene síntomas, signos y pruebas hepáticas anormales, los médicos intentan decidir si los medicamentos están causando la enfermedad hepática al:
El tratamiento más importante para la enfermedad hepática inducida por medicamentos es suspender el medicamento que está causando la enfermedad hepática. En la mayoría de los pacientes, los signos y síntomas de la enfermedad hepática se resolverán y los análisis de sangre se normalizarán y no habrá daño hepático a largo plazo. Hay excepciones, sin embargo. Por ejemplo, las sobredosis de Tylenol se tratan con N-acetilcisteína oral para prevenir la necrosis e insuficiencia hepática grave. El trasplante de hígado puede ser necesario para algunos pacientes con insuficiencia hepática aguda. Algunos medicamentos también pueden causar daño hepático irreversible y cirrosis.
Una sobredosis de paracetamol puede dañar el hígado. La probabilidad de daño, así como la gravedad del daño, dependen de la dosis de paracetamol ingerida; cuanto mayor sea la dosis, más probable es que haya daño y más probable es que el daño sea severo. (La reacción al acetaminofén depende de la dosis y es predecible; no es idiosincrásica, es peculiar del individuo). La lesión hepática por una sobredosis de acetaminofén es un asunto grave, ya que el daño puede ser grave y provocar insuficiencia hepática y muerte. De hecho, la sobredosis de paracetamol es la principal causa de insuficiencia hepática aguda (aparición rápida) en los EE. UU. y el Reino Unido.
Para el adulto saludable promedio, la dosis máxima recomendada de paracetamol durante un período de 24 horas es de 4 gramos (4000 mg) u ocho tabletas extra fuertes. (Cada tableta de fuerza extra contiene 500 mg, mientras que cada tableta de fuerza normal contiene 325 mg). Entre los niños, la dosis de acetaminofén se determina en función del peso y la edad de cada niño, según se indica explícitamente en el prospecto. Si se siguen estas pautas para adultos y niños, el paracetamol es seguro y esencialmente no conlleva riesgo de daño hepático. Una persona que bebe más de dos bebidas alcohólicas por día, sin embargo, no debe tomar más de 2 gramos (2000 mg) de acetaminofeno durante 24 horas, como se explica a continuación, ya que el alcohol hace que el hígado sea susceptible al daño causado por dosis más bajas de acetaminofeno.
Una dosis única de 7 a 10 gramos (7000 a 10 000 mg) de acetaminofén (14 a 20 tabletas extra fuertes), el doble de la dosis recomendada, puede causar daño hepático en un adulto saludable promedio. Entre los niños, una dosis única de 140 mg/kg (peso corporal) de acetaminofén puede provocar daño hepático. Sin embargo, se ha informado que 3 a 4 gramos ((3000 a 4000 mg) tomados en una sola dosis o 4 a 6 gramos (4000 a 6000 mg) durante 24 horas causan lesiones hepáticas graves en algunas personas, que a veces incluso provocan la muerte. Parece que ciertas personas, por ejemplo, aquellas que beben alcohol regularmente, son más propensas que otras a desarrollar daño hepático inducido por paracetamol. Otros factores que aumentan el riesgo de una persona de sufrir daño por paracetamol incluyen el estado de ayuno, la desnutrición y la administración concomitante de algunos otros medicamentos como fenitoína (Dilantin), fenobarbital, carbamazepina [(Tegretol) (medicamentos anticonvulsivos)] o isoniazida [(Nydrazid, Laniazid) (medicamento antituberculoso)].
Lea el artículo Tylenol Liver Damage para obtener una discusión detallada de los síntomas, los mecanismos de la toxicidad del paracetamol, el tratamiento (uso temprano de N-acetilcisteína) y la prevención.
Las estatinas son los medicamentos más utilizados para reducir el colesterol "malo" (LDL) con el fin de prevenir ataques cardíacos y accidentes cerebrovasculares. La mayoría de los médicos creen que las estatinas son seguras para el uso a largo plazo y que las lesiones hepáticas importantes son raras. Sin embargo, las estatinas pueden dañar el hígado. El problema relacionado con el hígado más común causado por las estatinas es la elevación leve de los niveles sanguíneos de enzimas hepáticas (ALT y AST) sin síntomas. Estas anomalías generalmente mejoran o se resuelven por completo al suspender la estatina o reducir la dosis. No hay daño hepático permanente.
Los pacientes con obesidad tienen una mayor probabilidad de desarrollar diabetes, enfermedad del hígado graso no alcohólico (NFALD) y niveles elevados de colesterol en la sangre. Los pacientes con hígado graso a menudo no tienen síntomas y las pruebas anormales se descubren cuando se realizan análisis de sangre de rutina. Estudios recientes han encontrado que las estatinas se pueden usar de manera segura para tratar el colesterol alto en la sangre en pacientes que ya tienen hígado graso y análisis de sangre del hígado levemente anormales cuando se inicia la estatina. En estos pacientes, los médicos pueden optar por usar estatinas en dosis más bajas y monitorear los niveles de enzimas hepáticas regularmente durante el tratamiento.
No obstante, se ha notificado con estatinas toxicidad hepática idiosincrásica capaz de causar daño hepático grave (incluida insuficiencia hepática que conduce a trasplante hepático). Es probable que la frecuencia de enfermedad hepática grave causada por satenes esté en el rango de 1-2 por millón de usuarios. Como precaución, la información de la etiqueta de la FDA recomienda que se realicen análisis de sangre de enzimas hepáticas antes y 12 semanas después del inicio del tratamiento con estatinas o aumento de la dosis, y periódicamente a partir de entonces (por ejemplo, cada seis meses).
La niacina, al igual que las estatinas, se ha utilizado para tratar los niveles elevados de colesterol en la sangre, así como los niveles elevados de triglicéridos. También como las estatinas, la niacina puede dañar el hígado. Puede causar elevaciones leves y transitorias de los niveles sanguíneos de AST y ALT, ictericia y, en raras ocasiones, insuficiencia hepática. La toxicidad hepática con niacina depende de la dosis; las dosis tóxicas suelen superar los 2 gramos al día. Los pacientes con enfermedades hepáticas preexistentes y aquellos que beben alcohol regularmente tienen un mayor riesgo de desarrollar toxicidad por niacina. Las preparaciones de liberación sostenida de niacina también tienen más probabilidades de causar toxicidad hepática que las preparaciones de liberación inmediata.
La amiodarona (Cordarone) es un medicamento importante que se usa para tratar los ritmos cardíacos irregulares, como la fibrilación auricular y la taquicardia ventricular. La amiodarona puede causar daño hepático que va desde anomalías leves y reversibles de las enzimas sanguíneas hepáticas hasta insuficiencia hepática aguda y cirrosis irreversible. Las anormalidades leves en los análisis de sangre del hígado son comunes y generalmente se resuelven semanas o meses después de suspender el medicamento. Se produce daño hepático grave en menos del 1 % de los pacientes.
La amiodarona se diferencia de la mayoría de los otros medicamentos porque una cantidad sustancial de amiodarona se almacena en el hígado. El fármaco almacenado es capaz de causar hígado graso, hepatitis y, lo que es más importante, puede continuar dañando el hígado mucho tiempo después de suspender el fármaco. El daño hepático grave puede provocar insuficiencia hepática aguda, cirrosis y la necesidad de un trasplante de hígado.
El metotrexato (Rheumatrex, Trexall) se ha utilizado para el tratamiento a largo plazo de pacientes con psoriasis grave, artritis reumatoide, artritis psoriásica y algunos pacientes con enfermedad de Crohn. Se ha descubierto que el metotrexato es una causa de cirrosis hepática de forma dependiente de la dosis. Los pacientes con enfermedades hepáticas preexistentes, los pacientes obesos y los que beben alcohol regularmente tienen un riesgo particular de desarrollar cirrosis inducida por metotrexato. En los últimos años, los médicos han disminuido sustancialmente el daño hepático del metotrexato mediante el uso de dosis bajas de metotrexato (5-15 mg) administradas una vez a la semana y mediante el control cuidadoso de los análisis de sangre del hígado durante la terapia. Algunos médicos también realizan biopsias de hígado en pacientes sin síntomas hepáticos después de dos años (o después de una dosis acumulada de 4 gramos de metotrexato) para buscar cirrosis hepática temprana.
Isoniazida (Nydrazid, Laniazid). La isoniazida se ha utilizado durante décadas para tratar la tuberculosis latente (pacientes con pruebas cutáneas positivas para tuberculosis, sin signos ni síntomas de tuberculosis activa). La mayoría de los pacientes con enfermedad hepática inducida por isoniazida solo desarrollan elevaciones leves y reversibles de los niveles sanguíneos de AST y ALT sin síntomas, pero aproximadamente del 0,5 % al 1 % de los pacientes desarrollan hepatitis inducida por isoniazida. El riesgo de desarrollar hepatitis por isoniazida ocurre con mayor frecuencia en pacientes mayores que en pacientes más jóvenes. El riesgo de enfermedad hepática grave es del 0,5 % en adultos jóvenes sanos y aumenta a más del 3 % en pacientes mayores de 50 años. Al menos el 10 % de los pacientes que desarrollan hepatitis desarrollan insuficiencia hepática y requieren un trasplante de hígado. El riesgo de toxicidad hepática por isoniazida aumenta con la ingesta regular crónica de alcohol y con el uso concomitante de otros medicamentos como Tylenol y rifampicina (Rifadin, Rimactane).
Los primeros síntomas de la hepatitis por isoniazida son fatiga, falta de apetito, náuseas y vómitos. Luego puede seguir la ictericia. La mayoría de los pacientes con hepatitis por isoniazida se recuperan completa y rápidamente después de suspender el fármaco. La enfermedad hepática grave y la insuficiencia hepática ocurren principalmente en pacientes que continúan tomando isoniazida después del inicio de la hepatitis. Por lo tanto, el tratamiento más importante para la toxicidad hepática por isoniazida es el reconocimiento temprano de la hepatitis y la suspensión de la isoniazida antes de que ocurra una lesión hepática grave.
Nitrofurantoína. La nitrofurantoína es un medicamento antibacteriano que se usa para tratar infecciones del tracto urinario causadas por muchas bacterias gramnegativas y algunas grampositivas. (La nitrofurantoína fue aprobada por la FDA en 1953). Hay tres formas de nitrofurantoína disponibles:una forma microcristalina (Furadantin), una forma macrocristalina (Macrodantin) y una forma macrocristalina de liberación sostenida que se usa dos veces al día (Macrobid).
La nitrofurantoína puede causar enfermedad hepática aguda y crónica. Más comúnmente, la nitrofurantoína causa elevaciones leves y reversibles en los niveles sanguíneos de enzimas hepáticas sin síntomas. En raras ocasiones, la nitrofurantoína puede causar hepatitis.
Los síntomas de la hepatitis por nitrofurantoína incluyen:
Algunos pacientes con hepatitis también tienen sarpullido, agrandamiento de los ganglios linfáticos y neumonía inducida por nitrofurantoína (con síntomas de tos y dificultad para respirar). Los análisis de sangre generalmente muestran enzimas hepáticas y bilirrubina elevadas. La recuperación de la hepatitis y otros síntomas de la piel, las articulaciones y los pulmones suele ser rápida una vez que se suspende el medicamento. Las enfermedades hepáticas graves, como insuficiencia hepática aguda y hepatitis crónica con cirrosis, ocurren principalmente en pacientes que continúan tomando el medicamento a pesar de desarrollar hepatitis.
Augmentina. Augmentin es una combinación de amoxicilina y ácido clavulánico. La amoxicilina es un antibiótico relacionado con la penicilina y la ampicilina. Es efectivo contra muchas bacterias como H. influenzae, N. gonorrea, E. coli , neumococos, estreptococos , y ciertas cepas de Estafilococos , La adición de ácido clavulánico a la amoxicilina en Augmentin mejora la eficacia de la amoxicilina contra muchas otras bacterias que normalmente son resistentes a la amoxicilina.
Se ha informado que Augmentin causa colestasis con o sin hepatitis. La colestasis inducida por Augmentin es poco común, pero ha sido implicada en cientos de casos de daño hepático agudo clínicamente aparente. Los síntomas de colestasis (ictericia, náuseas, picazón) generalmente ocurren de 1 a 6 semanas después de comenzar con Augmentin, pero la aparición de una enfermedad hepática puede ocurrir semanas después de suspender Augmentin. La mayoría de los pacientes se recuperan por completo en semanas o meses después de suspender el medicamento, pero se han informado casos raros de insuficiencia hepática, cirrosis y trasplante de hígado.
Se ha informado que otros antibióticos causan enfermedad hepática. Algunos ejemplos incluyen minociclina (un antibiótico relacionado con la tetraciclina) y cotrimoxazol (una combinación de sulfametoxazol y trimetoprima).
Los medicamentos antiinflamatorios no esteroideos (AINE) se recetan comúnmente para la inflamación relacionada con los huesos y las articulaciones, como la artritis, la tendinitis y la bursitis. Los ejemplos de AINE incluyen aspirina, indometacina (Indocin), ibuprofeno (Motrin), naproxeno (Naprosyn), piroxicam (Feldene) y nabumetona (Relafen). ¡Aproximadamente 30 millones de estadounidenses toman AINE con regularidad!
Los AINE son seguros cuando se usan correctamente y según lo prescrito por los médicos; sin embargo, los pacientes con cirrosis y enfermedad hepática avanzada deben evitar los AINE, ya que pueden empeorar la función hepática (y también causar insuficiencia renal).
La enfermedad hepática grave (como la hepatitis) causada por los AINE ocurre raramente (en aproximadamente 1-10 pacientes por cada 100,000 que usan medicamentos recetados). El diclofenaco (Voltaren) es un ejemplo de un AINE que se ha informado que causa hepatitis con una frecuencia ligeramente mayor, en aproximadamente 1 a 5 por cada 100 000 usuarios de la droga. La hepatitis generalmente se resuelve por completo después de suspender el medicamento. En raras ocasiones se han notificado casos de insuficiencia hepática aguda y enfermedad hepática crónica, como la cirrosis.
La tacrina (Cognex) es un medicamento oral que se usa para tratar la enfermedad de Alzheimer. (La FDA aprobó la tacrina en 1993). Se ha informado que la tacrina causa elevaciones anormales de las enzimas hepáticas en la sangre con frecuencia. Los pacientes pueden informar náuseas, pero la hepatitis y la enfermedad hepática grave son raras. Las pruebas anormales generalmente se vuelven normales después de suspender la tacrina.
El disulfiram (Antabuse) es un medicamento recetado ocasionalmente para tratar el alcoholismo. Desalienta el consumo de alcohol al causar náuseas, vómitos y otras reacciones físicas desagradables cuando se ingiere alcohol. Se ha informado que el disulfiram causa hepatitis aguda. En casos raros, la hepatitis inducida por disulfiram puede provocar insuficiencia hepática aguda y trasplante de hígado.
El consumo excesivo de vitamina A, tomado durante años, puede dañar el hígado. Se estima que más del 30 % de la población de los EE. UU. toma suplementos de vitamina A, y algunas personas toman vitamina A en dosis altas que pueden ser tóxicas para el hígado (más de 40 000 unidades/día). La enfermedad hepática inducida por vitamina A incluye elevación leve y reversible de las enzimas hepáticas en sangre, hepatitis, hepatitis crónica con cirrosis e insuficiencia hepática.
Los síntomas de la toxicidad de la vitamina A pueden incluir dolores óseos y musculares, decoloración anaranjada de la piel, fatiga y dolor de cabeza. En casos avanzados, los pacientes desarrollarán hígados y bazos agrandados, ictericia y ascitis (acumulación anormal de líquido en el abdomen). Los pacientes que beben mucho alcohol y tienen otra enfermedad hepática preexistente tienen un mayor riesgo de daño hepático por la vitamina A. La mejoría gradual en la enfermedad hepática generalmente ocurre después de suspender la vitamina A, pero puede ocurrir daño hepático progresivo e insuficiencia en caso de toxicidad grave por vitamina A con cirrosis. .
Liver toxicity also has been reported with herbal teas. Examples include Ma Huang, Kava Kava , pyrrolizidine alkaloids in Comfrey, germander, and chaparral leaf. Amanita phylloides is a liver-toxic chemical found in poisonous mushrooms. Consumption of a single poisonous mushroom can lead to acute liver failure and death.
 ¿Qué es el cáncer gástrico (de estómago)? Signos, Síntomas, Causas
¿Qué es el cáncer gástrico (de estómago)? Signos, Síntomas, Causas
 Los pacientes de minorías en urgencias tienen menos probabilidades de recibir analgésicos para el dolor abdominal
Los pacientes de minorías en urgencias tienen menos probabilidades de recibir analgésicos para el dolor abdominal
 ¿El jengibre realmente puede ayudar con el malestar estomacal?
¿El jengibre realmente puede ayudar con el malestar estomacal?
 La controversia del H. Pylori:¿Realmente causa acidez estomacal, reflujo ácido y ERGE?
La controversia del H. Pylori:¿Realmente causa acidez estomacal, reflujo ácido y ERGE?
 Bacterias intestinales vinculadas a músculos más fuertes en personas mayores
Bacterias intestinales vinculadas a músculos más fuertes en personas mayores
 Fiebre amarilla
Fiebre amarilla
 ¿Existe una relación entre la intolerancia a la fructosa y el SII?
La fructosa es un tipo de azúcar que se encuentra en frutas, verduras y miel. La fructosa también se encuentra en el jarabe de maíz con alto contenido de fructosa, que es un edulcorante artificial que
¿Existe una relación entre la intolerancia a la fructosa y el SII?
La fructosa es un tipo de azúcar que se encuentra en frutas, verduras y miel. La fructosa también se encuentra en el jarabe de maíz con alto contenido de fructosa, que es un edulcorante artificial que
 Desencadenantes y prevención del SII (síndrome del intestino irritable)
Desencadenantes del SII y hechos de prevención La anatomía del tracto GI. El síndrome del intestino irritable (SII) es una enfermedad recurrente del intestino. El tratamiento y manejo de los síntom
Desencadenantes y prevención del SII (síndrome del intestino irritable)
Desencadenantes del SII y hechos de prevención La anatomía del tracto GI. El síndrome del intestino irritable (SII) es una enfermedad recurrente del intestino. El tratamiento y manejo de los síntom
 Omeprazol:riesgo de cáncer y alternativas
Los inhibidores de la bomba de protones (IBP) son los medicamentos recetados con mayor frecuencia en los Estados Unidos. Los IBP como omeprazol (Prilosec), rabeprazol, lansoprazol y esomeprazol se usa
Omeprazol:riesgo de cáncer y alternativas
Los inhibidores de la bomba de protones (IBP) son los medicamentos recetados con mayor frecuencia en los Estados Unidos. Los IBP como omeprazol (Prilosec), rabeprazol, lansoprazol y esomeprazol se usa