 Photo de Foie
Photo de Foie Les maladies du foie d'origine médicamenteuse sont des maladies du foie causées par des médicaments prescrits par un médecin, des médicaments en vente libre, des vitamines, des hormones, des herbes, des drogues illicites ("récréatives") et des toxines environnementales.
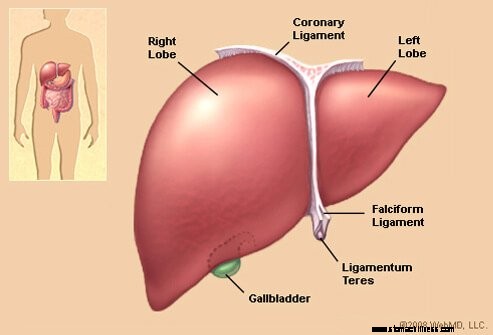
 Illustration du foie
Illustration du foie Le foie est un organe situé dans la partie supérieure droite de l'abdomen, principalement derrière la cage thoracique. Le foie d'un adulte pèse normalement près de trois livres et a de nombreuses fonctions.
Lorsque les médicaments endommagent le foie et perturbent son fonctionnement normal, des symptômes, des signes et des tests sanguins anormaux de maladie du foie se développent. Les anomalies des maladies hépatiques d'origine médicamenteuse sont similaires à celles des maladies hépatiques causées par d'autres agents tels que les virus et les maladies immunologiques. Par exemple, l'hépatite médicamenteuse (inflammation des cellules hépatiques) est similaire à l'hépatite virale; ils peuvent tous deux provoquer des élévations des taux sanguins d'aspartate aminotransférase (AST) et d'alanine aminotransférase (ALT) (enzymes qui fuient du foie blessé et dans le sang) ainsi que de l'anorexie (perte d'appétit), de la fatigue et des nausées. La cholestase médicamenteuse (interférence avec l'écoulement de la bile causée par une lésion des voies biliaires) peut imiter la cholestase d'une maladie hépatique auto-immune (p. ex., cirrhose biliaire primitive ou CBP) et peut entraîner une élévation des taux sanguins de bilirubine (causant ictère), phosphatase alcaline (une enzyme qui s'échappe des voies biliaires endommagées) et démangeaisons.
Les patients atteints d'une maladie hépatique légère peuvent présenter peu ou pas de symptômes ou de signes. Les patients atteints d'une maladie plus grave développent des symptômes et des signes qui peuvent être non spécifiques ou spécifiques.
Les symptômes non spécifiques (symptômes qui peuvent également être observés dans d'autres troubles) comprennent :
Les symptômes et les signes spécifiques à une maladie du foie comprennent :
Une maladie hépatique sévère et avancée avec cirrhose peut produire des symptômes et des signes liés à la cirrhose; ces symptômes incluent :
Les médicaments peuvent causer une maladie du foie de plusieurs façons. Certains médicaments sont directement nocifs pour le foie; d'autres sont transformés par le foie en produits chimiques qui peuvent endommager le foie directement ou indirectement. (Cela peut sembler étrange à la lumière du rôle important du foie dans la transformation des produits chimiques toxiques en produits chimiques non toxiques, mais cela arrive.) Il existe trois types de toxicité hépatique; toxicité dose-dépendante, toxicité idiosyncrasique et allergie médicamenteuse.
Médicaments qui provoquent une toxicité dose-dépendante peut causer une maladie du foie chez la plupart des gens si une quantité suffisante de médicament est prise. L'exemple le plus important de toxicité dose-dépendante est le surdosage d'acétaminophène (Tylenol) (discuté plus loin dans cet article).
Médicaments qui provoquent une toxicité idiosyncratique ne causent la maladie que chez les quelques patients qui ont hérité de gènes spécifiques qui contrôlent la transformation chimique de ce médicament spécifique, provoquant une accumulation du médicament ou des produits de leur transformation (métabolites) qui sont nocifs pour le foie. Ces toxicités idiosyncratiques héréditaires sont généralement rares et, selon le médicament, surviennent généralement chez moins de 1 à 10 patients sur 100 000 qui prennent ce médicament; cependant, avec certains médicaments, la prévalence de la toxicité est beaucoup plus élevée. Même si le risque de développer une maladie hépatique idiosyncrasique induite par les médicaments est faible, la maladie hépatique idiosyncratique est la forme la plus courante de maladie hépatique induite par les médicaments, car des dizaines de millions de patients consomment des médicaments, et nombre d'entre eux utilisent plusieurs médicaments.
La toxicité médicamenteuse idiosyncrasique est difficile à détecter dans les premiers essais cliniques qui impliquent généralement, tout au plus, seulement quelques milliers de patients. La toxicité idiosyncrasique n'apparaîtra qu'après que des millions de patients auront commencé à recevoir le médicament après l'approbation du médicament par la FDA.
Allergie médicamenteuse peut également provoquer une maladie du foie, bien que cela soit rare. Dans l'allergie aux médicaments, le foie est lésé par l'inflammation qui se produit lorsque le système immunitaire de l'organisme attaque les médicaments avec des anticorps et des cellules immunitaires.
Les médicaments et les produits chimiques peuvent causer un large éventail de lésions hépatiques. Ceux-ci incluent :
De nombreux médicaments provoquent une légère élévation des taux sanguins d'enzymes hépatiques sans symptômes ni signes d'hépatite. L'AST, l'ALT et la phosphatase alcaline sont des enzymes qui résident normalement dans les cellules du foie et des voies biliaires. Certains médicaments peuvent entraîner la fuite de ces enzymes des cellules vers le sang, augmentant ainsi les taux sanguins des enzymes. Des exemples de médicaments qui provoquent plus fréquemment des élévations des enzymes hépatiques dans le sang comprennent les statines (utilisées dans le traitement de l'hypercholestérolémie), certains antibiotiques, certains antidépresseurs (utilisés dans le traitement de la dépression) et certains médicaments utilisés pour traiter le diabète, la tacrine (Cognex) , aspirine et quinidine (Quinaglute, Quinidex).
Étant donné que ces patients ne présentent généralement aucun symptôme ou signe, les élévations des enzymes hépatiques sont généralement découvertes lorsque des tests sanguins sont effectués dans le cadre d'un examen physique annuel, d'un dépistage préopératoire ou d'une surveillance périodique de la toxicité des médicaments. En règle générale, ces niveaux anormaux deviendront normaux peu de temps après l'arrêt du médicament et il n'y a généralement pas de lésions hépatiques à long terme. Avec certains médicaments, de faibles niveaux d'enzymes hépatiques anormales sont courants et ne semblent pas être associés à une maladie hépatique importante (sévère ou progressive), et le patient peut continuer à prendre le médicament.
Certains médicaments peuvent provoquer une hépatite aiguë et chronique (inflammation des cellules du foie) pouvant entraîner une nécrose (mort) des cellules. L'hépatite aiguë d'origine médicamenteuse est définie comme une hépatite qui dure moins de 3 mois, tandis que l'hépatite chronique dure plus de 3 mois. L'hépatite aiguë d'origine médicamenteuse est beaucoup plus fréquente que l'hépatite chronique d'origine médicamenteuse.
Les symptômes typiques de l'hépatite d'origine médicamenteuse comprennent :
Dans les cas plus graves, les patients peuvent développer des urines foncées, de la fièvre, des selles claires et une jaunisse (un aspect jaune sur la peau et une partie blanche des yeux). Les patients atteints d'hépatite ont généralement des taux sanguins élevés d'AST, d'ALT et de bilirubine. Les hépatites aiguë et chronique disparaissent généralement après l'arrêt du médicament, mais parfois l'hépatite aiguë peut être suffisamment grave pour provoquer une insuffisance hépatique aiguë (voir la discussion plus loin dans cet article), et l'hépatite chronique peut, dans de rares occasions, entraîner des lésions hépatiques permanentes et une cirrhose.
Exemples de médicaments pouvant provoquer une hépatite aiguë comprennent l'acétaminophène (Tylenol), la phénytoïne (Dilantin), l'aspirine, l'isoniazide (Nydrazid, Laniazid), le diclofénac (Voltaren) et l'amoxicilline/acide clavulanique (Augmentin).
Exemples de médicaments pouvant causer l'hépatite chronique comprennent la minocycline (Minocin), la nitrofurantoïne (Furadantin, Macrodantin), la phénytoïne (Dilantin), le propylthiouracile, le fénofibrate (Tricor) et la méthamphétamine ("ecstasy")..
Rarement, les médicaments provoquent une insuffisance hépatique aiguë (hépatite fulminante). Ces patients sont extrêmement malades avec les symptômes d'une hépatite aiguë et les problèmes supplémentaires de confusion ou de coma (encéphalopathie) et d'ecchymoses ou de saignements (coagulopathie). En fait, 40 à 70 % des personnes atteintes d'hépatite fulminante meurent, selon la cause. Aux États-Unis, l'acétaminophène (Tylenol) est la cause la plus fréquente d'insuffisance hépatique aiguë.
La cholestase est une condition dans laquelle la sécrétion et/ou le flux de bile est réduit. La bilirubine et les acides biliaires normalement sécrétés par le foie dans la bile et éliminés du corps via l'intestin, s'accumulent dans le corps, entraînant respectivement un ictère et des démangeaisons. Les médicaments provoquant une cholestase interfèrent généralement avec la sécrétion de bile par les cellules hépatiques sans provoquer d'hépatite ou de nécrose des cellules hépatiques (mort). Les patients atteints de cholestase d'origine médicamenteuse ont généralement des taux sanguins élevés de bilirubine, mais des taux d'AST et d'ALT normaux ou légèrement élevés. Les taux sanguins de phosphate alcalin (une enzyme fabriquée par les voies biliaires) augmentent parce que les cellules des voies biliaires sont également dysfonctionnelles et laissent fuir l'enzyme. Mis à part les démangeaisons et la jaunisse, les patients ne sont généralement pas aussi malades que les patients atteints d'hépatite aiguë.
Des exemples de médicaments susceptibles de provoquer une cholestase comprennent l'érythromycine (E-Mycin, Ilosone), la chlorpromazine (Thorazine), le sulfaméthoxazole et le triméthoprime (Bactrim ; Septra), l'amitriptyline (Elavil, Endep), la carbamazépine (Tegretol), l'ampicilline (Omnipen ; polycilline ; Principen), ampicilline/acide clavulanique (Augmentin), rifampicine (Rifadin), œstradiol (Estrace ; Climara ; Estraderm ; Menostar), captopril (Capoten), pilules contraceptives (contraceptifs oraux), stéroïdes anabolisants, naproxène (Naprosyn), amiodarone (Cordarone), halopéridol (Haldol), imipramine (Tofranil), tétracycline (Achromycin) et phénytoïne (Dilantin).
La plupart des patients atteints de cholestase médicamenteuse se rétablissent complètement quelques semaines après l'arrêt du médicament, mais chez certains patients, la jaunisse, des démangeaisons et des tests hépatiques anormaux peuvent durer des mois après l'arrêt du médicament. Un patient occasionnel peut développer une maladie hépatique chronique et une insuffisance hépatique. L'ictère et la cholestase d'origine médicamenteuse qui durent plus de 3 mois sont appelés cholestases chroniques.
Les causes les plus fréquentes d'accumulation de graisse dans le foie sont l'alcoolisme et la stéatose hépatique non alcoolique (NAFLD) associée à l'obésité et au diabète. Les médicaments peuvent provoquer une stéatose hépatique avec ou sans hépatite associée. Les patients atteints de stéatose hépatique d'origine médicamenteuse peuvent ne présenter que quelques symptômes, voire aucun. Ils ont généralement des élévations légères à modérées des taux sanguins d'ALT et d'AST, et peuvent également développer une hypertrophie du foie. Dans les cas graves, la stéatose hépatique d'origine médicamenteuse peut entraîner une cirrhose et une insuffisance hépatique.
Les médicaments susceptibles de provoquer une stéatose hépatique comprennent la nutrition parentérale totale, le méthotrexate (Rheumatrex), la griséofulvine (Grifulvin V), le tamoxifène (Nolvadex), les stéroïdes, le valproate (Depakote) et l'amiodarone (Cordarone).
Dans certaines situations, la stéatose hépatique seule peut mettre la vie en danger. Par exemple, le syndrome de Reye est une maladie hépatique rare qui peut provoquer une stéatose hépatique, une insuffisance hépatique et un coma. On pense qu'il se produit chez les enfants et les adolescents atteints de la grippe lorsqu'ils reçoivent de l'aspirine. Un autre exemple de stéatose hépatique grave est causé par de fortes doses de tétracycline ou d'amiodarone par voie intraveineuse. Certaines herbes (par exemple, l'herbe chinoise Jin Bu Huan, utilisée comme sédatif et analgésique) peuvent également causer une stéatose hépatique grave.
Les maladies chroniques du foie telles que l'hépatite, la stéatose hépatique ou la cholestase peuvent entraîner la nécrose (mort) des cellules hépatiques. Le tissu cicatriciel se forme dans le cadre du processus de guérison associé aux cellules hépatiques mourantes, et une cicatrisation sévère du foie peut entraîner une cirrhose.
L'exemple le plus courant de cirrhose d'origine médicamenteuse est la cirrhose alcoolique. Des exemples de médicaments pouvant causer des maladies chroniques du foie et la cirrhose comprennent le méthotrexate (Rheumatrex), l'amiodarone (Cordarone) et la méthyldopa (Aldomet). Veuillez lire l'article sur la cirrhose pour plus d'informations.
Normalement, le sang des intestins est acheminé vers le foie via la veine porte, et le sang quittant le foie pour le cœur est transporté via les veines hépatiques dans la veine cave inférieure (la grosse veine qui se déverse dans le cœur). Certains médicaments peuvent provoquer la formation de caillots sanguins (thrombose) dans les veines hépatiques et dans la veine cave inférieure. La thrombose de la veine hépatique et de la veine cave inférieure peut entraîner une hypertrophie du foie, des douleurs abdominales, une accumulation de liquide dans l'abdomen (ascite) et une insuffisance hépatique. Ce syndrome est appelé le syndrome de Budd Chiari. Les médicaments les plus importants qui causent le syndrome de Budd-Chiari sont les pilules contraceptives (contraceptifs oraux). Les pilules contraceptives peuvent également provoquer une maladie apparentée appelée maladie veino-occlusive dans laquelle le sang coagule uniquement dans les plus petites veines hépatiques. Les alcaloïdes pyrrolizidiniques présents dans certaines herbes (par exemple, la bourrache, la consoude) peuvent également provoquer une maladie veino-occlusive.
Le diagnostic des maladies hépatiques d'origine médicamenteuse est souvent difficile. Les patients peuvent ne pas présenter de symptômes de maladie du foie ou ne présenter que des symptômes légers et non spécifiques. Les patients peuvent prendre plusieurs médicaments, ce qui rend difficile l'identification du médicament incriminé. Les patients peuvent également avoir d'autres causes potentielles de maladies du foie telles que la stéatose hépatique non alcoolique (NAFLD) et l'alcoolisme.
Le diagnostic d'une maladie du foie est basé sur les symptômes du patient (tels que perte d'appétit, nausées, fatigue, démangeaisons et urine foncée), les résultats de l'examen physique (tels que jaunisse, hypertrophie du foie) et les tests de laboratoire anormaux (tels que taux sanguins d'enzymes hépatiques ou de bilirubine et temps de coagulation du sang). Si un patient présente des symptômes, des signes et des tests hépatiques anormaux, les médecins tentent alors de déterminer si le ou les médicaments sont à l'origine de la maladie du foie en :
Le traitement le plus important de la maladie hépatique d'origine médicamenteuse consiste à arrêter le médicament qui cause la maladie du foie. Chez la plupart des patients, les signes et les symptômes de la maladie du foie disparaîtront et les tests sanguins deviendront normaux et il n'y aura pas de lésions hépatiques à long terme. Il y a cependant des exceptions. Par exemple, les surdoses de Tylenol sont traitées avec de la N-acétylcystéine par voie orale pour prévenir une nécrose et une insuffisance hépatiques graves. La transplantation hépatique peut être nécessaire chez certains patients souffrant d'insuffisance hépatique aiguë. Certains médicaments peuvent également causer des lésions hépatiques irréversibles et une cirrhose.
Une surdose d'acétaminophène peut endommager le foie. La probabilité de dommages ainsi que la gravité des dommages dépendent de la dose d'acétaminophène ingérée; plus la dose est élevée, plus il est probable qu'il y aura des dommages et plus il est probable que les dommages seront graves. (La réaction à l'acétaminophène dépend de la dose et est prévisible ; elle n'est pas idiosyncrasique - propre à l'individu.) L'atteinte hépatique due à une surdose d'acétaminophène est un problème grave car les dommages peuvent être graves et entraîner une insuffisance hépatique et la mort. En fait, le surdosage d'acétaminophène est la principale cause d'insuffisance hépatique aiguë (d'apparition rapide) aux États-Unis et au Royaume-Uni.
Pour l'adulte moyen en bonne santé, la dose maximale recommandée d'acétaminophène pendant une période de 24 heures est de 4 grammes (4000 mg) ou huit comprimés extra-forts. (Chaque comprimé extra-fort contient 500 mg, tandis que chaque comprimé régulier contient 325 mg.) Chez les enfants, la dose d'acétaminophène est déterminée en fonction du poids et de l'âge de chaque enfant, explicitement indiqués dans la notice. Si ces directives pour les adultes et les enfants sont suivies, l'acétaminophène est sûr et ne comporte pratiquement aucun risque de lésion hépatique. Cependant, une personne qui boit plus de deux boissons alcoolisées par jour ne devrait pas prendre plus de 2 grammes (2000 mg) d'acétaminophène sur 24 heures, comme indiqué ci-dessous, car l'alcool rend le foie susceptible d'être endommagé par des doses plus faibles d'acétaminophène.
Une dose unique de 7 à 10 grammes (7 000 à 10 000 mg) d'acétaminophène (14 à 20 comprimés extra-forts), deux fois la dose recommandée, peut provoquer des lésions hépatiques chez l'adulte moyen en bonne santé. Chez les enfants, une dose unique de 140 mg/kg (poids corporel) d'acétaminophène peut entraîner des lésions hépatiques. Néanmoins, 3 à 4 grammes ((3000 à 4000 mg) pris en une seule dose ou 4 à 6 grammes (4000 à 6000 mg) sur 24 heures ont été signalés comme provoquant des lésions hépatiques graves chez certaines personnes, entraînant parfois même la mort. Il semble que certaines personnes, par exemple, celles qui boivent régulièrement de l'alcool, soient plus susceptibles que d'autres de développer des lésions hépatiques induites par l'acétaminophène. D'autres facteurs qui augmentent le risque de dommages causés par l'acétaminophène comprennent l'état de jeûne, la malnutrition et l'administration concomitante de certains autres médicaments tels que la phénytoïne (Dilantin), le phénobarbital, la carbamazépine [(Tegretol) (médicaments anti-épileptiques)] ou l'isoniazide [(Nydrazid, Laniazid) (médicament antituberculeux)].
Veuillez lire l'article Tylenol Liver Damage pour une discussion détaillée des symptômes, des mécanismes de la toxicité de l'acétaminophène, du traitement (utilisation précoce de la N-acétylcystéine) et de la prévention.
Les statines sont les médicaments les plus largement utilisés pour réduire le « mauvais » cholestérol (LDL) afin de prévenir les crises cardiaques et les accidents vasculaires cérébraux. La plupart des médecins pensent que les statines sont sans danger pour une utilisation à long terme et que les lésions hépatiques importantes sont rares. Néanmoins, les statines peuvent endommager le foie. Le problème hépatique le plus courant causé par les statines est une légère élévation des taux sanguins d'enzymes hépatiques (ALT et AST) sans symptômes. Ces anomalies s'améliorent généralement ou disparaissent complètement à l'arrêt de la statine ou à la réduction de la dose. Il n'y a pas de dommages permanents au foie.
Les patients obèses ont un risque accru de développer un diabète, une stéatose hépatique non alcoolique (NFALD) et des taux élevés de cholestérol sanguin. Les patients atteints de stéatose hépatique ne présentent souvent aucun symptôme et les tests anormaux sont découverts lors de tests sanguins de routine. Des études récentes ont montré que les statines peuvent être utilisées en toute sécurité pour traiter l'hypercholestérolémie chez les patients qui ont déjà une stéatose hépatique et des tests sanguins hépatiques légèrement anormaux au début de la statine. Chez ces patients, les médecins peuvent choisir d'utiliser des statines à des doses plus faibles et de surveiller régulièrement les taux d'enzymes hépatiques pendant le traitement.
Néanmoins, une toxicité hépatique idiosyncratique capable de provoquer des lésions hépatiques graves (y compris une insuffisance hépatique conduisant à une transplantation hépatique) a été rapportée avec les statines. La fréquence des maladies hépatiques graves causées par les satins est probablement de l'ordre de 1 à 2 par million d'utilisateurs. Par mesure de précaution, les informations d'étiquetage de la FDA conseillent d'effectuer des tests sanguins d'enzymes hépatiques avant et 12 semaines après le début du traitement par statine ou l'augmentation de la dose, et périodiquement par la suite (par exemple, tous les six mois).
La niacine, comme les statines, a été utilisée pour traiter les taux élevés de cholestérol sanguin ainsi que les taux élevés de triglycérides. Tout comme les statines, la niacine peut endommager le foie. Il peut provoquer de légères élévations transitoires des taux sanguins d'AST et d'ALT, un ictère et, dans de rares cas, une insuffisance hépatique. La toxicité hépatique avec la niacine est dose-dépendante; les doses toxiques dépassent généralement 2 grammes par jour. Les patients atteints de maladies hépatiques préexistantes et ceux qui boivent régulièrement de l'alcool sont plus à risque de développer une toxicité à la niacine. Les préparations à libération prolongée de niacine sont également plus susceptibles de provoquer une toxicité hépatique que les préparations à libération immédiate.
L'amiodarone (Cordarone) est un médicament important utilisé pour traiter les rythmes cardiaques irréguliers tels que la fibrillation auriculaire et la tachycardie ventriculaire. L'amiodarone peut causer des lésions hépatiques allant d'anomalies légères et réversibles des enzymes sanguines du foie à une insuffisance hépatique aiguë et une cirrhose irréversible. Des anomalies légères des tests sanguins hépatiques sont courantes et disparaissent généralement des semaines à des mois après l'arrêt du médicament. Des lésions hépatiques graves surviennent chez moins de 1 % des patients.
L'amiodarone diffère de la plupart des autres médicaments car une quantité substantielle d'amiodarone est stockée dans le foie. Le médicament stocké est capable de provoquer une stéatose hépatique, une hépatite et, plus important encore, il peut continuer à endommager le foie longtemps après l'arrêt du médicament. Des lésions hépatiques graves peuvent entraîner une insuffisance hépatique aiguë, une cirrhose et la nécessité d'une transplantation hépatique.
Le méthotrexate (Rheumatrex, Trexall) a été utilisé pour le traitement à long terme des patients atteints de psoriasis sévère, de polyarthrite rhumatoïde, de rhumatisme psoriasique et de certains patients atteints de la maladie de Crohn. Le méthotrexate s'est avéré être une cause de cirrhose du foie de manière dose-dépendante. Les patients atteints de maladies hépatiques préexistantes, les patients obèses et ceux qui boivent régulièrement de l'alcool sont particulièrement à risque de développer une cirrhose induite par le méthotrexate. Ces dernières années, les médecins ont considérablement réduit les lésions hépatiques du méthotrexate en utilisant de faibles doses de méthotrexate (5 à 15 mg) administrées une fois par semaine et en surveillant attentivement les tests sanguins hépatiques pendant le traitement. Certains médecins réalisent également des biopsies hépatiques chez des patients sans symptômes hépatiques après deux ans (ou après une dose cumulée de 4 grammes de méthotrexate) pour rechercher une cirrhose hépatique précoce.
Isoniazide (Nydrazide, Laniazide). L'isoniazide est utilisé depuis des décennies pour traiter la tuberculose latente (patients avec des tests cutanés positifs pour la tuberculose, sans signes ni symptômes de tuberculose active). La plupart des patients atteints d'une maladie hépatique induite par l'isoniazide ne développent que des élévations légères et réversibles des taux sanguins d'AST et d'ALT sans symptômes, mais environ 0,5 % à 1 % des patients développent une hépatite induite par l'isoniazide. Le risque de développer une hépatite isoniazide survient plus fréquemment chez les patients âgés que chez les patients plus jeunes. Le risque de maladie hépatique grave est de 0,5 % chez les jeunes adultes en bonne santé et atteint plus de 3 % chez les patients de plus de 50 ans. Au moins 10 % des patients qui développent une hépatite développent une insuffisance hépatique et nécessitent une transplantation hépatique. Le risque de toxicité hépatique de l'isoniazide est accru avec la consommation régulière d'alcool et avec l'utilisation concomitante d'autres médicaments tels que le Tylenol et la rifampicine (Rifadin, Rimactane).
Les premiers symptômes de l'hépatite isoniazide sont la fatigue, un manque d'appétit, des nausées et des vomissements. La jaunisse peut alors suivre. La plupart des patients atteints d'hépatite isoniazide se rétablissent complètement et rapidement après l'arrêt du médicament. Les maladies hépatiques graves et l'insuffisance hépatique surviennent principalement chez les patients qui continuent à prendre de l'isoniazide après le début de l'hépatite. Par conséquent, le traitement le plus important de la toxicité hépatique de l'isoniazide est la détection précoce de l'hépatite et l'arrêt de l'isoniazide avant qu'une lésion hépatique grave ne se produise.
Nitrofurantoïne. La nitrofurantoïne est un médicament antibactérien utilisé pour traiter les infections des voies urinaires causées par de nombreuses bactéries gram-négatives et certaines bactéries gram-positives. (La nitrofurantoïne a été approuvée par la FDA en 1953.) Il existe trois formes de nitrofurantoïne :une forme microcristalline (Furadantin), une forme macrocristalline (Macrodantin) et une forme macrocristalline à libération prolongée utilisée deux fois par jour (Macrobid).
La nitrofurantoïne peut provoquer une maladie hépatique aiguë et chronique. Le plus souvent, la nitrofurantoïne provoque des élévations légères et réversibles des taux sanguins d'enzymes hépatiques sans symptômes. Dans de rares cas, la nitrofurantoïne peut provoquer une hépatite.
Les symptômes de l'hépatite à la nitrofurantoïne comprennent :
Certains patients atteints d'hépatite ont également une éruption cutanée, des ganglions lymphatiques hypertrophiés et une pneumonie induite par la nitrofurantoïne (avec des symptômes de toux et d'essoufflement). Les tests sanguins montrent généralement une élévation des enzymes hépatiques et de la bilirubine. La guérison de l'hépatite et d'autres symptômes cutanés, articulaires et pulmonaires est généralement rapide une fois le médicament arrêté. Les maladies hépatiques graves telles que l'insuffisance hépatique aiguë et l'hépatite chronique avec cirrhose surviennent principalement chez les patients qui continuent à prendre le médicament malgré le développement d'une hépatite.
Augmenté. Augmentin est une association d'amoxicilline et d'acide clavulanique. L'amoxicilline est un antibiotique apparenté à la pénicilline et à l'ampicilline. Il est efficace contre de nombreuses bactéries telles que H. influenzae, N. gonorrhée, E. coli , Pneumocoques, Streptocoques , et certaines souches de staphylocoques , L'ajout d'acide clavulanique à l'amoxicilline dans Augmentin améliore l'efficacité de l'amoxicilline contre de nombreuses autres bactéries habituellement résistantes à l'amoxicilline.
Il a été rapporté qu'Augmentin provoque une cholestase avec ou sans hépatite. La cholestase induite par Augmentin est rare, mais a été impliquée dans des centaines de cas de lésions hépatiques aiguës cliniquement apparentes. Les symptômes de cholestase (jaunisse, nausées, démangeaisons) surviennent généralement 1 à 6 semaines après le début d'Augmentin, mais l'apparition d'une maladie du foie peut survenir des semaines après l'arrêt d'Augmentin. La plupart des patients se rétablissent complètement quelques semaines à plusieurs mois après l'arrêt du traitement, mais de rares cas d'insuffisance hépatique, de cirrhose et de transplantation hépatique ont été signalés.
D'autres antibiotiques ont été signalés comme causant des maladies du foie. Certains exemples incluent la minocycline (un antibiotique apparenté à la tétracycline) et le cotrimoxazole (une combinaison de sulfaméthoxazole et de triméthoprime).
Les anti-inflammatoires non stéroïdiens (AINS) sont couramment prescrits pour les inflammations osseuses et articulaires telles que l'arthrite, la tendinite et la bursite. Des exemples d'AINS comprennent l'aspirine, l'indométhacine (Indocin), l'ibuprofène (Motrin), le naproxène (Naprosyn), le piroxicam (Feldene) et la nabumétone (Relafen). Environ 30 millions d'Américains prennent régulièrement des AINS !
Les AINS sont sans danger lorsqu'ils sont utilisés correctement et conformément aux prescriptions des médecins ; cependant, les patients atteints de cirrhose et d'une maladie hépatique avancée doivent éviter les AINS car ils peuvent aggraver la fonction hépatique (et provoquer également une insuffisance rénale).
Les maladies hépatiques graves (telles que l'hépatite) dues aux AINS surviennent rarement (chez environ 1 à 10 patients sur 100 000 qui utilisent des ordonnances). Le diclofénac (Voltaren) est un exemple d'AINS dont on a signalé qu'il provoquait une hépatite un peu plus fréquemment, chez environ 1 à 5 utilisateurs sur 100 000. L'hépatite disparaît généralement complètement après l'arrêt du médicament. Une insuffisance hépatique aiguë et une maladie hépatique chronique, comme la cirrhose, ont été signalées dans de rares cas.
La tacrine (Cognex) est un médicament oral utilisé pour traiter la maladie d'Alzheimer. (La FDA a approuvé la tacrine en 1993.) Il a été rapporté que la tacrine provoque fréquemment des élévations anormales des enzymes hépatiques dans le sang. Les patients peuvent signaler des nausées, mais l'hépatite et les maladies hépatiques graves sont rares. Les tests anormaux deviennent généralement normaux après l'arrêt de la tacrine.
Le disulfirame (Antabuse) est un médicament parfois prescrit pour traiter l'alcoolisme. Il décourage la consommation d'alcool en provoquant des nausées, des vomissements et d'autres réactions physiques désagréables lors de l'ingestion d'alcool. Il a été rapporté que le disulfirame provoque une hépatite aiguë. Dans de rares cas, l'hépatite induite par le disulfirame peut entraîner une insuffisance hépatique aiguë et une transplantation hépatique.
Un apport excessif de vitamine A, pris pendant des années, peut endommager le foie. On estime que plus de 30 % de la population américaine prend des suppléments de vitamine A, et certaines personnes prennent de la vitamine A à des doses élevées qui peuvent être toxiques pour le foie (plus de 40 000 unités/jour). Les maladies hépatiques induites par la vitamine A comprennent une élévation légère et réversible des enzymes hépatiques dans le sang, une hépatite, une hépatite chronique avec cirrhose et une insuffisance hépatique.
Les symptômes de la toxicité de la vitamine A peuvent inclure des douleurs osseuses et musculaires, une décoloration orange de la peau, de la fatigue et des maux de tête. Dans les cas avancés, les patients développeront une hypertrophie du foie et de la rate, une jaunisse et une ascite (accumulation anormale de liquide dans l'abdomen). Patients who drink alcohol heavily and have other preexisting liver disease are at increased risk of liver damage from vitamin A. Gradual improvement in the liver disease usually occurs after stopping vitamin A, but progressive liver damage and failure may occur in severe vitamin A toxicity with cirrhosis.
Liver toxicity also has been reported with herbal teas. Examples include Ma Huang, Kava Kava , pyrrolizidine alkaloids in Comfrey, germander, and chaparral leaf. Amanita phylloides is a liver-toxic chemical found in poisonous mushrooms. Consumption of a single poisonous mushroom can lead to acute liver failure and death.
 Attention aux risques de saignement avec les antiacides contenant de l'aspirine
Dernières nouvelles sur la digestion Lorsque la greffe de rein échoue, il est préférable de réessayer Ne laissez pas les brûlures destomac ruiner votre festin de vacances La demande de greffe de foie
Attention aux risques de saignement avec les antiacides contenant de l'aspirine
Dernières nouvelles sur la digestion Lorsque la greffe de rein échoue, il est préférable de réessayer Ne laissez pas les brûlures destomac ruiner votre festin de vacances La demande de greffe de foie
 Le guide des régimes faibles en FODMAP et des aliments FODMAP
Le régime FODMAP est un régime délimination conçu pour identifier les intolérances spécifiques à certains types de fibres fermentescibles dans les aliments pour les personnes atteintes du SCI. La n
Le guide des régimes faibles en FODMAP et des aliments FODMAP
Le régime FODMAP est un régime délimination conçu pour identifier les intolérances spécifiques à certains types de fibres fermentescibles dans les aliments pour les personnes atteintes du SCI. La n
 Existe-t-il un lien entre l'intolérance au fructose et le SII ?
Le fructose est un type de sucre présent dans les fruits, les légumes et le miel. Le fructose se trouve également dans le sirop de maïs à haute teneur en fructose, qui est un édulcorant artificiel uti
Existe-t-il un lien entre l'intolérance au fructose et le SII ?
Le fructose est un type de sucre présent dans les fruits, les légumes et le miel. Le fructose se trouve également dans le sirop de maïs à haute teneur en fructose, qui est un édulcorant artificiel uti