Una nuova prestampa sul medRxiv * Il server discute come i meccanismi patologici sottostanti sono regolati in modo tale che la risposta immunitaria locale o della mucosa sia distinta dalla risposta sistemica.
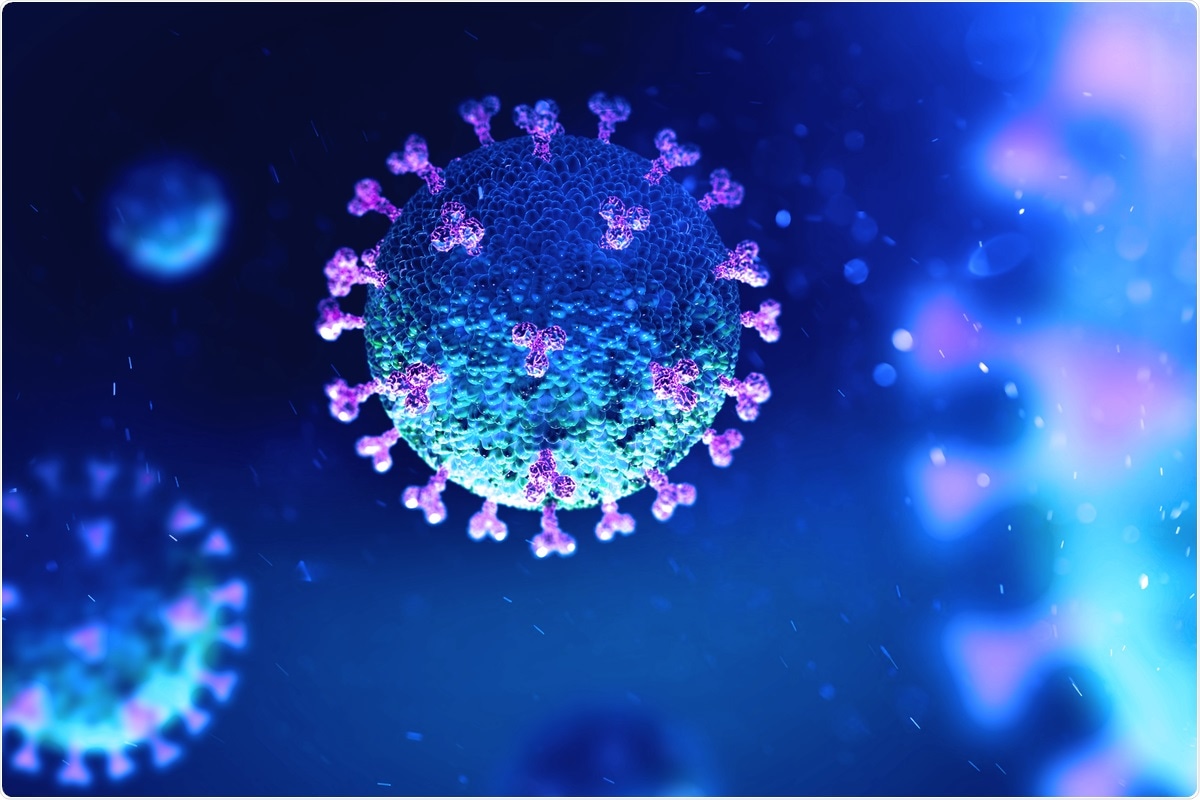 Studio:distinte risposte immunitarie sistemiche e delle mucose a SARS-CoV-2. Credito di immagine:Andrii Vodolazhskyi/Shutterstock
Studio:distinte risposte immunitarie sistemiche e delle mucose a SARS-CoV-2. Credito di immagine:Andrii Vodolazhskyi/Shutterstock L'infezione iniziale delle cellule epiteliali nel tratto respiratorio superiore, attraverso l'enzima di conversione dell'angiotensina 2 (ACE2), innesca le prime difese innate che prevengono l'infezione replicativa e la malattia progressiva.
Questi includono componenti immuni e non immuni, come il muco e alcune sostanze chimiche prodotte nel corso del metabolismo, così come proteine di segnalazione cellulare (citochine) e interferoni che vengono prodotti durante il normale ciclo cellulare o in risposta all'infezione.
È stato stabilito che il virus sopprime l'attivazione del sistema immunitario innato, a cominciare dalle cellule dendritiche che presentano gli antigeni all'effettore immunitario e alle cellule produttrici di anticorpi. Riduce anche l'intensità delle risposte antivirali all'interferone di tipo I e II. Il risultato è l'iperattivazione dei macrofagi infiammatori.
Le risposte immunitarie adattative giocano un ruolo successivo. Questi includono anticorpi come l'immunoglobulina secretoria (Ig) A che protegge le barriere mucose ed è stata rilevata in pazienti COVID-19, dentro il sangue, campioni di saliva e nasofaringei.
La conta dei linfociti nel sangue periferico è bassa nei pazienti COVID-19, ma entrambe le cellule B e T mostrano risposte di memoria antivirali efficienti e specifiche. Ciò include un numero elevato di plasmacellule che secernono anticorpi neutralizzanti specifici per la proteina spike virale.
Le risposte specifiche delle cellule T nel sangue sono associate alla gravità della malattia, che quindi non è il risultato di un'immunità adattativa difettosa, almeno nelle fasi iniziali.
La tempesta di citochine caratterizzata da iperinfiammazione sistemica, in proporzione ai carichi di acido ribonucleico virale (RNA) nei tessuti, è una caratteristica notevole di COVID-19 grave e critico.
L'attuale studio ha cercato di identificare i fattori regolatori nell'immunità locale e sistemica all'infezione da SARS-CoV-2 associata al fenotipo clinico.
I ricercatori hanno scoperto che l'immunità nasale e sistemica erano molto diverse l'una dall'altra nello stesso individuo. Le principali differenze riguardano le citochine locali nel naso e il microbioma nasale.
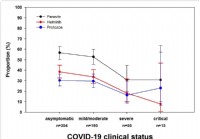
In seguito all'infezione, i ricercatori hanno trovato anticorpi IgG e IgA specifici per il picco nel plasma, con titoli e probabilità proporzionali alla gravità della malattia. L'attività di neutralizzazione del plasma era anche proporzionale alla gravità della malattia, e alla frequenza di IgA e IgG anti-spike.
IgM totali, livelli di IgG e IgA, e sottoclassi di IgG, erano simili nei pazienti e nei controlli sani.
IgA anti-picchi, e IgG, risposte, erano più elevate anche nelle secrezioni nasofaringee, proporzionata alla gravità della malattia. In particolare, i pazienti critici hanno mostrato un aumento delle IgA totali nelle secrezioni nasali.
Questi risultati mostrano che sono montati contro la proteina spike virale nel COVID-19 acuto.
regolazione indipendente dell'immunità mucosa e sistemica
Facendo uso di campioni di plasma nasofaringeo accoppiati, i ricercatori hanno scoperto che quasi il 90% dei pazienti si è sieroconvertito, con anticorpi anti-spike sia IgG che IgA.
Però, molti meno hanno mostrato anticorpi contro il picco nelle loro secrezioni nasofaringee. Coloro che hanno mostrato tale "nasoconversione, " però, sviluppato IgG e IgA anti-spike.
Tra il gruppo dei controlli e degli individui infetti, sia il plasma che il rinofaringe hanno mostrato anticorpi spike in circa il 30%. Circa il 37% ha mostrato sieroconversione ma non nasoconversione. Quest'ultimo si è verificato da solo nel 5%, e il 30% delle persone non ha mostrato nessuno dei due.
Tutti i controlli erano nell'ultima categoria, Certo. Però, due pazienti COVID-19 moderati erano anche sieronegativi e nasonegativi in questo momento.
Due pazienti critici erano sieronegativi ma fortemente nasopositivi. Gli altri pazienti erano equamente divisi tra sieropositivi e nasopositivi, o sieropositivi senza nasoconversione.
Circa il 12% non è riuscito a sieroconvertire del tutto.
Stranamente, non vi era alcuna relazione evidente tra gli anticorpi spike sistemici e locali nello stesso individuo. I livelli plasmatici dei livelli di anticorpi IgA e IgG anti-picco rispetto ai titoli anticorpali nel rinofaringe non erano correlati, né le IgA erano correlate alle risposte delle IgG.
Questo risultato suggerisce una regolazione indipendente delle risposte immunitarie mucose e sistemiche a SARS-CoV-2”.
Lo studio ha anche mostrato che dieci citochine nel plasma erano significativamente diverse nei pazienti critici COVID-19 rispetto ad altri pazienti, ma nel rinofaringe, 13 citochine sono state regolate in modo differenziale. Solo due erano comuni tra i due gruppi.
Alcune delle citochine nasali erano più alte nei pazienti più malati. Così, anche le citochine sembrano essere regolate in modo differenziale nell'infezione da SARS-CoV-2 a seconda del compartimento di infezione. La secrezione di interferoni non era associata ad anticorpi antivirali.
I livelli più alti di alcune citochine, ma non interferoni, in associazione con anticorpi anti-spike nelle secrezioni nasofaringee suggeriscono che i primi siano coinvolti nell'infiammazione, e quindi nella generazione di anticorpi locali.
I ricercatori hanno scoperto che la carica virale è più alta sia nel compartimento locale che in quello sistemico nei pazienti COVID-19, ma sembravano indipendenti l'uno dall'altro.
Le cariche virali plasmatiche hanno predetto la risposta infiammatoria sistemica e livelli più elevati di citochine regolatorie specifiche, ma una risposta all'interferone inferiore. Ciò supporta i risultati precedenti di iperinfiammazione indotta da virus. Hanno anche previsto IgA e IgG anti-spike plasmatici elevati, dimostrando che guidano risposte anticorpali specifiche per il picco.
Le cariche virali rinofaringee hanno mostrato associazioni inverse con le citochine infiammatorie.
I ricercatori hanno anche scoperto che l'infezione da SARS-CoV-2 è associata a disturbi del microbioma nasofaringeo, e che i pazienti con pazienti critici COVID-19 mostrano disbiosi.
Inoltre, dopo l'infezione con questo virus, i livelli di alcune citochine sono diminuiti, come IL-33, IFNγ, IFNα/β e IFNλ3. Questi sono associati a conteggi più elevati di batteri "buoni" che possono aumentare la resistenza a SARS-CoV-2 e una maggiore diversità complessiva.
Carica virale, anticorpi di punta, È stato scoperto che la capacità neutralizzante e le citochine infiammatorie sono associate alla composizione e alla crescita della comunità microbica. Così, le comunità batteriche nel naso sono strettamente associate alla segnalazione infiammatoria locale e sistemica e alle risposte anticorpali durante COVID-19.
I pazienti critici COVID-19 hanno mostrato, in questo studio, un cluster di citochine e fattori di crescita ad alti livelli nel sangue che non sembrano essere correlati a meccanismi antivirali. Anziché, sono eventualmente legati alla regolazione del microbioma nasale, tale che l'aumento di queste citochine abbatte generi fondamentali come Corynebacterium e Dolosigranulum .
Al contrario, la citochina infiammatoria IL-6 è associata a livelli più elevati di patobiontico Stafilococco genere.
I ricercatori suggeriscono che l'immunità protettiva nell'infezione da SARS-CoV-2 dipende da diversi importanti punti normativi. Uno è il microbioma nasale, che viene interrotto in questa infezione e si traduce in una diminuzione di alcune citochine che sono importanti nel controllo del virus.
Il secondo è il profilo delle citochine locali nella mucosa nasale, che determina la produzione di anticorpi locali nel rinofaringe. E terzo, alcuni generi batterici aumentano in associazione con livelli più elevati di infiammazione, sia mucose che sistemiche. Questi sembrano essere il risultato di specifici modelli di rilascio di citochine e sono associati a scarsi risultati.
Ciò indica la necessità di comprendere, attraverso studi futuri, come il microbioma nasale è coinvolto nelle reazioni locali e sistemiche all'infezione. Alcuni ricercatori hanno mostrato un possibile legame tra il microbiota nel naso e la produzione di base di interferoni di tipo I e di tipo III.
Tali differenze individuali nella quantità di interferone secreta dai batteri nasali potrebbero spiegare, in parte, perché individui diversi rispondono in modo così diverso al virus.
La gamma di risposte immunitarie della mucosa (o la loro assenza) può anche determinare nuove modalità terapeutiche per migliorare la protezione individuale contro il virus aumentando la produzione di IgA specifiche. Particolarmente importanti possono essere la citochina CCL2 e l'interferone di tipo I.
La presenza di infezione da SARS-CoV-2 potrebbe causare la rottura della barriera epiteliale e perturbazioni della flora nasale. Questi cambiamenti possono, a sua volta, consentire ai patogeni nasali di entrare nel corpo, innescando un'infiammazione sistemica. È stato segnalato che un ciclo simile si verifica nell'intestino.
Di conseguenza, questi pazienti possono avere un rischio più elevato di malattia grave da COVID-19. “ Il nostro studio identifica nuove interazioni ospite-virale-microbioma durante l'infezione da SARS-CoV-2 che possono aiutare nuove strategie per identificare gli individui a rischio .”
medRxiv pubblica rapporti scientifici preliminari che non sono sottoposti a revisione paritaria e, perciò, non deve essere considerato conclusivo, guidare la pratica clinica/comportamento relativo alla salute, o trattati come informazioni stabilite.
 Affrontare la sindrome dell'intestino irritabile
Affrontare la sindrome dell'intestino irritabile
 Una variante genetica comune spiega perché l'immunoterapia spesso fallisce nella malattia di Crohn
Una variante genetica comune spiega perché l'immunoterapia spesso fallisce nella malattia di Crohn
 Se hai più di 50 anni,
Se hai più di 50 anni,
 I prodotti per la pulizia possono aumentare il rischio di asma infantile secondo uno studio
I prodotti per la pulizia possono aumentare il rischio di asma infantile secondo uno studio
 La vibrazione di tutto il corpo aiuta a ridurre l'infiammazione,
La vibrazione di tutto il corpo aiuta a ridurre l'infiammazione,
 La ricerca mostra che le infestazioni da parassiti intestinali riducono la gravità del COVID-19
La ricerca mostra che le infestazioni da parassiti intestinali riducono la gravità del COVID-19
 Microplastica identificata per la prima volta nei rifiuti umani
Unanalisi dei campioni di feci umane prelevati dai partecipanti in otto paesi ha rilevato che ogni singolo campione testato conteneva microplastiche e che erano presenti fino a nove diverse plastiche.
Microplastica identificata per la prima volta nei rifiuti umani
Unanalisi dei campioni di feci umane prelevati dai partecipanti in otto paesi ha rilevato che ogni singolo campione testato conteneva microplastiche e che erano presenti fino a nove diverse plastiche.
 Un ampio studio rileva che la carica virale di SARS-CoV-2 è più bassa nei bambini
Un nuovo studio stimolante condotto da ricercatori nei Paesi Bassi conferma lipotesi che per linfezione da coronavirus 2 (SARS-CoV-2) della sindrome respiratoria acuta grave, letà più elevata è associ
Un ampio studio rileva che la carica virale di SARS-CoV-2 è più bassa nei bambini
Un nuovo studio stimolante condotto da ricercatori nei Paesi Bassi conferma lipotesi che per linfezione da coronavirus 2 (SARS-CoV-2) della sindrome respiratoria acuta grave, letà più elevata è associ
 I disinfettanti domestici potrebbero contribuire al rischio di obesità nei bambini
Ricercatori canadesi hanno dimostrato che i prodotti per la pulizia della casa comunemente usati potrebbero rendere i bambini sovrappeso causando cambiamenti nella loro microflora intestinale.
I disinfettanti domestici potrebbero contribuire al rischio di obesità nei bambini
Ricercatori canadesi hanno dimostrato che i prodotti per la pulizia della casa comunemente usati potrebbero rendere i bambini sovrappeso causando cambiamenti nella loro microflora intestinale.