Câncer de cólon (câncer de intestino) fatos
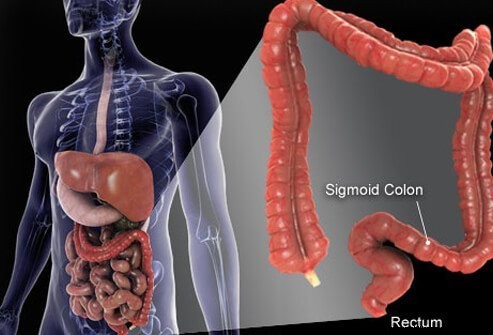
O câncer de cólon é a terceira principal causa de câncer nos EUA
- O câncer colorretal é um tumor maligno que surge da parede interna do intestino grosso (cólon) ou do reto.
- O câncer colorretal é a terceira principal causa de câncer em homens e mulheres nos EUA
- Fatores de risco comuns para câncer colorretal incluem idade avançada, raça afro-americana, histórico familiar de câncer colorretal, pólipos de cólon e colite ulcerativa de longa data.
- A maioria dos cânceres colorretais se desenvolve a partir de pólipos. A remoção de pólipos do cólon pode ajudar na prevenção do câncer colorretal.
- Os pólipos do cólon e o câncer inicial podem não apresentar sinais ou sintomas iniciais específicos do câncer. Portanto, o rastreamento regular do câncer colorretal é importante.
- O diagnóstico de câncer colorretal pode ser feito por sigmoidoscopia ou por colonoscopia com confirmação de biópsia de tecido canceroso.
- O tratamento do câncer colorretal depende da localização, tamanho e extensão da disseminação do câncer, bem como da saúde do paciente.
- A cirurgia é o tratamento médico mais comum para o câncer colorretal.
- Os cânceres colorretais em estágio inicial geralmente são tratáveis apenas com cirurgia.
- A quimioterapia pode prolongar a vida e melhorar a qualidade de vida daqueles que tiveram ou estão vivendo com câncer colorretal metastático. Também pode reduzir o risco de recorrência em pacientes com achados de câncer de cólon de alto risco na cirurgia.
Sintomas de câncer de cólon
Sinais e sintomas de câncer de cólon tendem a não ser específicos. Em outras palavras, os sinais e sintomas podem ocorrer devido a várias condições diferentes. Quando o câncer de cólon é detectado em seus estágios iniciais, pode até não ter causado sintomas. Os sintomas também podem variar de acordo com a localização específica no cólon onde o tumor está localizado.
Alguns sintomas e sinais de câncer de cólon são:
- sangramento retal ou sangue nas fezes,
- fezes de cor escura,
- mudança nos hábitos intestinais,
- mudança na consistência das fezes,
- constipação,
- diarréia,
- fezes estreitas.
Leia mais sobre os sintomas do câncer de cólon »

O que é câncer?
Todos os dias, dentro de nossos corpos, ocorre um processo massivo de destruição e reparo. O corpo humano é composto por cerca de 15
trilhões células e todos os dias
bilhões das células se desgastam ou são destruídas. Na maioria dos casos, cada vez que uma célula é destruída, o corpo produz uma nova célula para substituí-la, tentando fazer uma célula que seja uma cópia perfeita da célula que foi destruída, pois a célula substituta deve ser capaz de realizar a mesma função que a célula substituta. célula destruída. Durante o complexo processo de substituição de células, ocorrem muitos erros. Apesar dos sistemas notavelmente elegantes em vigor para evitar erros, o corpo ainda comete dezenas de milhares de erros diariamente ao substituir as células por causa de erros aleatórios ou porque há pressões externas colocadas no processo de substituição que promovem erros. A maioria desses erros é corrigida por sistemas elegantes adicionais ou o erro leva à morte da célula recém-criada, e outra nova célula normal é produzida. Às vezes, no entanto, um erro é cometido e não é corrigido. Muitos dos erros não corrigidos têm pouco efeito sobre a saúde, mas se o erro permitir que a célula recém-criada se divida independentemente dos freios e contrapesos que controlam o crescimento celular normal, essa célula pode começar a se multiplicar de maneira descontrolada. Quando isso acontece, um tumor (essencialmente uma massa de células anormais) pode se desenvolver.
Os tumores se dividem em duas categorias:existem tumores benignos (não cancerosos) e tumores malignos (cancerosos). Então qual é a diferença? A resposta é que um tumor benigno cresce apenas no tecido do qual surge. Os tumores benignos às vezes podem crescer muito ou rapidamente e causar sintomas graves, até mesmo a morte, embora a maioria não o faça. Por exemplo, um tumor fibróide no útero de uma mulher é um tipo de tumor benigno. Pode causar sangramento ou dor, mas nunca sairá do útero e crescerá como um novo tumor em outro lugar. Os miomas, como todos os tumores benignos, não têm a capacidade de lançar células no sangue e no sistema linfático, de modo que são incapazes de viajar para outros lugares do corpo e crescer. Um câncer, por outro lado, pode liberar células que podem viajar pelo sangue ou sistema linfático, pousando em tecidos distantes do tumor primário e crescendo em novos tumores nesses tecidos distantes. Esse processo de disseminação para tecidos distantes, chamado de metástase, é a característica definidora de um tumor canceroso ou maligno.
As células tumorais benignas geralmente parecem relativamente normais quando examinadas ao microscópio. Células malignas ou cancerosas geralmente parecem mais anormais quando vistas de forma semelhante ao microscópio.
O câncer é um grupo de mais de 100 doenças diferentes, bem como as doenças infecciosas. Os cânceres são nomeados pelos tecidos dos quais o primeiro tumor surge. Assim, um câncer de pulmão que viaja para o fígado não é um câncer de fígado, mas é descrito como câncer de pulmão metastático para o fígado, e um câncer de mama que se espalha para o cérebro não é descrito como um tumor cerebral, mas sim como câncer de mama metastático para o fígado. cérebro. Cada câncer é uma doença diferente com diferentes opções de tratamento e prognósticos variados (resultados prováveis ou expectativa de vida). De fato, cada indivíduo com câncer tem uma doença única, e o sucesso relativo ou a falta dele do tratamento entre pacientes com o mesmo diagnóstico pode ser muito diferente. Como resultado, é importante tratar cada pessoa com diagnóstico de câncer como um indivíduo, independentemente do tipo de câncer.
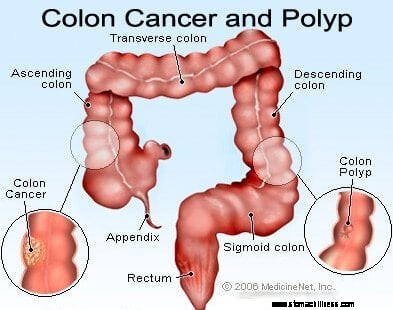
Imagem de câncer de cólon (colorretal).
O que é dois-pontos e o que ele faz?
O cólon e o reto são as porções finais do tubo que se estende da boca ao ânus. O alimento entra na boca onde é mastigado e depois engolido. Em seguida, viaja através do esôfago e no estômago. No estômago, o alimento é moído em partículas menores e então entra no intestino delgado de maneira cuidadosamente controlada. No intestino delgado ocorre a digestão final dos alimentos e a absorção dos nutrientes contidos nos alimentos. O alimento que não é digerido e absorvido entra no intestino grosso (cólon) e finalmente no reto. O intestino grosso atua principalmente como uma instalação de armazenamento de resíduos; no entanto, mais água, sais e algumas vitaminas são removidos. Além disso, alguns dos alimentos não digeridos, por exemplo, fibras, são digeridos pelas bactérias do cólon e alguns dos produtos da digestão são absorvidos do cólon para o corpo. (Estima-se que 10% da energia derivada dos alimentos vem desses produtos da digestão bacteriana no cólon). então periodicamente passado para o reto. Sua chegada ao reto inicia um movimento intestinal que esvazia o conteúdo colônico do corpo como fezes.
Embora o intestino grosso seja um tubo, é estruturalmente um tubo complicado, mais parecido com um pneu radial com cinto de aço do que com uma mangueira de jardim. O tubo é composto por quatro camadas. A primeira é uma camada interna de células que revestem a cavidade através da qual o alimento não digerido e digerido viaja, chamado de mucosa. A mucosa está ligada a uma fina segunda camada, a submucosa, que está ligada a uma camada de músculo, a muscular. Todo o tubo é cercado por tecido fibroso (semelhante a uma cicatriz) chamado serosa. Os cânceres mais comuns do intestino grosso (o tipo chamado adenocarcinoma) surgem da mucosa, a camada interna das células. Essas células são expostas a toxinas de alimentos e bactérias, bem como desgaste mecânico, e estão se transformando relativamente rapidamente (morrendo e sendo substituídas). Erros (geralmente uma série de erros envolvendo genes dentro das células de substituição) levam a células anormais e proliferação descontrolada de células anormais que dão origem ao câncer. A rápida renovação permite que ocorram mais erros em comparação com tecidos que não mudam tão rapidamente (por exemplo, tecido hepático).
Onde estão localizados os dois pontos?
A maior parte do intestino grosso fica dentro de uma cavidade no abdômen chamada cavidade peritoneal. Partes do cólon são capazes de se mover livremente dentro da cavidade peritoneal à medida que o alimento não digerido passa por ela. À medida que o cólon se dirige para o reto, ele se fixa aos tecidos atrás da cavidade peritoneal, uma área chamada retroperitônio. A porção final do intestino grosso, a parte que reside no retroperitônio, é o reto. Ao contrário de grande parte do resto do cólon, o reto é fixado pelos tecidos que o cercam. Devido à sua localização, o tratamento do câncer retal geralmente é diferente do tratamento do câncer do restante do cólon.

Imagem do corte transversal do cólon.
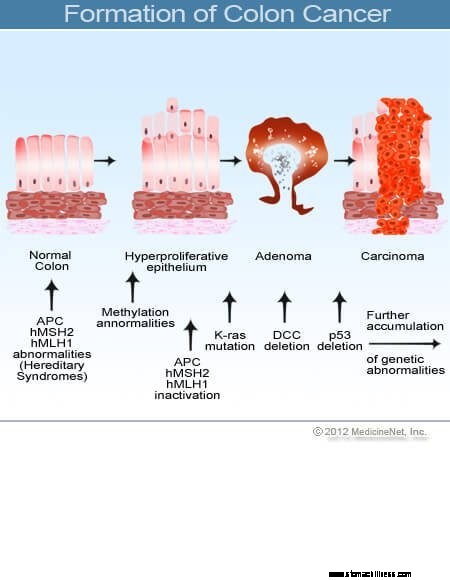
Imagem da formação do câncer de cólon.
Qual é o comprimento do cólon humano?
O intestino grosso humano (cólon) tem cerca de 6 pés de comprimento.
O que é câncer colorretal?
Os cânceres de cólon e reto (câncer colorretal) começam quando o processo de substituição normal das células de revestimento do cólon dá errado. Erros na divisão celular ocorrem com frequência. Por motivos pouco compreendidos, às vezes ocorrem erros que escapam aos nossos sistemas de edição. Quando isso ocorre, essas células começam a se dividir independentemente das verificações e equilíbrios normais que controlam o crescimento. À medida que essas células anormais crescem e se dividem, elas podem levar a crescimentos dentro do cólon chamados pólipos. Os pólipos variam em tipo, mas muitos são tumores pré-cancerosos que crescem lentamente ao longo dos anos e não se espalham. À medida que os pólipos crescem, mutações genéticas adicionais desestabilizam ainda mais as células. Quando esses tumores pré-cancerosos mudam de direção (crescendo na parede do tubo em vez de no espaço no meio dele) e invadem outras camadas do intestino grosso (como a submucosa ou a camada muscular), o pólipo pré-canceroso se torna canceroso. Na maioria dos casos, esse processo é lento, levando pelo menos oito a 10 anos para se desenvolver dessas células aberrantes iniciais para um câncer franco. O câncer colorretal é tipicamente um adenocarcinoma, um termo que se refere a um câncer que se formou em certos tipos de tecidos de revestimento do corpo.
Uma vez que um câncer colorretal se forma, ele começa a crescer de duas maneiras. Primeiro, o câncer pode crescer localmente e se estender pela parede do intestino e invadir estruturas adjacentes, tornando a massa (chamada tumor primário) mais problemática e mais difícil de remover. A extensão local pode causar sintomas adicionais, como dor ou plenitude, perfuração do cólon ou bloqueios do cólon ou de estruturas próximas. Em segundo lugar, à medida que o câncer cresce, ele inicia o processo de metástase, derramando milhares de células por dia no sangue e no sistema linfático que podem causar cânceres em locais distantes. Os cânceres colorretais geralmente se espalham primeiro para os linfonodos locais antes de viajar para órgãos distantes. Uma vez que os linfonodos locais estão envolvidos, a disseminação para o fígado, a cavidade abdominal e o pulmão são os próximos destinos mais comuns de disseminação metastática.
O câncer colorretal é a terceira causa mais comum de câncer nos EUA em homens e mulheres. Afeta mais de 135.000 pessoas anualmente, representando 8% de todos os cânceres. Cerca de 4,3% das pessoas serão diagnosticadas com câncer de cólon ou reto em algum momento de suas vidas.
Assine o boletim informativo sobre câncer da MedicineNet
Ao clicar em "Enviar", concordo com os Termos e Condições e a Política de Privacidade da MedicineNet. Também concordo em receber e-mails do MedicineNet e entendo que posso cancelar as assinaturas do MedicineNet a qualquer momento.
Quais são os fatores de risco e as causas do câncer de cólon?
Os profissionais de saúde estão certos de que o câncer colorretal não é contagioso (uma pessoa não pode pegar a doença de um paciente com câncer). Algumas pessoas são mais propensas a desenvolver câncer colorretal do que outras. Os fatores que aumentam o risco de câncer colorretal de uma pessoa incluem idade avançada, raça afro-americana, alta ingestão de gordura, histórico familiar de câncer colorretal e pólipos, presença de pólipos no intestino grosso e doenças inflamatórias intestinais, principalmente colite ulcerativa crônica.
Idade
O aumento da idade é o principal fator de risco para o câncer colorretal. Cerca de 90% dos cânceres colorretais são diagnosticados após os 50 anos.
Corrida
Os afro-americanos têm uma incidência maior de câncer colorretal do que pessoas de outras raças.
Dieta e câncer colorretal
Dietas ricas em gordura foram mostradas em vários estudos de pesquisa para predispor as pessoas ao câncer colorretal. Em países com altas taxas de câncer colorretal, a ingestão de gordura pela população é muito maior do que em países com baixas taxas de câncer. Acredita-se que a digestão da gordura que ocorre no intestino delgado e no cólon leva à formação de substâncias químicas cancerígenas (cancerígenas). Da mesma forma, estudos de pesquisa também revelam que dietas ricas em vegetais e alimentos ricos em fibras, como pães integrais e cereais, contêm menos gordura que produz esses carcinógenos e podem combater os efeitos dos carcinógenos. Ambos os efeitos ajudariam a reduzir o risco de câncer.
Pólipos do cólon e câncer colorretal
A pesquisa mostrou que a maioria dos cânceres colorretais se desenvolve em pólipos colorretais. Portanto, a remoção de pólipos colorretais benignos (mas pré-cancerosos) pode prevenir o câncer colorretal. Os pólipos colorretais pré-cancerosos são mais comumente chamados de pólipos adenomatosos. Eles se desenvolvem quando ocorre dano cromossômico nas células do revestimento interno do cólon. O dano produz células anormais, mas as células ainda não desenvolveram a capacidade de se espalhar, a marca registrada do câncer. Em vez disso, o tecido em crescimento permanece localizado dentro do pólipo. Quando o dano cromossômico aumenta ainda mais dentro do pólipo, o crescimento celular torna-se descontrolado e as células começam a se espalhar, ou seja, tornam-se câncer. Assim, os pólipos do cólon que são inicialmente benignos adquirem danos cromossômicos adicionais para se tornarem cancerosos.
Colite ulcerativa e câncer colorretal
A colite ulcerativa crônica causa inflamação do revestimento interno do cólon. O câncer de intestino é uma complicação reconhecida da colite ulcerativa crônica. O risco de câncer começa a aumentar após oito a 10 anos de colite. O risco de desenvolver câncer de cólon em um paciente com colite ulcerativa também está relacionado à localização e à extensão de sua doença.
Os pacientes com maior risco de câncer são aqueles com história familiar de câncer de cólon, uma longa duração de colite ulcerativa, envolvimento extenso do cólon com colite ulcerativa e aqueles com doença hepática associada à colite ulcerativa, colangite esclerosante.
Como os cânceres associados à colite ulcerativa têm um resultado mais favorável quando detectados em estágio inicial, exames anuais do cólon geralmente são recomendados após oito anos de doença extensa conhecida. Durante esses exames, amostras de tecido (biópsias) são coletadas para procurar alterações pré-cancerosas nas células que revestem o cólon. Quando alterações pré-cancerosas são encontradas, a remoção de todo o cólon pode ser necessária para prevenir o câncer de cólon.
Genética e câncer colorretal
A origem genética de uma pessoa é um fator importante no risco de câncer de cólon. Ter um parente de primeiro grau com câncer colorretal, especialmente se o câncer foi diagnosticado antes dos 55 anos, praticamente dobra o risco de desenvolver a doença.
Embora uma história familiar de câncer de cólon seja um importante fator de risco, a maioria (80%) dos cânceres de cólon ocorre esporadicamente em pacientes sem histórico familiar de câncer de cólon. Aproximadamente 20% dos cânceres estão associados a uma história familiar de câncer de cólon.
Os cromossomos contêm informações genéticas e os danos cromossômicos causam defeitos genéticos que levam à formação de pólipos no cólon e, posteriormente, câncer de cólon. Em pólipos e cânceres esporádicos (pólipos e cânceres que se desenvolvem na ausência de histórico familiar), os danos cromossômicos são adquiridos (se desenvolvem em uma célula durante a vida adulta). Os cromossomos danificados só podem ser encontrados nos pólipos e nos cânceres que se desenvolvem a partir dessa célula. Mas nas síndromes hereditárias de câncer de cólon, os defeitos cromossômicos são herdados no nascimento e estão presentes em todas as células do corpo. Os pacientes que herdaram os genes da síndrome do câncer de cólon hereditário correm o risco de desenvolver pólipos do cólon, geralmente em idades jovens, e correm um risco muito alto de desenvolver câncer de cólon no início da vida; eles também correm o risco de desenvolver câncer em outros órgãos.
Polipose adenomatosa familiar (PAF) é uma síndrome de câncer colorretal hereditário em que os membros da família afetados desenvolverão um número incontável (centenas, às vezes milhares) de pólipos do cólon a partir da adolescência. A menos que a condição seja detectada e tratada precocemente (o tratamento envolve a remoção do cólon), uma pessoa afetada pela PAF tem quase certeza de desenvolver câncer de cólon a partir desses pólipos. Os cânceres quase certamente se desenvolvem quando a pessoa chega aos 40 anos. Esses pacientes também correm o risco de desenvolver outros tipos de câncer, como câncer na glândula tireoide, estômago e ampola (parte do ducto biliar onde drena para o intestino delgado do fígado), bem como tumores benignos chamados tumores desmoides. A FAP surge de uma mutação em um gene específico chamado gene APC. A mutação específica pode ser identificada na maioria das pessoas com testes apropriados, e esse teste é recomendado para indivíduos diagnosticados com PAF, bem como para seus familiares.
Polipose adenomatosa familiar atenuada (AFAP) é uma versão mais suave do FAP. Os membros afetados desenvolvem menos de 100 pólipos no cólon. No entanto, eles ainda correm um risco muito alto de desenvolver câncer de cólon em uma idade jovem. Eles também correm o risco de ter pólipos gástricos e pólipos duodenais.
Câncer de cólon hereditário sem polipose (também conhecido como síndrome de Lynch ou HNPCC) é uma síndrome de câncer colorretal hereditário em que os membros da família afetados podem desenvolver pólipos e cânceres de cólon, geralmente no cólon direito, em seus 30 a 40 anos. Pacientes com HNPCC também correm o risco de desenvolver câncer uterino, câncer de estômago, câncer de ovário e câncer dos ureteres (os tubos que conectam os rins à bexiga) e dos ductos biliares. Ironicamente, parece que, embora o câncer de cólon ocorra com mais frequência em pacientes com HNPCC, esses cânceres podem ser mais facilmente curados do que os cânceres de cólon "esporádicos". As anormalidades genéticas específicas associadas ao HNPCC foram identificadas e os pacientes e familiares podem ser testados para determinar se o HNPCC está presente e se os membros da família carregam a anormalidade e têm probabilidade de desenvolver câncer.
Síndrome de polipose MYH é uma síndrome de câncer colorretal hereditária recentemente descoberta. Os membros afetados geralmente desenvolvem 10 a 100 pólipos por volta dos 40 anos de idade e correm alto risco de desenvolver câncer de cólon. Aqui, também, a anormalidade genética foi identificada.
É importante lembrar que a esmagadora maioria dos cânceres colorretais não tem uma única anomalia cromossômica identificável que possa ser procurada em parentes para identificar indivíduos em risco de câncer colorretal.
Quais são os sinais e sintomas de câncer de cólon?
Os sintomas relacionados ao câncer colorretal são numerosos e inespecíficos. Eles incluem fadiga, fraqueza, falta de ar, mudança nos hábitos intestinais, fezes estreitas, diarreia ou constipação, sangue vermelho ou escuro nas fezes, perda de peso, dor abdominal, cólicas ou inchaço. Outras condições, como síndrome do intestino irritável (cólon espástico), colite ulcerativa, doença de Crohn, diverticulose e úlcera péptica podem ter sintomas que imitam o câncer de intestino.
O câncer colorretal pode estar presente por vários anos antes que os sintomas se desenvolvam. Os sintomas variam de acordo com a localização do tumor no intestino grosso. O cólon direito é mais largo e mais flexível. Pode até ser chamado de relativamente espaçoso em comparação com o resto do cólon. Os cânceres do cólon direito podem atingir tamanhos grandes antes de causarem quaisquer sintomas abdominais. Normalmente, os cânceres do lado direito causam anemia por deficiência de ferro devido à perda lenta de sangue durante um longo período de tempo. A anemia por deficiência de ferro causa fadiga, fraqueza e falta de ar. O cólon esquerdo é mais estreito que o cólon direito. Portanto, os cânceres do cólon esquerdo são mais propensos a causar obstrução intestinal parcial ou completa. Os cânceres que causam obstrução intestinal parcial podem causar sintomas de constipação, fezes estreitas, diarreia, dores abdominais, cólicas e inchaço. Sangue vermelho brilhante nas fezes também pode indicar um crescimento próximo ao final do cólon esquerdo ou do reto.
Que testes podem ser feitos para detectar e diagnosticar o câncer de cólon?
Quando há suspeita de câncer de cólon, normalmente é realizada uma colonoscopia para confirmar o diagnóstico e localizar o tumor.
A colonoscopia é um procedimento pelo qual um profissional de saúde insere um tubo de visualização longo e flexível no reto com a finalidade de inspecionar o interior de todo o cólon. A colonoscopia é geralmente considerada mais precisa do que as radiografias de enema de bário, especialmente na detecção de pequenos pólipos. Se forem encontrados pólipos no cólon, eles geralmente são removidos através do colonoscópio e enviados ao patologista. O patologista examina os pólipos ao microscópio para verificar se há câncer. A colonoscopia é o melhor procedimento a ser usado quando há suspeita de câncer de cólon. Enquanto a maioria dos pólipos removidos através de colonoscópios são benignos, muitos são pré-cancerosos. A remoção de pólipos pré-cancerosos previne o desenvolvimento futuro de câncer de cólon a partir desses pólipos.
A sigmoidoscopia é um procedimento realizado usando um escopo flexível mais curto para examinar apenas o cólon esquerdo e o reto. É mais facilmente preparado e realizado do que uma colonoscopia completa, mas tem limitações óbvias em termos de não ser longo o suficiente para avaliar tanto o cólon direito quanto o transverso. A remoção do pólipo e a biópsia do câncer podem ser realizadas através do sigmoidoscópio.
Se forem encontrados tumores cancerígenos durante a colonoscopia, pequenas amostras de tecido (biópsias) podem ser obtidas e examinadas ao microscópio para determinar se o pólipo é canceroso. Se o câncer de cólon for confirmado por uma biópsia, exames de estadiamento são realizados para determinar se o câncer já se espalhou para outros órgãos. Como o câncer colorretal tende a se espalhar para os pulmões e o fígado, os testes de estadiamento geralmente incluem tomografias computadorizadas dos pulmões, fígado e abdome. A tomografia por emissão de pósitrons (PET), um teste mais recente que procura o aumento da atividade metabólica que é comum no tecido canceroso, também é empregado com frequência para procurar a disseminação do câncer de cólon para os linfonodos ou outros órgãos.
Às vezes, o profissional de saúde pode obter um exame de sangue "marcador tumoral" chamado antígeno carcinoembrionário (CEA) se houver suspeita de câncer. O CEA é uma substância produzida por algumas células cancerígenas do cólon e do reto, bem como por alguns outros tipos de câncer. Às vezes, é encontrado em níveis elevados em pacientes com câncer colorretal, especialmente quando a doença se espalhou. Pode servir como um teste útil a ser seguido se for encontrado elevado antes que o câncer seja removido. No entanto, nem todos os pacientes com câncer colorretal terão um CEA elevado, mesmo que o câncer tenha se espalhado. (Alguns cânceres colorretais não a produzem.) Além disso, alguns pacientes
sem câncer pode ter um exame de sangue CEA elevado. Cerca de 15% dos fumantes, por exemplo, terão um CEA elevado sem câncer de cólon. Portanto, o CEA não é usado para diagnosticar o câncer colorretal, mas sim para acompanhar os efeitos do tratamento do câncer colorretal em alguém com histórico conhecido da doença, porque, novamente, em alguns pacientes, a quantidade de tecido canceroso se correlaciona com o nível de CEA.
Quais são os estágios do câncer de cólon?
Quando o câncer colorretal é diagnosticado, exames adicionais são realizados para determinar a extensão da doença. Esse processo é chamado de encenação. O estadiamento determina quão avançado o câncer colorretal se tornou. O estadiamento do câncer colorretal varia do estágio I, o câncer menos avançado, ao estágio IV, o câncer mais avançado.
- Os cânceres colorretais de estágio I envolvem apenas as camadas mais internas do cólon ou do reto. A probabilidade de cura (excelente prognóstico) para o câncer colorretal em estágio I é superior a 90%.
- Os cânceres de estágio II exibem maior crescimento e extensão do tumor através da parede do cólon ou do reto em estruturas adjacentes.
- Os cânceres colorretais de estágio III manifestam a disseminação do câncer para os linfonodos locais.
- Os cânceres colorretais em estágio IV (metastáticos) se espalharam ou metastatizaram para órgãos distantes ou linfonodos distantes do tumor original.
Com cada estágio subsequente do câncer de cólon, o risco de câncer recorrente e morte devido à disseminação do câncer (metástase) aumenta. Como observado, os cânceres anteriores têm menores riscos de recorrência e morte. No momento em que um indivíduo tem câncer colorretal estágio IV, o prognóstico é ruim. No entanto, mesmo no estágio IV do câncer colorretal (dependendo de onde o câncer se espalhou), existe a oportunidade de cura.
Quais são os tratamentos do câncer de cólon ?
A cirurgia é o tratamento médico inicial mais comum para o câncer colorretal. Durante a cirurgia, o tumor, uma pequena margem do intestino saudável circundante e os linfonodos adjacentes são removidos. O cirurgião então reconecta as seções saudáveis do intestino. Em pacientes com câncer retal, o reto às vezes é removido permanentemente se o câncer surgir muito baixo no reto. O cirurgião então cria uma abertura (colostomia) na parede abdominal através da qual os resíduos sólidos do cólon são excretados. Enfermeiros especialmente treinados (terapeutas de enterostomia) podem ajudar os pacientes a se ajustarem às colostomias, e a maioria dos pacientes com colostomias retornam a um estilo de vida normal.
Para cânceres intestinais iniciais, o tratamento recomendado é a remoção cirúrgica. Para a maioria das pessoas com câncer de cólon em estágio inicial (estágio I e a maioria dos estágios II), a cirurgia por si só é o único tratamento necessário. A quimioterapia pode ser oferecida a algumas pessoas com câncer em estágio II que tenham fatores sugerindo que seu tumor pode estar em maior risco de recorrência. No entanto, uma vez que o câncer de cólon se espalhou para os linfonodos locais (estágio III), o risco de retorno do câncer permanece alto, mesmo que todas as evidências visíveis do câncer tenham sido removidas pelo cirurgião. Isso se deve a uma maior probabilidade de que pequenas células cancerígenas possam ter escapado antes da cirurgia e sejam muito pequenas para serem detectadas naquele momento por exames de sangue, exames ou mesmo exame direto. Sua presença é deduzida de um risco maior de recorrência do câncer de cólon em uma data posterior (recaída). Médicos oncologistas (médicos oncologistas) recomendam tratamentos adicionais de câncer de cólon com quimioterapia neste cenário para diminuir o risco de retorno do câncer. As drogas usadas para quimioterapia entram na corrente sanguínea e atacam quaisquer células cancerígenas do cólon que foram lançadas no sangue ou nos sistemas linfáticos antes da operação, tentando matá-las antes que se estabeleçam em outros órgãos. Essa estratégia, chamada quimioterapia adjuvante, provou reduzir o risco de recorrência do câncer e é recomendada para todos os pacientes com câncer de cólon em estágio III que são saudáveis o suficiente para se submeter a ele, bem como para alguns pacientes com estágio II de maior risco cujo tumor pode ter foi encontrado para ter obstruído ou perfurado a parede do intestino antes da cirurgia.
Existem várias opções diferentes de quimioterapia adjuvante para o tratamento do câncer de cólon. Os tratamentos envolvem uma combinação de medicamentos quimioterápicos administrados por via oral ou nas veias. Os tratamentos normalmente são administrados por um total de seis meses. É importante consultar um oncologista que possa explicar as opções de quimioterapia adjuvante, bem como os efeitos colaterais a serem observados, para que a escolha certa possa ser feita para um paciente como indivíduo.
A quimioterapia geralmente é administrada na clínica de um profissional de saúde, no hospital como paciente ambulatorial ou em casa. A quimioterapia geralmente é administrada em ciclos de tratamento seguidos por períodos de recuperação sem tratamento. Os efeitos colaterais da quimioterapia variam de pessoa para pessoa e também dependem dos agentes administrados. Os agentes quimioterápicos modernos geralmente são bem tolerados e os efeitos colaterais para a maioria das pessoas são gerenciáveis. Em geral, os medicamentos anticancerígenos destroem as células que estão crescendo e se dividindo rapidamente. Portanto, glóbulos vermelhos normais, plaquetas e glóbulos brancos que também estão crescendo rapidamente podem ser afetados pela quimioterapia. Como resultado, os efeitos colaterais comuns incluem anemia, perda de energia e baixa resistência a infecções. As células nas raízes do cabelo e nos intestinos também se dividem rapidamente. Portanto, a quimioterapia pode causar queda de cabelo, feridas na boca, náuseas, vômitos e diarreia, mas esses efeitos são transitórios.
Tratamento do câncer colorretal estágio IV
Uma vez que o câncer colorretal se espalhou distante do local do tumor primário, é descrito como doença em estágio IV. Esses depósitos tumorais distantes, liberados do tumor primário, viajaram pelo sangue ou sistema linfático, formando novos tumores em outros órgãos. Nesse ponto, o câncer colorretal não é mais um problema local, mas sim um problema sistêmico com células cancerígenas visíveis na varredura e indetectáveis, mas provavelmente presentes em outras partes do corpo. Como resultado, na maioria dos casos, o melhor tratamento é a quimioterapia, que é a terapia sistêmica. A quimioterapia no câncer colorretal metastático provou prolongar a vida e melhorar a qualidade de vida. Se bem administrado, os efeitos colaterais da quimioterapia são tipicamente muito menores do que os efeitos colaterais do câncer não controlado. A quimioterapia por si só não pode curar o câncer de cólon metastático, mas pode mais que dobrar a expectativa de vida e permitir uma boa qualidade de vida durante o tempo de tratamento.
As opções de quimioterapia para o tratamento do câncer colorretal variam dependendo de outros problemas de saúde que um indivíduo enfrenta. Para indivíduos mais aptos, geralmente são recomendadas combinações de vários medicamentos quimioterápicos, enquanto, para pessoas mais doentes, tratamentos mais simples podem ser melhores. Diferentes regimes multidrogas combinam agentes com atividade comprovada no câncer colorretal, como o 5-fluorouracil (5-FU), que geralmente é administrado com o medicamento leucovorina (também chamado de ácido folínico) ou um medicamento semelhante chamado levoleucovorina, que ajuda a funcionar melhor.
Capecitabina (Xeloda), é um medicamento quimioterápico administrado em forma de pílula. Uma vez no corpo, é alterado para 5-FU quando chega ao local do tumor. Outros medicamentos quimioterápicos para câncer colorretal são irinotecano (Camptosar), oxaliplatina (Eloxatin) e trifluridina e tipiracil (Lonsurf), um medicamento combinado em forma de pílula. Os regimes de quimioterapia geralmente têm siglas para simplificar sua nomenclatura (como FOLFOX, FOLFIRI e FLOX).
Targeted therapies are newer treatments that target specific aspects of the cancer cell, which may be more important to the tumor than the surrounding tissues, offering potentially effective treatments with fewer side effects than traditional chemotherapy. Bevacizumab (Avastin), cetuximab (Erbitux), panitumumab (Vectibix), ramucirumab (Cyramza), regorafenib (Stivarga), and ziv-aflibercept (Zaltrap) are targeted therapies that have been used in the management of advanced colorectal cancer. These newer chemotherapeutic agents most often are combined with standard chemotherapy to enhance their effectiveness.
If the first treatment is not effective, second- and third-line options are available that can confer a benefit to people living with colorectal cancer.
Radiation therapy is the primary treatment of colorectal cancer has been limited to treating cancer of the rectum. As noted earlier, whereas parts of the colon move freely within the abdominal cavity, the rectum is fixed in place within the pelvis. It is in an intimate relationship with many other structures and the pelvis is a more confined space. For these reasons, a tumor in the rectum often is harder to remove surgically because space is smaller and other structures can be involved with cancer. As a result, for all but the earliest rectal cancers, initial chemotherapy and radiation treatments (a local treatment to a defined area) are recommended to try and shrink cancer, allowing for easier removal and lowering the risk of cancer returning locally. Radiation therapy is typically given under the guidance of a radiation specialist called a radiation oncologist. Initially, individuals undergo a planning session, a complicated visit as the doctors and technicians determine exactly where to give the radiation and which structures to avoid. Chemotherapy usually is administered daily while the radiation is delivered. Side effects of radiation treatment include fatigue, temporary or permanent pelvic hair loss, and skin irritation in the treated areas.
Radiation therapy will occasionally be used as a palliative treatment to reduce pain from the recurrent or metastatic colon or rectal cancer.
What is the follow-up care for colon cancer?
Follow-up exams are important for people with colorectal cancer. The cancer can come back near the original site, although this is unusual. If the cancer returns, it typically does so in a distant location such as the lymph nodes, liver, or lungs. Individuals diagnosed with colorectal cancer remain at risk of their cancer returning for up to 10 years after their original diagnosis and treatment, although the risk of recurrence is much higher in the first few years. Medical providers in the United States follow patients with physical examinations and blood tests including the CEA (if it was elevated before surgery) tumor marker every three months for the first two years and then with decreasing frequency thereafter. Patients are also followed with colonoscopies (starting one year after their diagnosis) and with CT scans (typically performed at least once yearly for the first two to five years).
If a recurrence is noted either locally or with metastatic spread, individuals may still be treated with the intention of cure. For example, if a new tumor were to recur in the liver, individuals can be treated with a combination of chemotherapy and surgery (or sophisticated radiation techniques) in hopes of eradicating the cancer completely. Evaluation in hospitals of excellence that specialize in liver surgery can help guide these complicated treatment decisions and increase the chances of cure even in the setting of metastatic disease.
In addition to checking for cancer recurrence, patients who have had bowel cancer may have an increased risk of cancer of the prostate, breast, and ovary. Therefore, follow-up examinations in the clinic should include cancer screening for these diseases, as well.
What is the prognosis for patients with colorectal cancer?
Colorectal cancers are typically slow-growing cancers that take years to develop. Because they grow most often in a step-wise manner, screening can greatly reduce the likelihood of death associated with the disease. Whether with virtual colonoscopy or newer screening techniques, the future must focus first and foremost on better, more comprehensive screening programs that find polyps and early cancers before they become life-threatening. The public also must be educated on the value of screening programs.
For those living with cancer, intensive research is ongoing to better understand cancer biology and genetics so that specific approaches can be developed to attack specific types of cancers and, more importantly, specific individuals' cancers. Each person living with cancer has a disease with a unique biology and genetic code and the secret to better treatments involves unlocking that code. Cancer is very complex and scientists are just beginning to unravel its secrets. Progress is frustratingly slow for those battling the disease. With each passing year, however, our understanding increases and treatments become more refined. If you or your family member is living with colorectal cancer, speak with your doctor about ways you can participate in research through clinical trials to help increase our knowledge and improve our therapies for this difficult disease.
What are colon cancer survival rates?
Survival rates for any cancer are often reported by stage, the extent of spread when the cancer is identified. For colon and rectum cancer, around 39% are diagnosed at the local stage, before the cancer has spread outside the local area. The five-year survival for these patients with localized colon and rectum cancer is around 90%.
When the cancer has spread to the regional lymph nodes near the site of origin, the five-year survival rate is about 71%. When the cancer has metastasized to distant sites in the body (stage IV cancer), the five-year survival rate lowers to about 14%.
Is it possible to prevent colon cancer?
The most effective prevention for colorectal cancer is early detection and removal of precancerous colorectal polyps before they turn cancerous. Even in cases where cancer has already developed, early detection still significantly improves the chances of a cure by surgically removing the cancer before the disease spreads to other organs.
Regular physical activity is associated with lower risk of colon cancer. Aspirin use also appears to lower the risk of bowel cancer. The use of combined estrogen and progestin in hormone replacement therapy lowers the risk of colon cancer in postmenopausal women. Hormone replacement therapy has risks which must be weighed against this effect, and should be discussed with a doctor.
Genetic counseling and testing
Blood tests are now available to test for hereditary colon cancer syndromes. Families with multiple members having colon cancers, multiple colon polyps, cancers at young ages, and other cancers such as cancers of the ureters, uterus, duodenum, and more, may take advantage of resources such as genetic counseling, followed possibly by genetic testing. Genetic testing without prior counseling is discouraged because of the extensive family education that is involved and the complicated nature of interpreting the test results.
The advantages of genetic counseling followed by genetic testing include:(1) identifying family members at high risk of developing colon cancer to begin colonoscopies early; (2) identifying high-risk members so that screening may begin to prevent other cancers such as ultrasound tests for uterine cancer, urine examinations for ureter cancer, and upper endoscopies for stomach and duodenal cancers; and (3) alleviating concern for members who test negative for the hereditary genetic defects.
Diet to prevent colon cancer
People can change their eating habits by reducing fat intake and increasing fiber (roughage) in their diet. Major sources of fat are meat, eggs, dairy products, salad dressings, and oils used in cooking. Fiber is the insoluble, nondigestible part of plant material present in fruits, vegetables, and whole-grain breads and cereals. It is postulated that high fiber in the diet leads to the creation of bulky stools which can rid the intestines of potential carcinogens. In addition, fiber leads to the more rapid transit of fecal material through the intestine, thus allowing less time for a potential carcinogen to react with the intestinal lining.
Screening for colorectal cancer
The term "screening" is properly applied only to the use of testing to look for evidence of cancer or pre-cancerous polyps in individuals who are asymptomatic and at only average risk for a type of cancer. Those patients who, for example, have a positive family history of colon cancer, or are symptomatic for a colon abnormality, undergo diagnostic testing rather than screening tests.
There are different types of screening tests for colorectal cancer:fecal (stool) occult blood testing, sigmoidoscopy, colonoscopy, digital colonoscopy, and DNA testing of the stool. The US Preventive Services Task Force (USPSTF) recommends strongly that screening begin at age 50 years for average-risk adults, but there is no specific recommendation for one screening test or strategy over another. The USPSTF advises that patients be offered a choice of screening options, using shared decision-making with the patient and physician to arrive at the best choice of screening programs for each individual.
Stool or fecal occult blood testing (FOBT)
Tumors of the colon and rectum tend to bleed slowly into the stool. The small amount of blood mixed into the stool usually is not visible to the naked eye. The commonly used stool occult blood tests rely on chemical color conversions to detect microscopic amounts of blood. These tests are both convenient and inexpensive. There are two kinds of fecal occult blood tests. The first is known as a guaiac FOBT. In this test, a small amount of stool is smeared on a special card for occult blood testing when a chemical is added to the card. Usually, three consecutive stool cards are collected. The other type of FOBT is an immunochemical test in which a special solution is added to the stool sample and analyzed in the laboratory using antibodies that can detect blood in a stool sample. The immunochemical test is a quantitative test that is more sensitive and specific for the diagnosis of polyps and cancer. It is preferred over the guaiac test.
A person who tests positive for stool occult blood has a 30%-45% chance of having a colon polyp and a 3%-5% chance of having a colon cancer. Colon cancers found under these circumstances tend to be small and not to have spread and have a better long-term prognosis.
It is important to remember that having stool tested positive for occult blood does not necessarily mean a person has colon cancer. Many other conditions can cause occult blood in the stool. However, patients with a positive stool occult blood test should undergo further evaluations to exclude colon cancer and to explain the source of the bleeding. It is also important to realize that stool that has tested negative for occult blood does not mean that colorectal cancer or polyps do not exist. Even under ideal testing conditions, a significant percentage of colon cancers can be missed by stool occult blood screening. Many patients with colon polyps do not have positive stool occult blood. In patients suspected of having colorectal polyps and in those at higher risk for developing colorectal polyps and cancer, screening flexible sigmoidoscopies or colonoscopies are performed even if the FOBT is negative.
Flexible sigmoidoscopy and colonoscopy
Flexible sigmoidoscopy is an exam of the rectum and the lower colon (60 cm or about 2 feet in from the outside) using a viewing tube (a short version of colonoscopy). Research studies have shown that the use of screening flexible sigmoidoscopy can reduce mortality from colon cancer. This is a result of the detection of polyps or early cancers in people with no symptoms. If a polyp or cancer is found, a complete colonoscopy is recommended. The majority of colon polyps can be completely removed at the time of colonoscopy without surgery; however, polyps in the proximal colon that cannot be reached by the sigmoidoscope will be missed. Flexible sigmoidoscopy is often combined with fecal occult blood testing for colorectal cancer screening.
Colonoscopy uses a long (120 cm-150 cm) flexible tube, which can examine the entire length of the colon. Through this tube, the doctor (typically a gastroenterologist) can both view and take pictures of the entire colon and also can take biopsies of colon masses and remove polyps.
Patients with a high risk of developing colorectal cancer may undergo screening colonoscopies starting at earlier ages than 50. For example, patients with a family history of colon cancer are recommended to start screening colonoscopies at an age 10 years before the earliest colon cancer diagnosed in a first-degree relative or five years earlier than the earliest precancerous colon polyp discovered in a first-degree relative. Patients with hereditary colon cancer syndromes such as FAP, AFAP, HNPCC, and MYH are recommended to begin colonoscopies early. The recommendations differ depending on the genetic defect. For example, in people with FAP, colonoscopies may begin during teenage years to look for the development of colon polyps. Patients with a prior history of polyps or colon cancer may also undergo colonoscopies to exclude recurrence. Patients with a long history (greater than 10 years) of chronic ulcerative colitis have an increased risk of colon cancer and should have regular colonoscopies to look for precancerous changes in the colon lining.
Virtual colonoscopy
Virtual colonoscopy (computerized tomographic or CT colonography) has been utilized in the clinic as a screening technique for colorectal cancer. Virtual colonoscopy employs a CT scan using low doses of radiation with special software to visualize the inside of the colon and look for polyps or masses. The procedure typically involves a bowel preparation with laxatives and/or enemas (although not always) followed by a CT scan after air is introduced into the colon. Because no sedation is necessary, individuals can return to work or other activities upon completion of the test. Virtual colonoscopies appear to be equally able to detect larger polyps (over 1 centimeter in size) as regular colonoscopies. The virtual colonoscopy cannot be used to biopsy or remove tissue from the colon. A follow-up sigmoidoscopy or colonoscopy must be done to accomplish that.
Stool DNA testing
The Cologuard test is available in the U.S. for in-home sample collection for adults over 50 at average risk for colon cancer. The sample is sent to a laboratory for analysis of DNA changes in DNA from cells shed by the intestinal lining into the stool or hemoglobin in the sample. In a research study, the test was able to find 92% of colon cancers and 69% of precancers of the colon. False-negative and false-positive results are also possible.
 O câncer de cólon é a terceira principal causa de câncer nos EUA
O câncer de cólon é a terceira principal causa de câncer nos EUA
 Imagem de câncer de cólon (colorretal).
Imagem de câncer de cólon (colorretal).  Imagem do corte transversal do cólon.
Imagem do corte transversal do cólon.  Imagem da formação do câncer de cólon.
Imagem da formação do câncer de cólon.  DRGE:medicamentos seguros para DRGE para gravidez?
ARQUIVO DE OPINIÕES DO MÉDICO Tópico:Síndrome do intestino irritável (SII), junho de 2000 Dr. Lee: Uma espectadora está tentando engravidar e também sofre de DRGE. Quais medicamentos são seguros p
DRGE:medicamentos seguros para DRGE para gravidez?
ARQUIVO DE OPINIÕES DO MÉDICO Tópico:Síndrome do intestino irritável (SII), junho de 2000 Dr. Lee: Uma espectadora está tentando engravidar e também sofre de DRGE. Quais medicamentos são seguros p
 Sintomas e cura da fissura anal
O que devo saber sobre fissuras anais? Imagem de ânus O que é uma fissura anal? Uma fissura anal é um corte ou rasgo que ocorre no ânus (a abertura através da qual as fezes saem do corpo) que se es
Sintomas e cura da fissura anal
O que devo saber sobre fissuras anais? Imagem de ânus O que é uma fissura anal? Uma fissura anal é um corte ou rasgo que ocorre no ânus (a abertura através da qual as fezes saem do corpo) que se es
 Sintomas de picadas de aranha (viúva negra e reclusa marrom)
O que você deve saber sobre picadas de aranha? Fotos da aranha viúva-negra e da aranha-marrom A maioria das aranhas nos EUA são inofensivas. No entanto, as picadas de aranhas da viúva negra e da a
Sintomas de picadas de aranha (viúva negra e reclusa marrom)
O que você deve saber sobre picadas de aranha? Fotos da aranha viúva-negra e da aranha-marrom A maioria das aranhas nos EUA são inofensivas. No entanto, as picadas de aranhas da viúva negra e da a